В этой статье вы найдете ответы на многие вопросы о связи аллергии и диабета, а также об их отличиях. Кроме того, вы узнаете, как лечить аллергию при диабете.
Сахарный диабет – заболевание, связанное с нарушением углеводного обмена, при котором происходят нарушения во многих системах организма.
Патогенез сахарного диабета и аллергии. Есть ли связь?
В основе сахарного диабета лежит одна из двух причин: либо недостаток инсулина (гормона, регулирующего обмен углеводов), либо нарушение взаимодействия инсулина с клетками организма.
Сахарный диабет делится на два типа:
- Первый связан с поражением клеток поджелудочной железы, вырабатывающей инсулин, и как результат – низкий уровень инсулина в крови. Это может происходить из-за дефектов в иммунной системе, когда организм сам разрушает ткань поджелудочной железы (панкреонекроз).
- Второй тип диабета развивается, когда уровень инсулина нормальный, но взаимодействия с клетками организма не происходит, такой процесс называется инсулинорезистентность. Она развивается чаще всего при ожирении, когда меняется число и структура периферических рецепторов.
Сахарный диабет генетически обусловлен – у тех людей, чьи ближайшие родственники болеют диабетом, риск заболеть гораздо выше.
Аллергия – это реакция иммунной системы, которая проявляется повышенной чувствительностью к определенным чужеродным белкам (аллергенам). При попадании их в организм происходит сложный каскад реакций, результатом которого является общий ответ организма – анафилактический шок, — или местная воспалительная реакция (отек, зуд, покраснение).
Таким образом, общность этих двух патологий в том, что и при диабете 1 типа, и при аллергии оказывается задействована иммунная система организма человека. Но на этом сходства заканчиваются, ведь в патогенезе этих реакций участвуют различные звенья иммунной системы, не имеющие прямой связи между собой.
При сахарном диабете, помимо основных признаков заболевания (повышенная жажда, голод, похудение, частое обильное мочеиспускание), также могут наблюдаться и другие, менее значимые, например, зуд и воспалительные явления на коже (прыщики, гнойнички, и т.п.).
Кожный зуд при сахарном диабете легко перепутать с аллергией – он может возникать при повышенном уровне глюкозы, носит схожий характер проявлений и проходит самостоятельно при нормализации сахара крови.
Аллергия при диабете — возможные реакции
Аллергия при диабете развивается несколько чаще, чем в общей популяции, чему есть веская причина – постоянный прием препаратов для лечения инсулина.
Ниже мы рассмотрим основные реакции, которые могут проявиться у больного.
Аллергические реакции на препараты для лечения сахарного диабета
- папул,
- покраснения,
- отека,
- сильного зуда.
Кроме того, в редких случаях возможны и системные реакции — отек Квинке, анафилактический шок.
Причиной тому служат некачественные препараты, содержащие в своем составе большой уровень белков животного происхождения, к которым наш организм очень чувствителен. Качественные препараты содержат в составе человеческий белок, имеющий родственное для организма строение и не вызывающий подобных реакций.
При появлении такой реакции наиболее важно сменить препарат, либо производителя препарата, отдавая предпочтение качественным оригинальным лекарствам.
Если же сделать это невозможно, следует проконсультироваться у врача-аллерголога, который назначит соответствующее лечение (например, введение малых доз глюкокортикосероидных препаратов, препятствующих возникновению аллергической реакции).
Самостоятельно назначать эти препараты не стоит, так как они могут взаимодействовать с лекарствами для лечения сахарного диабета и ослаблять их действие. Также, для купирования аллергической реакции возможен прием антигистаминных препаратов, таких как Супрастин или Тавегил.
Пищевая аллергия при диабете
У пациентов с сахарным диабетом часто возникает интенсивный зуд кожи, при котором могут появляться пузыри и покраснения, преимущественно на лице, руках, ногах, стопах. Это происходит из-за повышения уровня сахара в крови и связано с употреблением продуктов, содержащих много углеводов (шоколад, некоторые фрукты (виноград, бананы), мучное). Такую реакцию можно перепутать с аллергией на эти продукты.
Если при нормализации уровня сахара крови и постоянном его контроле данные проявления исчезают, значит, они связаны с диабетом и не являются пищевой аллергией.
Но как при кожном зуде, связанном с диабетом, так и при аллергических реакциях, уменьшить проявления помогут противоаллергические (антигистаминные) препараты.
Предпочтителен прием препаратов 2 и 3 поколения, не обладающих многими побочными эффектами, например, сонливостью:
- Лоратадин,
- Цетиризин,
- Фексадин.
Холодовая аллергия при диабете
Холодовая аллергия – появление красных пятен, шелушения при воздействии холода – также возникать у людей с диабетом. Здесь же главное отличие аллергии от проявлений диабета в локализации и причине – поражение кожи возникает в открытых местах (лицо, кисти рук), и появляется после пребывания на морозе.
При этом виде аллергии следует защищать кожу от холода:
- надевать перчатки до выхода на улицу,
- использовать гигиеническую помаду, защитные крема
При возникновении аллергической реакции на холод следует тщательнее контролировать количество сахара в крови (не менее 4 раз в сутки) и при необходимости производить корректировки доз инсулина. Не стоит заниматься самолечением, т.к. некоторые противоаллергические препараты снижают эффективность инсулина.
Важно поставить в известность своего лечащего врача о появлении аллергии на холод. Соответствующее лечение назначит именно он.
Выводы
Таким образом, при сахарном диабете необходимо помнить следующее:
- больным сахарным диабетом важно знать о возможных проявлениях заболевания – кожном зуде и воспалительных поражениях кожи; для их лечения следует тщательно контролировать уровень сахара крови и соблюдать низкоуглеводную диету;
- При появлении аллергических реакций в месте введения препаратов инсулина, необходимо сменить препарат/производителя на более качественный, не содержащий в составе белков животного происхождения.
- При возникновении аллергических реакций у пациентов с сахарным диабетом возможен прием противоаллергических препаратов, предпочтительны препараты 2-го и 3-го поколений (Лоратадин, Цетиризин, Фексадин).
Диатез
Диатез – конституциональная особенность, обусловливающая предрасположенность детского организма к развитию определенных заболеваний или патологических реакций. В зависимости от вида диатеза у детей может отмечаться склонность к аллергическим реакциям, нарушению обменных процессов, диффузной гиперплазии лимфоидной ткани, инфекционной заболеваемости и т. д.
В диагностике диатезов принимают участие различные детские специалисты, используются лабораторные и инструментальные методы исследования. Лечебная тактика при диатезах предусматривает соблюдение диеты и режима, лекарственную терапию с учетом индивидуальных проявлений, массаж, гимнастику.
Диатез (аномалия конституции) – наследственная особенность организма ребенка, обусловливающая специфику его адаптивных реакций и предрасположенность к определенным заболеваниям. Термин «диатез» был введен в педиатрию в к. XIX — нач.
XX века для обозначения наследственной предрасположенности к чему-либо, поскольку уровень развития науки того времени не давал точных представлений о молекулярных и генетических механизмах многих заболеваний.
Сегодня, благодаря развитию молекулярной биологии и генетики, учение о диатезах представляет скорее исторический интерес, хотя по-прежнему используется в отечественной педиатрии.
Таким образом, диатез не является самостоятельным заболеванием или синдромом, а обозначает особенность конституции человека, связанную с наследственными, возрастными, средовыми факторами и определяющую реактивность организма.
Наличие того или иного диатеза (фона, пограничного состояния) у ребенка при неблагоприятном стечении экзогенных и эндогенных влияний является риск-фактором развития определенных заболеваний.
Считается, что до 90% хронических заболеваний взрослого возраста развивается на фоне диатезов.
Диатез
В основе аномалий конституции или диатезов лежит расстройство нейроэндокринной регуляции метаболических и иммунологических процессов, что приводит к развитию неадекватных, патологических реакций на обычные раздражители.
Фактором риска развития диатеза у ребенка является неблагоприятное течение беременности: токсикозы, инфекционные заболевания матери, фармакологическая нагрузка в период беременности, нарушение пищевого режима будущей мамой, вредные привычки; гипоксия пода, асфиксия в родах.
Диатезу подвержены дети с отягощенной наследственностью, перинатальной патологией ЦНС, низкой или повышенной массой тела при рождении, находящиеся на искусственном вскармливании, страдающие дисбактериозом кишечника.
Доказана связь между диатезом и ранним инфицированием ребенка респираторно-синцитиальным вирусом.
Диатез у ребенка может манифестировать при несоблюдении режима дня, нерациональном питании, дефектах ухода, хронических инфекциях, вакцинации, эмоциональном дистрессе и др.
В медицине насчитывается свыше 20 видов диатезов; при этом возможно их различное сочетание и индивидуальные варианты, присущие конкретному человеку. К специфически аномалиям конституции детского возраста относят экссудативно-катаральный, лимфатико-гипопластический и нервно-артритический диатезы.
Экссудативно-катаральные (аллергические, атопические) диатезы включают различные транзиторные аллергические проявления у детей раннего возраста, которые в дальнейшем могут трансформироваться в хронические аллергические и инфекционно-воспалительные заболевания.
Лимфатико-гипопластические (лимфатические) диатезы объединяют группу первичных иммунодефицитных состояний, обусловливающих гиперплазию лимфоидной ткани и тимуса. Нервно-артритические диатезы представлены различными нарушениями обмена мочевой кислоты и пуринов.
Среди редко встречающихся форм выделяют психастенический, вегетодистонический, атеросклеротический и др. диатезы.
Экссудативно-катаральный диатез составляет 40-70% случаев среди различных форм диатеза у детей первого года жизни. При рациональной коррекции проявления диатеза исчезают к 2-3 годам.
Иногда в составе экссудативно-катарального диатеза выделяют аллергическую (атопическую) аномалию конституции, связанную с генетически детерминированной гиперпродукцией IgE и встречающуюся в семьях с наследственными аллергическими заболеваниями.
Проявлением экссудативно-катарального диатеза у ребенка первого месяца жизни может являться гнейс (себорейный дерматит) – сальные чешуйки, которые в виде панциря покрывают волосистую часть головы в области макушки и темени.
Гнейс обычно имеет благоприятное течение, однако у части детей он может трансформироваться в себорейную экзему, характеризующуюся покраснением, отечностью, мокнутием, образованием корочек на коже лба, щек, ушных раковин.
Частым признаком экссудативно-катарального диатеза у детей первого года жизни является молочный струп – покраснение, отечность и шелушение, зуд кожи щек.
Для экссудативно-катарального диатеза характерны стойко сохраняющиеся опрелости в кожных складках и на ягодицах. У части пастозных, тучных детей опрелости могут протекать с мокнутием и мацерацией кожи, наслоением инфекционных поражений кожи (пиодермией). Наиболее тяжелым проявлением экссудативно-катарального диатеза является детская экзема, которая с возрастом может перейти в нейродермит.
Для детей с данной аномалией конституции типична паратрофия, неустойчивая прибавка массы тела (избыточный вес легко сменяется недостаточным), бледность и одутловатость лица, пастозность, географический язык, метеоризм, абдоминальный синдром.
Дети с экссудативно-катаральным диатезом предрасположены к частым и затяжным пневмониям, ринитам, синуситам, фарингитам, тонзиллитам, бронхитам, атопическому дерматиту.
Дифференциальный диагноз при различных проявлениях экссудативно-катарального диатеза следует проводить с дерматитами, эритродермиями, псориазом и др.
Доля лимфатико-гипопластического диатеза среди аномалий конституции составляет 10-12%. Лимфатико-гипопластический диатез у детей формируется к 2-3 годам и при благоприятном развитии исчезает к пубертатному периоду. У отдельных лиц признаки тимико-лимфатического статуса сохраняются всю жизнь.
Развитие лимфатико-гипопластического диатеза связано с гипофункцией надпочечников и дисфункцией симпатоадреналовой системы, стойкой компенсаторной гиперплазией лимфоидной ткани, снижением функции центрального органа иммунной системы — вилочковой железы, нарушением гуморального и клеточного иммунитета.
Дети с лимфатико-гипопластическим диатезом имеют диспропорциональное телосложение (относительно короткое туловище при несколько удлиненных конечностях), бледную мраморную кожу, слабо развитую мускулатуру, пастозность и пониженный тургор тканей. Такие дети обычно вялые, адинамичные, быстро утомляются, склонны к артериальной гипотонии. Они страдают частыми ОРВИ, которые протекают с гипертермией, нарушением микроциркуляции и явлениями нейротоксикоза.
У детей с лимфатико-гипопластическим диатезом обнаруживается увеличение всех групп периферических лимфоузлов, гиперплазия аденоидов и миндалин, тимомегалия, гепато- и спленомегалия. После удаления аденоидов они имеют склонность к повторному разрастанию.
При данном типе аномалии конституции могут выявляться другие аномалии развития – гипоплазия сердца, почек, желез, наружных гениталий. Считается, что синдром внезапной смерти чаще встречается среди детей с лимфатико-гипопластическим диатезом.
При лимфатико-гипопластическом диатезе необходимо исключить лимфогранулематоз, ВИЧ-инфекцию.
Нервно-артритический диатез встречается реже, чем экссудативно-катаральный и лимфатико-гипопластический – у 2-5% детей.
В его основе лежит наследственно обусловленное нарушение обмена веществ (преимущественно мочевой кислоты) и снижение утилизирующей способности печени, что проявляется неврастеническим, метаболическим, спастическим и кожным синдромами.
Во взрослом возрасте у лиц с нервно-артритическим диатезом нередко развивается ожирение, нефрит, мочекаменная болезнь, хроническая почечная недостаточность, сахарный диабет, атеросклероз, подагра, ЖКБ.
Неврастенический синдром при нервно-артритическом диатезе наблюдается в 80% случаев. У детей первого года жизни он характеризуется чрезмерным возбуждением, беспокойством, пугливостью, нарушением сна.
В раннем и дошкольном возрасте такие дети рано овладевают устной речью и чтением, проявляют интерес и любознательность к окружающему, обладают хорошей памятью.
Однако наряду с благополучным психическим и эмоциональным развитием, у них могут отмечаться эмоциональная лабильность, СДВГ, головные боли, упорная анорексия, заикание, энурез.
Синдром обменных нарушений, сопровождающий течение нервно-артритического диатеза, проявляется преходящими артралгиями, дизурическими расстройствами, салурией (наличием уратов, оксалатов, фосфатов в общем анализе мочи). Вследствие низкой ацетилирующей способности печени у детей может развиваться ацетонемический синдром. В период ацетонемического криза возникает неукротимая рвота, обезвоживание, интоксикация, гипертермия.
Проявлениями спастического синдрома при диатезе служат бронхоконстрикция, мигренеподобные головные боли, кардиалгии, артериальная гипертензия, кишечные и почечные колики, запоры, спастический колит. У таких детей часто выявляется астматический бронхит, который может трансформироваться в атопическую бронхиальную астму.
Кожный синдром при нервно-артритическом диатезе может протекать в виде крапивницы, отека Квинке, почесухи, нейродермита, экземы. У детей с нервно-артритическим диатезом проба Манту часто бывает положительной, что требует проведения диффдиагностики с тубинфицированием. Также в процессе наблюдения за ребенком необходимо исключить наличие у него невроза, сахарного диабета, ревматизма.
- Поскольку диатез не является самостоятельным заболеванием и диагнозом, дети с различными проявлениями аномалий конституции могут являться пациентами педиатра, детского дерматолога, детского эндокринолога, детского нефролога, детского аллерголога-иммунолога, детского ревматолога, детского невролога, детского отоларинголога, детского гомеопата и др.
- Из методов лабораторной диагностики при диатезах используются общий анализ мочи и крови; биохимический анализ мочи; определение в крови уровня глюкозы, холестерина, фосфолипидов, мочевой кислоты, катехоламинов; иммунологические исследования (определение IgA, IgG, Т- и В-лимфоцитов, ЦИК), исследование кала на дисбактериоз и др.
- При лимфатико-гипопластическом диатезе возникает необходимость проведения УЗИ вилочковой железы, лимфатических узлов, печени, селезенки, надпочечников; рентгенографии органов грудной клетки.
Немедикаментозные методы лечения диатезов у детей включают диетотерапию, организацию тщательного ухода и рационального режима дня, физиотерапевтическое воздействие.
Детям с экссудативно-катаральным и аллергическим диатезом рекомендуется грудное вскармливание, в более старшем возрасте – соблюдение элиминационной диеты, исключающей причинно-значимого агента.
Из медикаментов показан прием антигистаминных (мебгидролин, кетотифен) и седативных (валериана) препаратов, витаминов группы В; если на фоне диатеза диагностируется дисбактериоз, назначаются пробиотики (бифидум- и лактобактерии).
Местная терапия при экссудативно-катаральном диатезе включает ванны с отрубями, ромашкой, чередой, корой дуба; нанесение негормональных противовоспалительных мазей на пораженные участки кожи. Хороший эффект дают курсы общего ультрафиолетового облучения.
Возможно проведение специфической гипосенсибилизации малыми дозами антигенов под контролем аллерголога-иммунолога. В терапию лимфатико-гипопластического диатеза включаются регулярные курсы приема растительных и синтетических адаптогенов (элеутерококка, пентоксила), витаминов; массаж, закаливание, гимнастика.
При возникновении надпочечниковой недостаточности назначаются глюкокортикоиды.
В рационе детей с нервно-артритическим диатезом необходимо ограничение продуктов, богатых пуринами (шоколада, какао, печени, сельди, горошка, шпината), жирной пищи.
В комплексную терапию включаются седативные и желчегонные средства, витамины В6 и В12, гимнастика.
При развитии ацетонемической рвоты необходимо проведение пероральной или парентеральной регидратации, промывание желудка, постановка очистительной клизмы.
Антенатальная профилактика диатезов у детей включает гипоаллергенное питание беременной, предупреждение гестозов и экстрагенитальных заболеваний.
В постнатальном периоде важная роль принадлежит грудному вскармливанию ребенка, исключению из питания аллергизирующих продуктов, проведению профилактического массажа, закаливающих процедур, гимнастики, санации очагов хронической инфекции.
Вакцинация детям с диатезами должна проводиться по индивидуальному графику, только в период ремиссии и после специальной подготовки.
При соблюдении лечебно-профилактического режима прогноз диатеза у детей благоприятный: в большинстве случаев его проявления исчезают к переходному возрасту.
При лимфатико-гипопластическом диатезе и тимомегалии летальность у детей первого года жизни составляет 10%.
Также неблагоприятным считается развитие в молодом возрасте аллергических, аутоиммунных, сердечно-сосудистых, обменных заболеваний.
Диатез
Диатез у взрослых и детей представляет собой наследственную предрасположенность организма к проявлению некоторых недугов или же патологических реакций.
Чаще всего данная патология проявляется себя ещё в раннем детском возрасте, но не исключено её первичное проявление и у взрослых людей.
Исходя из того, какой именно вид диатеза начал прогрессировать у человека, у него может отмечаться склонность к прогрессированию недугов инфекционной природы, к аллергии, сбою процесса метаболизма и прочее.
Важно понимать, что диатез – не самостоятельная нозологическая единица, это именно особенность конституции определённого индивида, имеющая прямую взаимосвязь с некоторыми этиологическими факторами, которые и обуславливают реактивность человеческого тела.
Сейчас большая часть населения придерживается мнения, что диатез — это сугубо детская проблема, но это предположение не является верным. Диатез у взрослых прогрессирует так же часто, как и у детей.
Разница между протеканием патологии у детей и взрослых заключается в том, что взрослые переносят её легче.
Также примечателен тот факт, что приблизительно 90% всех хронических недугов взрослого возраста начинают прогрессировать на фоне диатезов различного характера.
Этиология
Истинные причины диатеза были установлены учёными сравнительно недавно. В основе данного патологического процесса находится нарушение нейроэндокринного регулирования иммунологических и метаболических процессов. Вследствие этого у человека начинают прогрессировать различные патологические реакции на определённые раздражители. В группу риска входят дети:
- с генетической предрасположенностью;
- со слишком большой или слишком низкой массой тела (опираясь на возрастную норму);
- которых вскармливают искусственно;
- у которых наблюдаются перинатальные патологии ЦНС.
Основные факторы риска:
- асфиксия во время родов;
- наличие у матери пристрастия к никотину и алкоголю;
- гипоксия плода;
- токсикозы во время вынашивания ребёнка;
- потребление матерью во время беременности различных фармацевтических препаратов;
- прогрессирование у женщины во время беременности различных недугов инфекционной природы;
- потребление продуктов беременной, которые запрещено употреблять во время вынашивания ребёнка.
Диатез у взрослых и детей нередко начинает активно развиваться при неполноценном питании, при наличии в теле человека инфекций, вакцинации, при сильном потрясении и прочее.
Разновидности
В данное время клиницисты насчитывают свыше 20 различных видов диатезов у взрослых и детей. Некоторые эти формы могут сочетаться. Основные разновидности этой патологии следующие:
- аллергический диатез. Также в медицинской литературе его именуют экссудативно-катаральным. В эту группу относят аллергии, которые постепенно трансформируются в инфекционно-воспалительные недуги или же аллергическая реакция переходит в хроническую форму;
- лимфатико-гипопластический диатез. Также его именуют лимфатический диатез. В эту группу клиницисты относят различные иммунодефицитные состояния (прогрессирующие первично), в результате которых наблюдается увеличение тимуса и лимфоидных структур;
- нервно-артритический диатез. Патология этого вида характеризуется нарушением метаболизма пуринов и мочевой кислоты;
- психастенический тип;
- атеросклеротический тип;
- вегетодистонический тип и прочее.
Симптоматика
Симптомы диатеза у взрослых и детей напрямую зависят от того, какая именно его форма начала прогрессировать у конкретного индивида. Также может несколько различаться лечение.
Аллергический тип
Аллергический диатез диагностируют в 40–70% случаев от общего числа заболевших. Обычно он начинает проявлять себя уже на первом году жизни ребёнка. Если же своевременно начать лечить такой недуг (мазь от диатеза «Бепантен» и прочие виды), то уже к трём годам все симптомы могут совершенно пропасть.
Симптомы аллергического диатеза:
- гнейс. У ребёнка на поверхности головы появляются сальные чешуйки, которые покрывают область темени и макушки в виде панциря. Обычно такой симптом не представляет угрозы для здоровья, но если он продолжит прогрессировать, то возможна трансформация гнейса в себорейную экзему. В этом случае на ушах, щеках и лбу появляются гиперемированные и отёчные участки с мокнутием. Позже на них образуются корочки;
- распространённый симптом аллергического диатеза – молочный струп;
- опрелости, локализующиеся преимущественно на ягодицах и в складках кожи. Если ребёнок имеет повышенную массу тела, то нередко в этих участках наблюдается мацерация кожи и мокнутие;
- детская экзема. Если её своевременно не начать лечить, то не исключена её трансформация в нейродермит;
- пастозность;
- метеоризм;
- ребёнок неустойчиво прибавляет в весе;
- паратрофия;
- бледность кожи;
- географический язык.
Лимфатический тип
Лимфатико-гипопластический диатез обычно проявляет себя в трёхлетнем возрасте. Если наблюдается благоприятное течение, то его симптомы полностью пропадают до наступления периода полового созревания. У некоторых индивидов признаки лимфатического диатеза могут сохраняться всю жизнь.
Прогрессирование лимфатико-гипопластического диатеза напрямую связано со сбоем в функционировании симпатоадреналовой системы, снижением функционирования тимуса, нарушением реактивности организма.
Симптомы данного типа:
- телосложение диспропорциональное;
- кожа очень бледная. Иногда её называют мраморной;
- снижение тургора кожного покрова;
- пастозность;
- мышечные структуры развиваются слабо;
- дети адинамичные и вялые;
- быстрая утомляемость;
- понижение АД (особенно ярко данный признак проявляет себя при прогрессировании этого типа диатеза у взрослых);
- лимфоузлы постепенно увеличиваются, но при пальпации они не болезненны;
- тимомегалия;
- спленомегалия;
- гепатомегалия;
- гиперплазия аденоидов и миндалин.
Нервно-артритический тип
Нервно-артритический диатез диагностируется намного реже, чем формы, указанные выше. Но это не говорит о том, что не нужно знать, как выглядит диатез этого типа.
Основа прогрессирования этого патологического состояния – нарушение метаболизма совместно с понижением способности печени утилизировать ненужные организму вещества.
Этот процесс проявляется у человека спастическим, метаболическим, кожным и нервно-артритическим синдромом.
Данный тип диатеза у взрослых провоцирует прогрессирование:
Неврастенический синдром при нервно-артритическом диатезе проявляется такими признаками:
- повышенное возбуждение;
- пугливость;
- беспокойство;
- нарушение сна;
- головная боль различной степени интенсивности без видимой на то причины;
- СДВГ;
- заикание;
- энурез.
Признаки метаболического синдрома:
- переходящие артралгии;
- салурия;
- дизурические расстройства;
- ацетонемический синдром, сопровождающийся рвотными позывами, гипертермией, сильным обезвоживанием и интоксикационным синдромом.
Характерные проявления спастического синдрома:
Признаки кожного синдрома:
- экзема;
- крапивница;
- нейродермит;
- почесуха;
- отёк Квинке.
Диагностика
Ввиду того, что диатез не есть самостоятельной нозологической единицей, больные нередко проходят лечение у таких узких специалистов:
- ревматолог;
- дерматолог;
- нефролог;
- гомеопат;
- оториноларинголог;
- невролог и другие.
Лабораторные методики диагностики патологии:
Инструментальная диагностика:
- УЗИ. В обязательно порядке данным методом необходимо проверить надпочечники, лимфоузлы, печень, тимус и селезёнку;
- рентген.
Лечебные мероприятия
Лечение диатеза врачи назначают только после того, как будет точно подтверждён диагноз и определён вид патологии. Обычно для устранения симптомов достаточно применить немедикаментозные методы лечения:
- диетотерапию;
- физиотерапию;
- организацию оптимального режима дня;
- соблюдение правил гигиены.
Но все же в некоторых случаях для повышения эффективности терапии назначают фармацевтические препараты.
Лечение диатеза аллергического типа включает в себя:
- строгое соблюдение диеты, в которой нет продуктов, содержащих аллергические вещества;
- назначение антигистаминных фармацевтических препаратов;
- назначение седативных средств;
- приём витаминов из группы В;
- пробиотики;
- часто назначают мазь от диатеза, к примеру, бепантен;
- приём ванн с различными компонентами растительного происхождения. Обычно добавляют дубовую кору, ромашку, отруби и череду;
- курсы УФО.
Лечение диатеза лимфатико-гипопластического типа:
- потребление в достаточном количестве витаминов. Часто назначают принимать различные витаминные комплексы;
- массаж;
- гимнастика;
- закаливание организма;
- также важно, чтобы человек курсами принимал адаптогены. Данные вещества могут быть как синтетического, так и растительного происхождения.
Терапия при нервно-артритическом виде патологии:
- диетотерапия;
- витамины из группы В;
- гимнастика;
- потребление желчегонных средств, а также седативных.
Если у больного развился ацетонемический синдром, то его необходимо лечить как можно скорее. В таком случае прибегают к таким лечебным мероприятиям:
- промывание желудка;
- постановка клизмы;
- парентеральная регидратация;
- в случае если нет неукротимой рвоты, могут также прибегнуть к пероральной регидратации.
Важно помнить, что начинать лечить патологию нужно сразу же, как только проявились её первые симптомы. Только в таком случае шансы на успех терапии значительно увеличиваются, и больной сможет полностью излечиться от диатеза.
Ретинопатия при сахарном диабете
Диабетическая ретинопатия – одно из опаснейших осложнений сахарного диабета, развивающееся в результате поражения сосудистой системы (сетчатой оболочки) глазного яблока. Эта патология (в различной степени выраженности) возникает у 90% больных СД.
Чаще всего ретинопатия – результат длительного течения заболевания, но своевременное обследование органов зрения (в частности – глазного дна) позволяет выявить наличие сосудистых изменений уже на самой ранней стадии диабета. Ранее обнаружение патологии помогает принять необходимые меры для предотвращения необратимых изменений в структурах глаза.
Организм пытается решить проблему кислородного дефицита и клеточного питания с помощью формирования новых капилляров. Такой процесс называется пролиферацией, и его наличие означает прогрессирующую стадию заболевания.
Аномальные кровеносные сосуды не могут полноценно решить проблему снабжения тканей кислородом, они очень хрупкие и склонны к кровоизлияниям.
Это приводит к образованию микротромбов и формированию фиброзной ткани в области сосудистых кровоизлияний.
Данные процессы могут привести к:
- дальнейшему повышению глазного давления;
- повреждению зрительного нерва;
- нарушению дренажа внутриглазной жидкости.
Предотвратить дальнейшее повреждение глаз могут только своевременные клинические мероприятия. Лучше проводить лечение ретинопатии в профильных медицинских центрах, занимающихся исключительно болезнями глаз.
Вернуться к содержанию
Прямые причины сосудистых нарушений органов зрения – нарушения обменных процессов, то есть главные проявления диабета. Дефицит инсулина и невостребованные углеводы в крови приводят к уменьшению просвета сосудов и-за формирования бляшек на их стенках.
Кровоток в тканях замедляется, уменьшается кислородный обмен и поступление в клетки питательных веществ. В результате некоторые участки организма остаются вовсе без кровоснабжения, что приводит к дисфункциям и некрозам. Особенно уязвимыми являются почки, нижние конечности, сердечная мышца и органы зрения.
Ретинопатия может развиться у больных СД уже через 3-5 лет после начала болезни, а через 10 лет пациента может ожидать полная слепота.
Особенно бурно и стремительно протекает заболевание у людей с СД 1 типа (инсулинозависимых больных). При СД 2 типа патологические изменения касаются в основном центрального участка сетчатки.
Помимо хронически повышенного уровня сахара в плазме крови, существуют дополнительные факторы риска, которые способствуют развитию ретинопатии при диабете:
Однако главные факторы влияния – это высокий сахар и гипертония. Нормализация этих показателей снижает риск развития ретинопатии и других патологий органов зрения в разы.
Вернуться к содержанию
На начальной стадии ретинопатия не вызывает ощутимых проявлений, в дальнейшем могут развиваться следующие симптомы:
- Туман перед глазами, появление слепых пятен;
- «Мушки» перед глазами;
- Кровоизлияния в стекловидное тело;
- Ухудшение показателей зрения.
Наиболее опасная форма диабета в плане скорости развития ретинопатии – ювенильный (юношеский) диабет. Это наследственное заболевание, при котором ретинопатия может из фоновой развиться до пролиферативной за несколько месяцев.
Возможные осложнения и диагностика
Главное осложнение ретинопатии – отторжение сетчатки глаза вследствие постоянных кровоизлияний и недостаточного питания. Это приводит к полной слепоте, которая является необратимой. Отслоение сетчатки вследствие ретинопатии и других диабетических болезней глаз – основная причина слепоты у взрослого населения в развитых странах.
Больным диабетом рекомендуется посещать офтальмолога не реже раза в год, а лучше раз в полгода. Желательно, чтобы наблюдение вел офтальмолог, специализирующийся на диабетиках. Таких врачей можно найти специализированных медицинских центрах для больных СД.
Ранняя диагностика позволяет назначить адекватное консервативное лечения и избежать оперативного вмешательства.
Методы лечения
Терапия диабетической ретинопатии всегда комплексная и в идеале должна проводиться совместно эндокринологом и окулистом.
Помимо лекарственных методов, влияющих на стабилизацию внутриглазного давления и состояние сосудистой системы глаза, огромную роль играет правильное питание и грамотная инсулинотерапия. В случае, если консервативные методики не дают положительной динамики, назначается радикальная терапия.
Консервативное лечение
Диетотерапия при ретинопатии предполагает:
- Ограничение в рационе животных жиров (лучше полностью заменить их на растительные);
- Исключение из меню легкоусвояемых углеводов (сахара, конфет, сдобы, варенья и т.д.);
- Увеличение в рационе продуктов с удержанием липотропных веществ (к таким продуктам относятся рыба, овсяная крупа, творог);
- Увеличение количества фруктов и овощей, кроме картофеля.
Применяется также витаминотерапия: для органов зрения первостепенное значение имеют витамины группы В, которые могут быть назначены в составе витаминных комплексов, принимаемых перорально, или вводятся пациентам внутримышечно. В качестве ангиопротекторов (веществ, защищающих сосудистые стенки) назначаются витамины Р, Е, С, препараты Ангинин, Дицинон, Доксиум.
Радикальное лечение
Наиболее действенный метод оперативного лечения – лазерная фотокоагуляция. Процедура представляет собой точечное прижигание сетчатки, останавливающее появление новых капилляров.
Если провести лазерную коагуляцию своевременно, это позволит стабилизировать процесс в 80% случаев.
Коагуляция приводит к зарастанию «лишних» сосудов и способствует сохранению зрения на поздних стадиях заболевания.
Болезни кожи при сахарном диабете
Тяжелые метаболические нарушения, лежащие в основе патогенеза сахарного диабета (СД), приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Этиология кожных поражений при СД, безусловно, связана с нарушением углеводного обмена и накоплением соответствующих продуктов нарушенного метаболизма, что приводит к структурным изменениям в дерме, эпидермисе, фолликулах и потовых железах.
В сочетании с диабетической полинейропатией, микро- и макроангиопатиями, нарушением местного и общего иммунитета это приводит к появлению различных видов сыпи, пигментных пятен, изъязвлений, а также к гнойно-септическим осложнениям.
Кожа больных СД подвергается своеобразным изменениям общего характера. При тяжелом течении болезни она становится грубой на ощупь, тургор ее снижается, развивается значительное шелушение, особенно волосистой части головы. Волосы теряют свой блеск.
На подошвах и ладонях возникают омозолелости, трещины. Нередко развивается выраженное желтоватое окрашивание кожных покровов. Ногти деформируются и утолщаются за счет подногтевого гиперкератоза.
Диффузное выпадение волос может быть симптомом плохо контролируемого диабета.
Часто дерматологические проявления могут выступать в качестве «сигнальных признаков» СД: зуд кожи, сухость слизистых и кожи, рецидивирующие кожные инфекции (кандидоз, пиодермии).
В настоящее время описано более 30 видов дерматозов, которые либо предшествуют СД, либо развиваются на фоне манифестного заболевания. Условно их можно разделить на 3 группы:
- Первичные — обусловленные диабетическими ангиопатиями и нарушением метаболических процессов (диабетические дерматопатии, липоидный некробиоз, диабетический ксантоматоз, диабетические пузыри и др.).
- Вторичные — грибковые и бактериальные инфекции.
- Дерматозы, вызываемые препаратами, применяющимися при лечении СД (экзематозные реакции, крапивница, токсидермия, постинъекционные липодистрофии).
Как правило, диабетические поражения кожи имеют длительное и упорное течение с частыми обострениями и трудно поддаются лечению.
Диабетическая дерматопатия.
Наиболее частое поражение при диабете выражается в появлении на передней поверхности голеней симметричных красновато-коричневых папул диаметром 5–12 мм, которые затем превращаются в пигментированные атрофические пятна (чаще выявляется у мужчин с большой длительностью СД). Субъективные симптомы отсутствуют, течение длительное, могут исчезать самостоятельно в течение 1–2 лет. Патогенез связан с диабетической микроангиопатией. Специфическое лечение дерматопатии не проводится.
Диабетический пузырь. Относится к редким поражениям кожи при СД. Пузыри возникают внезапно, без покраснения, на пальцах рук и ног, а также на стопе.
Размеры варьируют от нескольких миллиметров до нескольких сантиметров. Пузырная жидкость прозрачна, иногда геморрагична и всегда стерильна.
В большинстве случаев пузыри заживают без рубцевания через 2–4 нед симптоматического лечения.
Рубеоз. В детском и юношеском возрасте у больных инсулинозависимым СД на коже лба, щек (реже — подбородка) наблюдается гиперемия в виде небольшого румянца, что иногда сочетается с поредением бровей.
Диабетическая эритема. Протекает по типу эфемерных эритематозных пятен, которые наблюдаются в основном у мужчин старше 40 лет, страдающих диабетом в течение непродолжительного времени.
Эти пятна характеризуются крупными размерами, резкими границами, округлыми очертаниями и насыщенной розово-красной окраской. Локализуются в основном на открытых кожных покровах — лице, шее, тыле кисти. Субъективные ощущения либо отсутствуют, либо больные жалуются на легкое покалывание.
Пятна отличаются весьма непродолжительным сроком существования (2–3 дня), исчезают самопроизвольно.
Acanthosis nigricans. Характеризуется ворсинчатыми гиперпигментированными разрастаниями, преимущественно в складках шеи и подмышечной впадине. Больные жалуются на «грязную кожу», которую невозможно отмыть.
На самых выступающих точках суставов пальцев иногда также имеются мелкие папулы.
В основе патогенеза лежит выработка печенью инсулиноподобных факторов роста, которые вступают в связь с эпидермальными рецепторами и вызывают утолщение эпидермиса и гиперкератоз.
Диабетическая ксантома. Развивается на фоне гиперлипидемии, причем основную роль играет увеличение содержания в крови триглицеридов. Желтоватые бляшки локализуются преимущественно на сгибательных поверхностях конечностей, на груди, лице, шее и состоят из скопления триглицеридов и гистиоцитов.
Липоидный некробиоз. Относительно редкий хронический дерматоз, характеризующийся очаговой дезорганизацией и липидной дистрофией коллагена.
Инсулинозависимый СД является наиболее частой причиной липоидного некробиоза и встречается у 1–4% таких больных. Кожные проявления могут быть первыми — и долгое время единственными — проявлениями диабета.
Полагают, что у 18–20% больных липоидный некробиоз может возникнуть за 1–10 лет до развития типичных симптомов диабета, у 25–32% больных развивается одновременно с этим заболеванием, однако у большинства (55–60%) СД предшествует поражению кожи.
Прямой зависимости выраженности клинических проявлений липоидного некробиоза от тяжести течения диабета не существует.
Заболевание может возникнуть в любом возрасте, однако чаще ему подвержены лица от 15 до 40 лет (преимущественно женщины). Протекает на фоне инсулинзависимого диабета и характеризуется крупными единичными очагами поражения на коже голеней.
Заболевание обычно начинается с появления небольших синюшно-розовых пятен или гладких плоских узелков округлых или неправильных очертаний, склонных к периферическому росту с последующим формированием четко отграниченных, вытянутых по длине овальных или полициклических индуративно-атрофических бляшек.
Их центральная часть (желтовато-коричневого цвета) слегка западает, а краевая часть (синюшно-красная) несколько возвышается. Бляшки имеют гладкую поверхность, иногда шелушащуюся по периферии.
Постепенно центральная часть бляшек атрофируется, на ней появляются телеангиоэктазии, легкая гиперпигментация, иногда изъязвления. Субъективных ощущений, как правило, нет. Боль возникает при изъязвлении.
Внешний вид очагов настолько характерен, что обычно дополнительных исследований не требуется. При атипичных формах проводят дифференциальный диагноз с кольцевидной гранулемой, саркоидозом, ксантоматозом.
Эффективного лечения в настоящее время нет. Применяются средства, нормализующие липидный обмен (Липостабил, Клофибрат, Бензафлавин); улучшающие микроциркуляцию (Курантил, Трентал, Теоникол). Показаны такие препараты, как Аевит, Дипромоний, Никотинамид, Ангиотрофин. Эффективно внутриочаговое введение кортикостероидов, инсулина, Гепарина.
Наружно: аппликации 25–30% раствора Димексида, нанесение Троксевазиновой, Гепариновой мазей, наложение окклюзивных повязок с фторсодержащими кортикостероидными мазями. Физиотерапия: фонофорез гидрокортизона, электрофорез Аевита, Трентала.
Лазеротерапия: при изъязвлении иногда прибегают к оперативному вмешательству (удалению очагов с последующей кожной пластикой).
Зудящие дерматозы (зуд кожи, нейродермит). Часто являются первыми признаками диабета. Не наблюдается прямой зависимости между тяжестью СД и интенсивностью зуда.
Наоборот: замечено, что наиболее сильный и упорный зуд наблюдается при скрытой и легкой формах диабета.
У большинства пациентов кожный зуд предшествует развитию не только поражения кожи при СД, но и самому установлению диагноза (от 2 мес до 7 лет). Реже зуд развивается уже на фоне установленного и леченого СД.
Преимущественной локализацией являются складки живота, паховые, межъягодичная, локтевые. Поражения часто односторонние.
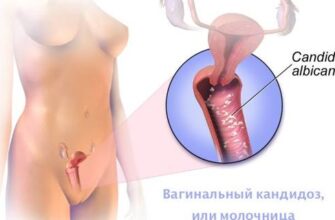
Грибковые поражения кожи. Наиболее часто развивается кандидоз, обычно вызываемый Candida albicans.
Чаще встречается в пожилом возрасте и у тучных пациентов с преимущественной локализацией очагов в области гениталий и крупных складок кожи, межпальцевых складок, слизистых оболочек (вульвовагинит, баланопастит, ангулярный хейлит). Кандидомикоз может играет роль «сигнального симптома» СД.
Кандидоз любой локализации начинается с сильного и упорного зуда, в дальнейшем к нему присоединяются объективные признаки заболевания. Сначала в глубине складки появляется белесоватая полоска мацерированного рогового слоя, формируются поверхностные трещины и эрозии.
Поверхность эрозий — влажная, блестящая, синюшно-красного цвета, окаймленная белым ободком. Вокруг основного очага появляются «отсевы», представленные мелкими поверхностными пузырьками и пустулами. Вскрываясь, эти элементы превращаются в эрозии, также склонные к росту и слиянию.
Диагноз подтверждается при микроскопическом или культуральном исследовании.
Для местного лечения применяются проверенные временем, простые и доступные средства — спиртовые или водные (последние лучше для крупных складок) растворы анилиновых красителей: метиленовой синьки (2–3%), бриллиантовой зелени (1%), а также жидкость Кастеллани, мази и пасты, содержащие 10% борной кислоты.
Из местных антимикотиков можно использовать практически любые в виде 1–2% кремов, мазей, растворов. Наружные средства применяют до полного разрешения кожных очагов, а затем еще в течение одной недели. Из системных антимикотиков применяются флуконазол, итраконазол или кетоконазол.
Флуконазол назначают по 150 мг/сут однократно, при торпидном течении, по 150 мг/сут 1 раз в неделю в течение 2–3 нед. Итраконазол назначают по 100 мг/сут в течение 2 нед или по 400 мг/сут в течение 7 дней. Кетоконазол назначают по 200 мг/сут в течение 1–2 нед.
Целесообразность назначения системных антимикотиков определяется эффективностью, предшествующей терапии, мотивацией пациента, желающего как можно скорее избавиться от проявлений болезни, а также доступностью препаратов.
Инфекционные заболевания. Бактериальные поражения кожи встречаются у больных СД значительно чаще, чем в популяции и трудно поддаются лечению. Диабетические язвы стопы являются наиболее грозным осложнением и могут приводить к ампутации конечности и даже летальному исходу.
Пиодермии, фурункулы, карбункулы, флегмоны, рожа, паронихии и панариции чаще всего вызываются стафилококковой и стрептококковой флорой.
Присоединение инфекционно-воспалительных заболеваний кожи, как правило, приводит к тяжелым и длительным декомпенсациям диабета и увеличивает потребность организма в инсулине. Диагноз должен быть подтвержден получением культуры с определением чувствительности к антибиотикам.
Больному назначают перорально диклоксациллин или эритромицин (при наличии аллергии к пенициллину). Прием диклоксациллина — основной метод лечения амбулаторных больных, поскольку к нему чувствительны 97% микроорганизмов.
Не нагноившиеся поражения можно также лечить с помощью применения тепла местно. При флюктуации фурункул необходимо вскрыть и дренировать. Крупные абсцессы иногда требуют рассечения и дренирования.
В заключение следует отметить, что поражения кожи при диабете являются на сегодняшний день распространенными состояниями, достаточно часто встречающимися в клинической практике.
Лечение их имеет определенные трудности и должно начинаться с эффективного контроля за уровнем сахара в крови и отработкой адекватной схемы приема антидиабетических препаратов.
Без коррекции углеводного обмена у этой группы пациентов все лечебные мероприятия малоэффективны.