Развитие воспалительных процессов, поражающих половые органы, диагностируется у большинства представительниц прекрасного пола. Женская репродуктивная система сформирована таким образом, что дает возможность быстрого распространения инфекции от влагалища к внутренним половым органам.
Общее описание
Цервицит представляет собой заболевание, при котором диагностируют воспаление шейки матки в области влагалищных участков.
Патологический процесс сопровождается гнойными или выделениями с примесями слизи, болезненностью в нижней части живота, болями во время мочеиспускания, а также дискомфортными ощущениями при половом акте.
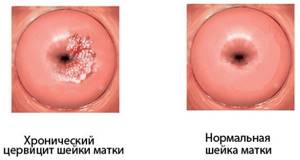
Если диагностируется хроническая форма патологии, то такому состоянию характерны эрозийные явления, уплотнение маточных стенок, поражение инфекционного происхождения верхней части влагалища.
Шейка матки сама по себе является барьером, который защищает внутреннюю полость от проникновения патогенных бактерий в матку и верхние половые пути. При воздействии неблагоприятных факторов теряется защитная функция, что способствует поражению чужеродной микрофлорой и развитию воспаления.
В большинстве случаев патология выявляется у женской половины населения в репродуктивном возрасте, реже – в период климакса.
Симптомы
На начальной стадии патологического процесса клиническая картина в основном отсутствует. Первые признаки проявляются в виде интенсивных выделений на протяжении нескольких дней после окончания менструации. Чаще всего они остаются без внимания со стороны женщин.
В том случае, если присутствует следующая симптоматика, необходимо незамедлительно обратиться за медицинской помощью:
- кровяные мазания, наблюдающиеся некоторое время после окончания месячных;
- ощущение зуда в органах репродуктивной системы;
- болезненность и дискомфорт во время полового акта;
- жжение при походе в туалет;
- болевые ощущения в нижней области живота и в промежности;
- выделения с примесями крови после секса.
Если заболевание имеет тяжелый характер течения, то признаки будут следующими:
- резкий неприятный запах;
- интенсивные гнойные выделения;
- зуд и боли в животе.
При отсутствии необходимого лечения острой формы цервицита он переходит в хроническую стадию. Для подобного состояния характерны регулярные выделения мутной консистенции с наличием слизи. Иногда отмечается раздражение половых органов снаружи.
Причины
Возникновению воспалительного процесса способствуют множественные провоцирующие факторы. Они подразделяются на два вида: инфекционные и неинфекционные.
К первой группе относятся:
- Размножение условно-патогенных бактерий, которые постоянно находятся в органах мочеполовой системы и в кишечнике. При этом они совершенно безопасны для человеческого здоровья. Но при воздействии определенных условий происходит их интенсивная активизация, на фоне чего развивается заболевание. К ним относят грибки, кишечную палочку, стрептококки, стафилококки. Эти микроорганизмы провоцируют воспаление влагалища и вульвы, что приводит к распространению заражения на шейку матки.
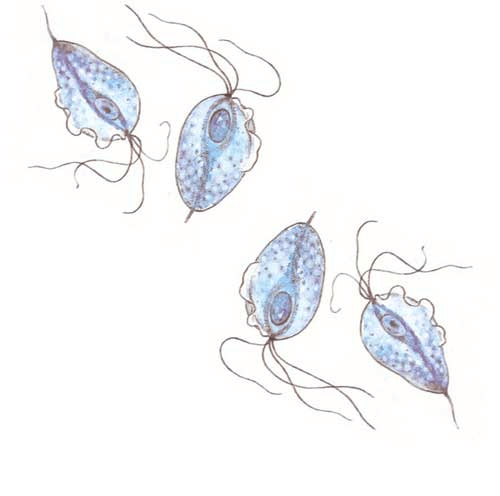
- Половые инфекции. Это могут быть возбудитель гонореи, трихомонады, хламидии, микоплазмы и прочие болезнетворные бактерии.
- Заражение генитальным герпесом или вирусом папилломы человека.
Среди причин неинфекционного типа выделяют:
- опущение влагалища;
- несоблюдение гигиенических процедур;
- травмирование маточной шейки (разрывы в процессе родовой деятельности или при абортах, а также различные повреждения ткани в ходе прижигания или выскабливания);
- использование некачественных косметических средств, предназначенных для интимной гигиены;
- частое проведение процедуры спринцевания, при которой применяются растворы, способные спровоцировать сухость слизистой и нарушение микрофлоры;
- псевдоэрозия, другими словами, перемещение цилиндрических эпителиальных клеток цервикального канала во влагалищный отдел шейки матки.
Воспалительный процесс может развиваться и на фоне снижения иммунной системы, при формировании опухолевых новообразований, а также в результате длительного и бесконтрольного лечения с помощью антибиотиков.
Типы
Цервицит шейки матки имеет множество разновидностей.
Острый
Это патологический процесс нижнего сегмента органа, сопровождающийся воспалением, преимущественно эндоцервикальных желез. Изредка может поражаться плоский эпителий. По мнению некоторых исследователей, патологический процесс прямым образом зависит от типа возбудителя.
Например, при заражении гонококками поражаются только эпителиальные клетки, которые относятся к эндоцервикальным железам. При воспалении на фоне стрептококков или стафилококков они будут сосредоточены также в эндоцервикальных железах и в строме шейки матки.
С током лимфы возбудители проникают к остальным органам малого таза и инфицируют их.
Начальная стадия патологии проявляется выделениями различного характера. В большинстве случаев это гнойное содержимое. Но также отмечаются повышение температуры тела, боль тупого характера в области живота, приливы.
Хронический
Диагностируется в том случае, если половые органы подвергаются поражению бактериями различного происхождения, а также вирусами и грибками.
При таком состоянии инфекционный процесс могут спровоцировать опущение влагалища или шейки матки, нецелесообразное применение противозачаточных и гормональных средств.
Хроническая форма цервицита возникает из-за частой смены половых партнеров, несоблюдения правил интимной гигиены и патологий воспалительного характера, поражающих органы малого таза.
Симптоматика такой формы заболевания зависит от возбудителя и реакции женского организма. Основным признаком хронического вида недуга являются мутные слизистые выделения с примесями гноя.
Другие симптомы патологии:
- тупообразная боль;
- ощущение зуда и жжения во время мочеиспускания;
- отечность слизистой матки;
- краснота;
- кровотечение после полового акта.
Этот вид патологического состояния является более серьезным для женского здоровья. Отсутствие адекватного лечения приводит к тому, что стенки матки начнут гипертрофироваться. Но также на фоне процесса возрастает риск развития онкологических заболеваний и бесплодия.
Гнойный
При такой форме недуга повреждаются не только цилиндрические слои эпителия, но также субэпителиальные слои шейки матки.
Особенность подобного процесса обусловлена тем, что при диагностировании его у женщины в большинстве случаев выявляется уретрит у ее партнера.
Гнойный цервицит – это распространенная форма заболевания, которая передается половым путем. Возбудителем патологии выступает палочка трахомы или гонококки.
Вирусный
Этой формой недуга можно заразиться во время сексуального контакта. В зависимости от места локализации воспаления выделяют эндоцервицит и экзоцервицит. В первом случае поражается внутренняя часть шейки матки, во втором – наружные ткани.
Согласно общепринятой классификации, такая форма воспалительного процесса подразделяется на два типа: неспецифический и специфический.
В большинстве случаев заболевание диагностируется у представительниц прекрасного пола в детородном возрасте. Среди основных симптомов отмечают боли в нижней части живота, ярко выраженный зуд, гнойные или слизистые выделения.
Бактериальный
Относится к распространенным формам болезни. Недуг имеет инфекционную природу происхождения и локализуется в канале или во влагалище, в месте, где происходит разграничение с шейкой матки. При течении патологического процесса отмечается нарушение микрофлоры влагалища, но при этом не наблюдается сильной воспалительной реакции.
Атрофический
Одна из разновидностей цервицита, которая характеризуется атрофией слизистых стенки матки. Среди провоцирующих факторов могут быть как специфические, так и неспецифические причины.
Развитию недуга способствует незащищенный сексуальный контакт, при котором болезнетворные бактерии проникают в женский организм и провоцируют воспаление.
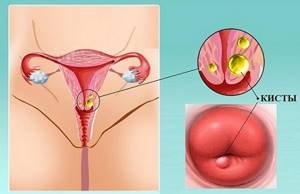
Кистозный
Характеризуется патологическими процессами, протекающими в цилиндрическом эпителии желез. Кроме того, увеличиваются их объемы, формируются множественные кисты и повреждается поверхность. Этот тип считается запущенной стадией патологического процесса, при которой различные виды инфекции сочетаются между собой.
Опасность цервицита у беременных
В период вынашивания ребенка это заболевание представляет серьезную угрозу не только будущей маме, но и ее малышу, поскольку во время родовой деятельности возрастает риск инфицирования плода.
Цервицит при беременности трудно поддается терапии, поскольку большинство препаратов антибактериальной группы оказывают негативное воздействие на плод. Именно потому лечением болезни необходимо заниматься еще до наступления беременности, что позволит предотвратить различные патологические изменения зародыша.
Диагностика
Поскольку ранние этапы формирования цервицита могут никак себя не проявить, то для своевременного выявления болезни необходимо регулярно посещать специалиста в целях профилактического осмотра.
Диагностическое исследование включает в себя такие мероприятия:
- Врач осматривает маточную полость с помощью гинекологического зеркала. При наличии недуга наблюдаются изменение цвета сегмента, образование гнойного налета, язвы, отечность и кровоизлияния.
- Взятие мазка с шейки, что позволит исследовать его под микроскопом и определить инфекционного возбудителя.
- Бакпосев. Необходим для установления типа патогенной микрофлоры и его чувствительности к антибактериальным средствам.
- ПЦР и ИФА. Помогают выявить количество возбудителей.
- Лабораторное исследование мазка. Определяются лимфоциты, эритроциты и лейкоциты, что позволяет оценить степень неинфекционного воспаления.
При развитии хронической формы заболевания в мазке будут присутствовать разрушенные эпителиальные клетки.
Лечение
Основная задача проведения терапевтических мероприятий заключается в том, чтобы устранить первопричину, которая могла спровоцировать развитие цервицита, а также укрепить защитные силы женского организма.
Чтобы уничтожить патогенные бактерии, специалист назначает лекарственные средства определенных групп:
- противовирусные;
- антибиотики;
- противогрибковые.
Если при обследовании в организме были обнаружены папилломы, то лечению уделяется повышенное внимание, поскольку при этом поражении возрастает вероятность формирования новообразований злокачественного характера. Сразу назначается прием таких иммуномодуляторов, как Иммунал и Интерферон.
Используются препараты в виде инъекций, мазей и таблеток, способствующих очищению слизистой оболочки от папилломы.
Часто в избавлении от доброкачественной опухоли помогает только оперативное вмешательство. Этот вариант терапии в большинстве случаев применяется при диагностировании хронической формы цервицита вне зависимости от природы происхождения возбудителя.
В этом случае могут использовать:
- прижигание химическими препаратами;
- криотерапию;
- лазерную деструкцию;
- электродеструкцию.
Чтобы процесс восстановления гормонального фона протекал быстрыми темпами, могут назначить эстрогены и прогестероны.
Чтобы поддерживать микрофлору влагалища в нормальном состоянии, пациенткам рекомендуют вагинальные таблетки (Гинофлор) или свечи (Кипферон и Лактобактерин).
Заключение
Цервицит – довольно серьезное заболевание, при подозрениях на которое необходимо незамедлительно обратиться за помощью к специалистам. Ни в коем случае нельзя заниматься самостоятельным лечением. Терапия осуществляется только с назначения врача.
Цервицит шейки матки: симптоматика и лечение
Цервицит является воспалением, локализованным в шеечном канале. Клиника патологии определяется этиологией и тяжестью течения процесса. Симптомы цервицита шейки матки могут включать выделения из влагалища (гнойного или слизистого характера), болевой синдром в нижней части живота, неприятные ощущения или боль во время мочеиспускания и полового акта.
Подробнее о патологии
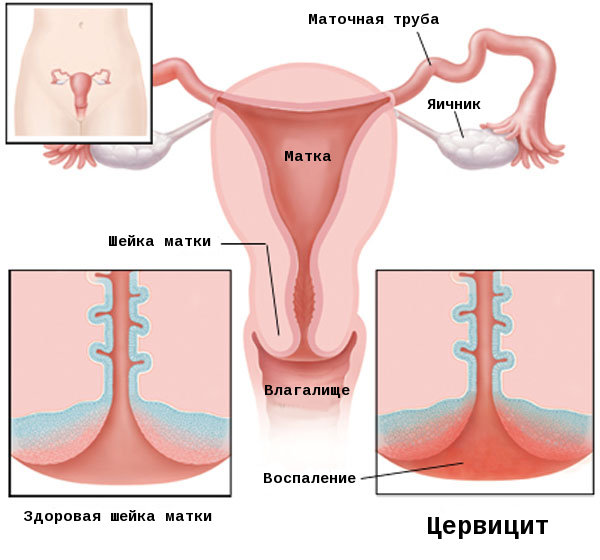
Воспаление цервикса может привести к таким серьезным осложнением, как эрозивные изменения, гипертрофия, а также распространение инфекционного процесса на вышележащие отделы женской репродуктивной системы. Шейка матки — своеобразный барьер, который должен предупреждать попадание патогенных микроорганизмов в матку. Но действие на шейку некоторых факторов может ухудшить ее функциональность.
Воспаление влагалищной порции цервикса носит название экзоцервицита, а непосредственно цервикального канала — эндоцервицита. Заболевание может проявить себя как результат инфицирования условно-патогенными инфекционными агентами, такими, как:
- стафилококк;
- стрептококк;
- кишечная палочка;
- грибок кандида.
Также причиной болезни могут стать такие патогены:
- хламидии;
- гонококки;
- трихомонады;
- бледная спирохета;
- микоплазма;
- амебы;
- вирусы.
Условные патогены могут попасть в шеечный эпителий контактным способом из прямой кишки, также характерен гематогенный и лимфогенный путь заражения. Специфические патогены попадают в шейку при половом контакте.
Стоит отметить, что в гинекологии рассматриваются и неинфекционные причины цервицита, а именно:
- действие агрессивных химических средств (продукты для гигиены половых органов, спермициды);
- неопластические патологии;
- механическое травмирование
- ряд системных болезней (синдром Бехчета).
Существует ряд факторов, которые предрасполагают к развитию цервицита. В их число входят такие:
- Травмы шеечного канала во время родов.
- Травмирование шеечного эпителия при диагностическом выскабливании и прерывании беременности.
- Установка и извлечение внутриматочной спирали.
- Рубцовые изменения шеечного канала.
- Новообразования доброкачественного характера.
Только в редких случаях цервицит протекает изолированно, чаще он сочетается с другими болезнями женской половой системы, такими, как вагинит, вульвит, бартолинит, эктропион и псевдоэрозия.
Большая часть случаев патологического процесса регистрируется у пациенток репродуктивного возраста.
Заболевание может спровоцировать невынашивание и преждевременные роды, а также эрозию, полипы и распространение воспалительного процесса на матку и придатки.
Симптомы заболевания
Симптомы цервицита шейки матки определяется характером и распространенностью патологического процесса. Течение болезни может быть острым и хроническим, а поражение — очаговым или диффузным. В некоторых случаев патология имеет стертую клинику.
Острый цервицит проявляется обильными выделениями, которые могут быть слизистыми или гнойными. Также возникает болевой синдром в нижней части живота, который имеет ноющий характер. При осмотре выявляются отечность и покраснение наружного зева шеечного канала, слизистая выпячена, на ней отмечаются точечные кровоизлияния, ее поверхность изъязвлена.

Выраженность симптоматики зависит от типа возбудителя и состояния иммунной системы. Поражение тем или иным инфекционным агентом может иметь такие особенности клиники и диагностики:
- Гонококк: острое течение, обильные гнойные выделения, сильная ноющая боль.
- Хламидии: клиника стерта, выделения не обильны, боль менее выражена.
- Вирус герпеса: тянущие боли, изъязвление слизистой, она резко гиперемирована.
- Трихомонады: точечные кровоизлияния, выявление атипичных клеток в мазке.
- Актиномицеты: яркий признак, который имеет название “симптом желтого зернистого пятна”.
- Вирус папилломы: язвы и кондиломы на слизистой.
Если цервицит не будет выявлен и вылечен в своей острой стадии, то он неизбежно перетекает в хроническую форму. Формируются псевдоэрозивные изменения из-за пролиферации цилиндрического эпителия шейки матки, выделения имеют мутно-слизистый характер.
Хронический цервицит отличается меньшей выраженностью признаков воспалительного процесса (отечности и покраснения выстилки шеечного канала). Лейкоцитарная инфильтрация шейки матки может спровоцировать распространение воспаления на окружающие ткани.
Меняется структура цервикса: он становится более плотным.
Отличия экзоцервицита и эндоцервицита
Экзоцервицит шейки матки, как говорилось ранее, является воспалением влагалищного сегмента цервикса. Для него характерны такие признаки:
- Изъязвление слизистой.
- Визуально заметная гиперемия наружного зева шеечного канала.
- Выявление микроабсцессов.
- Отечность слизистой выстилки.
- Обильное отделяемое .
- Лейкоцитарная инфильтрация шейки матки в форме множественных перигландулярных инфильтратов.
Эндоцервицит шейки матки проявляется симптоматикой воспаления шеечного канала. Чаще развивается как результат инвазивных процедур и заболеваний рядом расположенных органов репродуктивной системы.
Для патологии характерны быстрое прогрессирование и высокая вероятность хронизации и стертой клинической картины.
Выделений не так много, как при экзоцервиците, а интенсивность болевого синдрома может варьировать.
Гинеколог во время осмотра может отметить отечность слизистой шеечного канала, ее гиперемию, большое количество небольших язвочек, патологическое отделяемое в цервиксе. Эндоцервицит шейки матки опасен своими осложнениями. Нередко стертая клиника играет отрицательную роль: при видимом благополучии болезнь распространяется и проявляет себя в более тяжелой форме.
Особенности хронической формы заболевания
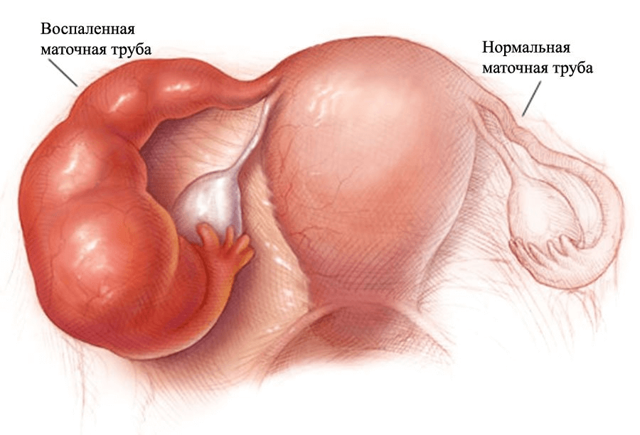
Хронический цервицит развивается в тех случаях, когда вовремя не начато лечение острой формы заболевания. К типичным проявлениям хронической формы патологии относятся:
- Пролиферация цилиндрического эпителия шейки матки постепенно сменяется его отторжением.
- Частичное замещение цилиндрического эпителия плоским.
- Гипертрофические изменения цервикса.
- Распространение инфекции на рядом расположенные анатомические структуры.
- Уплотнение и утолщение цервикса.
- Дистрофические изменения.
- Образование эрозии.
- Формирование кист.
Хроническая форма патологии нуждается в более продолжительном и серьезном лечении. Требуется полноценная диагностика для определения и ликвидации причины болезни.
Диагностика воспаления цервикса
Многие женщины не подозревают, что такое заболевание, как цервицит, может протекать практически бессимптомно. Часто патологию диагностируют в ходе профилактического медицинского осмотра или при обращении к гинекологу по иным поводам. Диагноз может быть поставлен врачом после проведения осмотра шеечного канала в зеркалах, кольпоскопии и анализа некоторых лабораторных анализов.

Кольпоскопия необходима для детализации патологических изменений тканей цервикса (пролиферация железистого эпителия шейки матки), выявления гиперемии и отечности, эрозии, эктопии, конкретизации распространенности процесса — очаговый или диффузный.
В качестве лабораторных диагностических методик применяются:
- микроскопия мазка;
- посев на бактериальную флору и ее чувствительность к антибиотическим веществам;
- полимеразно-цепная реакция для выявления конкретного возбудителя;
- иммуноферментный анализ для определения инфекционного агента и антител к нему в крови;
- общий анализ крови для установления выраженности воспалительной реакции.
В мазке при острой патологии обнаруживают большое количество лейкоцитов, интенсивную пролиферацию цилиндрического эпителия шейки матки (при этом клетки имеют гипертрофированное ядро), дистрофические изменения в плоском эпителии.
Хроническая форма также характеризуется пролиферацией цилиндрического эпителия шейки матки, но отмечаются признаки цитолиза.
Бактериологическая диагностика, ПЦР, ИФА важны для выявления конкретного патогена и подбора способов терапевтической коррекции состояния.
Лечение цервицита шейки матки
Конкретный курс комплексного лечения цервицита шейки матки может определить только врач на основе индивидуальных особенностей конкретного клинического случая.
Основой терапии является устранение инфекционного агента и факторов, которые способствуют активному течению воспалительного процесса (изменения гормонального фона, снижение функции иммунитета и другие).
Врач должен объяснить пациентке, что это такое — цервицит, чем он мог быть спровоцирован, и что нужно делать для его полноценного лечения и предотвращения обострений.

Медикаментозная терапия предполагает назначение антибиотиков, противовирусных, противовоспалительных препаратов. Антибиотические средства назначаются согласно типу выявленного возбудителя и его чувствительности к тем или иным препаратом.
Если выявлена грибковая форма патологии, врач прописывает противогрибковые средства (флуконазол при кандидозе). При заражении хламидиями необходимы тетрациклины (мономицин, доксициклин), хинолоны (ломефлоксацин), макролиды и азалиды.
Помимо системных медикаментов назначают и местные средства, включая крема, мази, свечи, вагинальные таблетки.
Воспаление цервикса вирусной природы довольно трудно поддается терапевтической коррекции.
Оно требует комплексного лечения, которое включает противовирусные лекарства, специфические иммуноглобулины, иммуномодуляторы и витамины. При образовании кондилом может потребоваться их удаление.
Атрофическое воспаление лечится при помощи гормональных препаратов. Их применение способствует восстановлению структуры эпителия и стабилизации естественной флоры.
Хроническая форма цервицита может потребовать хирургических методов лечения. В их число входят:
- диатермокоагуляция;
- лазеротерапия;
- криотерапия.
Любой хирургический способ предполагает предварительное устранение инфекционного агента.
Важно отметить, что комплексное лечение воспаления цервикса предполагает регулярный контроль эффективности при помощи лабораторной диагностики и кольпоскопии.
Для профилактики заболевания следует соблюдать правила гигиены, исключать заражение инфекциями, передаваемыми половым путем, предупреждать аборты, следовать рекомендациями гинеколога при ведении беременности и родов, а также при лечении различных патологий. Пренебрежение профилактическими мерами, несоблюдение назначений, самолечение могут привести к серьезным последствиям.
Экзоцервицит
Для того чтобы понимать, что такое экзоцервицит необходимо ознакомиться со строением органа, в котором происходит этот патологический процесс.
Шейка матки представляет собой неотъемлемую часть матки, которая частично расположена во влагалище, при этом другой частью через внутренний зев переходит в полость тела матки.
По форме шейка матки напоминает цилиндр, в котором проходит канал, размеры ее не 3-6 см зависит от индивидуальности организма.
Шейку матки покрывает эпителиальная ткань, которой также выстлан цервикальный канал. Шейка матки имеет эндоцервикс и экзоцервикс. Эндоцервикс это слизистая шейки матки, которая расположена внутри цервикального канала, а экзоцервиксом является влагалищная часть шейки матки.
Теперь перейдем непосредственно к разбору патологии. Таким образом, эндоцервицит – это воспалительный процесс слизистой оболочки, экзоцервицит – воспалительный процесс шейки матки, распространенный на ее влагалищную часть.
- наличие сопутствующих патологий со стороны органов малого таза, воспалительного либо инфекционного характера. Благодаря строению шейки матки воспалительный процесс может спуститься из цервикального канала или непосредственно из полости матки. Достаточно часто экзоцервицит диагностируется при эндометрите, вагините и эндоцервиците;
- инфекции, передающиеся половым путем. Наиболее опасными являются хламидиоз, уреаплазмоз. Практически каждая вторая женщина переносила хоть одну половую инфекцию. Чтобы избежать такого необходимо соблюдать культуру сексуальных отношений либо пользоваться презервативами;
- механические повреждения шейки матки, полученные при родах, абортах, выскабливании. Так же неблагоприятно влияют частые спринцевания, растительными отварами, которые не были оговорены с врачом;
- нарушение микрофлоры влагалища, которое было спровоцированного ростом грибов рода Candida;
- гормональные нарушения, которые вызваны возрастными изменениями, а так же при неконтролируемом приеме контрацептивов. Не исключается эндокринная патология, которая повлекла гормональный дисбаланс.
Умеренный экзоцервицит, что это такое? В гинекологии патологическое состояние шейки матки классифицируют по степени течения, его клинических проявлений и локализации. Итак, что такое экзоцервицит умеренный.
Это форма течения заболевания, которая характеризуется отсутствием выраженной симптоматики.
Болевой синдром слабо выражен и практически не беспокоит женщину, выделения при таком течении скудные и нехарактерные, что не вызывает беспокойства.
Опасность такой формы заболевания в том, что бессимптомное течение подразумевает отсутствие лечения. При отсутствии адекватной терапии возникает риск развития осложнений.
Экзоцервицит умеренно-выраженный, что это значит? Для этого типа течения заболевания характерны незначительные проявления патологии. О такой форме часто говорят при обострении хронического течения. На фоне вяло текущей патологии периодически появляются ярко выраженные симптомы.
В гинекологической практике нередко встречаются случаи, когда выявляется экзоцервицит при беременности. Сложность этого заболевания в период вынашивания плода заключается в трудности выбора адекватной терапии. Наряду со сложностью лечения возникает риск таких последствий:
- замершая беременность;
- недоношенность плода, преждевременные роды;
- развитие внутриутробной инфекции;
- отставание в развитии плода;
- нарушения со стороны плаценты.
Симптомы
Экзоцервицит: что это такое, симптомы, лечение
Симптоматика заболевания зависит от причины возникновения воспалительного процесса. Кроме того, симптомы могут появляться с определенной периодичностью и выраженностью, а в некоторых случаях наоборот будут смазаны и проявляться достаточно редко. Это связано со степенью течения заболевания. Так, например, при острой форме экзоцервицита симптоматика будет более выражена, а при хламидийной этиологии вообще может протекать бессимптомно.
Острая форма характеризуется появлением обильных (характерных в зависимости от возбудителя) выделений, Чувством нестерпимого зуда и жжения во влагалище.
Умеренная форма (хроническое течение) проявляется смазанными симптомами, которые могут обостряться в начале менструального цикла, а затем снова стихать. Выделения скудные мутные, периодическое чувство дискомфорта во влагалище. Но так же имеет экзоцервицит: симптомы и лечение общие, не связанные с течением и формой проявления. К ним относят:
- тянущую боль внизу живота;
- боль, возникающая во время полового акта;
- нарушенное мочеиспускание; сопровождающееся жжением;
- чувство зуда в области наружных половых органов;
- чувство недомогания, общая слабость, сонливость;
- быстрая утомляемость, не зависимо от физической нагрузки;
- периодическое повышение температуры тела.
Цитограмма
Когда цитограмма соответствует экзоцервициту – это значит, что в результате цитологического анализа выявлены признаки, характерные данной патологии. Цитологическое исследование необходимо для определения клеточной структуры тканей шейки матки. Для этого берется соскоб из шейки матки специальной щеточкой.
Результат зависит от фазы менструального цикла, а так же от правильности взятия биоматериала.
Как правило при экзоцервиците при исследовании определяется цервикальный эпителий, с дегенеративными изменениями воспалительного характера (с или без атипи клеток), определяются клетки метаплазированного эпителия, слизь, лейкоциты.
Хронический экзоцервицит
Хронический экзоцервицит: что это такое
Для развития хронической формы экзоцервицита потребуется не менее 2-3х месяцев течения. Чаще всего данная патология возникает в результате отсутствия адекватного лечения острой стадии этого заболевания. Но кроме этого для хронического течения экзоцервицита требуется наличие предрасполагающих факторов, к которым относя:
- снижение иммунитета, что соответственно снижает устойчивость организма в борьбе с различными инфекциями;
- травмы шейки матки в анамнезе (родовая травма, аборты, выскабливание);
- опущение или выпадение матки;
- гормональный дисбаланс;
- сопутствующие патологии со стороны половых органов.
Экзоцервицит хронический можно заподозрить по следующим симптомам:
- слизистые выделения с характерным неприятным запахом иногда с примесью гноя;
- болезненность в нижней части живота, постоянного характера;
- чувство жжения и зуда, приносящие дискомфорт;
- болезненное мочеиспускание;
- дискомфорт и болезненные ощущения при половом акте.
Выделяют хронический активный экзоцервицит причины развития, которого могут быть вирус папилломы человека, вирус герпеса, хламидии и уреаплазма. Характеризуется хроническим течением с периодическими стадиями обострения в период ремиссии.
Хронический неактивный экзоцервицит протекает с минимальными проявлениями, развивается при условии отсутствия лечения острого.
Лечение
Экзоцервицит: что это такое, лечение
Лечение экзоцервицита необходимо проводить на стадии острого течения, когда симптоматика заболевания наиболее выражена. При выборе методов терапии следует опираться на данные полученные во время проведения лабораторных исследований, с учетом причины возбудителя. Выделяют два основных направления в лечении экзоцервицита-консервативная терапия и хирургические методы.
Консервативная терапия заключается в назначении лекарственных препаратов местного и общего действия. Антибактериальная терапия проводится при определении бактериального характера заболевания. Выбор препарата основывается на результатах анализа на чувствительность.
Препаратами выбора становятся представители тетрациклинового ряда, а так же производные макролидов и азалиды.
Назначаются гормональные препараты при выявлении атрофической формы экзоцервицита. Активным веществом таких препаратов является эстроген. При вирусной этиологии экзоцервицита целесообразно назначить прием противовирусных препаратов.
Немаловажным является восстановление здоровой микрофлоры влагалища. Хирургически экзацервицит лечение, препараты «Солковагин» и «Вагилак» так же к ним относятся. Основными методами являются криодеструкция, лазерная вапоризация и диатермокоагуляция.
Цервицит, эндоцервицит, экзоцервицит — невеселая семейка
Цервицит – это группа заболеваний, связанных с воспалением разных отделов слизистой оболочки шейки матки. Сюда относятся непосредственно цервицит, эндоцервицит и экзоцервицит. Заболевание распространено: согласно статистике, более 50% женщин болели или болеют цервицитами. Патология требует обязательного лечения, поскольку легко переходит в хроническую форму и дает страшные осложнения.
Чем отличаются цервицит, эндоцервицит и экзоцервицит
Эти заболевания очень похожи и различаются только локализацией:
- Цервицит. Цервицитом называют воспаление слизистой шейки матки.
- Экзоцервицит. Это воспаление влагалищной части шейки матки.
- Эндоцервицит. При эндоцервиците воспаление затрагивает слизистую оболочку, выстилающую шейку, которая называется эндоцервиксом. Воспаляется цервикальный канал.
Почему начинается цервицит
Слизистая шейки матки — нежная и слабо защищена, поэтому вызвать воспаление на этом участке можно легко. Инфекция попадает в орган через половые пути, кровь и даже через прямую кишку.
Причины цервицита:
- ЗППП. У 40% женщин, страдающих этой болезнью, обнаруживается трихомониаз, хламидиоз или гонорея. Эти возбудители вызывают гнойное воспаление — гнойный цервицит.
- ВПЧ. Цервицит, связанный с вирусом папилломы человека, особенно опасен, так как его сложно вылечить.
- Воспалительные процессы в матке, яичниках и маточных трубах, которые мигрируют в ткани шейки.
- Кандидоз (молочница). Часто возникает на фоне бесконтрольного приема антибиотиков. Грибок быстро развивается, уничтожая полезную флору и освобождая место для патогенов.
- Травмы шейки матки при абортах, родах, операциях. Вызывают атрофический цервицит — отмирание тканей.
- Вагинальные свечи, спринцевания крепкими растворами, использование секс-игрушек и др. Такой цервицит встречается реже, поэтому его относят к неспецифическим.
Повышенный риск развития эндоцервицита наблюдается у женщин, переживших ранее оперативные вмешательства в области шейки, тяжелые роды, аборты и диагностические выскабливания. Снижение иммунитета, нарушения гормонального баланса (климакс) и нерациональные методы контрацепции с применением химических спермицидов также повышают вероятность воспалительных процессов органов малого таза.
Что будет, если не лечиться
Если цервицит не лечить, то результатом станут эрозия и полипы, изменения структуры шейки матки — ее кожица истончается или утолщается, что осложняет зачатие. Запущенная инфекции может распространяться на другие органы (яичники, маточные трубы, мочевой пузырь). Именно цервицит становится причиной женского бесплодия, выкидышей и преждевременных родов.
Есть риск возникновения таких опасных осложнений, как бартолинит, перигепатит и рак шейки матки. Также продолжительное игнорирование симптомов может спровоцировать переход заболевания в хроническую форму.
Признаки цервицитов — эндоцервицит и экзоцервицит похожи
Процесс бывает острым и хроническим. Тяжесть течения зависит от степени патологии, ее вида и сопутствующих заболеваний. Острота симптомов зависит от состояния иммунитета.
По площади распространения цервицит делят на очаговый — затрагивающий участки цервикального канала и диффузный — распространившийся по всему органу.
Заболевание редко протекает изолированно: чаще цервицит сочетается с кольпитом, уретритом или циститом. Основной симптом цервицита – выделения желтого, белого или серого цвета с неприятным запахом.
Перемещаясь по слизистой, они раздражают влагалище и вульву. Из-за расчесов на поверхности половых органов появляются болезненные трещинки.
- Иногда наблюдается боль и кровотечение из воспаленных сосудов шейки матки при половом акте. Кровь после полового акта может быть и при других заболеваниях.
- При вовлечении в процесс мочевого пузыря добавляется учащенное мочеиспускание, сопровождающееся болью и резью.
- При распространении инфекции на фаллопиевы трубы возникает аднексит (воспаление придатков матки) с повышенной температурой и тяжестью и .
В большинстве случаев симптомы обостряются после менструации.
Доктор на осмотре с кольпоскопом видит покрасневшую, отечную шейку матки с цервикальным каналом, из которого вытекают мутные, иногда обильные выделения.
Также помогают уточнить диагноз дополнительные симптомы:
- Гонорейный цервицит протекает остро, с яркими признаками.
- Хламидийная инфекция дает стертые симптомы.
- Симптом герпетического цервицита — ярко красная, рыхлая шейка матки с участками изъязвлений —«сплошная эрозия».
- Трихомонадный цервицит выдают небольшие кровоизлияния в слизистой — «земляничный цервикс» — и обнаруженные атипичные клетки.
- При поражении актиномицетами гинеколог видит «желтое зернистое пятно».
- ВПЧ приводит к кондиломам и язвам шейки матки.
Острый цервицит дает небольшую температуру, ощущение жара в области расположения матки. Хроническая форма характеризуется слабыми выделениями, не создающими дискомфорта. Со временем происходит замещение цилиндрического эпителия плоским. Воспаление распространяется, вызывая образование инфильтратов, кист, уплотнение шейки матки.
Диагностика
После постановки диагноза “цервицит” пациентке следует пройти ряд тестов, по результатам которых гинеколог назначит лечение. Чтобы подтвердить диагноз цервицит, гинеколог сначала проводит осмотр при помощи зеркал, затем берет мазки. После этого проводят исследования, направленные на выявление и идентификацию вирусов и инфекций.
Обычно этих анализов хватает, чтобы поставить точный диагноз при остром цервиците. При хроническом экзоцервиците дополнительно проводится биопсия шейки матки в первую фазу менструального цикла.
При остром цервиците в мазках обнаруживается много лейкоцитов, лимфоцитов, гистиоциты, цилиндрический эпителий с гипертрофированными ядрами, дистрофически измененный плоский эпителий. При хроническом цервиците есть клетки цилиндрического эпителия, часть клеток разрушена.
Бактериологическое исследование выявляет вид микроорганизмов и их чувствительность к антибиотикам. Цитоморфология мазка — обязательное обследование при цервиците — показывает структурные нарушения в клетках и результативность лечения.
ПЦР — диагностики и иммуноферментный анализ (ИФА) необходимы для выявления гонореи, хламидиоза, микоплазмоза, папилломавируса и герпеса.
Как лечат цервицит
Лечение цервицита определяется характером возбудителя и степенью поражения тканей шейки матки. В зависимости от возбудителя применяются антибиотики, противовирусные, противогрибковые и противопротозойные препараты. Если причиной стало одно из ЗППП, лечить нужно и полового партнера.
В комплексе применяется фитотерапия – спринцевание настоями ромашки, календулы и др. Но важно знать, что не все формы цервицита допускают спринцевания, поэтому это делается только по назначению гинеколога.
Почему не помогают антибиотики при самолечении?
Выбор препарата возможен только после сдачи и расшифровки результатов анализов. Антибиотики широкого спектра действия могут быть бесполезны, если цервицит вызван вирусом или грибком. Нет ни одного лекарства, одновременно уничтожающего все виды инфекции.
Важна и индивидуальная чувствительность возбудителя к антибиотикам. Если женщина уже принимала лекарства, лечась, например, от простуды, и не долечила цервицит (о котором не знала), возбудитель приобретает устойчивость к препаратам этой группы — они уже не помогут. В лаборатории делают пробы, подбирая лекарство, которое уничтожит бактерию или вирус.
Лечение вирусного цервицита
Наиболее сложным с точки зрения терапии считается цервицит, вызванный вирусом папилломы человека (ВПЧ).
Проблема лечения заключается в том, что сам генитальный вирус устранить не удастся — медицина этого еще не умеет. Но можно снять симптомы болезни и вызвать ремиссию.
Лечиться придется комплексом препаратов, включающим противогерпетические вещества, иммуностимуляторы, цитостатики и витамины.
Как лечится атрофический цервицит?
Если гинеколог диагностировал атрофический цервицит, сопровождающийся отмиранием тканей, назначаются препараты, содержащие эстрогены. Цель такого лечения — восстановление слизистой оболочки влагалища и шейки матки и нормализация микрофлоры женских половых органов.
Лечение хронического цервицита
Лечение хронической формы заболевания отличается от лечения острой формы, так как хронические цервициты сложно поддаются лечению. Избавиться от них можно только с помощью комплексной терапии, лечения сопутствующих болезней и инфекций.
Помимо основной причины, нужно уделить внимание и сопутствующим факторам, которые способствуют прогрессированию заболевания. Так, нарушения иммунитета корректируются приемом иммуностимуляторов. Могут также назначаться гормональные препараты и активаторы обменных процессов, ускоряющие восстановление тканей шейки матки.
Антибиотики назначаются в форме таблеток для перорального применения, а также в виде местных кремов, гелей и свечей. После того как стихнет острая фаза патологии, можно назначить дезинфицирующие растворы для спринцевания влагалища и шейки матки. Их подберет врач.
Часто хронический цервицит требует хирургического вмешательства. Современная медицина предлагает пациентам инновационные методики аппаратного лечения, наиболее эффективными и безопасными среди которых выступают лазер и радиоволновое лечение.
Также иногда в качестве метода лечении хронического цервицита применяют обработку пораженного участка специальными лекарственными средствами, этот метод актуален в случае, если женщина планирует рожать детей в будущем.
После этой процедуры пациентке назначают курс противовоспалительных и иммуномодулирующих препаратов.
Восстановительный период
Чтобы лечение прошло успешно, и болезнь не повториласьь, рекомендуется соблюдать следующие правила:
- воздерживаться от половых актов на протяжении лечения;
- не пренебрегать интимной гигиеной;
- носить нижнее белье исключительно из натуральных тканей.
В период восстановления могут наблюдаться выделения, содержащие кровь, этого не стоит пугаться.
Профилактика цервицита
Профилактика заключается в использовании презервативов для безопасного секса, своевременном лечении заболеваний половой сферы, удалении полипов и кондилом, правильном выборе врачебной тактики при родах и абортах. Если аборт — необходимость, то нужно выбирать нетравматичное медикаментозное прерывание беременности или мини аборт.
Где лечат цервицит в Санкт-Петербурге
Обнаружить цервицит, определить его форму и причину, а также разработать оптимальный для пациентки комплекс лечения в любой момент готовы специалисты высочайшего уровня квалификации, ведущие прием в гинекологическом отделении клиники Диана.
Современная аппаратная и лабораторная база, высокая квалификация и опыт врачей, индивидуальный подход к каждому пациенту позволяет медицинскому центру Диана лечить пациенток от воспалений половых органов, полностью восстанавливая женское здоровье.