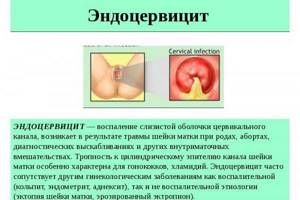
Эндоцервицит представляет собой заболевание канала шейки матки, которое поражает женщин репродуктивного возраста (от 20 до 40 лет).
Воспалительный процесс имеет инфекционную природу возникновения и часто развивается у будущих мам, потому что в это время их иммунная система становится более уязвимой для разных болезней.
Эндоцервицит при беременности подлежит обязательному лечению, т. к. патология может негативно повлиять на плод.
Причины возникновения
Воспаление цервикального канала развивается, когда на его слизистую оболочку попадают патогенные микроорганизмы: хламидии, трихомонады, кишечная палочка и грибки рода Кандида, являющиеся главной причиной возникновения заболевания эндоцервицит. Этому способствуют следующие факторы:
- Применение гинекологом при осмотре женщины нестерильных медицинских инструментов.
- Взятие мазков из полости матки для диагностики.
- Наличие рубцов на слизистой (последствия лечения эрозии шейки матки).
- Механическое повреждение шейки.
- Доброкачественная или злокачественная опухоль матки.
- Беспорядочная половая жизнь. В этом случае эндоцервицит вызывают передающиеся половым путем инфекции: микоплазмоз, гонорея, хламидиоз и др.
- Аборты.
- Активные компоненты гормональных препаратов и спринцевания кислотами.
- Длительное использование некачественной внутриматочной спирали.
- Сопутствующие заболевания органов малого таза воспалительной природы (эндометрит, цистит, вагинит).
- Опущение матки.
- Слабый иммунитет.
Если роды пройдут тяжело и повлекут разрывы, то эндоцервицит может возникнуть и после рождения ребенка.
Симптомы
В ряде случаев патология протекает бессимптомно, поэтому женщины не знают о ней. Эндоцервицит бывает острым и хроническим. В первом случае он развивается быстро и заявляет о себе следующими симптомами:
- болями во время полового акта;
- обильными гнойными выделениями;
- кровянистыми или коричневыми выделениями в середине менструального цикла или после полового контакта;
- зудом наружных половых органов;
- нарушением мочеиспускания при вовлечении в воспалительный процесс мочеиспускательного канала.
Вторая форма эндоцервицита развивается в случае, если женщина на протяжении многих месяцев игнорировала свою патологию или же не вылечила ее до конца. Хронический эндоцервицит и беременность — это опасное сочетание, ведь эта форма патологии вызывает много осложнений, что опасно для развития плода. Заболевание характеризуется более стертыми симптомами, к которым присоединяются боли умеренного или тянущего характера в нижней части живота, отдающие в поясницу и крестец.
Диагностика
Эндоцервицит у беременных можно обнаружить в процессе гинекологического обследования.
Врачи, осматривая с помощью вагинального зеркала женщин на ранних сроках беременности, находящихся в гинекологическом кресле, замечают у них гиперемию (переполнение сосудов кровью), отек слизистой оболочки канала шейки матки и выделения с кровью или гноем из него. Эти признаки свидетельствуют о том, что у женщины эндоцервицит.
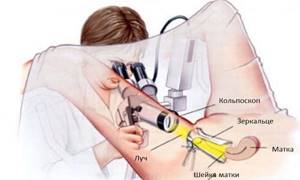
Часто проводится кольпоскопия с помощью инструмента (кольпоскопа), представляющего собой осветительный прибор и бинокуляр. Метод позволяет доктору лучше изучить изменения слизистых покровов половых органов, выявить локализацию очагов инфекции на них.
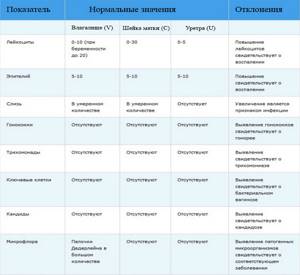
Оба метода включают в себя не только внешний осмотр шейки матки и влагалища, но и взятие мазков из них на микрофлору и посев на скрытые инфекции. В результате этих исследований специалисты получают сведения не только о том, есть ли эндоцервицит, но и о чистоте влагалища, типе возбудителя патологии и его чувствительности к антибиотикам.
Если у женщины мазок показал наличие папилломавируса, то ей предлагают сделать биопсию шейки матки. С помощью этой процедуры узнают о наличии или отсутствии новообразования на шейке матки, т. к. папилломавирус, спровоцировавший зндоцервицит, способен привести и к раку шейки или тела матки.
Дополнительно беременные делают УЗИ половых органов (для подтверждения или исключения воспалительных процессов в яичниках и теле матки). Они также сдают на анализ кровь. Увеличение лейкоцитов и СОЭ в ней свидетельствует о воспалительном процессе в организме, что может указывать на эндоцервицит. Анализ мочи выполняют в тех случаях, если пациентки жалуются на боль при мочеиспускании.
Лечение эндоцервицита во время беременности
Если у женщины во время беременности врач диагностирует воспалительный процесс цервикального канала, патологию нужно устранить. Лечение эндоцервицита зависит от срока беременности и характера ее протекания.
Лучшими методами избавления от болезни являются лекарственные препараты, но их применение на первых неделях беременности может быть опасным для плода.
Чтобы все органы и системы будущего ребенка развивались без патологий, врачи начинают лечить эндоцервицит только с 12 недели беременности.
Т. к. заболевание имеет инфекционную природу, вначале следует устранить его возбудителя. При острой форме воспаления проводится этиотропная терапия антибиотиками, разрешенными во время беременности. Курс лечения ими не должен превышать 7–10 дней.
Если эндоцервицит вызван хламидиями, пациентке прописывают Доксициклин. При трихомонадном воспалении назначают Метронидазол. При грибковых инфекциях врач может прописать Флуконазол, но только в третьем триместре беременности. Прием антибиотиков и антигрибковых препаратов должен обязательно контролироваться врачом.
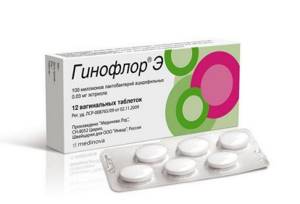
Местное лечение заболевания эндоцервицит проводится с целью восстановления нормальной микрофлоры во влагалище. Для этого беременные женщины применяют вагинальные свечи Ацилакт, в составе которых содержится молочная кислота и таблетки Гинофлор с молочнокислыми бактериями.
Для повышения иммунитета беременным назначают витаминные комплексы, БАДы. Иммуностимуляторы Ликопид и Виферон не всегда помогают вылечить воспаленный цервикальный канал до конца, но с их помощью острый характер эндоцервицита проходит, что позволяет беременной выносить ребенка и после родов перейти к более агрессивным методам лечения (сильным антибиотикам).
Если эндоцервицит возник на поздних сроках беременности, то допускается санация влагалища антисептическими препаратами, но только в случае угрозы заражения плода во время родов. Некоторым пациенткам при диагнозе хронический эндоцервицит и обнаружении сопутствующих ему воспалений могут назначить хирургические методы лечения (криотерапию или прижигание). Эти процедуры выполняют после того, как инфекция уже устранена.
Ни в коем случае беременной нельзя заниматься самолечением, т. к., исходя из особенностей заболевания, в каждом случае его лечение будет проходить по индивидуальной схеме, назначенной и строго контролируемой на всех этапах лечащим врачом.
Когда женщина лечит эндоцервицит, она должна прекратить половые контакты с мужчиной, т. к. существует риск инфицировать его или заразиться от своего партнера повторно. В редких случаях близость разрешается (с использованием презерватива), но лучше подождать до полного выздоровления.
Чем опасен эндоцервицит для плода?
Когда в женском организме развивается плод, любое заболевание может вызвать ряд рисков для его развития и рождения. При хронической форме эндоцервицита в 1 и 2 триместрах беременности такими рисками являются:
- врожденное уродство будущего ребенка;
- рыхлость плодных оболочек;
- выкидыш;
- внутриутробная гибель плода.
В последнем триместре беременности хроническая патология может спровоцировать раннее излитие околоплодных вод и повышение тонуса матки. Существует опасность преждевременных родов, а также вероятность инфицирования ребенка во время его прохождения по родовым путям.
Профилактика болезни и осложнений
Помимо опасности для плода эндоцервицит может вызвать у самой женщины много осложнений — от распространения воспалительного процесса на тело и придатки до рака этого органа и спаечных процессов в малом тазу.
Чтобы избежать возникновения болезни эндоцервицит, женщинам следует регулярно (2 раза в год) посещать гинеколога и сдавать мазки на наличие патогенной микрофлоры. Для профилактики такого заболевания, как эндоцервицит, все женщины должны соблюдать гигиену половых органов, избегать случайных и беспорядочных половых контактов.
В процессе коитуса с малознакомым или непостоянным партнером обязательно стоит использовать презерватив. Нужно сразу же идти на прием в женскую консультацию при появлении первых признаков воспалительного процесса.
Всем женщинам следует укреплять организм: правильно питаться, не поднимать тяжестей (чтобы предотвратить развитие опущения матки и таких патологий, как эндоцервицит), делать гимнастику, вести здоровый образ жизни.
Будущим матерям необходимо планировать свою беременность и заранее, перед зачатием ребенка, обязательно вылечить все инфекции и заболевания репродуктивных органов, если они имеются.
Только тогда удастся предотвратить появление эндоцервицита, и у женщины родится здоровый и крепкий ребенок.
Совместимы ли эндоцервицит и беременность?
Чтобы беременность протекала благополучно, а малыш родился здоровым и вовремя, очень важно начинать подготовку к зачатию с этапа планирования.
Возможно, потребуется внести изменения в образ жизни, наладить питание и главное – пролечить все имеющиеся заболевания.
Нередко при постановке на учет у будущей мамы обнаруживают эндоцервицит, который при беременности может спровоцировать серьезные осложнения как у женщины, так и у плода.
Общая характеристика эндоцервицита
Эндоцервицит – патология цервикального канала шейки матки, характеризующаяся воспалительным процессом из-за попадания на слизистую патогенной микрофлоры. Возбудителями чаще всего выступают:
- грибы рода Candida;
- вирус папилломы человека;
- трихомонады;
- хламидии;
- кишечная палочка.
Согласно статистическим данным, в группу риска попадают женщины репродуктивного возраста. Нередко эндоцервицит развивается при беременности, когда защитные силы иммунной системы снижены. В этом случае следует немедленно пройти курс лечения, чтобы исключить негативное влияние болезни на плод.
Опасность эндоцервицита у беременных
Без своевременного лечения заболевания возникает риск развития патологий беременности. Их сложность определяется сроком гестации и особенностями протекания болезни. Так, на ранних сроках беременности эндоцервицит способен стать причиной:
- генерализованного заражения плода;
- самопроизвольного аборта;
- врожденных пороков развития плода;
- повышенного тонуса матки.
Кроме этого, на фоне заболевания велика вероятность развития таких осложнений, как:
- гипоксия;
- преждевременное отхождение околоплодных вод;
- роды раньше положенного срока;
- замершая беременность;
- рыхлость плацентарных оболочек;
- внутриутробное или интранатальное заражение плода.
Угроза для благополучного вынашивания заключается и в том, что патология довольно часто протекает бессимптомно, вплоть до перехода в острую стадию.
Классификация болезни – острый эндоцервицит
В акушерско-гинекологической практике, в зависимости от характера протекания, выделяют два основных вида эндоцервицита:
Острый эндоцервицит характеризуется динамическим развитием и недавним появлением. Наиболее часто он возникает в случае послеродовой инфекции или при заражении гонококками. Симптомы острого эндоцервицита выражены:
- обильные влагалищные выделения слизистого характера, нередко с примесью гноя с резким неприятным запахом;
- тянущие или тупые боли в нижней части живота, в зоне крестца, поясницы;
- температура тела 37-37,5 градусов;
- зуд или чувство жжения в области внешних половых органов;
- дискомфорт при мочеиспускании;
- кровянистые выделения, боль во время секса;
- мажущие коричневые выделения в середине цикла.
Хронический эндоцервицит
В период беременности не менее опасен хронический эндоцервицит, который нередко формируется на фоне вагинита и других заболеваний мочеполовой системы. При относительно бессимптомном течении он, в свою очередь, способен спровоцировать развитие таких опасных сопутствующих патологий, как:
- эндометрит;
- цервикальная дисплазия;
- рак шейки матки.
Совершенно очевидно, что подобные патологии не только опасны для течения беременности, но и могут вызвать вторичное бесплодие.
При внимательном осмотре на гинекологическом кресле гинеколог способен заподозрить хронический эндоцервицит, обнаружив выраженное покраснение, отек слизистой и другие отклонения от нормы.
Факторы риска эндоцервицита
Ранее мы выяснили, что основная причина эндоцервицита – это формирование патогенной микрофлоры на слизистой цервикального канала шейки матки. Однако существует ряд факторов, которые являются катализаторами воспалительного процесса:
- механические повреждения органов малого таза и шейки непосредственно;
- выскабливание полости матки для диагностического обследования;
- использование для осмотра плохо обработанных антисептиком медицинских приборов;
- применение внутриматочной спирали сомнительного качества или без должного контроля врача;
- аборты в анамнезе;
- гиперчувствительность шейки матки по отношению к активным действующим компонентам противозачаточных средств;
- сложные роды с обширными внутренними разрывами;
- опухоли матки, причем как злокачественные, так и доброкачественные;
- рубцы на шейке.
Методы диагностики заболевания
Чтобы подобрать адекватное, действенное и максимально безопасное лечение эндоцервицита при беременности, важно правильно провести диагностику патологии.
Помимо тщательного внешнего гинекологического осмотра, женщина в обязательном порядке должна сдать мазки из влагалища на микрофлору, а также посев и мазок из цервикального канала. Такой подход позволяет определить не только наличие патологии, но и:
- тип возбудителя;
- его чувствительность к антибиотикам;
- степень поражения микрофлоры.
Также в состав комплексного исследования входят:
- клинический анализ крови;
- анализ мочи.
Основы терапии эндоцервицита в период гестации
После диагностики и осмотра принимается решение о характере терапии. В первую очередь учитываются индивидуальные особенности протекания беременности и срок гестации.
Внимание: во время беременности лечение показано только после 12 недель, то есть во втором триместре. Раннее вмешательство в период активной закладки важнейших систем и органов плода может оказать тератогенное влияние на рост и развитие эмбриона.
В целом схема лечения выглядит следующим образом:
- устранение возбудителей патологии путем применения антибактериальных, противогрибковых и антибиотических препаратов, подобранных индивидуально;
- восстановление оптимальной кислотности микрофлоры влагалища, например, при помощи вагинальных таблеток Гинофлор;
- нейтрализация предрасполагающих воспалению факторов – гормональных, иммунных, метаболических;
- укрепление иммунной системы – прием комплексных витаминов и БАДов;
- в случае необходимости, когда обнаружены сопутствующие патологии, использование хирургических методов – криотерапия, прижигание;
- санация влагалища антисептиками, если эндоцервицит обнаружен на поздних сроках и есть угроза интранатального заражения малыша.
Приведенная схема лечения не является обязательной. Терапия эндоцервицита подбирается строго индивидуально, особенно при беременности на ранних сроках, чтобы не навредить развивающемуся эмбриону.
Планирование беременности и эндоцервицит
Если в вашем анамнезе числится эндоцервицит, то планирование беременности является непременным условием. Первое, что нужно сделать – это отправиться на прием к опытному, квалифицированному врачу-гинекологу и сдать все необходимые анализы.
Важно: желательно пройти предварительное обследование обоим половым партнерам, чтобы исключить риск повторного заражения во время полового акта. В случае выявления патологии назначается лечение.
Кроме этого, каждой женщине важно знать и придерживаться основных рекомендаций, снижающих возможность развития эндоцервицита:
- исключите беспорядочные половые контакты;
- используйте средства индивидуальной контрацепции;
- всегда соблюдайте личную интимную гигиену;
- регулярно посещайте врача-гинеколога;
- сдавайте мазки на наличие патогенных микроорганизмов не реже двух раз в год;
- поддерживайте иммунитет сбалансированным питанием, приемом поливитаминов, прогулками на свежем воздухе и закаливанием.
Уверены, эти простые, но эффективные правила знакомы многим из вас. Однако, считаем нелишним в очередной раз напомнить о них, снизив таким образом потенциальный риск развития эндоцервицита, тем более во время беременности.
Заболевания мочеполовой системы, а конкретно эндоцервицит – одно из наиболее часто встречающихся патологий в акушерско-гинекологической практике. Опасность ситуации заключается в том, что болезнь имеет «смазанную» симптоматику, а в случае обострения несет серьезную угрозу репродуктивной системе женщины.
Чтобы оградить будущего малыша от влияния пусть даже относительно безопасных лекарственных средств, важно планировать беременность и приступать к зачатию, только исключив диагноз эндоцервицит. Тем более что медикаментозная терапия весьма эффективна.
Хронический эндоцервицит шейки матки и беременность на ранних сроках, можно ли забеременеть после лечения
В нынешнее время большинство женщин ответственно подходят к планированию беременности. После того как зачатие состоялось, будущая мама отправляется в женскую консультацию с целью постановки на учёт.
При этом женщина должна пройти гинекологический осмотр, при котором могут быть обнаружены всевозможные воспалительные заболевания, например эндоцервицит.
Соответственно, сразу возникает вопрос: эндоцервицит и беременность — насколько опасно это сочетание, какие могут быть последствия и осложнения?
Эндоцервицит — что это такое?
Эндоцервицит при беременности встречается довольно часто и представляет собой воспалительные процессы, поразившие цервикальный канал маточной шейки. Заболевание развивается в результате тлетворного влияния патогенных микроорганизмов на слизистую маточной шейки и цервикальный канал.
Чаще всего такое заболевание как эндоцервицит появляется у женщин из возрастной категории 20-40 лет.
Кроме того, это заболевание редко встречается самостоятельно. Как правило, ему может сопутствовать вагинит, экзоцервицит и прочие заболевания мочеполовой системы.
Причины возникновения эндоцервицита при беременности
Основными факторами риска, которые провоцируют появление эндоцервицита, являются:
- повреждения органов мочеполовой системы;
- выскабливание по показаниям, аборты;
- проблемные роды (затяжные и с большим количеством разрывов влагалища и маточной шейки);
- опухоли в маточной полости, вне зависимости от того, какой характер они имеют: злокачественный или доброкачественный;
- применение внутриматочной спирали в качестве метода предохранения;
- ухудшение иммунной защиты организма (у беременных это довольно частое явление, поскольку сейчас все силы уходят на развитие плода);
- деформация маточной шейки в результате рубцевания;
- инфекции, передающиеся при половом контакте;
- бактерии;
- кандидозные возбудители.
В период вынашивания ребёнка важно особо тщательно соблюдать личную гигиену и подбирать бережные препараты для ухода, поскольку агрессивные средства или недостаточная чистота интимных мест могут спровоцировать размножение патогенных бактерий, что в итоге станет причиной эндоцервицита и беременность окажется под угрозой.
Симптоматика эндоцервицита при беременности
Довольно часто беременная женщина может не заметить симптоматику, которая присуща эндоцервициту. Основными признаками этого заболевания являются:
- Периодический дискомфорт и тянущие ощущения в нижней части живота, которые беременная может принять за тренировочные схватки.
- Выделения из вагины, которые имеют гнойную или слизистую структуру и отличаются обильностью.
- Раздражение, свербящие ощущения и жжение, которые наблюдаются в районе наружных половых органов или возникают при мочеиспускании.
- Неприятные ощущения или боль во время сексуального контакта.
- Повышение температуры, возникающее на фоне интенсивного воспалительного процесса.
Если не производить лечение заболевания, то к нему могут добавиться кольпит, экзоцервицит и эрозия шейки матки.
Осложнения беременности, вызываемые эндоцервицитом
Это заболевание во время беременности может стать определяющим фактором для появления многих осложнений:
- увеличение маточного тонуса;
- кислородное голодание плода из-за маточного гипертонуса;
- возможность самопроизвольного выкидыша на раннем сроке;
- рыхлость эмбриональных тканей;
- преждевременное наступление родов;
- ранее отхождение вод при родах.
Чтобы не допускать таких осложнений необходимо придерживаться всех рекомендаций, которые даёт врач, и лечить болезнь.
Диагностика эндоцервицита при беременности
Для того, чтобы диагностировать эндоцервицит необходимо пройти осмотр на кресле. Во время этой процедуры доктор возьмёт мазок из вагины и цервикального канала. Далее проводится комплексное обследование мазка для выявления возбудителя, спровоцировавшего эндоцервицит. Кроме того, потребуется прохождение анализов на ВИЧ, гепатит В и сифилис.
Особенности лечения эндоцервицита при беременности
Как уже было сказано, эндоцервицит появляется из-за патогенного воздействия болезнетворных микроорганизмов. Когда заболевание диагностировано, то прописываются антибиотики, но при беременности антибактериальная терапия может нанести вред развивающемуся плоду. Поэтому чаще всего эндоцервицит в этом периоде лечат препаратами, которые имеют местное воздействие.
Метод лечения доктор подбирает в соответствии с тем, какая разновидность микроорганизмов послужила его причиной. Если причина в грибковых возбудителях, то назначаются противогрибковые средства, имеющие местное или общее воздействие, а при герпесе прописываются иммуномодулирующие препараты.
Если эндоцервицит диагностирован в стадии обострения, то не обойтись без препаратов общего воздействия, которые назначаются с целью предотвращения распространения патогенных организмов на прочие органы и возможного поражения плода.
А в ситуациях, когда заболевание имеет хроническую форму, его лечение осуществляется посредством местной терапии: физиотерапия, свечи, лечебные тампоны. Такие средства призваны устранять воспалительные процессы и оказывать антибактериальное воздействие.
Когда воспаление ликвидировано, доктор прижигает те места, где наблюдается эрозия.
Профилактика эндоцервицита при беременности
Конечно, самой лучшей профилактикой являются регулярные посещения гинеколога. Кроме того, необходимо вовремя лечить все выявленные заболевания репродуктивной системы. Огромное значение имеет также моногамность в сексуальных связях, соблюдение несложных манипуляций по поддержанию интимных органов в чистоте и укрепление иммунитета.
Планируя беременность необходимо пройти осмотр у гинеколога и полностью пролечить заболевания мочеполовых органов, если они были выявлены.
Но если всё-таки эндоцервицит был диагностирован уже во время беременности, то не стоит отчаиваться. Несомненно любое заболевание в этот период сопряжено с определёнными рисками, но при правильном и своевременном лечении прогнозы вполне благоприятны.
Эндоцервицит и беременность отзывы
Шейкой матки считается нижняя суженная часть матки, стенки которой состоят преимущественно из коллагеновой ткани, также там присутствуют гладкие мышцы и слизистая оболочка, покрывающая шейку изнутри и снаружи.
Цервикальный канал находится внутри и выполняет соединительную функцию, влагалища и матки. Эндоцервицит шейки матки – это воспалительный процесс, который протекает в цервикальном канале слизистой.
В первую очередь для лечения эндоцервицита нужно смешать по пузырьку 20% настойки календулы и столько же прополиса. Затем влейте в получившуюся у вас смесь 60 граммов ланолина, хорошо перемешайте.
Используйте тампоны, но уже с облепиховым маслом. Длительность курса лечения народным средством будет 12 дней.
Для лечения эндоцервицита растворите мумие (2-3 грамма) в половине стакана, наполненного водой. Смочите в народном средстве тампон и поместите его во влагалище на ночь. Также полезным является прием мумие по 0,3 грамм каждый день.
Лечение эндоцервицита народными средствами подразумевает использование настойки с пионом уклоняющимся. Для этого вам нужно залить пол литра водки на 1 столовую ложку измельченного корня пиона.
Оставьте полученный раствор на месяц в плотно закрытой бутылке. Пить следует по 1 чайной ложке коло 3 раз в день в течение 40 дней. Потом сделайте двухнедельный перерыв, после которого можете повторять лечение.
До полного выздоровления следует воздержаться от половых связей. При изготовлении лекарственных средств тщательно соблюдайте все пропорции. Следите за интимной гигиеной, в этот момент старайтесь носить нижнее белье из натуральных материалов.
Что делать при диагнозе во время беременности?
Как же развивается эндоцервицит при беременности? Основных причины может быть две:
- Он и раньше имелся в организме женщины, но протекал хронически, латентно или подостро. В результате, она не знала о том, что заболевание существует из-за слабой выраженности симптоматики, ведь оно частично подавлялось собственным местным и общим органическим иммунитетом. Но при наступлении беременности иммунитет значительно упал, в результате чего болезнь перешла в острую форму;
- Вторая причина – первичное попадание инфекции в репродуктивную систему при беременности. В этом случае патологическая бактерия попадает на слизистую извне, и в условиях слабого иммунитета, сниженного в результате беременности, она ничем не подавляется. Это позволяет ей начинать активную деятельность, и занимать все большие площади, а также проникать вглубь тканей. Рано или поздно это вызовет неприятную патологическую симптоматику.
При обнаружении у себя симптомов, описанных ниже, женщине необходимо незамедлительно обратиться за помощью к специалисту, так как данный процесс может представлять угрозу здоровью матери и малыша, а также вынашиванию в целом.
Лечение эндоцервицита препаратами
Как только у вас появились симптомы эндоцервицита, вы определили его возбудителя, назначается лечение соответствующими медикаментозными средствами, антибиотиками.
Лечение шейки матки часто сочетают с криотерапией, диатермокуагуляцией и лазеротерапией. Если говорить о хронической форме данного заболевания, то переход в нее возможен только при проникновении в железы слизистой канала шейки матки инфекции.
Там на болезнь невозможно воздействовать только лечебными процедурами, чаще всего врачам приходится прибегать к хирургическому вмешательству. Но лечение такое будет возможно только в случае полного выздоровления женщины после перенесенных ею инфекций.
Решения, с помощью какой процедуры проводить хирургическое вмешательство решают врачи, исходя из сложившейся ситуации. При операции может использоваться криотерапия — примораживание тканей с помощью азота, лазеротерапия – с помощью лазерного луча, а также электрохирургическое вмешательство – с помощью аппарата “Сургитрон”.
Также хронический эндоцервицит шейки матки значительно ослабляет защитные функции иммунной системы, поэтому и назначаются препараты, способствующие поддержанию всех защитных механизмов организма.
Можно ли рожать с этим заболеванием?
Сам по себе данный диагноз показанием к прерыванию беременности не является (в общем случае, при его обычном протекании). Но без лечения этот процесс может представлять значительную угрозу здоровью плода и вынашиванию.
Потому, лечить это состояние при беременности необходимо. Если же оно имелось и ранее (например, в хронической форме), то планировать зачатие лучше только после того, как данная болезнь будет вылечена. Какую же опасность при беременности представляет данное заболевание?
- Это воспалительный процесс, и если его не лечить, он способен неограниченно распространяться дальше в условиях сниженного местного иммунитета, в том числе и в полость матки и на плод, вызывая его гибель;
- При сильно развитом процессе оказывается влияние на тонус матки, что может потенциально вести к выкидышу, как на ранних, так и на средних сроках;
- Воспалительный процесс и нарушение микроциркуляции, к которому оно ведет, могут также вызывать замершую беременность;
- Осложнение родового процесса заключается в возможности разрыва шейки матки и возникновении обильных, трудноостановимых кровотечений.
Важно отметить и то, что такое заболевание ведет к образованию спаек в шейке матки, что может негативно сказаться на возможности дальнейшей беременности, а также на состоянии здоровья в целом.
Осложнения
- переход острой формы в хроническую;
- эрозия шейки матки;
- развитие восходящей инфекции ( распространение воспалительного процесса на матку, придатки, брюшину, мочевой пузырь). В 8-10 % случаев из 100 цервициты, вызванные хламидиозом или гонореей провоцируют воспалительный процесс полости малого таза;
- при наличии половой инфекции может развиться бартолинит- инфекционное воспаление выводных протоков бартолиниевых желез, которые расположены у входа во влагалище;
- воспаление придатков;
- развития синдрома Фитц-Хью-Куртиса при сочетании цервицита с хламидиозом, самым грозным осложнением подобного синдрома является развитие спаечного процесса в малом тазу и брюшной полости, что ведет к бесплодию;
- рак шейки матки. Группу риска представляют пациентки, у которых цервицит сочетается с вирусом папилломы человека высокого онкогенного типа.
Как уже было сказано выше, острый или хронический эндоцервицит и беременность малосовместимы в связи с тем, что воспалительный процесс может оказывать разнообразное и всегда негативное влияние на плод.
Однако есть и другие осложнения, которые могут развиться при беременности, никак непосредственно с процессом зачатия не связанные, но влияющие на общее состояние организма, а значит, и на вынашивание. Это такие явления, как:
- Абсцесс;
- Сепсис;
- Перитонит (редко).
Если такие состояния развиваются при вынашивании, то это почти полностью исключает возможность сохранения беременности, причем, вне зависимости от срока.
Диагностика цервицита, эндцервицита, экзоцервицита
Диагностика в период беременности имеет ряд особенностей и бывает затруднена. В первую очередь потому, что невозможно провести кольпоскопию, информативную в этом случае.
- Анамнез (было или нет такое заболевание ранее);
- Симптоматика;
- Пальпация;
- Гинекологический осмотр шейки матки с зеркалами (иногда на ней виден отек при данном заболевании);
- Мазок на цитологию для определения степени чистоты влагалища;
- Мазок из влагалища и цервикального канала для установления наличия возбудителя и определения его вида, что необходимо для назначения оптимального способа лечения и препарата.
Может назначаться общий анализ крови, а также ее биохимия с целью выявления в организме общих признаков воспалительного процесса, но иногда при беременности этот показатель может быть не слишком информативным.
Диагностика цервицита не представляет трудностей, гораздо сложнее установить причину воспалительного процесса и ликвидировать ее.
При осмотре в зеркалах отмечается гиперемия (покраснение и отечность) слизистой шейки матки вокруг наружного зева, шейка матки часто бывает эрозирована.
При хронической форме признаки цервицита видны меньше. Выделения имеют мутноватый цвет.
Лечение цервицита, эндцервицита, экзоцервицита
Это заболевание, при котором влагалищная часть шейки матки воспаляется. Экзо эндоцервицит, профилактика и лечение которого тема этой статьи, также сопровождается воспалением оболочки цервикального канала шейки матки (поражение слизистой оболочки).
- Экзо эндоцервицит — профилактика болезни
- В целях профилактики экзо цервицита необходимо обследование женщин на присутствие инфекций в момент планировании семьи, в процессе беременности, а также при диспансеризации на предприятиях.
- Экзо эндоцервицит — лечение болезни
Лечение хронического экзо цервицита может быть как немедикаментозным – общеукрепляющая физическая нагрузка, фитнесс, нормализация режима.
Медикаментозное лечение хронического экзо цервицита включает в себя: курс антибиотиков, противотихомональных, противогрибковы и других препаратов направленных на уничтожение инфекции.
На первом этапе лечения экзо цервицита проводится этиотропная терапия организма. При лечении активно применяют такие препараты как флуконазол, в дозировке 150 мг внутривенно.
Эконазол применяют по 1 свече на ночь, в момент обострений дозировка увеличивается до 2-х. При атрофическом цервиците дополнительно назначат препарат, содержащий натуральные женские гормоны, для того, чтобы организм максимально быстро восстановился после курса антибиотиков.
Хирургическое лечение назначается только при условии возникновения других заболеваний в совокупности с Экзо эндоцервицитом. При обычном протекании хронического экзо цервицита хирургическое вмешательство не требуется.
Шейка матки – биологический барьер, который защищает половую систему организма от инфекций и их возбудителей. Защитные механизмы очень сильно ослаблены при травмах шейки во время родов, абортов, диагностических процедур.
Из-за этого инфекция может свободно проникнуть в половые пути и начнется воспалительный процесс. Воспалительный процесс приводит к разрыхлению тканей и выделению плазматических клеток.
Экзо эндоцервицит характеризуется сильными слизистыми или гнойными выделениями, сильным зудом в области влагалища, слабыми болями в нижней части живота.
При медицинском осмотре на шейке матки и во влагалище становятся видны бетехиальные кровоизлияния, повреждение слизистой и отек. При тяжелом процессе экзо цервицита возможно появление язв, при хроническом – выделения совсем незначительные, однако наблюдается отек шейки матки.
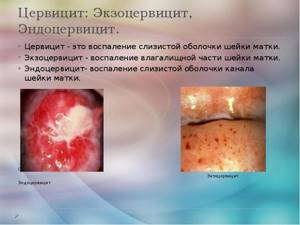
Цервицит — это воспаление слизистой оболочки шейки матки.
Экзоцервицит — воспаление влагалищной части шейки матки.
Эндоцервицит — воспаление слизистой оболочки канала шейки матки.
Цервициты относят к воспалительным заболеваниям половой системы.
- сопутствующие воспалительные заболевания мочеполовой системы. Довольно часто цервицит возникает на фоне эрозии шейки матки, кольпита (воспаление влагалища), эндометрита, цистита и воспаления придатков;
- заболевания, передающиеся половым путем — в канал шейки матки могут проникать хламидии, гонококки, трихомонады, микоплазмы, грибы и вирусы. Следует отметить, что наиболее часто из перечисленных инфекций, цервицит провоцируют трихомонады и гонококки – в 25 % случаев из 100 у больных с трихомониазом и гонореей развиваются цервициты;
- неспецифические инфекции, вызванные стафилококками, стрептококками, кишечной флорой и так далее;
- травматические воздействия на шейку матки способствуют проникновению микробов: аборты и диагностические выскабливания, разрывы шейки матки во время родов;
- опущение шейки матки и влагалища;
- снижение иммунитета;
- частая смена половых партнеров. В подавляющем большинстве случаев цервицитом заболевают сексуально — активные женщины молодого возраста;
- нерациональное применение противозачаточных средств, применение химических спермицидов, спринцевание кислотами с целью предохранения;
- гормональные изменения, в частности в климактерическом периоде – из-за снижения уровня эстрогенов развивается атрофический цервицит- слизистая шейки матки истончается и становится легко ранимой и уязвимой для различных микробов.
Симптомы цервицита могут быть стертыми, а могут быть ярко выражены. В большинстве случаев, выраженность симптомов зависит от возбудителя инфекционного процесса.
Выраженные жалобы чаще бывают у пациенток с цервицитом на фоне гонореи, а бессимптомное течение характерно для цервицита на фоне хламидиоза или гормональных расстройств.
По клиническому течению цервицит бывает острой и хронической формы.
При острой форме цервицита симптомы сильно выражены — беспокоят слизистые либо гнойные выделения из влагалища, зуд и жжение во влагалище, усиливающиеся при мочеиспускании.
Могут быть тупые, тянущие боли внизу живота. Другие проявления цервицита, как правило, связаны с сопутствующими заболеваниями. Например, при сочетании цистита и цервицита, плюс ко всему беспокоит учащенное мочеиспускание.
При воспалении придатков и цервиците боли внизу живота более выражены, при выраженном воспалительном процессе- повышается температура. При наличии эрозии шейки матки на фоне цервицита- могут быть кровотечения после полового акта. Характерно, что симптомы цервицита обостряются сразу после менструации.
При хронической форме цервицита симптомов почти нет. Это связано с тем, что воспалительный процесс постепенно стихает, происходит уплотнение шейки матки, образуются мелкие кисты после заживления сопутствующей цервициту эрозии.
Спутать цервицит по клиническим признакам можно с абсолютно любой инфекцией. Частое необдуманное применение антибиотиков, как правило, не приводит к излечению цервицита, а лишь подавляет симптомы заболевания.
При каких-либо проявлениях цервицита нужна очная консультация квалифицированного гинеколога.
- регулярное посещение гинеколога -дважды в год;
- ушивание разрывов шейки матки после родов;
- отказ от абортов;
- моногамный образ жизни, использование презервативов со случайными половыми партнерами;
- своевременное лечение инфекций и других мочеполовых заболеваний;
- профилактика опущения и выпадения внутренних половых органов- упражнения Кегеля (сжимание и разжимание мышц влагалища), освоение вумбилдинга (выработка навыков управления вагинальными мышцами);
Особенности лечения
В нормальном случае лечение проводится антибиотиками, но при беременности такое лечение невозможно, так как имеются противопоказания к такому типу средств, особенно в первом и втором триместрах вынашивания.
- Когда антибиотики противопоказаны абсолютно, врачи проводят иммуностимулирующую терапию такими препаратами как Ликопид, Виферон – они помогают повысить иммунитет организма и увеличить способность тканей самостоятельно бороться с патологией.
- Иногда это помогает вылечить заболевание полностью (редко), а иногда – перевести его в хроническое состояние, в котором оно может находиться до конца беременности или хотя бы до наступления третьего триместра, в котором применением антибиотиков не так опасно.
При данном заболевании проводится лечение антибиотиками широкого спектра, такими как метранидазол, амоксициллин, азитромицин, доксициклин и др. Назначаются они сроком от пяти дней.
Эндоцервицит при беременности
На сегодняшний день малое количество женщин планирует беременность ещё до ее наступления. Чаще всего, женщина приходит в женскую консультацию, чтобы стать на учет по беременности. При осмотре на гинекологическом кресле могут обнаружиться различные воспалительные заболевания женской половой сферы, в том числе и эндоцервицит.
Эндоцервицитом называется воспаление цервикального канала шейки матки, которое чаще всего возникает у женщин возрастом от 20 до 40 лет. Причиной развития воспалительного процесса является проникновение на слизистую оболочку шейки матки и цервикальный канал патологических микроорганизмов.
Осложнения беременности при эндоцервиците
Эндоцервицит при беременности может привести к следующим осложнениям:
- Повышение тонуса матки;
- Гипоксия плода, вследствие постоянного тонуса матки;
- Выкидыш на раннем сроке беременности;
- Преждевременные роды;
- Раннее излитие околоплодных вод в родах;
- Рыхлость плодных оболочек.
Клиника эндоцервицита при беременности
При беременности клинические проявления данного заболевания могут остаться не замеченными женщиной. При воспалении цервикального канала пациентку беспокоят:
- приступообразные тянущие боли внизу живота, которые женщина может спутать с ложными схватками,
- обильные выделения из наружных половых путей слизистого, или слизисто-гнойного характера,
- жжение и зуд при опорожнении мочевого пузыря (что встречается и при кандидозе).
Уже при бинамануальном исследовании пациентки на гинекологическом кресле, врач отмечает отек и гиперемию слизистой оболочки шейки матки и цервикального канала. При отсутствии лечения, или при игнорировании женщиной данных клинических признаков, поражается мышечный слой тела матки, присоединяются такие заболевания, как вагинит, эндометрит и эрозия шейки матки.
Диагностика эндоцервицита при беременности
Для диагностики данного заболевания обязателен осмотр женщины на гинекологическом кресле, при котором берутся мазки из влагалища и цервикального канала.
При этом определяют возбудителя заболевания, его чувствительность к антибиотикам и степень чистоты влагалища.
Лечение
Для лечения эндоцервицита должны назначаться антибактериальные препараты, но терапия подбирается гинекологом строго индивидуально для каждой беременной женщины, в зависимости от срока беременности и индивидуальной переносимости компонентов препарата.
Часто развитию воспалительного процесса в цервикальном канале способствует сопутствующая инфекция половых путей, а значит, лечение необходимо начинать с устранения причины, которая вызвала эндоцервицит.
Профилактика
Пред планированием беременности необходимо пройти гинекологическое обследование в женской консультации. Если эндоцервицит обнаруживают уже при беременности, то такую женщину нужно наблюдать особенно тщательно, а на большем сроке, после 12 недели, ставить вопрос о методах лечения.