Рейтинг: Нет рейтинга
Гемолитическая болезнь новорожденных (ГБН) – недуг, относящийся как к врожденным, так и к приобретенным патологиям, который возникает в перинатальный период или в первые дни жизни новорожденного.
Кроме того, в большинстве случаев она является одной из причин возникновения желтухи у новорожденных, а также анемии у ребенка. Причина гемолитической болезни новорожденных заключается в распаде эритроцитов вследствие несовместимости Rh-фактора или АВО крови у матери и плода.
Знаете ли вы? С 3-го месяца беременности можно определить Rh-фактор малыша. А это значит, что с этого момента резус-антигены поступают в организм мамы.
Гемолитическая болезнь новорожденных – патогенез
Гемолитическую болезнь плода и новорожденного именуют также изосерологической несовместимостью, причина которой основывается на отличиях крови плода и матери по Rh-фактору или ABО (группе крови).
Возникает болезнь весьма просто: в период беременности плацентарным путем в материнский организм проникают Rh-антигены.
В этот момент материнская кровь производит резус-антитела, чтобы уничтожить у плода резус-положительные эритроциты, что способствует повреждению селезенки и печени, органов, отвечающих за кроветворение, костного мозга у малыша.
Гибель эритроцитов у плода способствует увеличению билирубина в его тканях, который является токсичным для мозга малыша.
Знаете ли вы? Антигены крови находятся так же в ЖКТ, во рту и даже в носовой полости и легких.
Каковы причины появления заболевания у ребенка
Причинами несовместимости могут являться такие ситуации:
- Rh- женщина беременна Rh+ плодом;
- кровь 0(I) группы у матери, а у ребенка – A(II);
- в редких случаях возникает конфликт по иным антигенным системам.
- прерывание беременности, как самопроизвольные так и искусственные;
- угрозы выкидыша, преждевременных родов;
- беременность вне полости матки;
- отслойка плаценты;
- гестоз (поздний токсикоз);
- травмы живота у беременных;
- ручное отделение плаценты;
- послеродовые обследования полости матки;
- инвазивные диагностические процедуры во время беременности;
- отсутствие профилактики у женщин с Rh- кровью резус-сенсибилизации.
Но также конфликт может возникнуть и по другим антигенным системам, а именно при условии, если в кровоток женщины эритроциты попали не от плода, а при:
- гемотрансфузии у матери с Rh- кровью;
- использовании инъекционными наркоманами, в т. ч. беременной женщиной, одного шприца.
Гемолитическая болезнь новорожденных – симптомы и классификация
Гемолитическая болезнь новорожденных имеет такие формы:
- желтушная, которая может перерасти в ядерную желтуху;
- анемическая;
- отечная, иными словами, водянка плода.
Выделяют такие степени тяжести:
- Легкая: при которой немного выражены клинико-лабораторные или только лабораторные данные.
- Среднетяжелая: повышенный в крови уровень билирубина , но интоксикации и осложнений не наблюдается.
Это состояние называют желтухой, она появляется после рождения в течение 5-11 часов, при этом наблюдаются увеличенные в размерах печень и селезенка.
- Тяжелая: иными словами, отечная форма ГБН, присутствуют симптомы поражения ядер ГМ билирубином, дыхание и сердечная функция расстроены.
Желтушная форма
Желтушная форма гемолитической болезни новорожденных является результатом массивного проникновения Rh-антител от матери к плоду с 37-й недели беременности до родов, и во время родоразрешения.
Особенностью этой формы является ее проявление в первые часы или сутки после рождения малыша, причем ее тяжесть зависит от того момента, когда она проявилась. Данную форму болезни принято считать среднетяжелой, но все же выделяют три степени тяжести:
Пик проявления болезни приходится на 2-4 дни, сопровождаясь:
- легкой анемией;
- незначительной отечностью кожных покровов;
- гепатоспленомегалией (увеличенными печенью и селезенкой);
- желтизной слизистых оболочек и склеры.
При тяжелой форме желтуха проявляется моментально после рождения или в течение нескольких часов. Первородная смазка и околоплодные воды могут быть желтого цвета, апельсинового оттенка.
Нарастающий уровень билирубина усиливает вялость и сонливость малыша, наблюдается сниженный мышечный тонус, ребенок начинает монотонно кричать.
Также данная форма ГБН в большинстве случаев сопровождается гиперхромной анемией. Длительность выздоровления зависит от вида лечения, тяжести заболевания и может продолжаться в течение 2-3 месяцев.
При отсутствии соответствующей терапии, увеличивается концентрация непрямого билирубина до опасного уровня (в большинстве случаев на 3-4 сутки), который проникает непосредственно в ткани головного мозга. Развивается ядерная желтуха. Но если же лечение отсутствует, может наступить летальный исход в первую неделю жизни ребенка.
При ядерной желтухе наблюдаются такие неврологические расстройства:
- опистотонус;
- набухание родничка;
- гипертонус мышц затылка;
- симптом «заходящего солнца»;
- монотонный плач;
- судороги;
- тремор конечностей;
- общая гипотония;
- рот ребенка открыт.
К концу недели выделение желчи в кишечник уменьшается и возникает застой желчи, который характеризуется:
- обесцвеченным калом;
- повышением прямого билирубина.
- зеленоватым оттенком кожных покровов;
- темным цветом мочи;
У деток, которые выжили, могут наблюдаться нарушения интеллекта вплоть до идиотии, физические нарушения в развитии. Если нервная система не поражена, то выздоровление будет полным, хотя и длительным.
Важно! ГБН предельно опасная для жизни болезнь. Она может спровоцировать неврологические осложнения и необратимые патологические процессы.
Анемическая форма
Причиной анемической формы ГБН является продолжительное влияние маленьких «порций» Rh-антител на плод с 29-й недели. Она наиболее доброкачественная по течению форма заболевания, клинические симптомы которой проявляются после рождения в течение первых дней. Для данной формы недуга характерны:
- слизистые и кожные покровы бледные;
- гепатоспленомегалия.
Общее состояние ребенка практически не изменяется. Исход болезни при лечении – благоприятный. Но если ГБН понемногу прогрессирует, то уже на 2-3-й неделе, даже позже, диагностируют тяжелую анемию.
Гемолитическая болезнь новорожденных, которая возникает вследствие конфликта по группе крови, при несвоевременном диагностировании и лечении может стать причиной развития билирубиновой энцефалопатии.
А при двойном сочетании конфликта, по АВО и резус-несовместимости, болезнь развивается в легкой степени тяжести, нежели при изолированном Rh-конфликте. Непосредственно основной метод лечения – заменное переливание крови.
Отечная форма
Гемолитическая болезнь новорожденных по резус-фактору является отечной формой (водянкой плода), которая наиболее тяжелая и встречается редко.
Ее развитие происходит на 20-29 неделях, когда антитела атакуют плод.
В случае атаки после 29-й недели то, какой будет форма ГБН – врожденной или приобретенной, зависит от того, в каком объеме и когда (внутриутробно и/или при родоразрешении) антитела матери проникают к малышу.
Прогрессируя, внутриутробное разрушение эритроцитов является причиной :
- тяжелой анемии;
- нарушения обмена веществ;
- гипоксии;
- гипопротеинемии;
- отека тканей.
В большинстве случаев малыши рождаются мертвыми, недоношенными или умирают в первые минуты/часы после рождения, или же происходят выкидыши в первом триместре беременности. Анализ крови определяет тяжелую анемию и предельно низкий уровень общего белка.
Характерный внешний вид малыша с данной формой ГБН:
- восковидное, лунообразное лицо;
- в некоторых случаях умеренная желтушность или цианотичность кожи;
- отеки, кровоподтеки;
- жидкость в брюшной, перикардиальной, плевральной полостях;
- гипотонус мышц;
- угнетение рефлексов;
- петехии;
- легочно-сердечная недостаточность;
- селезенка и печень увеличены.
Гемолитическая болезнь новорожденных имеет разные осложнения и последствия в зависимости от степени тяжести.
При тяжелом течении болезни в большинстве случаев возникает:
- гипогликемия;
- билирубиновая энцефалопатия;
- сгущение желчи;
- вторичный иммунодефицит, поражения печени, сердечной мышцы, почек;
- инвалидность;
- глухота и слепота;
- ЗПР;
- реактивный гепатит;
- психовегетативный синдром;
- перинатальная гибель плода.
При легком течении наблюдаются:
- статические функции и психика формируются с умеренной задержкой;
- снижается слух, возникает косоглазие;
- слабый иммунитет;
- аллергические реакции на профилактические прививки;
- гепатобилиарная система подвергается хроническому поражению.
Гемолитическая болезнь новорожденного – диагностика заболевания
Диагностика заключается в:
- сборе анамнеза;
- определении Rh-фактора и АВО крови родителей;
- определении титра противорезусных антител;
- трансабдоминальном амниоцентезе;
- УЗИ, кардиотокографии, допплерометрии при беременности;
- определении уровня непрямого билирубина околоплодных вод;
- исследованиях крови плода путем кордоцентеза;
- исследовании анализов на эритробластоз, ретикулоцитоз, пробу Кумбса при Rh-конфликте.
Гемолитическая болезнь новорожденных – лечение
Лечением ГБН занимается неонатолог, гематолог и врач-педиатр. Оно предусматривает следующие мероприятия:
- гемотрансфузии;
- введение глюкокортикоидных препаратов;
- введение внутривенно физиологического раствора, глюкозы, белковых препаратов;
- адсорбенты;
- гепатопротекторы;
- антигеморрагические средства;
- витамины В, Е, С;
- при сгущении желчи желчегонные препараты;
- фототерапия УФ-лампами.
Знаете ли вы? В случае возникновения конфликта, к груди прикладывать малыша разрешается лишь после 12-22-го дня с момента рождения, когда исчезают антитела к резус-фактору в молоке матери. До этого момента кормят либо донорским грудным молоком, либо сухими молочными смесями.
Профилактические меры
Неспецифическая профилактика гемолитической болезни новорожденных является гемотрансфузией с непременным с учетом АВО и Rh-фактора.
Специфической профилактикой является внутримышечное введение иммуноглобулина сразу после родов или аборта. Это препятствует сенсибилизации Rh- матери Rh+ плодом при последующих беременностях.
Гемолитическая болезнь новорожденных предусматривает такие рекомендации для введения антирезусного иммуноглобулина человека:
- рождение Rh+ плода в течение 72 часов;
- аборт по медицинским показателям;
- выкидыш или преждевременные роды;
- инвазивные диагностические процедуры;
- акушерское кровотечение;
- внематочная беременность.
- пропускают кровь в специальном аппарате через сорбенты, для поглощения токсических веществ;
- проводят 3-4-кратное внутриутробное заменное переливание крови на 27 неделе беременности отмытыми эритроцитами 0(I) группы Rh- крови с последующим родоразрешением с 29-й недели беременности.
Также гемолитическая болезнь новорожденных включает в себя такие клинические рекомендации для женщин непосредственно с резус-отрицательной кровью, как сохранение первой беременности, исключение абортов.
Малыши, которые имеют в анамнезе ГБН, обязательно находятся до 6 месяцев на диспансерном учете, где систематически следят за динамикой их крови.
Таким малышам до года противопоказаны любые профилактические прививки.
Знаете ли вы? Женщинам, которые имеют IV (AB) группу крови, забеременеть тяжелее всех, ведь их организм вырабатывает недостаточное количество фолликулостимулирующего гормона, а ведь именно он помогает забеременеть быстро и легко.
Гемолитическая болезнь новорожденных – видео
Организм матери отторгает ребенка, несмотря на все предпринятые меры. Как спасти малыша? К счастью, человечество научилось переливать кровь внутриутробно, что значительно снижает риск угрозы жизни малыша. Как это происходит, рассказано в видеоролике ниже.
- Несмотря на все, в современном мире данное заболевание у новорожденных своевременно диагностируется, поддается лечению и не является показанием к прерыванию текущей или отказу от последующих беременностей.
- Так что, дорогие мамочки, берегите здоровье своего малыша еще в утробе, своевременно сдавайте анализы и посещайте женскую консультацию!
Ну а те, кто, к сожалению, столкнулся с данной проблемой, поделитесь с нами своим опытом. Как и когда вы узнали о болезни малыша? Какими способами ее предотвратили, лечили? С нетерпением ждем ваших отзывов в комментариях ниже.
Гемолитическая болезнь новорожденных. Что это?
Гемолитическая болезнь новорожденных – это тяжелое состояние плода или только что рожденного ребенка, которое возникает, как результат иммунного конфликта.
- В результате, эритроциты плода подвергаются атаке антител матери, которые преодолевают барьер плаценты, что приводит к их гемолизу (клетки лопаются).
- Проявления гемолитической болезни новорожденных могут быть разной степени и формы, но всегда опасны для здоровья и жизни малыша, вплоть до гибели его в утробе мамы.
- Поэтому, при выявлении факторов риска и патологии течения беременности за плодом и мамой тщательно следят, и при наличии отрицательного резус-фактора у мамы, вводят ей специальные препараты – антирезус-глобулины.
Гемолитическая болезнь новорожденных: причины
Причинами гемолитической болезни новорожденных могут становиться иммунологические конфликты, которые развиваются при наличии:
- несовместимости крови матери и плода по резус-фактору. Обычно такое бывает, если у мамы резус-отрицательная кровь, а плод наследует папин положительный резус-фактор. Это состояние в медицине называют резус-конфликтом. Обычно он возникает при повторных беременностях, или если ранее женщине переливалась кровь или эритроциты с не своим резус-фактором. Накопление антител идет от беременности к беременности (даже если это был аборт или выкидыш), и риски возрастают, если не проводить адекватной терапии.
- несовместимость крови матери и плода по группе крови, если у матери первая группа крови, а у плода любая другая. Протекает не так тяжело, как при резус-несовместимости, может возникать при первой же беременности. В кровь ребенка проникают особые антитела матери, направленные к эритроцитам плода.
- редкие варианты несовместимости по разным антигенам на поверхности эритроцитов плода, не связанные с группой крови или резус-фактором.
Как будет проявляться?
Во время беременности особых проявлений не возникает, могут проявиться симптомы, сходные с гестозами. А вот для плода гемолитическая болезнь новорожденных может проявиться в вариантах:
- внутриутробной гибели после 20 недель и более из-за атаки маминых антител на ткани плода
- анемической формы
- желтушной формы
- отечной формы болезни.
- Гемолитическая болезнь новорожденных по группе крови ничем принципиально в клиническом течении не отличается от таковой по резус-фактору, но проявления будут не столь яркими и тяжелыми, а прогнозы будут более позитивными.
- Основные проявления, которые возникают при всех формах гемолитической болезни плода – это сильная анемия, увеличение печени и селезенки ребенка, что существенно нарушает его нормальный обмен веществ.
- При отечной форме болезни резко увеличены печень и селезенка, все железы и сердце, снижено количество белка в крови, сильно отекает кожа и подкожная клетчатка, в животике и грудной клетке, в сердечной сумке также копится жидкость, что приводит к увеличению веса малыша в два и более раза.
- Именно отечная форма наиболее тяжело протекает из-за резких нарушений работы всех органов и систем, сильной гипоксии тканей из-за очень низкого количества эритроцитов и гемоглобина, поражения нервной системы, что часто ведет к гибели малыша вскоре после родов.
- Желтушный вариант протекает легче, ребенок рождается в срок и с нормальным весом, кожные покровы также нормального цвета, но спустя несколько часов ребенок резко начинает желтеть, реже могут быть врожденные желтухи.
- Увеличиваются селезенка и печень, сердце и лимфоузлы, резко возрастает уровень токсично билирубина в крови.
- Такой уровень билирубина повреждает клетки печени и сердца, почки, но особенно он опасен для мозга, проявляясь энцефалопатией и ядерной желтухой.
- Мозг буквально пропитывается билирубином и прокрашивается в желтый цвет.
- Дети вялые и плохо кушают, сильно срыгивают и не набирает вес, у них снижены рефлексы, возможны судороги и рвоты.
- Критическим будет уровень билирубина выше 340 мкмольл, если ребенок не доношен, уровень билирубина, повреждающего мозг, для него будет еще ниже.
- Последствия такого состояния могут быть опасными – от гибели малыша до тяжелых неврологических расстройств и отставания в развитии в дальнейшем.
- Анемическая форма протекает легче всего, при ней отмечается бледность ребенка, увеличение печени и селезенки и плохое сосание, набор веса и отставание в физическом и психическом развитии.
При этом стоит помнить, чем больше в крови матери будет антител к эритроцитам плода, тем серьезнее будет прогноз для ребенка. Диагноз ставят порой еще на этапе беременности, и заранее готовятся к оказанию помощи малышу сразу после его рождения.
Гемолитическая болезнь новорожденных: лечение
Основными задачами в лечении гемолитической болезни новорожденных является удаление из крови материнских антител, разрушающих клетки малыша и продуктов метаболизма, которые токсичны – билирубина и других.
Обычно при подозрении на ГБН:
- Решают вопрос о сроке и способе родов, при тяжелом состоянии плода делают экстренное кесарево для спасения его жизни. Особенно это важно при большой массе плода из-за отека, он просто не сможет родиться естественным путем.
- Малышу ежедневно замеряют гематокрит, билирубин и уровень гемоглобина.
- При необходимости вводят эритроцитарную массу только своей группы крови.
- ставят капельницы с питательными (раствор глюкозы с витаминами группы В, физраствор, раствор рингера) и детоксикационными растворами (гемодез, полиглюкин).Не менее важной частью лечения при наличии желтухи будет фототерапия под лампой, которая помогает в разрушении и выведении из кожи ребенка билирубина. Малыша помещают под лампу несколько раз в день на строго ограниченное время, следя за реакциями. Для защиты глаз от УФ-лучей надевают специальную повязку. Облучение разрушает в коже токсичный билирубин и выводит его с мочой.
- При тяжелых проявлениях гемолитической болезни новорожденных нужно будет проведение зондового капельного введения питательных жидкостей (глюкоза, растворы белка, альбумин, физраствор) в животик ребенка с заменным переливанием крови. Это полное замещение собственной крови ребенка одногруппной кровью на весь объем через сосуды пупка. При резус-конфликте при заменном переливании крови применяют одногруппную кровь резус-отрицательную, а при несовместимости по группе крови переливают эритроциты первой группы крови в соответствии с резусом ребенка и одногруппную плазму крови ребенка.
- Если ребенок в тяжелом состоянии, его помещают в условия детской реанимации и подключают к аппаратам ИВЛ и проводят все необходимые мероприятия по лечению и выхаживанию.
Гемолитическая болезнь новорожденных: последствия
- Последствия гемолитической болезни новорожденных могут быть различны в зависимости от степени тяжести патологии.
- Тяжелые формы ГБН могут давать впоследствии тяжелые физические и психические отставания в развитии, вплоть до развития детского церебрального паралича.
- Легкие формы патологии могут оставлять после себя умственную отсталость или задержку психического развития, нарушение функций движения, косоглазие и поражения слуха.
- Дети с перенесенной ГБН плохо переносят прививки, склонны к развитию тяжелых аллергий и часто и длительно могут болеть инфекционными заболеваниями.
- С целью снижения риска подобных осложнений при беременности, у женщин с отрицательным резус-фактором нужно строгое слежение за уровнем антител и введением им особых антирезус-иммуноглобулинов в определенные сроки беременности (обычно в третьем триместре беременности и сразу в родах).
- Таким женщинам крайне не рекомендованы аборты, опасны внематочные беременности и выкидыши.
Введите 1-й день цикла:
перейти к результату
- Введите:
результат ХГЧ - Ваш срок
7 дней
8 дней
9 дней
10 дней
11 дней
12 дней
13 дней
14 дней
15 дней
16 дней
17 дней
18 дней
19 дней
20 дней
21 день
22 дня
23 дня
24 дня
25 дней
26 дней
27 дней
28 дней
29 дней
30 дней
31 день
32 дня
33 дня
34 дня
35 дней
36 дней
37 дней
38 дней
39 дней
40 дней
41 день
42 дня - перейти к результату
Гемолитическая болезнь у новорождённых: причины. Как выявить и лечить гемолитическую болезнь у новорождённых
Гемолитическая болезнь у новорождённых (ГБН, синонимы: фетальный эристобластоз, гемолитическая анемия) — это заболевание, проявляющееся массивным разрушением эритроцитов, основная причина возникновения желтухи у ребёнка, спонтанных абортов и мертворождений.
Согласно статистике ВОЗ, болезнь выявляется у 0,6% детей, смертность составляет 2,5%. Патология связана с иммунной системой, поскольку является результатом конфликта антигенов крови матери и плода.
Факторы, вызывающие гемолитическую болезнь у новорождённых
Выявлено, что все основные антигены содержатся в эритроцитах. Всего выявлено 6 антигенов системы резус. Один из них — это резус-фактор, названный антигеном D.
Он является причиной несовместимости в 30% выявленной болезни, отсутствует у матери, имеется у плода при наследовании от отца. Поэтому к нему вырабатываются антитела в организме матери.
Это происходит, если у матери резус — фактор отрицательный, а у ребёнка — положительный.
В других случаях заболевание связано с антителами, формирующими группы крови (по системе АВО). Гемолитическая болезнь у новорождённых, связанная с групповой несовместимостью, развивается при имеющейся у матери 0 (I) группы крови, а у плода — А(II) или В (III).
Патогенез заболевания
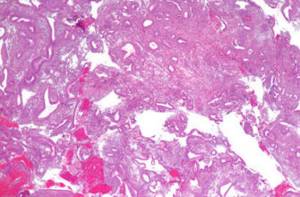
Заболевание развивается ещё внутриутробно, проявления его различны, но результат — гемолиз эритроцитов и гибель плода (или новорождённого).
Гемолиз — это разрушение мембраны эритроцитов с выбросом в плазму крови гемоглобина. Сам процесс разрушения эритроцитов — нормальный, поскольку он происходит каждые 120 дней: так обновляются клетки крови.
Но при гемолизе в кровь выбрасывается огромное количество гемоглобина, в результате чего в плазме крови образуется высокое содержания билирубина и железа и нарушается механизм работы кровеносной системы.
Помимо этого, развивается анемия.
Всё это количество гемоглобина попадает в печень, где происходит его обезвреживание (конъюгация с жёлчными кислотами).
При таком огромном количестве освобождённого гемоглобина печень не справляется с нагрузкой, и свободный билирубин, обладающий нейротокстическими свойствами, проникает во все органы, замедляет окислительные реакции, вызывая разрушительные процессы в тканях и органах на уровне клеток, уничтожая их.
При содержании в плазме крови 340 мкмоль/л билирубина, он преодолевает гематоэнцефалический барьер, изменяя структуру клеток головного мозга и приводя к билирубиновой энцефалопатии.
В дальнейшем она приводит к инвалидизации. Для недоношенных детей пороговая концентрация составляет 200 мкмоль/л.
Это происходит в связи с поражением токсическим непрямым билирубином ядер основания мозга (субталамических, гипокампа, мозжечка, черепных нервов).
Симптомы гемолитической болезни у новорождённых
- Гемолитическая болезнь у новорождённых протекает в трёх клинических формах:
- • отёчной;
- • желтушной;
- • анемичной.
- Самая тяжёлая форма болезни
Отёчная форма характеризуется скоплением жидкости в полостях организма (плевральной, брюшной и в перикарде).
Происходит нарастание массы плода и плаценты в 2 раза. При объективном осмотре выявляются:
- • бледность кожи и слизистых;
- • гепато- и спленомегалия (значительное увеличение печени и селезёнки);
- • кровоподтёки и петехии на коже.
- В общеклиническом анализе крови — тяжёлая анемия:
- • гемоглобин — 30-60 г/л;
- • эритроцитов -1х1012/л;
- • соответственно выражены анизоцитоз, пойкилоцитоз, эритробластоз;
- • лейкоцитоз;
- • нейтрофилёз с выраженным сдвигом влево.
- Такая анемия в сочетании с гипопротеинемией и нарушением проницаемости капилляров вызывает выраженную сердечную недостаточность, являющуюся причиной летальности плода или новорождённого.
Самая распространённая форма гемолитической болезни у новорождённых
Желтушная — самая часто встречающаяся клиническая форма заболевания. Она развивается к концу беременности как результат воздействия антител в организме матери на плод. Масса ребёнка не нарушается, беременность протекает нормально, ребёнок рождается с нормальным цветом кожи. В дальнейшем развиваются следующие проявления:
- • желтуха — первый симптом болезни — возникает в 1-2 день после появления на свет; интенсивность и цвет меняются в результате прогрессирования болезни (апельсиновый — бронзовый — лимонный — незрелый лимон;
- • гепато — и спленомегалия;
- • пастозность тканей внизу живота;
- • снижение рефлексов (сосательного, глотательного), вялость, адинамия.
- В периферической крови:
- • анемия;
- • псевдолейкоцитоз (за счёт увеличения молодых красных клеток, воспринимающиеся при подсчёте как лейкоциты);
- • увеличение ретикулоцитов.
В биохимических анализах: непрямой билирубин – до 350 мкмоль/л. Он разрушает гепатоциты, клетки миокарда, избирательно воздействует на нейроны головного мозга. Избытки билирубина откладываются в почечных канальцах, что приводит к инфаркту почек. Билирубиновая энцефалопатия развивается на 5-6 день.
В связи с острым повреждением клеток печени нарушается синтез протеинов и факторов свёртываемости крови, что приводит к падению протромбина и увеличению кровотечения. Повышается вязкость и густота жёлчи из-за высокого содержания, что приводит к образованию камней и развитию механической желтухи.
- В течении желтушной формы выделяют несколько фаз:
- 1. интоксикация в виде отсутствия аппетита, сонливости, заторможенности, снижения мышечного тонуса, адинамии, рвоты;
- 2. воздействие на ядра головного мозга — судорожный синдром, снижение рефлексов, выбухание родничка, напряжение мышц затылка, нистагм, урежение частоты сердечных сокращений, апноэ;
- 3. мнимое благополучие — развивается к 10-14 дню жизни, выражается в уменьшении патологической неврологической симптоматики, исчезновении судорог;
4. осложнения — развиваются к 3-5 месяцу жизни в виде параличей, парезов, судорог, глухоты.
Через сутки может наступить летальный исход из-за токсического воздействия билирубина на ядра мозга. Выжившие дети отличаются значительной отсталостью от сверстников в умственном и физическом развитии, имеют проблемы со слухом и зрением, низкий иммунный статус, в связи с чем часто болеют различными инфекциями, осложняющимися сепсисом.
Анемическая форма
- Анемическая форма развивается в 15% больных. Проявляется:
- • вялостью;
- • бледностью;
- • гепатолиенальным синдромом.
- Бледность кожи и слизистых определяется к 5-7 дню, до этого она маскируется желтушностью.
- Лабораторные данные:
- • гемоглобин — 60-100 г/л,
- • эритроциты — 2,5-3,0 Т/л;
- • ретикулоцитоз;
- • билирубин — нормальный или незначительно повышенный уровень.
- При такой форме заболевания выздоровление быстро наступает при переливании небольших количеств резус-отрицательной крови.
Диагностика и профилактика гемолитической болезни у новорождённых
- Для определения гемолитической болезни у новорождённых, в первую очередь, изучают:
- • течение предыдущих беременностей;
- • наличие выкидышей или мёртворождённого ребёнка;
- • отставания в развитии имеющихся детей;
- • резус-фактор отца будущего ребёнка.
Проводится определение антител у резус-отрицательных женщин. Если они есть, с целью профилактики вводится специфический антирезусный гаммаглобулин, ослабляющий их агрессивное воздействие.
У будущего ребёнка гемолитическая болезнь выявляется при анализе околоплодных вод, которые извлекаются путём амниоцентеза. Подозрения на имеющуюся патологию возникает при обнаружении билирубина и повышенном удельном весе.
Принципы лечения
Лечение требует немедленного выведения из организма опасных продуктов гемолиза и антител, которые к нему привели. Одновременно необходима защита от токсического воздействия непрямого билирубина на органы и системы ребёнка, стимуляция и поддерживание функций печени и почек.
- С этой целью используются:
- • трансфузии свежей крови;
- • дезинтоксикационные мероприятия через пищеводный зонд и парентерально;
- • для улучшения функций и защиты тканей печени — фенобарбитал, АТФ, Метионин, ксилит, преднизолон недельным курсом;
- • витаминотерапия (витамины группы В, С, Е);
- • фототерапия — лечение лампой синего цвета усиливает окисление непрямого билирубина, превращая его в нетоксическое соединение.
При своевременном лечении развитие ребёнка не страдает. Современные перинатальные центры имеют возможности для проведения внутриутробного кровезамещения плода. Это возможно при своевременном обращении и обследовании беременной женщины, её сознательном подходе к здоровью будущего ребёнка.
Гемолитическая болезнь новорожденных: лечение и причины / Mama66.ru
Гемолитическая болезнь новорожденных (ГБН) является тяжелым врожденным заболеванием, хотя оно в большинстве случаев хорошо поддается лечению. Возникает вследствие несовместимости крови плода и матери. Патология встречается нечасто, но имеет опасные для жизни осложнения.
Фото с сайта okrohe.com
Заболевание в 2,5% случаев приводит к летальности, именно поэтому так важно диагностировать риск ГБН еще на начальных сроках беременности.
Механизм развития
Как же зарождается гемолитическая болезнь у плода и новорожденного? При несовместимости по резусу через плаценту к женщине попадают антигены.
Соответственно, организм беременной реагирует на них выработкой антител к положительным эритроцитам.
В результате этого возникают тяжелые для малыша последствия – повреждение печени, селезенки, органов кроветворения и костного мозга, повышение уровня билирубина до критических значений.
Конфликт может проявиться на третьем месяце беременности, поскольку именно в этот период у малыша устанавливается резус-фактор.
Последствия несовместимости по группе крови аналогичные. Происходит токсическое воздействие не только на мозг, но и на все органы. Развивается желтуха, кожа и склеры приобретают желтый оттенок. Наиболее тяжелым последствием является ядерная желтуха, при которой поражается мозг.
Как же зарождается конфликт? Эритроциты малыша унаследуют антигены отца, которые отсутствуют у матери. Соответственно, когда они попадают в ее организм, производятся защитные антитела. Таким образом у новорожденного развивается гемолитическая болезнь.
Причины и группы риска
Основной причиной гемолитической болезни новорожденных является резус-конфликт, когда мать резус-отрицательная, а плод – резус-положительный. Усиливают риск возникновения заболевания у детей аборты, выкидыши, внематочные беременности, пересадка органов, переливание резус-положительной крови женщине. Также факторами риска являются:
При снижении защитных свойств плацентарного барьера усиливается проницаемость плаценты, а соответственно увеличивается количество проникающих антител.
С каждым последующим вынашиванием ребенка вероятность ГБН при резус-конфликте возрастает, так как в организме женщины накапливаются антитела. Риск увеличивается на 10%.
Несовместимость по группе крови встречается реже, но гемолитическая болезнь может возникнуть даже у первенца. Обычно такая картина наблюдается, если у малыша II или III, а у матери I. Вероятность наступления ГБН составляет 10%. Риск конфликта по резус-фактору составляет до 85% у женщин с отрицательным резусом.
В некоторых случаях ГБН развивается при несовместимости не только по группе крови или резус-фактору, а также по эритроцитарным антигенам, которых насчитывается более 100 видов.
Формы и проявления
Заболевание, как правило, появляется после 29 недели беременности или в процессе родов. В зависимости от периода развития, оно бывает врожденным и постнатальным.
По количеству проникших антител выделяют следующие формы гемолитической болезни:
- Желтушная. Встречается чаще всего, в 90% случаев. Ее появление связано с гемолизом (разрушением эритроцитов) и повышением концентрации непрямого билирубина, из-за чего повреждается множество органов (головной мозг, сердце, почки, надпочечники). Заболевание проявляется желтухой – желтый цвет околоплодных вод, пожелтение кожного покрова, склер глаз, увеличение селезенки и печени, вялость и слабость новорожденного, снижение сосательного рефлекса, анемия, потемнение мочи. Появление первых симптомов зависит от формы гемолитической болезни. При врожденном заболевании малыш рождается желтым, при постнатальном – первых признаков стоит ожидать в течение суток. Стоит отметить, что симптоматика быстро нарастает, своего пика достигает на 2–3 день после появления малыша на свет. Билирубин в крови может достигать 340–350 мкмоль/л при норме не более 51 мкмоль/л. Появляются симптомы билирубинового отравления – обильные срыгивания, рвота, снижение мышечного тонуса. Самым опасным проявлением является интоксикация мозга (ядерная желтуха). Ее симптомы – гипертонус мышц, судороги, выбухание родничка, нистагм, нарушение дыхания.
- Анемическая. Встречается в 10–20% случаев, имеет наиболее легкое течение. Симптоматика – бледность кожного покрова, вялость, снижение аппетита, анемия, увеличение печени и селезенки. Симптомы желтухи отходят на второй план, они могут быть еле выраженными.
- Отечная. Является наиболее тяжелой формой. Ее проявления – отечность тканей, скопление жидкости в брюшной, плевральной и других полостях, симптомы желтухи и анемии.
В зависимости от уровня билирубина, показателей гемоглобина и выраженности отека гемолитическая болезнь новорожденных бывает 3 степеней тяжести:
- легкая – гемоглобин в пределах 120–140 г/л, билирубин – 51–85 мкмоль/л, едва выраженный отечный синдром;
- средняя – гемоглобин опускается до 90–110 г/л, билирубин может повышаться до 137 мкмоль/л, асцит;
- тяжелая – анемия (ниже 80 г/л), билирубин больше 137 мкмоль/л, отек кожи.
При тяжелом состоянии высока вероятность летального исхода новорожденных.
Диагностика
Диагноз ставится на основании данных комплексного обследования. Дифференциальная диагностика проводится с желтухой, вызванной сепсисом, кровоизлиянием, токсоплазмозом и цитомегаловирусом.
Пренатальная гемолитическая болезнь
Этот вид обследования проводится в то время, когда кроха находится в утробе матери. Он включает в себя:
- определение группы крови и резус-фактора обеих родителей;
- исследование околоплодных вод (о гемолитической болезни свидетельствуют повышение плотности, билирубина, белка и глюкозы, снижение эстрогена);
- иммунологическое обследование;
- УЗИ;
- КТГ (можно выявить гипоксию плода).
Постнатальная гемолитическая болезнь
Проводится после появления малыша на свет. Обследованию подвергаются новорожденные, попадающие в группу риска гемолитической болезни, или малыши с явными признаками ГБН.
Диагностика предполагает:
- определение группы крови или резус-конфликта у новорожденного;
- выявление билирубина с использованием крови из пуповины, динамика уровня по фракциям (прямой, непрямой, общий);
- определение иммуноглобулинов IgM, IgА и IgG в крови новорожденного;
- иммунологическое обследование (прямая и непрямая реакция Кумбса);
- общий анализ крови новорожденного;
- определение титра антител у матери.
В случае несовместимости по другим показателям проводится проба на индивидуальную переносимость.
Лечение
Фото с сайта infopechen.ru
Лечение бывает двух видов – консервативное и оперативное. Выбор методики зависит от тяжести состояния.
Легкие степени лечатся с помощью медикаментов и физиотерапевтических процедур. Неотъемлемой частью лечения является фототерапия. С ее помощью можно уменьшить проявления желтухи, благодаря ускоренному выведению билирубина из организма новорожденного.
Медикаменты, применяемые для лечения гемолитической болезни:
- витаминные средства (А, В, Е, С);
- введение глюкозы и белковых препаратов;
- дезинтоксикационные растворы (Гемодез);
- препараты, способствующие выведению билирубина (Фенобарбитал);
- сорбенты (Агар-агар, Карболен);
- желчегонные средства (Аллохол).
Лечение направлено на скорейшее удаление билирубина и снятие симптомов интоксикации. В первые сутки после рождения делаются очистительные клизмы.
От грудного вскармливания отказываться нельзя, поскольку под действием желудочного сока антитела будут распадаться в организме новорожденного и вреда не принесут.
При тяжелых формах гемолитической болезни не обойтись без плазмафереза, гемосорбции или переливания крови. В первую неделю после рождения малыша могут лечить глюкокортикоидными препаратами.
Прогноз
Прогноз будет утешительным лишь в том случае, если ГБН будет диагностирована как можно раньше. Чем большее количество антител выработается, тем тяжелее проявления болезни. При слишком высоких показателях происходит разрушение эритроцитов. Это может произойти до или после появления малыша на свет.
Возможные опасные осложнения при гемолитической болезни:
- состояние вторичного иммунодефицита;
- судороги;
- ядерная желтуха;
- реактивный гепатит;
- ДЦП;
- задержка умственного и физического развития;
- глухота, слепота;
- задержка речи;
- парез;
- анемия;
- асцит;
- сердечная недостаточность;
- летальный исход.
Прогноз зависит от своевременной диагностики и лечения.
Профилактика
К сожалению, при резус-несовместимости избежать появления гемолитической болезни у новорожденного практически невозможно. Но существуют меры профилактики после появления крохи на свет. В течение 1–2 суток необходимо ввести анти-D иммуноглобулин.
Неспецифическая профилактика заключается в избегании предрасполагающих факторов, таких как переливание несоответствующей крови, аборт, выкидыш и другие.
Стоит отметить, что даже при резус-конфликте может родиться абсолютно здоровый ребенок. Но женщина все равно должна регулярно наблюдаться у врача.
Оксана Белокур, врач,
специально для Mama66
Гемолитическая болезнь новорожденных
Эритроциты – клетки красного цвета, которые являются форменными элементами крови человека. Они выполняют очень важную функцию: доставляют кислород из легких к тканям и осуществляют обратный транспорт углекислого газа.
На поверхности эритроцитов находятся агглютиногены (белки-антигены) двух типов А и В, а плазме крови присутствуют антитела к ним – агглютинины α и ß – анти-А и анти-В соответственно. Различные комбинации этих элементов служат основой для выделения четырех групп по системе АВ0:
- 0(I) – нет обоих белков, есть антитела к ним;
- A (II) – есть белок А и антитела к В;
- B (III) – есть белок В и антитела к А;
- AB (IV) – есть оба белка и нет антител.
На оболочке эритроцитов находятся и другие антигены. Наиболее значимый из них – антиген D. При его наличии считается, что кровь обладает положительным резус-фактором (Rh+), а при отсутствии – отрицательным (Rh-).
Группа крови по системе АВ0 и резус-фактору имеет огромное значение во время беременности: конфликт крови матери и ребенка приводит к агглютинации (склеиванию) и последующему разрушению красных клеток, то есть к гемолитической болезни новорожденных. Она обнаруживается у 0,6% детей и без адекватной терапии приводит к тяжелым последствиям.
Причина гемолитической болезни новорожденных – конфликт крови ребенка и матери. Он возникает при следующих условиях:
- у женщины с резус-отрицательной (Rh-) кровью развивается резус-положительный (Rh+) плод;
- у будущей матери кровь относится к 0(I) группе, а у ребенка – к А(II) либо В(III);
- имеет место конфликт по другим антигенам.
В большинстве случаев ГБН развивается из-за резус-конфликта. Существует мнение, что несовместимость по системе АВ0 встречается еще чаще, но из-за легкого течения патологии ее не всегда диагностируют.
Резус-конфликт провоцирует гемолитическую болезнь плода (новорожденного) только при условии предшествующей сенсибилизации (повышения чувствительности) организма материи. Сенсибилизирующие факторы:
- переливание Rh+ крови женщине с Rh- независимо от возраста, в котором оно было осуществлено;
- предыдущие беременности, в том числе и прерванные после 5-6 недели, – риск развития ГБН увеличивается с каждыми последующими родами, особенно если они были осложнены отслойкой плаценты и хирургическими вмешательствами.
- При гемолитической болезни новорожденных с несовместимостью по группе крови, сенсибилизация организма происходит в повседневной жизни – при употреблении некоторых продуктах, во время вакцинации, в результате инфекций.
- Еще один фактор, повышающий риск патологии, – нарушение барьерных функций плаценты, происходящее в результате наличия хронических заболеваний у беременной женщины, неправильного питания, вредных привычек и так далее.
- Патогенез гемолитической болезни новорожденных связан с тем, что иммунная система женщины воспринимает элементы крови (эритроциты) плода в качестве чужеродных агентов и вырабатывает антитела для их уничтожения.
При резус-конфликте Rh-положительные эритроциты плода проникают в кровь матери с Rh-. В ответ ее организм вырабатывает антирезус-антитела.
Они проходят сквозь плаценту, попадают в кровь ребенка, связываются с рецепторами на поверхности его эритроцитов и уничтожают их.
При этом в крови плода существенно снижается количество гемоглобина и повышается уровень неконъюгированного (непрямого) билирубина. Так развиваются анемия и гипербилирубинемия (гемолитическая желтуха новорожденных).
Непрямой билирубин – желчный пигмент, обладающий токсичным действием на все органы, – почки, печень, легкие, сердце и так далее.
При высокой концентрации он способен проникать через барьер между кровеносной и нервной системами и повреждать клетки мозга, вызывая билирубиновую энцефалопатию (ядерную желтуху).
Риск поражения мозга при гемолитической болезни новорожденных увеличивается в случае:
- снижения уровня альбумина – белка, который обладает способностью связывать и обезвреживать билирубин в крови;
- гипогликемии – дефицита глюкозы;
- гипоксии – нехватки кислорода;
- ацидоза – увеличения кислотности крови.
Непрямой билирубин повреждает клетки печени. В результате в крови возрастает концентрация конъюгированного (прямого, обезвреженного) билирубина. Недостаточное развитие у ребенка желчных протоков приводит к его плохому выведению, холестазу (застою желчи) и гепатиту.
Из-за выраженной анемии при гемолитической болезни новорожденных могут возникнуть очаги экстрамедуллярного (внекостномозгового) кроветворения в селезенке и печени. В итоге эти органы увеличиваются, а в крови появляются эритробласты – незрелые эритроциты.
Продукты гемолиза красных кровяных телец накапливаются в тканях органов, обменные процессы нарушаются, и возникает дефицит многих минеральных веществ – меди, кобальта, цинка, железа и других.
Патогенез ГБН при несовместимости по группе крови характеризуется сходным механизмом. Отличие состоит в том, что белки А и В созревают позже, чем D. Поэтому конфликт представляет опасность для ребенка ближе к концу беременности. У недоношенных детей распад эритроцитов не возникает.
Гемолитическая болезнь новорожденных протекает в одной из трех форм:
- желтушной – 88% случаев;
- анемической – 10%;
- отечной – 2%.
Признаки желтушной формы:
- желтуха – изменение цвета кожи и слизистых оболочек в результате накопления пигмента билирубина;
- снижение гемоглобина (анемия);
- увеличение селезенки и печени (гепатоспленомегалия);
- вялость, снижение рефлексов и тонуса мышц.
При конфликте по резусу желтуха возникает сразу после рождения, по AB0-системе – на 2-3 сутки. Оттенок кожи постепенно меняется от апельсинового до бледно-лимонного.
Если показатель непрямого билирубина в крови превышает 300 мкмоль/л, на 3-4 сутки может развиться ядерная гемолитическая желтуха у новорожденных, которая сопровождается поражением подкорковых ядер мозга. Ядерная желтуха характеризуется четырьмя этапами:
- Интоксикация. Для нее характерны потеря аппетита, монотонный крик, двигательная слабость, рвота.
- Поражение ядер. Симптомы – напряженность затылочных мышц, резкий крик, набухание родничка, тремор, опистотонус (поза с выгибанием спины), исчезновение некоторых рефлексов, брадикардия.
- Мнимое благополучие (улучшение клинической картины).
- Осложнения гемолитической болезни новорожденных. Появляются в конце 1 – начале 5 месяца жизни. Среди них – параличи, парезы, глухота, ДЦП, задержка развития и так далее.
На 7-8 день гемолитической желтухи у новорожденных могут возникнуть признаки холестаза:
- обесцвечивание кала;
- зеленовато-грязный оттенок кожи;
- потемнение мочи;
- повышение в крови уровня прямого билирубина.
При анемической форме клинические проявления гемолитической болезни новорожденных включают:
- анемию;
- бледность;
- гепатоспленомегалию;
- незначительное повышение или нормальный уровень билирубина.
Анемическая форма характеризуется наиболее легким течением – общее самочувствие ребенка почти не страдает.
Отечный вариант (внутриутробная водянка) – самая тяжелая форма ГБН. Признаки:
- бледность и сильный отек кожи;
- большой живот;
- выраженное увеличение печени и селезенки;
- вялость мышц;
- приглушение тонов сердца;
- расстройства дыхания;
- тяжелая анемия.
Отечная гемолитическая болезнь новорожденных приводит к выкидышам, мертворождению и гибели детей.
Диагностика ГБН возможна в пренатальный период. Она включает:
- Сбор анамнеза – уточнение количества предыдущих родов, выкидышей и переливаний, выяснение информации о состоянии здоровья старших детей,
- Определение резус-фактора и группы крови беременной, а также отца ребенка.
- Обязательное выявление противорезусных антител в крови женщины с Rh- не менее 3 раз за период вынашивания ребенка. Резкие колебания цифр считаются признаком конфликта. При несовместимости АВ0-системе контролируется титр аллогемагглютининов.
- УЗИ-сканирование – показывает утолщение плаценты, многоводие, увеличение печени и селезенки плода.
При высоком риске гемолитической болезни новорожденных на 34 неделе проводится амниоцентез – забор околоплодных вод через прокол в пузыре. При этом определяется плотность билирубина, уровень антител, глюкозы, железа и других веществ.
После рождения диагноз ГБН ставится на основании клинических симптомов и лабораторных исследований. Анализ крови показывает:
- уровень билирубина выше 310-340 мкмоль/л сразу после рождение и его рост на 18 мкмоль/л каждый час;
- концентрацию гемоглобина ниже 150 г/л;
- снижение числа эритроцитов с одновременным повышением эритробластов и ретикулоцитов (незрелых форм кровяных телец).
Также проводится проба Кумбса (показывает количество неполных антител) и отслеживается уровень противорезусных антител и аллогемагглютининов в крови матери и грудном молоке. Все показатели проверяются несколько раз в сутки.
Гемолитическая болезнь новорожденных дифференцируется от анемии, тяжелой асфиксии, внутриутробной инфекции, физиологической желтухи и других патологий.
Лечение тяжелой гемолитической болезни новорожденных в пренатальный период осуществляется путем переливания эритроцитарной массы плоду (через вену пуповины) либо с помощью заменного переливания крови (ЗПК).
ЗПК – процедура поочередного выведения крови ребенка небольшими порциями и введения донорской крови. Она позволяет удалить билирубин и материнские антитела, одновременно восполнив потери эритроцитов. Сегодня для ЗПК используется не цельная кровь, а эритроцитарная масса, смешанная с замороженной плазмой.
Показания к ЗПК для доношенных детей с диагнозом «гемолитическая желтуха новорожденных»:
- билирубин в пуповинной крови выше 60 мкмоль/л и увеличение этого показателя на 6-10 мкмоль/л каждый час, уровень пигмента в периферической крови – 340 мкмоль/л;
- гемоглобин ниже 100 г/л.
В некоторых случаях процедуру повторяют через 12 часов.
Другие методы, применяемые для лечения ГБН новорожденных:
- гемосорбция – фильтрация крови через сорбенты, очищающие ее от токсинов;
- плазмаферез – удаление из крови части плазмы вместе с антителами;
- введение глюкокортикоидов.
Лечение ГБН при легком и среднетяжелом течении, а также после ЗПК или очищения крови включает медикаментозные средства и фототерапию.
Лекарства, используемые при гемолитической болезни новорожденных:
- белковые препараты и глюкоза внутривенно;
- индукторы печеночных ферментов;
- витамины, улучшающие работу печени и активизирующие обменные процессы, – Е, С, группы В;
- желчегонные средства в случае сгущения желчи;
- переливание эритроцитарной массы;
- сорбенты и очистительные клизмы.
Фототерапия – процедура облучения тела ребенка флуоресцентной лампой с белым или синим светом, в ходе которой непрямой билирубин находящейся в коже окисляется, а затем выводится из организма.
Отношение к грудному вскармливанию при ГБН у новорожденных неоднозначное. Ранее считалось, что ребенка можно прикладывать к груди только через 1-2 недели после рождения, поскольку к этому моменту в молоке уже нет антител. Сегодня врачи склоняются к тому, чтобы кормление грудью начиналось с первых дней, поскольку антирезусные антитела разрушаются в желудке ребенка.
Последствия гемолитической болезни новорожденных зависят от характера течения. Тяжелая форма может привести к гибели ребенка в последние месяцы беременности или в течение недели после рождения.
Если развивается билирубиновая энцефалопатия возможны такие осложнения, как:
- церебральный паралич;
- глухота, слепота;
- задержка развития.
Перенесенная гемолитическая болезнь новорожденных в старшем возрасте провоцирует склонность к частым заболеваниям, неадекватные реакции на вакцинацию, аллергию. У подростков наблюдаются снижение работоспособности, апатия, тревожность.
Профилактика гемолитической болезни новорожденных направлена на предупреждение сенсибилизации женщины. Основные меры – переливание крови только с учетом резус-фактора, недопущение абортов и так далее.
Поскольку главным сенсибилизирующим фактором при резус-конфликте являются предыдущие роды, в течение суток после появления первого ребенка с Rh+ (либо после аборта) женщине необходимо ввести препарат с иммуноглобулином анти-D.
Благодаря этому эритроциты плода быстро выводятся из кровотока матери и не провоцируют образование антител при последующих беременностях.
Недостаточная доза средства или его позднее введение существенно снижают эффективность процедуры.
Профилактика ГБН во время беременности при выявлении Rh-сенсибилизации включает:
- неспецифическую гипосенсибилизацию – введение детоксикационных, гормональных, витаминных, антигистаминных и других препаратов;
- гемосорбцию, плазмаферез;
- специфическую гипосенсибилизацию – пересадку лоскута кожи от мужа;
- ЗПК на сроке 25-27 недель с последующим экстренным родоразрешением.