В детском возрасте по праву опасным можно считать любой отит.
Но самой опасной оказывается гнойная форма отита, симптоматика которой никогда не бывает скрытой, а вероятность развивающихся осложнений более чем велика. О лечении гнойного отита у ребенка поговорим в статье.
Как лечить ОРЗ у ребенка? Узнайте об этом из нашей статьи.
Понятие и характеристика
Гнойный отит у ребенка — фото:
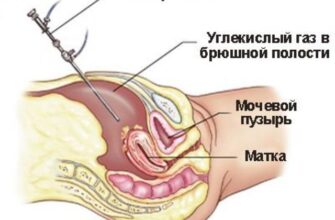
Гнойным отитом считают гнойное воспаление среднего уха — той части слуховой системы, в основе которой барабанная полость. Это то небольшое пространство в височной кости, где преобразуются звуковые колебания.
Это опасная патология, так как у деток может нарушиться процесс речеформирования, а также психоэмоционального состояния. Усложнится процесс обучения, да и в целом, качество жизни малыша ухудшится.
Для гнойного отита характерно воспаление слизистой ушка ребенка, где будет скапливаться гной.
Это тяжелая форма патологии, так как чревата она не только осложнениями слуха, но и внутричерепными нарушениями.
Причины возникновения
Барабанная полость, как известно, с носоглоткой связывается евстахиевой трубой. Пневмококк, или гемофильная палочка, или моксарелла проникает из секреции слизистой носика в барабанную полость.
Каких-то дополнительных условий обычно для этого проникновения не требуется. У малышей, которым всего несколько месяцев, может быть обычный насморк с гиперсекрецией слизистой, плюс к которому практически постоянное нахождение младенца в положении лежа на спинке.
В прочих случаях причиной заболевания может быть распространение бактерий в барабанную полость из-за увеличения миндалины носоглотки.
Она деформирует слуховую трубу, изменяет движение воздуха и секреции слизистой носоглотки.
Также спровоцировать патологию может неверная очистка, из-за которой в евстахиевую трубу забрасывается секрет. Например, нередко взрослые прикладывает носовой платок к носику ребенка, и вынуждают его сильно сморкаться, зажимая ему обе ноздри.
А потом, когда давление повышается в дыхательных путях, эти ноздри родитель одновременно и открывает. Но дело в том, что давление, вызываемое таким образом, словно открывает вход в евстахиевую трубу, и бактерио-состав просто вбрасывается в нее.
Получается, что сами взрослые своими неверными действиями провоцируют серьезную болезнь.
Этапы развития
Есть несколько стадий острого гнойного воспаления ушка у деток.
Этапы развития болезни:
- Доперфоративная — длится от пары часов до нескольких же суток, в ушко проникает инфекция (или же она там «разрастается»), постепенно набирает силу покраснение, постепенно собирается экссудат, сначала геморрагический или серозный, а потом уже гнойный.
- Перфоративная — длится от 4 до 7 суток, случается разрыв барабанной перепонки, через которую вытекает скопившаяся гнойная жидкость, боль снижается.
- Репаративная — длится до конца третьей недели, симптомы постепенно ослабевают, улучшается самочувствие, разрыв самозаживляется, воспаление проходит.
Симптомы и признаки
Гнойную форму отита всегда сопровождают два признака — это высокая температура, а также серьезная боль, отдающая и за пределы ушка.
У ребенка могут быть жалобы на:
- ухудшение слуха, ушко закладывает, там ему слышатся посторонние шумы и прочие внутренние звуки;
- малыш чувствует давление в ушке;
- он специально держит головку наклоненной, чтобы боль чувствовалась меньше;
- бессонница;
- плохой аппетит.
Если случай тяжелый, у ребенка может начаться рвота, помутнение сознания, нарушения сердечного ритма. Температура может быть высокой, выше 39 градусов. После отметки в 38,5 ее рекомендуется сбивать.
О симптомах и лечении ОРВИ у детей читайте здесь.
Чем опасен?
Если все стадии пройдены, а лучше больному не стало, значит, начались осложнения.
Иногда течение болезни может нарушиться, перфоративная стадия так и не наступает.
Скапливается густой гной, трудноподдающийся удалению. Воспаление может распространиться на височную область.
Диагностика
Если осложнений нет, то диагностика болезни не представляет трудностей. Врач проведет общий осмотр, сделает эндоскопию уха, носика и носоглотки — все это делается после прочистки каналов.
Потребуется и аудиологическое исследование, сюда включается и тимпанометрия, которая оценит деятельность слуховой трубы. Возможно, понадобится и вестибулогическое исследование.
Врач также может назначить лабораторное исследование выделений (проверить их восприимчивость к антимикробным средствам).
Определяет доктор и состояние иммунной системы. Возможно, понадобится сделать рентген и компьютерную томографию височных костей.
Методы лечения
- Чем лечить малыша?
- Чтобы снять боль и уменьшить воспалительный процесс в барабанной перепонке, в сам слуховой проход деткам прописывается закапывать капельки Отипакс.
- Они эффективны и довольно безопасны именно на доперфоративной стадии.
Рекомендации по лечению гриппа у детей вы найдете на нашем сайте.
Препараты и капли
Когда пришла вторая стадия, схема терапии меняется. Это будут специальные капельки Нормакс, Отофа, либо Ципромед. Капли же Отипакс или их аналоги отменяют. Важно очищать слуховой проход от скоплений гноя.
Для этого, как правило, используется перекись водорода. Затем проход высушивается небольшим комочком ваты, который намотан на зубочистку, оттягивая ушко больного назад вниз.
Врач обычно на этой стадии назначает ребенку средства, которые разжижают слизевый секрет, делается это, чтобы облегчить его отхождение.
Антибиотики однозначно нужны. Именной гнойный отит можно вылечить только с их помощь. Антибиотические капли закапываются в ушко трижды в день после предварительных процедур очистки ушка от скоплений гноя.
Народные средства
- Согревающий компресс — вот чем можно помочь скорейшему выздоровлению, но возможен он только на третьей стадии, когда ушко уже восстанавливается.
- Это случается тогда, когда перестает течь гной, антибиотики отменяют.
- Лечение, которое уже направлено на нормализацию носового типа дыхания и на восстановление работы слуховой трубы может осуществляться с помощью физиотерапевтического прогревания и лазеротерапии.
Как проявляется катаральная ангина у детей? Ответ узнайте прямо сейчас.
Советы Комаровского
Педиатр Евгений Комаровский для терапии гнойного отита советует использовать препараты, насыщенные антисептиками, анальгетиками, местными анестетиками.
Также он говорит, что в данном случае антибактериальная терапия однозначно показана, как и противовоспалительные препараты.
Профилактика
Самый главный совет — укрепляйте детский иммунитет. Ребенка однозначно следует закаливать, постепенно и системно, с самых ранних лет.
Сделайте так, чтобы физкультура стала образом жизни ребенка, чтобы он любил ее, не отлынивал, чтобы физические занятия были разносторонними и интересными для малыша. Сами подавайте пример ребенку.
В холодные дни всегда позаботьтесь о том, чтобы у малыша была шапочка. Одевайте ребенка по погоде, не кутайте чрезмерно.
- И не стоит затыкать ушки ватой, инфекция в слуховой проход попадает все равно внутренним путем, через носик.
- Забота должна быть разумной и физиологичной, потому от многих «бабушкиных» советов стоит отказаться.
- Как избежать осложнений при гнойном отите у ребенка? Детский доктор расскажет в этом видео:
Убедительно просим не заниматься самолечением. Запишитесь ко врачу!
Средний отит у детей. Информация для родителей
Средний отит (острый средний отит) — инфекционное поражение среднего уха, одна из самых частых инфекций у детей младшего возраста. На первом году жизни более 50% детей переносят это заболевание. Мальчики болеют несколько чаще девочек. В дошкольном и школьном периоде заболеваемость существенно снижается.
Около 50% отитов имеют бактериальную природу, 30% смешанную бактериальную и вирусную. Дополнительная информация: Наружный отит. Симптомы, диагностика, лечение Возраст: пик заболеваемости приходится на возраст от 6 до 18 месяцев, после чего частота встречаемости отитов у детей существенно снижается.
Ряд причин такого распределения по возрасту известна: это и особенности развития черепа (в частности евстахиевой трубы), и состояние иммунной системы и физиологии… Другие причины еще предстоит выявить.
Семейный анамнез: изучение истории 1240 детей показало, что риск среднего отита выше, если у прямых родственников имело место данное заболевание.
Режим дня: у детей, посещающих детские дошкольные учреждения, риск развития среднего отита выше, чем у детей, находящихся дома, что связано с количеством микроорганизмов, с которыми ребенок встречается вне дома. Следует заметить, что риск не столь высок и не может являться поводом для отказа от посещений детских дошкольных учреждений.
Грудное вскармливание: отсутствие или ограничение грудного вскармливания существенно увеличивает риск развития острых средних отитов, что связано с несколькими факторами:
- физическая санация носоглотки материнским молоком
- воздействие на микрофлору носоглотки антител, содержащихся в материнском молоке
- работа лицевых мышц ребенка во время сосания (заметим, что такая работа мышц отличается от работы выполняемой при сосании бутылочки с молоком)
- поза, в которой ребенок ест, находясь на грудном вскармливании
Отдельно про позу при кормлении. Важно! Во время кормления (и грудью и из бутылочки) ребенок не должен находиться плашмя. Необходимо укладывать ребенка так, чтобы голова была выше, чем ножки. Это легко обеспечить, положив ребенка на подушку так, чтобы голова и туловище до поясницы находились на подушке, а ножки оставались на постели.
Табачный дым и загрязнение воздуха: табачный дым однозначно и существенно увеличивает риск развития средних отитов, при этом не имеет значения, кто из родителей курит. Влияние загрязненного воздуха на развитие отитов противоречиво.
- Аномалии развития: расщелины твердого и/или мягкого неба, синдром Дауна, аллергический ринит увеличивают риск развития отитов.
- Другие факторы риска: использование сосок (пустышек), неудовлетворительные социально-экономические условия (бедность, скученность людей в ограниченном помещении), осенне-зимний сезон увеличивают риск развития заболевания
- Симптоматика заболевания может быть не специфичной, чаще всего это:
- Лихорадка (температуру 38° С или более), температура выше 40 градусов встречается редко.
- Боль в ухе, но учитывая что в основном болеют дети младшей возрастной группы, понять что у ребенка болит ухо может быть достаточно сложно.
- Беспокойство
- Уменьшение двигательной активности
- Отсутствие аппетита или затруднения при приеме пищи
- Рвота и/или диарея
Если Вы заподозрили, что у Вашего ребенка развился острый средний отит, обязательно обратитесь к своему педиатру.
Основным методом диагностики острого среднего отита является отоскопия — осмотр уха с помощью специального прибора. В зависимости от результатов осмотра определяется дальнейшая тактика.
Не смотря на то, что процедура безболезненна и безопасна, больной ребенок может капризничать и мешать врачу его осмотреть, поэтому задача родителя обеспечить надлежащие условия для комфортной работы врача, зафиксировав голову и руки ребенка. Во время отоскопии важно держать ребенка так, чтобы одна рука родителя придерживала руки ребенка. а вторая надежно прижимала голову ребенка к родительской груди.
Основой лечения среднего отита являются обезболивающие и жаропонижающие средства, и, если отит имеет бактериальную природу — антибиотики. В случаях, когда диагноз вызывает сомнения, выбирается тактика наблюдения на фоне контроля температуры и боли. 80% средних отитов проходит самостоятельно безо всякого лечения. Антибиотики: предпочтительная группа антибиотиков — пенициллины, используются при бактериальной природе отита. При этом следует понимать, что даже подтверждение бактериальной инфекции не является абсолютным показанием к антибиотикотерапии. Антибиотики в обязательно порядке назначаются только при бактериальных отитах у детей младше двух лет.
Неспецифические противовоспалительные препараты (НПВС): эта группа препаратов позволяет не только обезболить, но и контролировать лихорадку. Арсенал препаратов — это хорошо известные парацетамол и нурофен.
Тактика динамического наблюдения: используется при сомнениях в диагнозе и/или при бактериальном отите у детей старше двух лет при невыраженных симптомах болезни. Динамическое наблюдение подразумевает повторный осмотр ребенка врачом через сутки.
ВАЖНО: дети младше двух лет после перенесенного среднего отита должны посетить врача для исключения возможного стойкого снижения слуха.
Серьезные осложнения среднего отита встречаются редко, но могут быть не только инвалидизирующими, но и жизнеугрожающими.
Потеря слуха. Средние отиты, сопровождающиеся избыточным накоплением жидкости в среднем ухе, приводят к временному снижению слуха, но при частых рецидивирующих отитах снижение слуха может стать постоянным.
Нарушение координации развивается при вовлечении в процесс органов равновесия (например, лабиринтит)
Перфорация барабанной перепонки. Скопление в среднем ухе воспалительной жидкости может привести к некрозу участка барабанной перепонки и отореии (выделению из уха воспалительной жидкости). Если вы вдруг заметили выделение любого отделяемого из уха ребенка (гноя, крови или прозрачной жидкости), следует в ближайшее время показать ребенка врачу. ВАЖНО: использование средств для закапывания в ухо на фоне перфорации барабанной перепонки может привести к полной и необратимой глухоте. Хронический гнойный средний отит. Сохранение жидкости (экссудата) в среднем ухе после перенесенного среднего отита, говорит о хронизации процесса. Если в течение шести недель после заболевание сохраняются выделения из уха (в случае перфорации барабанной перепонки) — следует обратиться к ЛОР врачу для определения дальнейшей тактики лечения. Так же показанием к консультации к ЛОР врача является сохранение жидкости в среднем ухе без ее истечения (при целостной барабанной перепонке) в течение трех месяцев.
Мастоидит. В ряде случаев в воспалительный процесс может быть вовлечен сосцевидный отросток черепа, гнойное поражение которого может потребовать серьезного хирургического вмешательства.
Грозные внутричерепные осложнения включают в себя менингит, эпидуральные и мозговые абсцессы, тромбозы венозных синусов, тромбоз сонной артерии. Все внутричерепные осложнения являются жизнеугрожающими и требуют немедленного обращения к специалисту. Если ребенок заболевает острым средним отитом чаще 3х раз в полгода или чаще четырех раз в год, то врач может рекомендовать профилактику. Профилактика может включать в себя превентивную антибиотикотерапию, вакцинацию против гриппа, гемофильной и пневмококковой инфекции, хирургическое вмешательство, направленное на санацию среднего уха.
Существует широкий спектр методов нетрадиционной и народной медицины для терапии среднего отита.Среди них:
- гомеопатические средства
- лечение травами
- хиропрактика
- иглоукалывание
Однако нет практически ни одного серьезного исследования применения этих методов у детей, доказывающих их эффективность и безопасность. Соответственно, эти подходы не рекомендуются для терапии инфекций среднего уха у детей. Сюда же относятся и столь популярные в странах бывшего СССР капли на основе спирта (борный спирт, левомицетиновый спирт и проч.), ушные восковые свечи (!!!), закапывание в уши сока алоэ и т.д. Эти методы не имеют никакого отношения к лечению отитов и способны причинить серьезный вред (спирт оказывает токсическое действие на слуховой анализатор и анализатор чувства равновесия, воск и открытый огонь могут привести к ожогам). Не следует применять эти методы. Полуспиртовые компрессы на ухо имеют только отвлекающее действие, не ускоряют выздоровление, кроме того, у детей раннего возраста спирт может всасываться через кожу, приводя к интоксикации. Сосудосуживающие и антигистаминные препараты. Исследования, в которых изучались эффекты сосудосуживающих капель в нос и пероральные антигистаминные препараты, а также капли в нос с антигистаминными препаратами, для лечения отитов у детей, показали отсутствие какого-либо эффекта от подобной терапии. Эти препараты не снижали времени течения заболевания и не предотвращали развитие осложнений среднего отита у детей. Кроме того, эти методы лечения имеют побочные эффекты, которые могут быть опасны. Ни сосудосуживающие, ни антигистаминные препараты, не рекомендуются для детей с инфекцией среднего уха. Более того, прием антигистаминных препаратов при отите провоцирует сгущение экссудата и затрудняет его рассасывание. По данным некоторых исследований те дети, которые принимали антигистаминные препараты внутрь при отите, имели экссудат в среднем 73 дня после выздоровления, а те, кто принимал плацебо (пустышку), имел экссудат в среднем 25 дней.
Острый средний отит у ребёнка | СОЮЗ ПЕДИАТРОВ РОССИИ
Боль в ухе обычно является сигналом острого среднего отита. Острый средний отит встречается у детей очень часто. Маленькие дети, которые ещё не могут сказать, что у них болит, в случае среднего отита могут становиться беспокойными, плаксивыми, у них ухудшается аппетит и нарушается ночной сон.
Средний отит ― это воспаление полости среднего уха, то есть той самой барабанной полости, где находятся крошечные слуховые косточки ― молоточек, наковальня и стремечко, которые передают звуковые колебания от барабанной перепонки к внутреннему уху. Полость среднего уха соединена с носоглоткой евстахиевой трубой. Эта трубочка нужна для того, чтобы барабанная полость вентилировалась воздухом и оставалась сухой и чистой.
Но когда малыш «простужается», то есть подхватывает респираторную вирусную инфекцию, возникает отёк слизистой оболочки носа и носоглотки, выделяется слизь.
Это приводит к тому, что слуховая труба отекает и закупоривается, а в полости среднего уха никакой циркуляции воздуха не происходит, и там становится тепло и влажно.
Такая среда очень благоприятна для развития микробов, которые легко проникают из носоглотки в полость среднего уха и начинают размножаться, вызывая воспаление.
Чаще всего средний отит развивается у детей через несколько дней после появления насморка, а «виновниками» являются такие частые микроорганизмы, живущие в носоглотке, как пневмококк, гемофильная палочка, пиогенный стрептококк. По мере развития воспаления в барабанной полости скапливается жидкость (по-врачебному, «экссудат»), которая затем может нагноиться. Такой отит уже является гнойным.
Почему дети болеют средним отитом чаще, чем взрослые? Всё дело в анатомических особенностях верхних дыхательных путей. У малышей евстахиева труба очень мягкая и легко отекает и закрывается. Кроме того, нередко у детей увеличены аденоиды в носоглотке, которые тоже отекают при вирусных инфекциях и блокируют вход в слуховую трубу.
Как было сказано выше, наиболее частые проявления среднего отита ― это боль в ухе и повышение температуры тела (лихорадка). Нередко бывает, что у малыша, который вроде бы «пошел на поправку» после вирусной инфекции, снова возникает лихорадка.
В таком случае обязательно покажите ребёнка врачу, который посмотрит, нет ли отита. Боль в ухе бывает далеко не всегда, в том числе и у старших детей. Маленький ребёнок, который еще не умеет говорить, при отите может стать беспокойным, хуже есть и спать, «беспричинно» плакать.
Жидкость, которая скапливается в полости среднего уха, мешает нормальному проведению звука, и малыш начинает хуже слышать. Если жидкости скапливается слишком много, барабанная перепонка может порваться (это называется «спонтанной перфорацией барабанной перепонки»), и из уха появятся выделения, иногда с примесью крови.
Это осложнение в большинстве случаев заканчивается благоприятно, но иногда может привести к длительным нарушениям слуха.
Ребенка с болью в ухе обязательно нужно показать врачу. Врач при осмотре уха (отоскопии) сразу поймёт, есть воспаление в полости среднего уха или нет. Проба с нажатием на козелок ушной раковины часто бывает недостоверной, особенно у детей старше грудного возраста.
Врач обязательно покажет, как правильно промывать нос и закапывать сосудосуживающие препараты. Если малыш не умеет сморкаться, используйте специальные аспираторы для отсасывания слизи из носа.
Лечение насморка уменьшит отёк слизистой оболочки носа и слуховой трубы, что улучшит вентиляцию среднего уха и позволит экссудату выйти через евстахиеву трубу естественным путем. При промывании носа не используйте устройства, подающие в нос сильную струю, поскольку жидкость может попасть через слуховую трубу в среднее ухо, что усугубит течение отита.
Боль в ухе хорошо снимают капли, содержащие анестетик (например, Отипакс), а в более серьёзных случаях — ибупрофен в форме таблеток или сиропа.
Правильно использовать ушные капли следующим образом: положите ребёнка на бок, закапайте 3―4 капли предварительно согретого лекарства в слуховой проход, пошевелите ушную раковину, чтобы препарат попал к барабанной перепонке, подождите 1―2 минуты, не меняя положения ребёнка. Если Вы заметили выделения из уха, никогда не используйте ушные капли без назначения врача. При высокой температуре (выше 38,5―39 ˚С) можно дать ребёнку жаропонижающие препараты (парацетамол или ибупрофен).
Во многих случаях средний отит может пройти без использования системных антибиотиков. Назначить или не назначить системные антибиотики при отите решит врач, взвесив такие факторы, как возраст ребёнка, наличие или отсутствие лихорадки, наличие или отсутствие боли в ухе и ту картину, которую он видит при отоскопии.
У грудных детей без антибиотика при лечении среднего отита обойтись трудно. При отите почти всегда должен использоваться антибиотик для приёма внутрь, то есть в виде суспензии или таблеток. Знайте, что антибиотик в уколах действует ничуть не лучше, а страданий причиняет больше.
Препаратом выбора для лечения отита является амоксициллин-клавуланат, поскольку он наиболее безопасен для маленьких пациентов и эффективен против тех микробов, которые вызывают отит. После начала лечения антибиотиком эффект должен появиться достаточно быстро ― температура тела нормализуется обычно в течение 24—36 часов.
Если же лихорадка не снижается и картина в ухе не улучшается, может потребоваться проведение тимпаноцентеза ― прокола барабанной перепонки для того, чтобы выпустить гной. К счастью, такое бывает крайне редко.
Но если это сделать необходимо, знайте, что маленький прокол барабанной перепонки заживает лучше, чем спонтанная перфорация и не приводит к нарушению слуха.
«Что можно и чего нельзя делать ребёнку, у которого отит? И как ему ещё помочь?» — спрашивают родители. Ребёнок, который болеет отитом, может выходить на улицу. Закрывать уши ватными тампонами не только бесполезно, но и вредно. Ни в коем случае нельзя делать согревающие компрессы на уши. Мыться и купать можно, если барабанная перепонка целая, без перфорации.
Строгих противопоказаний для перелёта на самолете при отите нет, просто продолжайте всё необходимое лечение, а в момент взлета и посадки предложите ребёнку попить воды, пососать соску или дайте ему жевательную резинку.
Жевательные и глотательные движения помогают раскрыться слуховой трубе, которая вентилирует барабанную полость и уравновешивает давление с обеих сторон от барабанной перепонки.
Обязательно покажите ребёнка врачу, если на фоне течения отита у него возникли нарушение походки, асимметрия лица («кривая улыбка»), покраснение или отечность за ухом, повторная рвота.
Острый средний отит в практике педиатра
Острый средний отит – это остро развивающееся воспаление полостей среднего уха, проявляющееся болью в ухе, снижением слуха, повышением температуры тела.
Заболевание может вызываться вирусами, бактериальной и грибковой флорой, их ассоциациями.
Лечение острого среднего отита должно быть комплексным и включать адекватные терапевтические мероприятия, которые можно разделить на местные и общие.
Наиболее частыми причинами обращений пациентов к оториноларингологам, педиатрам, участковым терапевтам являются воспалительные заболевания верхних дыхательных путей, составляющие около 90% среди всех инфекционных заболеваний.
В разные времена болезни дыхательных путей называли по-разному: катар верхних дыхательных путей, острое респираторное заболевание, или ОРЗ, острое респираторное вирусное заболевание, или ОРВИ. По данным Всемирной организации здравоохранения (ВОЗ), взрослый человек переносит ОРВИ дважды в год.
Временная нетрудоспособность взрослого населения вследствие ОРВИ в России ежегодно составляет 25–30% от общей временной нетрудоспособности [1].
Высокая частота заболеваний респираторного тракта объясняется многообразием этиологических факторов (риновирусы, вирусы респираторно-синцитиальной инфекции, гриппа и парагриппа, аденовирусы, коронавирусы, а также вирусы ECHO и Коксаки (тип А и В), высокой изменчивостью возбудителя и легкостью передачи (воздушно-капельный путь) [2, 3].
Одним из частых осложнений ОРВИ, занимающим второе место, является острый средний отит (ОСО) [4–6]. По данным зарубежных авторов, к трехлетнему возрасту 71% детей переносят хотя бы один эпизод ОСО, а за 7 лет жизни – уже 95% [7, 8], при этом наиболее часто диагноз ОСО устанавливают детям в возрасте 5–6 лет [9].
Острый средний отит – это остро развившееся воспаление полостей среднего уха (барабанной полости, сосцевидного отростка, слуховой трубы) и проявляющееся одним или несколькими симптомами (боль в ухе, повышение температуры тела, выделения из уха, у маленьких детей понос тошнота).
Большинство оториноларингологов выделяют 3 фазы ОСО: катаральную, гнойную и репаративную.
Катаральная стадия ОСО характеризуется воспалением слизистой оболочки слуховой трубы и нарушением ее функции, полнокровием сосудов слизистой оболочки, в т.ч. и барабанной перепонки вследствие значительного понижения давления в полостях среднего уха.
Снижение давления в барабанной полости сопровождается начальными проявлениями кондуктивной тугоухости: ощущением заложенности и шумом в ухе, аутофонией. В дальнейшем возникает асептическое воспаление слизистой оболочки среднего уха с образованием серозного экссудата. Аутофония нивелируется вследствие заполнения экссудатом барабанной полости.
Тугоухость, ушной шум и ощущение заложенности нарастают. Камертональные исследования слуха подтверждают нарушение звукопроведения: в пробе Вебера регистрируется латерализация звука в сторону больного уха, пробы Ринне, Бинга и Федериче – отрицательные на стороне поражения. Вследствие выраженного отека слизистой оболочки и сдавления болевых рецепторов нарастает боль в ухе.
Отоскопическая картина характеризуется гиперемией в первую очередь ненатянутой части барабанной перепонки, распространяется на области рукоятки молоточка, а в дальнейшем на всю барабанную перепонку.
Стадия острого гнойного воспаления в среднем ухе обусловлена инфицированием среднего уха и выходом нейтрофилов из капилляров слизистой оболочки полостей среднего уха. Клиническая картина характеризуется усилением боли, присоединением дистантной оталгии – иррадиация боли по ходу ветвей тройничного нерва в зубы, шею, глотку, глаз.
Температура тела повышается до фебрильных цифр, нарастают симптомы интоксикации. Снижение слуха и ушной шум усиливаются. На этом фоне у ряда больных могут выявляться сомнительные результаты камертональных тестов (Вебера, Бинга и Федериче).
Это, как правило, свидетельствует о появлении нейросенсорного компонента в картине тугоухости за счет интоксикации рецепторных образований ушного лабиринта. Отоскопическая картина: яркая гиперемия, отечность и выбухание барабанной перепонки.
Протеолитическая активность гнойного экссудата приводит к увеличению его количества и усилению его давления на барабанную перепонку, что ведет к образованию перфорации. Боль в ухе ослабевает. Общее состояние пациента улучшается, температура тела нормализуется, тугоухость и ушной шум сохраняются.
В репаративную стадию симптомы острого воспаления купируются, перфорация закрывается рубцовой тканью. При отоскопии: барабанная перепонка мутная, в области перфорации обозревается рубцовое изменение. На этой стадии пациент отмечает снижение слуха и шум в больном ухе. Общее состояние больного нормализуется [10].
В детском возрасте ОСО имеет ряд особенностей и возникает чаще, чем у взрослых, прежде всего из-за анатомо-физиологических особенностей: более широкая, короткая и горизонтально расположенная слуховая труба, наличие аденоидных вегетаций, более быстрое нарушение функции мерцательного эпителия при воспалении.
Несформированный иммунитет может приводить к реактивному и часто осложненному течению детских инфекционных заболеваний. В младенческом возрасте увеличивается риск развития внутричерепных осложнений из-за незаращения каменисто-чешуйчатой щели височной кости, через которую инфекция может проникать в полость черепа, поражая мозговые структуры.
Следует отметить, что диагностика отита у детей раннего возраста затруднена из-за ограниченного вербального контакта и затруднений при отоскопии [11]. Микробиологическая диагностика средних отитов основана на бактериологическом исследовании содержимого среднего уха, полученного при пароцентезе или тимпанопункции.
Исследования, проведенные в США, Европе и Японии, показали, что самым распространенным возбудителем острого среднего отита является Streptococcus pneumoniae, на втором месте – нетипипируемые штаммы Haemophilus influenzae, на третьем – Moraxella catarrhalis. Менее чем 10% ОСО вызываются другими микроорганизмами, например стрептококками группы А и S. aureus.
Этиология ОСО не может быть установлена по клинической картине, однако следует отметить, что пневмококковый ОСО обычно протекает тяжелее, чаще приводит к развитию осложнений и не склонен к саморазрешению. Из 90 серотипов Str. pneumoniae только несколько вызывают ОСО. Наиболее распространены из них 19-й, 23, 6, 14, 3 и 18-й серотипы.
Использование вакцины, содержащей капсульные полисахариды 7–8-го наиболее часто встречаемых серотипов Str. pneumoniae, способно предотвращать более чем 80% ОСО пневмококковой этиологии. Большинство штаммов H. influenzae, вызывающих ОСО, являются нетипируемыми. По современным данным, около 20–50% H. influenzae, выделяемых при ОСО, продуцируют бета-лактамазы [12].
Результаты многочисленных многолетних исследований сходны с результатами зарубежных авторов и показывают, что наиболее вероятными возбудителями ОСО в России являются S. aureus, Str. epidermidis, Str. pneumoniae и H. influenzae, несколько реже – Str. pyogenes, M. catarrhalis, Str .viridans, анаэробы [12].
Лечение ОСО должно быть комплексным и включать адекватные терапевтические мероприятия, которые можно разделить на местные и общие. В катаральную стадию острого воспаления среднего уха необходимы действия, направленные на восстановление функции слуховой трубы.
Для уменьшения отека в области носоглоточного устья слуховой трубы и восстановления ее вентиляционной и дренирующей функций необходимо использование местных (назальных) деконгестантов, которые необходимо закапывать в нос при запрокинутой назад голове.
Нормализации функции слуховой трубы способствует продувание по Политцеру (возможное лишь после купирования воспаления в носу и носоглотке) или с помощью ушного катетера [13].
При этом возможно введение через просвет катетера лекарственной смеси, содержащей раствор антибиотика и по нескольку капель глюкокортикоида и симпатомиметика [13]. Обязательно лечение сопутствующего ринита или риносинусита.
В первые сутки заболевания назначаются также многокомпонентные ушные капли, в т.ч. и для купирования болевого синдрома, обусловленного отеком барабанной перепонки и ее напряжением. В начальной стадии ОСО для снятия болевого синдрома и уменьшения воспалительной реакции возможно назначение анальгетиков и нестероидных противовоспалительных препаратов.
Для торможения активности медиатора воспаления гистамина назначаются антигистаминные препараты, что способствует также уменьшению явлений ринита, уменьшению отека слизистой оболочки слуховой трубы.
В случае отсутствия эффекта от комплексного лечения в течение суток, а тем более при усугублении клинической симптоматики следует рассматривать вопрос о целесообразности тимпанопункции или парацентеза.
При наличии перфорации барабанной перепонки проводят туалет слухового прохода с применением дезинфицирующих растворов с последующим введением ушных капель, содержащих антибактериальные препараты.
Преимущество такого способа введения – местное воздействие в очаге воспаления и отсутствие системного действия.
Однако следует помнить о недопустимости использования ушных капель, содержащих ототоксические антибактериальные препараты при наличии перфораций барабанной перепонки.
В ряде случаев прибегают к применению антибактериальных препаратов системного действия с учетом эпидемиологической ситуации, особенностей клинической картины, возраста пациента, наличия сопутствующих заболеваний, сведений о ранее проводимой антибактериальной терапии и переносимости лекарственных препаратов. Споры о необходимости антибактериальной терапии при ОСО у детей не утихают.
До недавнего времени абсолютными показаниями к применению антимикробных препаратов при ОСО считались возраст до 2 лет; тяжелые формы ОСО, сопровождающиеся выраженным болевым синдромом, температурой тела выше 38°C и сохранением симптомов более 24 часо. [14].
В настоящее время детям до 6 месяцев рекомендовано назначение антибиотиков во всех случаях независимо от точности диагноза и тяжести течения ОСО.
При этом считается, что диагноз ОСО может быть точно установлен при наличии всех четырех критериев:
- острое, часто внезапное появление симптомов ОСО;
- наличие жидкости в полости среднего уха (выбухание барабанной перепонки, ограничение или отсутствие ее подвижности, оторея);
- симптомы воспаления среднего уха (гиперемия барабанной перепонки или выраженная оталгия, приводящая к нарушению повседневной активности или сна);
- снижение слуха (только у детей старшего возраста) [15].
Детям от 6 месяцев до 2 лет антибактериальная терапия проводится в случае точно установленного диагноза. В случае сомнительного диагноза применяется выжидательная тактика – симптоматическая терапия и динамическое наблюдение в течение 48–72 часов [15].
Антибиотик, применяемый для терапии отитов, должен обладать не только высокой эффективностью, широким спектром антибактериального действия и хорошим проникновением в очаг воспаления, но и низкой токсичностью, удобством приема.
Антибактериальная терапия чаще бывает начата до получения результатов бактериологического исследования на основании эпидемиологических и клинических данных. При лечении пациентов с ОСО целесообразно применять антибиотики широкого спектра, способные воздействовать и на наиболее характерные возбудители.
Как правило, в данной ситуации подавляющим большинством специалистов назначаются беталактамные антибиотики, а при непереносимости беталактамов в виде аллергических реакций (примерно 10% пациентов) следует применять макролиды [16].
Цефалоспорины также широко применяются для антибактериальной терапии ОСО. Цефалоспорины оказывают бактерицидное действие, которое связано с нарушением образования клеточной стенки бактерий [17]. Бактерицидный эффект цефалоспориновых антибиотиков реализуется в период роста и размножения микроорганизмов [18–20].
Многочисленные исследования достоверно доказали эффективность цефалоспоринов III поколения в терапии ОСО, в частности цефиксима. Биодоступность цефиксима при приеме внутрь – 40–50%. Прием вместе с пищей повышает время максимальной абсорбции на 0,8 часа.
Максимальная концентрация (Сmаx) в сыворотке после приема внутрь суспензии в дозе 100, 200 и 400 мг составляет соответственно 1–1,3; 1–4,5 и 1,9–7,7 мкг/мл. Время достижения максимальной концентрации (ТСmаx) – 2–6 часов для суспензий в дозе 400 мг/5 мл и 2–5 часов для суспензии 200 мг/5 мл.
Высокие концентрации препарата длительно сохраняются в сыворотке крови, желчи, моче. Период полувыведения (Т½) составляет 3–4 часа, при почечной недостаточности увеличивается до 6,4–11,5 часов.
Для детей старше 12 лет с массой тела более 50 кг и взрослых средняя суточная доза составляет 400 мг раз в сутки (или по 200 мг 2 раза в сутки). Детям в возрасте до 12 лет назначают в дозе 8 мг/кг 1 раз в сутки или по 4 мг/кг 2 раза в сутки (каждые 12 часов).
Для детей в возрасте 5–11 лет суточная доза суспензии – 6–10 мл, в возрасте 2–4 лет – 5, в возрасте от 6 месяцев до 1 года – 2,5–4 мл. Средняя продолжительность курса лечения составляет 7–10 дней.
Следует помнить, что при терапии ОСО необходимо применять именно суспензию из-за лучшей биодоступности.
- Острые респираторные заболевания у детей: лечение и профилактика/ Научно–практическая программа Союза педиатров России. М., 2002. 69 с.
- Учайкин В.Ф. Руководство по инфекционным заболеваниям у детей. М., 1998. 700 с.
- Смирнов В.С. Современные средства профилактики и лечения гриппа и ОРВИ. СПб., 2008. 48 с.
- Туровский А. Б., Царапкин Г. Ю., Завгородний А.Э. Антибактериальная терапия острого среднего отита. РМЖ. 2007;15(22):1676–80.
- Тарасова Г. Д., Строганов В. П., Омельяновский В.В. Антибактериальная терапия воспаления среднего уха в детском возрасте. Вестн. оториноларингологии. 1997;6:4–9.
- Туровский А.Б., Крюков А.И. Острое воспаление наружного и среднего уха. Consilium medicum. 2000;2(8):323–25.
- Бойкова Н.Э., Элькун Г.Б. Использование препарата «Панклав 625 мг» (амоксициллин/клавуланат) в терапии острых и хронических воспалительных заболеваний ЛОР–органов. РМЖ. 2007;7:625–32.
- Егорова О.А. Применение амоксициллина/клавуланата в терапии ЛОР-инфекций. Фарматека. 2008;11(165):53–58.
- Тарасова Г. Д. Эпидемиология острого среднего отита в детской практике / Междунар. конф. «Антибактер. терапия в педитрии», 25–26.05.1999. С. 26–9.
- Страчунский Л.С. Антибактериальная терапия острого среднего отита (ОСО) у детей. Медицина для всех. 1998;2(8):22–9.
- Пальчун В.Т., Крюков А.И. и соавт. Острый средний отит. Вестник оторинолар. 1997;6:7–10.
- Малявина У.С., Гончарова М.Г., Овчинников А.Ю. Антимикробная терапия острых гнойных средних отитов в педиатрической практике: целесообразность применения цефалоспоринов. Consilium Medicum (педиатрия). 2007;09(1).
- Лучихин Л.А. Лечение воспалительных заболеваний среднего уха. Лечащий врач. 2004;8:6–10.
- Страчунский Л.С., Белоусов Ю.Б., Коз-лов С.Н. Практическое руководство по антиинфекционной химиотерапии. Смоленск: МАКМАХ, 2007. 464 с.
- Козлов Р. С. Антибиотики при остром среднем отите у детей: кому, когда, как? Детская оториноларингология. 2011;1:20–4.
- Страчунский Л.С., Каманин Е.И., Тарасов А.А. Влияние антибиотикорезистентности на выбор антимикробных препаратов в оториноларингологии. Consilium Medicum. 2002;3(8):352–57.
- Сидоренко С.В., Козлов С.Н. Группа цефалоспоринов. Практическое руководство по антиинфекционной химиотерапии / Под ред. Л.С. Страчунского, Ю.Б. Белоусова, С.Н. Козлова. НИИАХ СГМА, 2007. 586 с.
- Страчунский Л.С., Каманин Е.М. Антибактериальная терапия инфекций в оториноларингологии. Русский медицинский журнал. 1998;6(11):684–93.
- Страчунский Л.С., Богомильский А.Н. Антибактериальная терапия острого среднего отита у детей. Детский доктор. 2000;2:32–33.
- Turner D., Leibovitz E., Aran A., et al. Acute otitis media in infants younger than two months of age: microbiology, clinical presentation and therapeutic approach. Pediatr. Infect. Dis. J. 2002;21(7):669–74.
- Карпова Е.П., Божатова М.П. Лечебная тактика в комплексной терапии острых средних отитов у детей. Медицинский совет. 2011;3–4:33–38.
Зайцева Ольга Владимировна, к. м. н., руководитель отдела вестибулологии и отоневрологии ФГБУ НКЦО ФМБА России; e-mail: o.v.zaytseva@yandex.ru
Педиатрия №01 2007 — Острый средний отит у детей: принципы диагностики и антибактериальной терапии
- Журналы
- Consilium Medicum и приложения
- Педиатрия
- Педиатрия №01 2007
Г.А.Самсыгина, В.С.Минасян Номера страниц в выпуске:23-26 Для цитированияСкрыть список Г.А.Самсыгина, В.С.Минасян . Острый средний отит у детей: принципы диагностики и антибактериальной терапии. Consilium Medicum. Педиатрия. (Прил.
) 2007; 01: 23-26 Острый средний отит (ОСО) — острое воспаление слизистой оболочки полости среднего уха, по общему признанию педиатров и отоларингологов является одним из самых часто встречающихся заболеваний у детей раннего возраста. Так, в США по поводу ОСО за медицинской помощью ежегодно обращаются 24,5 млн детей. Экономические затраты на лечение больных составляют 5 млрд долларов США в год [1].
Однако значимость этого заболевания в патологии детского возраста не исчерпывается только высокой его частотой. Повторные ОСО становятся причиной нарушения слуховой функции, что может способствовать развитию тугоухости с последующим снижением восприятия и развития речи [2]. Известно, что заболеваемость ОСО тесно связана с возрастом ребенка. У 6-11-месячных детей частота возникновения воспалительных заболеваний среднего уха достигает 43,2-85,5% [3, 4], у детей первых трех лет жизни она составляет от 22 до 74% [5]. У детей старше трех лет частота заболеваемости ОСО снижается и варьирует от 7 до 12%. При этом пик заболеваемости чаще отмечают в возрасте 6-24 мес [1]. Большинство исследователей отмечают, что острому воспалению среднего уха более подвержены мальчики, чем девочки, вследствие менее развитой мукоцилиарной системы [6]. Возможно, этим фактом можно также объяснить высокую заболеваемость мальчиков, которая, по данным ряда авторов, составляет 2/3 диагностированных ОСО [7, 8]. По нашим данным, среди детей, больных острым отитом, мальчиков было в 1,5 раза больше, чем девочек. Наиболее высокая заболеваемость ОСО наблюдается в осенне-весенний период, что обусловлено увеличением частоты острых респираторных заболеваний и эпидемиями гриппа [9, 10]. Среди наблюдаемых нами детей частота заболеваемости ОСО составила осенью 27%, зимой — 46, весной — 18, летом — 9% (см. рисунок), т.е. на осенне-зимний период пришлось 73% всех заболеваний, что подтверждает приведенные данные литературы. Появление в последние годы новых, более совершенных и менее инвазивных методов исследования, как, например, видеозапись состояния барабанной перепонки, компьютерные методы аудиологического обследования, исследование факторов локального иммунитета, позволили заново пересмотреть ряд аспектов развития ОСО у детей и осмыслить терапевтические подходы.
Отиты чаще развиваются у ослабленных детей, а также у детей из семей с предрасположенностью к заболеваниям уха, что рассматривалось как общие благоприятные условия для развития отита. К местным предрасполагающим факторам относили возрастные анатомо-физиологические особенности среднего уха.
Известно, что евстахиева труба у ребенка короче и шире, чем у взрослых, расположена более горизонтально, устье ее постоянно зияет, в связи с чем возможно свободное попадание слизи из полости носа и носоглотки, а также пищевых масс при срыгивании и рвоте, к чему особенно склонны маленькие дети.
Цилиндрический эпителий слуховой трубы еще недостаточно развит, что способствует застою секрета в барабанной полости при слабой эвакуаторной способности (недостаточности клиренса).
Таковы в целом предрасполагающие факторы, особенно у маленьких детей, у которых частота развития ОСО наиболее высока.
Сезонность заболевания ОСО (в %) среди госпитализированных детей первого года жизни.
Таблица 1. Спектр выделенных из полости среднего уха микроорганизмов у новорожденных с острым средним гнойным отитом
| Микроорганизм | Количество исследований | |
| абс. | % | |
| Enterococcus spp., E. coli,K. pneumoniae, P. mirabilis, | 192 | 48,0 |
| S. aureus | 48 | 12,0 |
| S. pneumoniae | 32 | 8,0 |
| H. influenzae | 28 | 7,0 |
| M. catarrhalis | 24 | 6,0 |
| Ps. аeruginosa | 16 | 4,0 |
| Candida albicans | 20 | 5,0 |
| Посевы роста не дали | 40 | 10,0 |
Таблица 2. Спектр выделенных из полости среднего уха микроорганизмов при остром гнойном среднем отите у детей грудного возраста
| Микроорганизм | Количество исследований | |
| абс. | % | |
| Str. pneumoniae | 179 | 27,0 |
| H. influenzae | 126 | 19,0 |
| M. catarrhalis | 106 | 16,0 |
| Str. pyogenes | 53 | 8,0 |
| S. aureus | 33 | 5,0 |
| E. coli | 33 | 5,0 |
| Ps. aeruginosa | 13 | 2,0 |
| Candida albicans | 20 | 3,0 |
| Посевы роста не дали | 100 | 15,0 |
Изучению микрофлоры при воспалении среднего уха посвящено большое количество работ. Исследование экссудата из полостей среднего уха показало, что ОСО не имеет определенного специфического возбудителя, а вызывается различными видами условно-патогенных микроорганизмов. Одним из часто встречающихся возбудителей ОСО у детей, особенно раннего возраста, является стафилококк.
При этом золотистый стафилококк встречается в 45,7%, эпидермальный — в 20,7% случаев, а в остальных встречаются другие коагулазонегативные стафилококки [11, 12]. К другим частым возбудителям ОСО относят S. pneumoniae, так как он найден в отделяемом из среднего уха в 19-55% [13, 14].
В этиологии воспалительных заболеваний среднего уха в последнее время уделяется внимание таким возбудителям, как H. influenzae, E. coli, M. catarrhalis и др. Нами было проведено изучение этиологии гнойных отитов у новорожденных, переведенных из родильных домов в отделение патологии новорожденных для обследования и лечения после 3-го дня жизни.
Учитывались результаты 400 исследований пунктатов полости среднего уха у новорожденных детей (табл. 1).
Основными возбудителями ОСО у новорожденных детей являются энтерококки в сочетании с бактериями семейства кишечных — Enterococcus spp., E. coli, K. pneumoniae, P.
mirabilis, — выделенные в 48% случаев (см. табл. 1). Частота идентификации S. aureus составила 12%.
Отит грибковой этиологии был идентифицирован в 5% случаев, а вызванный синегнойной палочкой — в 6%.
Такие микроорганизмы, как S. pneumoniae, H. influenzae и M. catarrhalis, по современным данным, типичные для острого бактериального воспаления полости среднего уха, возникшего у грудных детей, были обнаружены при отитах в 8,0; 7,0 и 6,0% случаев соответственно. Преобладала мономикробная микрофлора. Она была выделена в 66,0% случаев. В 10% случаев при троекратном высеве посевы роста не дали. Таким образом, полученные нами данные показали, что ОСО у новорожденных детей характеризуется особо вирулентным спектром возбудителей с явным преобладанием роли энтерококков и кишечных грамотрицательных бактерий. В то же время этиологическая структура острых гнойных средних отитов у детей раннего возраста существенно отличалась от этих данных (табл. 2). У детей, заболевших ОСО в основном в домашних условиях, доминирующими возбудителями являлись пневмококк (27%), гемофильная палочка (19%) и моракселла катарралис (16%). Однако следует подчеркнуть, что около 1/5 всех случаев гнойного среднего отита были обусловлены такими микроорганизмами, как пиогенный стрептококк, золотистый стафилококк, кишечная палочка. Преобладала мономикробная микрофлора. Лечение острого воспаления среднего уха складывается из противовоспалительного и симптоматического лечения. Кроме того, особое внимание должно уделяться правильно организованному питанию, режиму и уходу за больным ребенком. Многие исследователи указывают на необходимость определения инфекционного агента при остром гнойном воспаление среднего уха и сразу же с момента установления диагноза назначения антибиотикотерапии. Они считают, что чем раньше будут назначены антибиотики, тем быстрее удастся купировать клинические симптомы заболевания и экссудат среднего уха станет стерильным [15]. Анализ, проведенный некоторыми исследователями, показал, что раннее применение антибиотиков оказывает только благоприятное влияние на течение острого воспалительного заболевания среднего уха у детей: вероятность развития контралатерального отита и перфорации барабанной перепонки уменьшается на 43%, однако длительность восстановления слуха и вероятность повторного отита заметно не изменяются. При этом частота побочных эффектов антибактериальной терапии возрастает почти в 2 раза [16]. Основной причиной неэффективности лечения острого воспаления среднего уха является появление антибиотикорезистентности возбудителей, которая у детей намного выше, чем у взрослых, что связано с неоправданно широким назначением антибиотиков. Результат лечения складывается из концентрации лекарства в очаге воспаления и его антибактериального эффекта. Особенно важно учитывать эти факторы при резистентности большого количества микроорганизмов. Эмпирический выбор антибиотика должен учитывать спектр типичных возбудителей ОСО. Оптимальным был бы выбор с учетом данных о региональной чувствительности предполагаемых возбудителей к антибиотикам, но в настоящее время в России эти данные не всегда достоверны и доступны лишь в некоторых регионах [17, 18]. Вообще антибиотики при ОСО назначаются лишь при развитии гнойного процесса и при рецидивирующем отите. Это отмечается только в 20% всех случаев отита в детском возрасте. В остальных случаях, особенно при остром неосложненном отите, назначается местная терапия. При этом учитываются степень изменения барабанной перепонки, выраженность интоксикации и болевого синдрома, температурной реакции, возраст и преморбидный фон ребенка. Особая настороженность должна быть проявлена в отношении детей до 2 лет и часто болеющих детей. Этим больным, а также во всех случаях выраженного болевого синдрома и при фебрильной лихорадке продолжительностью более 24-48 ч желательно назначение системной антибактериальной терапии.
Препаратами первого выбора при ОСО с учетом типичных возбудителей и российских данных об антибиотикорезистентности являются амоксициллин, амоксициллин клавуланат.
Если клинический эффект по прошествии трех дней недостаточен или, что еще более важно, отсутствует, рекомендуется заменить амоксициллин, амоксициллин/клавуланат антибиотиком, активным против b-лактамазопродуцирующих штаммов H. influenzae, H. parainfluenzae, M. catarrhalis, E.
coli, Klеbsiella spp., Proteus spp., Providencia spp., Proteus mirabilis, Enterobacter spp., S. pneumoniae.
Список исп. литературыСкрыть список 1. Bluestone CD. Otitis media. Infectious deseases and antimicrobiad therapy of the ears, nose and throat. Ed. J.T.Johnson, V.L.Yu. 1997; 273-91. 2. Сапожников Я.М., Богомильский М.Р. Современные методы диагностики, лечения и коррекции тугоухости и глухоты у детей. М., 2001; 247. 3. Евдощенко Е.А. Острый средний отит и его осложнения. Журн. ушн., нос. и горл. бол. 1983; 7: 7-14. 4. Stangerup SE, Tos M. Epidemiology of acute suppurative otitis media. Otolaryngol. Head Neck Surg 1986; 7 (1): 47-54. 5. Moriniere S, Soin C, Lescanne E, Ployet MJ. Epidemiology of otitis media with effusion. Rev Prat 1998; 15 (Supp. 48) №8: 838-42. 6. Birch L, Elbrod OA. Prospective Epidimiological study of Secretory Otitis media in Young children related to the Indoor Environment. ORL 1987; 49 (5): 253-8. 7. Bosatra A. Acute otitis media and epidemiology. World congress of otorhinolaryngology. Amsterdam ets.: Excerpta Med 1985; P. 283-6. 8. Honjo I, Tashima K, Mitoma T, Hamada E. Effect of adenoidectomy on Eustachian tube function. Auris Nasus Larynx 1985; 12 (Suppl. I): 231-3. 9. Garcia Vera C, Garve Royo F, Penascal Pujol E et al. Acute otitis media in the first year of life and its relationship with various risk factors. An Esp Pediatr 1997; 47 (5): 473-7. 10. Pukander J, Luotonen J, Sipila M, Karma P. Incidence of acute otitis media. Acta Otolaryngol 1982; 93 (5-6): 447-53. 11. Наджарян Н.А. К вопросу об этиологии и патогенезе острого среднего отита. Журн. экспер. и клин. мед. 1962; 2, 3: 71-9. 12. Бохон В.Ф. Особенности течения отитов стафилококковой этиологии у детей. Патология органа слуха у детей. Ленингр. педиатрич. мед. ин-т. Под ред. М.Я.Козлова. Л., 1976; 31-5. 13. Thore M, Liden M. Relapse of acute purulent otitis media, antibiotic sensitivities of nasopharyngyal pathogens. Scand J Infect Dis 1987; 19 (3): 315-23. 14. Turner D, Leibovitz E, Aran A et al. Acute otitis media in infants younger than two months of age: microbiology, clinical presentation and therapeutic approach. Pediatr Infect Dis J 2002; 21 (7): 669-74. 15. Harder H, Ohman L, Strand E. Early or late start of treatment in acute otitis media. A comparative study. Transactions of the XXII-rd congress of the Scandinavian Oto-laryngological Society. Ed. C.Lindholm, H.Lindholm. Acta Otolaryngol. Stockh 1988; Suppl. 449: 41-2. 16. Del Mar C, Glazzicu P, Haiem M. Are antibiotics indicated as initial treatment for children with acute otitis media. BMJ 1997; 314: 1526-9. 17. Каманин Е.И., Егорова О.А. Острый средний отит у детей: клиническое значение и антибактериальная терапия. Рус. мед. журн. 2000; 2 (2): 57-63.
18. Каманин Е.И., Стецюк О.У. Инфекции верхних дыхательных путей и ЛОР-органов. Практическое руководство по антиинфекционной химиотерапии. Под ред. Л.С.Страчунского и др. М., 2002; 211-9.