Плоскоклеточным раком шейки матки именуют онкологическое заболевание, это новообразование которое начинает формироваться из плоских клеток эпителия данного органа.
Патология может длительное время протекать без каких-либо признаков, что часто делает постановку диагноза запоздалой, если женщина не проходит профилактический осмотр у гинеколога.
Образование опухоли шейки матки начинается со стороны влагалища, ведь именно эту часть шейки выстилает многослойный плоский эпителий.
Есть несколько видов данного заболевания. Наиболее часто онкология плоских клеток слизистого слоя шейки начинает развитие у женщин возрастной категории сорок — шестьдесят лет.
В это же время есть немало случаев диагностирования плоскоклеточной карциномы у пациенток после двадцати лет. Часто симптоматику можно заметить лишь на последнем этапе развития онкопатологии, потому нередки случаи запоздалого выявления болезни.
Этот факт сильно ухудшает прогностические данные плоскоклеточной карциномы.
Причины развития
Раковое поражение ШМ очень распространено, оно занимает шестую позицию по частоте после карциномы груди, ЖКТ и маточного тела.
Особенно часто онкологи сталкиваются с плоскоклеточной формой карциномы, у женщин с онкологией шейки матки данная разновидность рака диагностируется в девяноста пяти процентов случаев.
Если своевременно проходить плановые осмотры на гинекологическом кресле, то плоскоклеточную опухоль чаще всего удается предупредить, так как ей предшествуют процессы, которые вполне успешно поддаются терапии.
Основной причиной, из-за которой может начать развиваться плоскоклеточный рак ШМ, доктора считают ВПЧ. Наиболее опасными являются подтипы 16 и 18. Этот же вирус часто приводит к такой болезни, как цервикальная интраэпителиальная неоплазия (в простонародье – дисплазия шейки матки). Помимо неоплазии, предраковыми состояниями являются эрозии, полипоз, гормональные сбои, эктопии.
Среди основных причин возникновения плоскоклеточной карциномы ШМ также находятся хламидиоз, цитомегаловирус, а так же второй тип герпетического вируса.
Есть и другие причины развития данной онкопатологии, а вернее, факторы, из-за которых часто начинает развиваться болезнь:
- раннее начало половых контактов (до семнадцати лет);
- родовая деятельность до восемнадцатилетия;
- большое количество мужчин или их частая смена;
- ведение аморального образа жизни;
- воспаления половой системы и другие гинекологические заболевания;
- наличие ВМС (внутриматочной спирали);
- травматические повреждения шейки во время родовой деятельности, при искуственном прерывании беременности, выскабливаниях, неоднократной конизации или прижигании эрозии током.
В пожилом возрасте опухоль шейки иногда формируется по причине дегенеративных изменений слизистой. Важную роль в формировании новообразования играет генетическая предрасположенность.
Формы
Лечебные мероприятия, а также прогностические данные в основном зависимы от формы плоскоклеточного рака. Онкопатология шейки детородного органа может протекать с ороговением или без ороговения.
По этой классификации доктора определяют, насколько зрелые клетки карциномы:
- При плоскоклеточном ороговевающем раке шейки матки строение клеточных комплексов опухоли очень похоже на строение плоского эпителия. Ороговевшие новообразования отличаются медленным ростом. В центре опухоли происходит обильное скопление кератина, а вокруг располагаются недозрелые клетки, имеющие круглую форму. Такую форму плоскоклеточной карциномы доктора диагностируют в двадцати пяти процентах случаев.
- С неороговевающим плоскоклеточным раком шейки матки врачи сталкиваются гораздо чаще. Гистологически определяются клеточные элементы, имеющие разное строение. У них могут быть отличия в ядрах и степени зрелости. Неороговевающая форма рака отличается стремительным прогрессированием, она является более неблагоприятной в прогностическом плане.
Также данное заболевание классифицируется по степени инвазии онкологических клеток:
- Во время преинвазивной формы рака лечение очень простое, так как эта разновидность относится к нулевой стадии патологии. Новообразование является внутриэпителиальным, и по классификации полностью совпадает с третьей степенью цервикальной неоплазии. Риск появления метастатических опухолей или инвазии образования в строму пока отсутствует.
- При микроинвазивном плоскоклеточном раке шейки матки патологические элементы внедряются в строму не больше, чем на половину сантиметра, а то и меньше. Микроинвазивная форма не агрессивна, она переходит в следующую разновидность не ранее, чем через два года. Прогностические данные при таком плоскоклеточном раке очень высоки. Риск метастатических новообразований еще очень невысокий, а окружающие органы и лимфатическая система полностью нормально функционируют.
- Об инвазивном плоскоклеточном раке шейки матки можно говорить, когда внедрение онкоклеток в строму происходит на глубину больше трех миллиметров. В этот момент опухоль начинает активно расти, а лимфатическая система перестает выполнять свою работу. При инвазивной форме сильно возрастает риск образования метастазов и выхода карциномы за пределы шейки.
Степень дифференцировки играет в вопросе прогноза существенную роль, поскольку данной классификацией онкологи обозначают агрессивность клеток новообразования:
- Диагностирование низкодифференцированного плоскоклеточного рака шейки матки происходит реже всего. Прогноз при такой форме опухоли неблагоприятный, рак агрессивен, быстро развивается, рано метастазирует. Злокачественные клетки полностью отличаются от здоровых, и не функционируют.
- Высокодифференцированный плоскоклеточный рак имеет хороший прогноз. Опухоль растет очень медленно и не является агрессивной. Клетки новообразования максимально похожи на здоровые и выполняют свою работу.
- Умеренно дифференцированный вид плоскоклеточного образования возникает наиболее часто. Опухоль имеет среднюю скорость прогрессирования, а метастазы образуются на завершающем этапе онкопатологии шейки матки. Прогноз бывает разным, он зависит от стадии на момент постановки диагноза.
Степень инвазии можно определить при осмотре через кольпоскоп, а дифференцировака и ороговение определяются посредством гистологического исследования биоматериала после проведения биопсии.
Стадии развития
Плоскоклеточная карцинома имеет четыре стадии развития, если не считать нулевую:
- 1 стадия – диагностика возможна только путем инструментального обследования, поскольку симптоматики рак еще не дает. Опухоль может прорастать в эпителиальные ткани до четырех сантиметров.
- 2 стадия плоскоклеточного рака проходит с прорастанием серозного слоя, но пока поражена только шейка матки. Метастазы отсутствуют, симптоматика также отсутствует или проявляется в очень незначительной мере.
- 3 стадия – происходит поражение тканей, находящихся рядом с маткой. Онкопатология охватывает не только ткани шейки матки, но и тазовую стенку или нижнюю треть влагалища.
- Достигая четвертой стадии, происходит разрастание опухоли в таз, а также идет распространение опухоли в ближайшие и отдаленные органы.
Рекомендуем к прочтению Первые признаки рака неба и его лечение
Плоскоклеточная разновидность карциномы метастазирует лимфогенным и гематогенным путями.
Симптомы
На первых этапах симптомы плоскоклеточного рака шейки матки не проявляются, с этим связана поздняя диагностика, если женщина пренебрегает плановым осмотром у врача.
Когда новообразование прорастает в лежащие глубже слои ШМ, возникают такие признаки рака, как болезненные ощущения, патологические влагалищные выделения и кровотечения. Бели бывают прозрачными, серозными или кровянистыми.
Если пошел распад опухоли или инфицирование, то они мутнеют или приобретают гнойный характер и зловонный запах. Выделение крови бывает мажущими или обильными.
Наиболее часто женщины сталкиваются с контактными кровотечениями, возникающими после полового акта, лечебных спринцеваний, осмотра гинекологом, натуживания при походе в туалет. Так как плоскоклеточный вид карциномы часто развивается в постменопаузальном возрасте, выделение крови, как при менструациях, должно побудить женщину отправиться к врачу на обследование.
Болезненные ощущения могут быть от слабо выраженных до очень сильных, и локализоваться в копчике, в области половых органов, пояснице, низу живота. Боль свидетельствует о том, что опухоль уже проросла параметральную клетчатку и поразила нервные сплетения.
Когда онкопатология распространяется на соседние органы, такие как мочевой пузырь и кишечник, начинается нарушение функционирования данных органов, возникают мочеполовые свищи. На терминальной стадии происходит резкое истощение организма и раковая интоксикация.
Диагностика
Для постановки диагноза проводятся различные инструментальные исследования, забор материала в гинекологии, а также лабораторные анализы. Диагностика начинается с осмотра гинекологом на кресле.
Для лучшей визуализации влагалища и шейки используются расширяющие зеркала. Если доктор заподозрит наличие патологии, женщина отправляется на кольпоскопию.
Этот метод диагностики позволяет рассмотреть слизистую оболочку под многократным увеличением и выявить патологию еще на предраковом этапе.
Обязательным ежегодным исследованием для женщины является цитологическое. Забор материала проводится посредством взятия мазка из шейки и цервикального канала.
Если обнаруживаются патологически измененные ткани, проводится прицельная биопсия или диагностическая конизация шейки матки, а биопат подвергается гистологическому исследованию.
Для определения поражения окружающих органов и лимфатических узлов проводится ультразвуковое исследование. С помощью него доктор также узнает размер новообразования. При метастазировании проводят компьютерную томографию.
Методы лечения
Терапия плоскоклеточной карциномы шейки матки подбирается индивидуально и зависти от нескольких факторов:
- Тип опухоли и степень ее инвазии;
- Стадия заболевания;
- Наличие или отсутствие сопутствующих патологий;
- Возраст пациентки.
Как правило, онкологи комбинируют терапевтические мероприятия для улучшения прогноза после проведения лечения.
Хирургическое вмешательство
Операция покажет хороший эффект, если плоскоклеточная карцинома имеет неороговевающий тип и диагностирована на начальных стадиях. В некоторых случаях доктор дополняет хирургический метод облучением. Неинвазивная и микроинвазивная формы онкопатологии лечатся путем конизиции шейки матки.
В процессе операции удаляется пораженный участок конусовидной формы. Удаление может проводиться скальпелем, посредством электрокоагуляции, лазерного луча или радиоволнами. На второй стадии рака может проводиться трахэлэктомия, подразумевающая удаление шейки матки, прилегающих к ней тканей влагалища и регионарных лимфатических узлов.
После такой операции у женщины остается способность к наступлению беременности, вынашиванию ребенка и родам. На третьей стадии плоскоклеточного рака удаляется шейка, сама матка, регионарные лимфоузлы, маточные трубы, яичники и окружающие ткани. В запущенных случаях проводится удаление мочевого пузыря и/или кишечника.
Проведение хирургического вмешательства на четвертой стадии нерационально.
Лучевая терапия
Облучение убивает злокачественные клетки, что приводит к уменьшению новообразования. Радиотерапия может быть внутриполостной или дистанционной. Часто доктора совмещают эти две тактики облучения. Этот вид лечения может проводиться до хирургического вмешательства, чтобы уменьшить объем операции, а также после, чтобы убить остаточные злокачественные клетки.
В ряде случаев лучевая терапия приводит к таким последствиям, как атрофия слизистой оболочки влагалища и прекращение функциональности яичников, но это гораздо безопаснее, чем плоскоклеточный рак.
Химиотерапия
Химические препараты при плоскоклеточной онкологии ШМ никогда не назначаются в качестве основного метода терапии. Химиотерапия, как и облучение, может проводиться до оперативного вмешательства и после него. Перед приемом препаратов пациентку подготавливают, назначая ей травяные сборы, чтобы уменьшить выраженность будущих побочных эффектов.
В большинстве случаев требуется проведение полиохимиотерапии, которая включает прием сразу нескольких препаратов. Лечение проводится в несколько курсов, интервал между которыми может составлять от нескольких недель до нескольких месяцев, в зависимости от реакции организма. На четвертой стадии онкопатологии химические препараты назначаются в качестве паллиативного лечения.
Прогноз и профилактика
Прогноз плоскоклеточного рака шейки матки в первую очередь зависит от стадии, на которой была обнаружена патология. На нулевой стадии плоскоклеточной карциномы (третья степень дисплазии) благоприятный прогноз после лечения наблюдается у ста процентов женщин.
Первая стадия болезни успешно излечивается у девяноста пациенток из ста. При постановке диагноза на второй стадии развития процент пятилетней выживаемости составляет семьдесят пять процентов.
На третьей стадии прогностические данные резко падают, и на выздоровление могут рассчитывать только сорок процентов больных.
Если плоскоклеточный рак развился до терминальной (четвертой) стадии, то только в шестнадцати процентах случаев докторам удается добиться полного выздоровления.
Если пустить заболевание на самотек и не лечить, смерть пациентки наступает менее, чем за пять лет после обнаружения злокачественного новообразования в шейке матки.
Ороговевающий плоскоклеточный рак ШМ имеет более благоприятные прогнозы и лучше поддается терапии, чем опухоль без ороговения.
Профилактика плоскоклеточного новообразования маточной шейки заключается в ежегодном посещении гинеколога.
Предотвратить рак поможет своевременное лечение предраковых заболеваний, наличие одного постоянного полового партнера. Начало половой жизни после семнадцати лет, а также предотвращение хирургических манипуляций в половых путях сокращают риск онкологии.
Плоскоклеточный рак шейки матки
Всё, что вам нужно знать о плоскоклеточном раке шейки матки – классификация стадий заболевания, симптомы болезни и когда стоит обращаться к врачу, причины, формы рака, диагностирование на ранних и поздних стадиях, действенные и популярные способы лечения рака.
Обычно рак воспринимается человеком, как злокачественная опухоль, которая часто образуется на тканях какого-либо органа. Это правильное утверждение и одним из этих органов, может быть матка.
В данной статье мы рассмотрим рак именно в этом органе, а в частности, плоскоклеточный рак шейки матки.
Этот вид онкологии можно отнести к злокачественным образованиям, которые возникают в определённых эпителиальных маточных тканях.
Шейка матки является главным органом, который отвечает за зачатие, а позже за рождение младенца.
Вся часть шейки матки покрыта специальной защитной оболочкой, так называемой неороговевающей плоской структурой. Именно эта оболочка служит защитой от возможных неблагоприятных и агрессивных воздействий.
При онкологической мутации, эта оболочка начинает разрушаться и в результате образуется злокачественная опухоль.
Стадии плоскоклеточного рака шейки матки
Любое онкологическое заболевание развивается поэтапно. Определение этапа нужно для того, чтобы врач смог определить состояние пациента. На начальном этапе у болезни можно обнаружить прединвазивные признаки, свойственные начальному этапу возникновения плоскоклеточного рака матки. Выявление точной классификации плоскоклеточного рака, помогает врачу выстроить эффективный курс лечения.
- Самой простой и наиболее поддающейся лечению, является нулевая стадия плоскоклеточного рака. На данной стадии рак можно преодолеть при помощи электронной хирургии, лазерной терапии, облучения.
- Плоскоклеточный рак первой стадии поражает соединительную ткань матки. Лечение болезни на данном этапе предусматривает проведение минимальных мероприятий для удаления поражённых тканей. Если операция была проведена успешно, организм может полностью восстановиться.
- Плоскоклеточный рак второй стадии имеет более опасные последствия. На второй стадии раковые клетки могут поразить всю матку, параметральную клетчатку или влагалище.
- Плоскоклеточный рак третей стадии зависит от участков, поражённых на предыдущем этапе. На этом этапе может произойти поражение тканей влагалища, параметральной клетчатки по всей глубине таза и распространение метастазов.
- На четвёртом этапе плоскоклеточного рака начинает разрастаться опухоль, метастазы разрастаются во всём теле (в печени, лёгких, почках), поражаются ближайшие органы.
- Рак шейки матки на 2 стадии
- Рак шейки матки на 4 стадии
Симптомы
Некоторые общие признаки и симптомы, связанные с плоскоклеточным раком, включают:
- Усталость.
- Опухоль, которую можно нащупать.
- Изменение веса.
- Изменения кожи, такие как пожелтение, потемнение или покраснение кожи.
- Изменения в работе кишечника или мочевого пузыря.
- Постоянный кашель.
- Постоянное расстройство желудка или неудобство после еды.
- Постоянная, необъяснимая боль в мышцах или суставах.
- Боль при мочеиспускании.
- Боль при занятии сексом.
Первые признаки рака: плоскоклеточный рак, аденокарцинома
Стоит записаться на приём к врачу, если у вас есть какие-либо постоянные признаки или симптомы, которые вас беспокоят.
Если у вас нет признаков или симптомов, но вы беспокоитесь о риске развития рака, обсудите свои проблемы с вашим врачом. Спросите, какие тесты и процедуры скрининга рака нужно пройти.
Фактически, примерно 90 процентов женщин с диагнозом этого рака сообщают об аномальных вагинальных кровотечениях. Аномальное кровотечение включает кровотечение, которое возникает после менопаузы, или кровотечение, которое происходит между периодами. О любом аномальном кровотечении следует немедленно сообщить вашему врачу.
Причины
Спровоцировать любое онкозаболевание в цервикальном канальце способны множество разных факторов:
- Папилломавирусы (передаётся через половую систему, чаще при незащищенном половом акте).
- Зависимость от никотина.
- Слабая иммунная система. Незащищенность иммунитета является основным фактором для возникновения онкологического заболевания.
- Вич-инфекция.
- Кроме основных перечисленных факторов, также есть второстепенные факторы:
- ранняя половая жизнь (любая сексуальная жизнь до полного совершеннолетия, является важнейшей причиной возникновения риска любого онкологического заболевания);
- большое количество партнёров;
- папилломавирус (16 – 18 типа);
- несоблюдение интимной гигиены;
- хронические патологии шейки матки;
- прерванная беременность;
- возраст (по статистике, чаще всего плоскоклеточный рак шейки матки встречается у женщин старше 40 лет);
- неправильное питание (лишний вес или нехватка витаминов, ретинола, аскорбиновой кислоты).
Рак вызван изменениями (мутациями) ДНК в клетках. ДНК внутри клетки упакована в большое количество отдельных генов, каждая из которых содержит набор инструкций, рассказывающих ячейке, какие функции выполнять. Ошибки в инструкциях могут привести к тому, что клетка перестанет нормально функционировать.
Что делают генные мутации?
Мутация гена может вызвать:
- Быстрый рост. Мутация гена может вызвать быстрый рост клетки, следовательно, и ускоренное деление клетки. Этот процесс создаёт много новых ячеек, которые имеют ту же самую мутацию. Нормальные клетки знают, когда нужно перестать расти, из-за этого у здорового человека правильное количество каждого типа ячейки.
- Ошибки при исправлении ошибок ДНК. Гены ДНК-восстановления ищут ошибки в ДНК клетки, и вносят поправки. Мутация в генах репарации ДНК может означать, что ошибки не корректируются, это приводит к раковым образованиям.
- Генетические мутации могут возникать по нескольким причинам, например:
- Генетические мутации, возникшие сразу при рождении. Вы можете родиться с генетической мутацией, которую вы унаследовали от своих родителей.
- Генетические мутации, возникающие после рождения. Большинство мутаций гена происходят после того, как вы родились. Ряд причин может вызывать генные мутации, таких как курение, радиация, вирусы, ожирение, гормоны, хроническое воспаление и отсутствие физических упражнений.
- Мутации гена часто происходят при нормальном росте клеток. Тем не менее ячейки содержат механизм, который распознаёт, когда происходит ошибка, и исправляет ошибку. Иногда ошибка пропускается. Это может привести к раковой опухоли.
Генетические мутации, с которыми вы рождаетесь, и те, что вы приобрели на протяжении вашей жизни, работают вместе, чтобы вызвать рак.
Например, если вы унаследовали генетическую мутацию, которая предрасполагает вас к раку, это не значит, что вы наверняка заболели раком. Вместо этого, вам может понадобиться одна или несколько других мутаций гена, чтобы вызвать рак. Ваша наследственная мутация гена может сделать вас более уязвимым к раку.
Неясно, сколько мутаций должно произойти для образования рака. Вероятно, это зависит от типов рака.
Диагностирование плоскоклеточного рака шейки матки
При диагностировании важно выявить форму рассматриваемой онкологии. При подозрении онкологии, связанной с плоскоклеточным раком шейки матки, выделяют две формы:
- Микроинвазивная форма – эта форма ракового заболевания шейки матки способна оказать воздействие на кровеносную систему человека.
- Инвазивная форма — чаще выявляется у пациентов старше сорока лет. Подобная опухоль обычно отличается полиповидным и инфильтративным характером.
По основному уровню дифференцирования клеточных структур могут выявиться:
- Недифференцированный рак;
- Низкодифференцированный рак;
- Неороговевающий рак;
- Ороговевающий рак цервика.
- После тщательного изучения истории ваш врач может заказать ряд тестов, в том числе:
- Тазовый экзамен. Врач, скорее всего, проведёт осмотр области таза. Во время осмотра врач проверит вашу внешнюю область гениталий, а затем вставит два пальца во влагалище, нажимая другой рукой на область живота. Таким образом, врач может почувствовать аномалии в матке и яичниках.
- Трансвагинальное УЗИ: этот тест использует звуковые волны для создания картины вашей матки.
- Гистероскопия: во время этого теста ваш врач вставляет трубку (гистероскоп) во влагалище для осмотра матки и подкладки матки.
- Биопсия эндометрия: Выполняется в кабинете врача, как правило, без анестезии, ваш врач удалит кусочек ткани из подкладки матки, чтобы её можно было отправить в лабораторию и проанализировать.
Плоскоклеточное онкологическое заболевание может возникнуть сразу в нескольких формах. Очень часто раковые клетки сформировываются в небольшие раковые жемчужины (новообразования круглой формы).
Неороговевающая карцинома
- Плоскоклеточное неороговевающее раковое заболевание маточной шейки может отличаться многогранным или овальным строением, в котором имеется цитоплазма с небольшими частицами.
Подобная онкологическая форма обычно может подразделяться на несколько видов:
- а) высокодифференцированный; б) низкодифференцированный;
- в) умеренно-дифференцированное раковое заболевание.
- В основном, плоскоклеточный неороговевающий вариант ракового заболевания считается промежуточным процессом развития болезни «цервикальной карциномы».
Ороговевающая карцинома
Плоскоклеточный вариант ороговевающей шейки матки обычно встречается реже, в основном, он составляет примерно пять процентов от всех клинических случаев. Важным аспектом подобного онкологического формирования, считается способность к преобразованию некоторых ороговевших частей, называемых жемчужинами.
Лечение плоскоклеточного рака шейки матки
Основным методом лечения плоскоклеточного рака является гистерэктомия, удаление как матки, так и шейки матки (нижний конец матки, около влагалища). В этой операции хирург может также удалить яичники и фаллопиевы трубы (двусторонняя сальпингоофоректомия). Удаление яичников может вызвать преждевременную менопаузу.
Гистерэктомии выполняются по-разному. В некоторых случаях матка удаляется через абдоминальный разрез (абдоминальная гистерэктомия). Иногда матку удаляют через влагалище.
Время восстановления зависит от типа операции и наличия каких-либо осложнений. В целом, однако, для восстановления может потребоваться от двух до шести недель. Продолжительность пребывания в больнице также варьируется от трёх дней до недели.
Особенности вакцинации против рака шейки
Гормональная терапия
При данном методе лечения, вам назначают гормональные препараты, которые уменьшают уровни гормонов, которые вырабатывает ваш организм. Целью гормонотерапии является прекращение роста раковых клеток.
Химиотерапия
Целью химиотерапии является назначение лекарств, для сокращения или уничтожения раковых клеток. Химиотерапия может назначаться в виде приема таблеток или внутривенно.
Радиационная терапия
Высокоэнергетические лучи, похожие на рентгеновские лучи, используются для уничтожения раковых клеток. Внутреннее излучение, также называемое брахитерапией, проводится в радиологическом отделении больницы или в центре лечения рака. Это предполагает введение цилиндра с источником излучения (гранулы) во влагалище.
В заключение, можно сказать, что главным фактором в лечении данного заболевания, является раннее диагностирование. В современной медицине плоскоклеточный рак шейки матки может лечиться как препаратными, так и хирургическими методами.
Видео: Плоскоклеточный рак шейки матки. Как вылечилась Лариса
Самый частый тип карциномы шейки матки — плоскоклеточный рак
Из всех гинекологических раков несомненный лидер по частоте — рак шейки матки, который лишь в развитых странах уступает первенство раку тела матки.
В России эта частота этой злокачественной опухоли ежегодно возрастает на 2%, причем за счет женщин, не достигших 40 лет. Из всех вновь заболевших 40% приходят к врачу уже на запущенных стадиях.
70-80% всех злокачественных новообразований шейки матки – плоскоклеточный рак.
Причины и механизмы развития
Причина любого рака – мутация генов, отвечающих за размножение клетки и ее естественную гибель. Раковые клетки делятся бесконтрольно, и не погибают «отжив свое». Канцерогенные факторы могут быть разными при разных злокачественных новообразованиях. При раке шейки матки мутации провоцирует вирус папилломы человека.
Как и любой вирус, он неспособен воспроизводить себя самостоятельно, поэтому встраивается в клетки эпителия шейки матки, заставляя их воспроизводить белковые структуры вируса. Если иммунная система быстро справляется с вирусом, а такое случается в 60-90% случаев заражения, последствий не остается.
Но когда инфекция длится десятилетиями, а с момента инфицирования до начала развития рака проходит от 10 до 40 лет, в ДНК клеток начинают накапливаться патологические изменения. Белки вируса «отключают» гены, которые кодируют естественную гибель клеток, и одновременно запуская неконтролируемое размножение. Пока таких клеток немного, иммунная система способна их уничтожить.
Когда же их количество переходит некую критическую массу, начинает расти раковая опухоль.
Всего известно более 160 типов вируса папилломы человека. Поражают слизистую оболочку гениталий и анальной области 40 из них высокоонкогенны 15.
Выявление инфекции не означает 100% рака в будущем, но вероятность увеличивается в 300 раз. Дополнительные факторы риска:
- иммунодефицит;
- частые аборты, выполненные «классическим» выскабливанием, при котором травмируется шейка матки;
- частые роды (опять же, дополнительная травматизация шейки);
- сопутствующие инфекции, передающиеся половым путем.
Бытует мнение, что гормональные контрацептивы увеличивают частоту гинекологических раков, в том числе рака шейки матки. На самом деле это верно только в ситуациях, когда женщина уже инфицирована вирусом. Сами по себе гормональные контрацептивы не только не онкогенны, но и снижают частоту возникновения рака яичников, тела матки, молочной железы.
Классификация
- плоскоклеточный неороговевающий рак шейки матки;
- плоскоклеточный ороговеващией рак шейки матки;
- плоскоклеточно-переходноклеточный;
- базалоидный;
- кондиломатозный;
- веррукозный;
- лимфоэпителиальный;
- папиллярный.
Отдельно выделяют недифференцированный рак шейки матки. Это означает, что строение клеток изменено настолько, что они неспособны создать какую-либо определенную структуру, невозможно и определить, какая именно ткань дала начало опухоли. Недифференцированные раки отличаются более высокой агрессивностью в сравнении с другими формами заболевания.
Вообще, возможны следующие степени дифференцировки злокачественного новообразования.
- высокодифференцированный рак;
- умеренно дифференцированный;
- низкодифференцированный рак (в том числе низкодифференцированный плоскоколеточный рак шейки матки) или недифференцированная опухоль.
Дифференцировка – это созревание клеток, во время которого они приобретают строение, свойственное определенной ткани. Это позволяет им успешно выполнять свою функцию. Клетки агрессивных опухолей делятся так часто, что не успевают созреть до следующего деления. Соответственно, чем более дифференцирована опухоль, тем менее агрессивно она себя ведет.
Распространенность опухоли определяется по системе TNM, которая учитывает:
- распространенность первичного очага опухоли;
- вовлечение лимфоузлов;
- отдаленные метастазы.
Отдельно выделяется так называемый преинвазивный рак, когда уже есть изменения в эпителии шейки матки, но опухоль еще не начала прорастать в нижележащие слои.
Это состояние выявляется при профилактической кольпоскопии (исследовании шейки матки) и исследовании под микроскопом материала, взятого с «подозрительных на вид» участков слизистой.
Как только новообразование прорастает нижний слой слизистой, оно переходит в следующую стадию — инвазивный плоскоклеточный рак матки.
Определение степени поражения
- По распространенности, карцинома шейки матки делится на всем известные 4 стадии (хотя на практике их получается больше) роста.
- 1) I стадия: Новообразование ограничено пределами шейки.
- a) А – выявляется только в результате гистологического исследования:
- · А1 – до 7 мм в ширину до 3 мм в глубину;
- · А2 – до 7 мм в ширину, до 5 мм в глубину;
- b) В – опухоль прорастает глубже чем на 5 мм:
- · до 4 см;
- · более 4 см.
2) II стадия. Опухоль разрастается за пределы шейки, но не дошла до нижней трети влагалища и/или стенок таза.
- a) А – параметрий (тазовая клетчатка вокруг матки) не поражен.
- · размер новообразования меньше 4 см;
- · более 4 см.
- b) В – поражен параметрий.
- 3) III Вовлечены стенки таза и/или нижняя треть влагалища, или нарушена функция почки (опухоль перекрывает мочеточники, что вызывает застой мочи внутри почечных лоханок и нарушает работу почки).
- a) А – поражена нижняя треть влагалища;
- b) В – поражены стенки таза или перестала функционировать или появился гидронефроз.
4) IV Инвазия (прорастание) опухоли за пределы таза, или в соседние органы (мочевой пузырь, прямая кишка). Появление метастазов (в этом случае размеры исходного новообразоввания не имеют значения).
- a) А — поражен мочевой пузырь или прямая кишка;
- b) В — отдаленные метастазы.
- Такая подробная информация о стадиях роста опухоли необходима, потому что от распространенности рака шейки матки зависит лечение.
Симптомы опухоли
На ранних стадиях новообразование никак себя не проявляет и диагностируется только во время профилактического обследования: плановой консультации гинеколога со взятием мазка из цервикального канала на цитологию (для исследования под микроскопом) или кольпоскопии.
По мере разрастания опухоли начинаются контактные кровотечения, чаще всего – после полового акта, спринцевания. Болей на этой стадии нет, так как шейка маки не имеет болевых рецепторов. По мере дальнейшего разрастания рака, кровотечения становятся спонтанными, если поражается лимфатический сосуд, появляются прозрачные обильные выделения – лимфорея.
Когда опухоль выходит за пределы шейки, возникают боли внизу живота. Если она сдавливает мочеточник, появляются ночные боли в пояснице. Если она начинает сдавливать мочевой пузырь, появляются жалобы на учащенное мочеиспускание.
На поздних стадиях роста опухоли появляется неприятный запах из влагалища, обильные кровотечения, если возникает фистула (отверстие) между влагалищем и соседними органами, возможно отхождение кала или мочи через влагалище.
При возникновении отдаленных метастазов присоединяются симптомы со стороны пораженных органов.
Диагностика
Помимо уже упомянутых гистологических методов, для определения распространенности процесса используют:
- диагностическое выскабливание цервикального канала, при необходимости – конизацию (удаление части шейки матки);
- УЗИ малого таза, брюшной полости;
- рентгенографию грудной клетки;
- определение уровня онкомаркера CSS.
В оптимальном варианте проводится МРТ, КТ малого таза и ПЭТ (позитронно-эмиссионная томография), но в реальности это слишком дорого.
Лечение
При раке in situ и IA1, бывает достаточно конизации, дополненной выскабливанием оставшейся части цервикального канала и полости матки.
Начиная с IA2 стадии, полностью удаляется не только шейка, но и сама матка, клетчатка, ее окружающая, и тазовые лимфоузлы.
На стадии IB2 и более поздних хирургическое лечение уступает место химиолучевой терапии. Операцию делают редко, так как сочетание операции и химиолучевой терапии резко увеличивает вероятность осложнений.
Прогноз, профилактика
Если плоскоклеточный рак шейки матки выявлен на стадии IA1 и раньше прогноз благоприятен: 95-100% пациенток излечиваются. При распространенных опухолях пятилетняя выживаемость молодых пациенток не более 10%, пожилых – не более 18%.
Профилактика рака шейки матки известна и внедрена в большинстве развитых стран: это плановая вакцинация против вируса папилломы человека. Во многих странах вакцинируют не только девочек, но и мальчиков, снижая как распространенность вируса в популяции, так и вероятность развития рака полового члена.
В России вакцинация против ВПЧ не включена в календарь прививок, но вакцина закупается официально и при желании вакцинироваться может каждый. Сделать прививку лучше до начала половой жизни, если же есть желание вакцинироваться позже, предварительно нужно сдать анализы для выявления возможной инфекции.
Регулярный скрининг – обследование групп риска – позволяет не только обнаружить рак на ранних стадиях, когда вероятность благоприятного исхода наиболее высока, но и своевременно выявить дисплазию эпителия, предраковое состояние. Внедрение скрининга в Канаде и США снизило заболеваемость раком шейки матки на 78%, а смертность – на 72%.
В нашей стране скрининговых программ нет, поэтому женщине необходимо самой позаботиться о собственном здоровье. Мазок из цервикального канала на атипичные клетки достаточно сдавать раз в 5 лет.
Если обнаруживается дисплазия, проводят кольпоскопию с прицельной биопсией измененных участков. При этом исследовании шейка рассматривается под большим увеличением, что позволяет обнаружить участки эпителия нетипичного вида.
С этих участков берется мазок или отпечаток, полученная ткань исследуется гистологически.
В дальнейшем исследование нужно повторять ежегодно. При дисплазии тяжелой степени показана конизация шейки матки, что позволяет предупредить раковое перерождение участков патологически измененного эпителия.
Плоскоклеточный рак шейки матки
Плоскоклеточный рак шейки матки – злокачественная неоплазия, формирующаяся из клеток плоского эпителия, приобретающих различную степень атипии. Плоскоклеточный рак шейки матки может носить «немое» течение. В клинически выраженных случаях проявляется кровянистыми выделениями, белями разного характера, при запущенном онкопроцессе – болями в области таза, нарушением функции мочевого пузыря и прямой кишки. Патология диагностируется по данным вагинального осмотра, ПАП-теста, кольпоскопии, биопсии, определения уровня онкомаркера SCС в крови. Методы лечения плоскоклеточного РШМ — хирургические вмешательства (конизация шейки матки, трахелэктомия, гистерэктомия), химиолучевая терапия.
Плоскоклеточный рак шейки матки – гистологическая разновидность цервикального рака, происходящего из многослойного плоского эпителия, выстилающего влагалищную часть шейки матки.
В структуре инвазивного РШМ данный гистологический тип диагностируется в 70-80% случаев, в 10-20% встречается аденокарцинома шейки матки, в 10% — низкодифференцированный рак, прочие злокачественные опухоли шейки матки составляют менее 1%.
Максимальная заболеваемость плоскоклеточным раком шейки матки приходится на женщин в возрасте 40-60 лет.
Длительный период «немого» течения приводит к тому, что свыше 35% случаев плоскоклеточного рака шейки матки диагностируется уже в запущенной стадии, что оказывает негативное влияние на прогноз и исход заболевания. Разработка стратегии профилактики и проведение массового скрининга женского населения на РШМ являются приоритетными задачами практической гинекологии и онкологии.
Плоскоклеточный рак шейки матки
Однозначные причины возникновения плоскоклеточного рака шейки матки не определены, однако на современном этапе достаточно хорошо изучены факторы, запускающие процесс малигнизации многослойного плоского эпителия. В первую очередь, к таким факторам принадлежит вирус папилломы человека (HPV), главным образом 16 и 18 типов, реже — 31 и 33 типов.
В большинстве случаев при плоскоклеточном раке шейки матки идентифицируется HPV-16. Среди других вирусных агентов, передаваемых половым путем, роль онкогенов могут играть вирус простого герпеса II типа, цитомегаловирус и др.
Фоновыми процессами, при которых в дальнейшем может развиваться плоскоклеточный рак шейки матки, служат эрозия, эктропион, полип цервикального канала, лейкоплакия, цервицит и др.
Кроме этого, клеточному перерождению способствуют и другие факторы: гормональные расстройства, курение, прием иммуносупрессоров (глюкокортикостероидов, цитостатиков), иммунодефицит.
Определенную негативную роль играет травматизация шейки матки при многократных родах, установке ВМС, проведении оперативных вмешательств: абортов, диагностических выскабливаний, диатермокоагуляции и диатермоконизации и пр.
В группу риска по возникновению плоскоклеточного рака шейки матки входят женщины, рано начавшие сексуальную жизнь, часто меняющие половых партнеров, пренебрегающие методами барьерной контрацепции, перенесшие ЗППП.
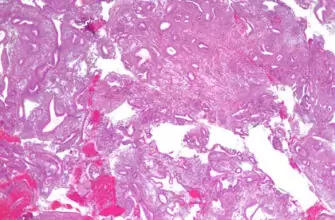
Внутри рассматриваемого гистологического типа выделяют плоскоклеточный с ороговением и плоскоклеточный без ороговения РШМ. В микроскопическом отношении плоскоклеточный ороговевающий рак шейки матки отличается наличием признаков кератинизации клеток – «раковых жемчужин» и кератогиалиновых гранул.
Эпителиальные клетки аномально крупные, плеоморфные, с неровными контурами. Митотические фигуры представлены скудно. В препаратах неороговевающего плоскоклеточного рака шейки матки отсутствуют кератиновые «перлы». Раковые клетки преимущественно крупные, полигональной или овальной формы. Отмечается их высокая митотическая активность.
Степень дифференцировки РШМ может быть высокой, умеренной или низкой.
С учетом направления опухолевого роста различают экзофитную, эндофитную и смешанную формы плоскоклеточного рака шейки матки. Язвенно-инфильтративная форма характерна для запущенных стадий РШМ; обычно она формируется при распаде и некрозе эндофитно растущей опухоли.
В своем развитии РШМ проходит четыре клинических стадии. Также выделяют нулевую, или начальную стадию (внутриэпителиальный рак), при которой поражаются только клетки покровного эпителия без инвазии в базальную пластинку.
Первая стадия подразделяется на два периода: микроинвазивный рак с глубиной проникновения в строму до 3 мм (стадия 1А) и инвазивный рак с инвазией более 3 мм (стадия 1В). Признаком второй стадии служит распространение опухолевого процесса на тело матки.
Третью стадию РШМ характеризует прорастание опухоли в малый таз; при сдавлении или обтурации мочеточника развивается гидронефроз. В течение четвертой стадии отмечается инвазия в прямую кишку и крестец, распад опухоли, появление отдаленных метастазов.
В нулевой и 1А стадии клинические проявления РШМ, как правило, отсутствуют. В этот период диагностика плоскоклеточного рака шейки матки возможна во время планового обследования у врача-гинеколога.
В дальнейшем, по мере углубления инвазии и экспансивного роста опухоли появляется характерная патологическая триада: бели, кровотечения и болевой синдром. Выделения из половых путей могут иметь различный характер: быть серозными прозрачными или с примесью крови (в виде «мясных помоев»).
В случае присоединения инфекции или распада опухолевого узла бели могут приобретать мутный, гноевидный характер и зловонный запах.
Кровотечение из половых путей при плоскоклеточном раке шейки матки различаются своей интенсивностью – от мажущих выделений до ациклических или менопаузальных кровотечений. Чаще кровотечения имеют контактное происхождение и провоцируются гинекологическим осмотром, половым актом, спринцеванием, натуживанием при дефекации.
Болевой синдром при плоскоклеточном раке шейки матки также может носить различную выраженность и локализацию (в области поясницы, крестца, промежности).
Как правило, он свидетельствует о запущенности онкопроцесса, прорастании параметральной клетчатки и поражении поясничных, крестцовых или копчиковых нервных сплетений.
При прорастании рака в соседние органы могут отмечаться дизурические расстройства, запоры, образование мочеполовых свищей. В терминальной стадии развивается раковая интоксикация и кахексия.
Клинически «немые» формы плоскоклеточного рака шейки матки можно обнаружить при проведении кольпоскопии или по результатам цитологического ПАП-мазка. Важную роль в диагностике играет тщательно собранный гинекологический анамнез (количество сексуальных партнеров, родов, абортов, перенесенные ЗППП), а также обнаружение высокоонкогенных штаммов ВПЧ в исследуемом соскобе методом ПЦР.
При осмотре в зеркалах плоскоклеточный рак шейки матки определяется в виде папилломатозного или полиповидного разрастания либо язвенного образования. Эдофитные опухоли деформируют шейку матки, придавая ей бочкообразную форму. При контакте новообразование кровоточит.
Для определения стадии онкозаболевания и исключения метастазов в органы малого таза проводится двуручное влагалищное и влагалищно-прямокишечное исследование. Во всех случаях обнаружения патологически измененной шейки матки в обязательном порядке проводится расширенная кольпоскопия, забор мазка на онкоцитологию, прицельная биопсия и выскабливание цервикального канала.
Для морфологического подтверждения диагноза биоптат и соскоб направляются на гистологическое исследование.
Определенную информативность имеет определение уровня SCC (маркера плоскоклеточного рака) в сыворотке крови.
Методами уточняющей диагностики плоскоклеточного рака шейки матки, призванными оценить степень распространенности неоплазии и помочь в выборе оптимального метода лечения пациентки, служат трансвагинальное УЗИ, КТ или МРТ малого таза, экскреторная урография, рентгенография легких, цистоскопия, ректороманоскопия.
При плоскоклеточном раке шейки матки может использоваться хирургическое, лучевое, химиотерапевтическое и комбинированное лечение. Выбор того или иного метода либо их сочетаний определяется распространенностью и морфологическим типом опухоли, а также возрастом и репродуктивными планами пациентки.
При стадиях 0 – IA у пациенток детородного возраста выполняется конизация или ампутация шейки матки.
На стадиях IB-II оптимальный объем вмешательства — гистерэктомия с верхней третью влагалища, иногда требуется проведение неоадъювантной химиотерапии; в постменопаузе показана пангистерэктомия — удаление матки с аднексэктомией.
При III–IV стадиях плоскоклеточного рака шейки матки стандартом является химиолучевая терапия (лучевое лечение + цисплатин), однако некоторые авторы допускают потенциальную возможность оперативного лечения. При поражении мочеотводящих путей может потребоваться проведение стентирования мочеточника.
В функционально неоперабельных случаях, обусловленных сопутствующими заболеваниями, назначается внутриполостная лучевая терапия. При рецидивах РШМ показано выполнение экзентерации малого таза, проведение паллиативной химиолучевой и симптоматической терапии.
Прогноз и профилактика
По окончании лечения динамическое наблюдение за пациенткой производится ежеквартально в течение первых 2-х лет, а затем раз в полгода до 5-летнего срока.
Если плоскоклеточный рак шейки матки обнаружен на нулевой стадии, то своевременно проведенное лечение дает шансы на практически 100% выздоровление. Процент безрецидивной пятилетней выживаемости при РШМ I стадии составляет 85%, II стадии – 75%, III — менее 40%.
При IV стадии заболевания можно говорить лишь о продлении жизни, но не излечении. Рак культи шейки матки развивается менее чем у 5% пациенток.
Профилактика плоскоклеточного рака шейки матки заключается в проведении массового и регулярного цитологического скрининга женского населения, диспансеризации женщин, имеющих фоновые и предраковые заболевания шейки матки. Большую превентивную роль играет отказ от курения, предупреждение ЗППП и проведение профилактический вакцинации против РШМ в подростковом возрасте.