Словосочетание «воспаление легких» очень пугает родителей. При этом совершенно не имеет значения, сколько лет или месяцев чаду, это заболевание среди мам и пап считается одним из самых опасных. Так ли это на самом деле, как распознать пневмонию и чем ее правильно лечить, рассказывает известный детский врач, автор книг и статей о детском здоровье Евгений Комаровский.
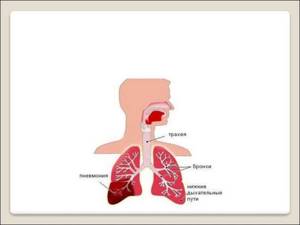
Пневмония (именно так врачи называют то, что в народе принято именовать воспалением легких) — это очень распространенное заболевание, воспаление тканей легких.
Под одним понятием медики подразумевают сразу несколько недугов. Если воспаление не носит инфекционного характера, доктор напишет в карточке «пневмонит».
Если поражены альвеолы, диагноз будет звучать иначе – «альвеолит», если поражена слизистая легких – «плеврит».
Воспалительный процесс в легочной ткани вызывают грибки, вирусы и бактерии. Бывают смешанные воспаления — вирусно-бактериальные, например.
Недуги, входящие в понятие «пневмония» все медицинские справочники относят к разряду довольно опасных, так как из 450 миллионов человек со всего мира, которые заболевают ими в год, около 7 миллионов умирают из-за неправильной постановки диагноза, неверного или запоздалого лечения, а также от стремительности и тяжести протекания болезни. Среди умерших около 30% – это дети до 3 лет.
По месту расположения очага воспаления все пневмонии делятся на:
- Очаговые;
- Сегментарные;
- Долевые;
- Сливные;
- Тотальные.
Также воспаление может быть двусторонним или односторонним, если поражено только одно легкое или его часть. Довольно редко пневмония бывает самостоятельным заболеванием, чаще она является осложнением другого заболевания — вирусного или бактериального.
Наиболее опасной пневмония считается для детей до 5 лет и пожилых людей, среди таких заболевших последствия непредсказуемы. По статистике, у них самый высокий процент смертности.
Евгений Комаровский утверждает, что органы дыхания вообще являются самыми уязвимыми для различных инфекций. Именно через верхние дыхательные пути (нос, ротоглотка, гортань) в организм ребенка и проникает большая часть микробов и вирусов.
Если иммунитет малыша ослаблен, если экологические условия в местности, где он проживает, неблагоприятные, если микроб или вирус очень агрессивен, то воспаление не задерживается только в носу или гортани, а опускается ниже — в бронхи. Такое заболевание называется бронхитом. Если его не удается остановить, инфекцию распространяется еще ниже — в легкие. Возникает пневмония.
Однако воздушно-капельный путь инфицирования не является единственным. Если учесть, что легкие кроме газообмена выполняют еще несколько важных функций, то становится понятно, почему иногда недуг появляется в отсутствии вирусной инфекции.
Природа возложила на легкие человека миссию увлажнять и согревать вдыхаемый воздух, очищать его от разных вредных примесей (легкие выполняют функцию фильтра), а также аналогичным образом фильтруют циркулирующую кровь, выделяя из нее многие вредные вещества и нейтрализуя их.
Если малыш перенес операцию, сломал ногу, что-то не то скушал и получил сильное пищевое отравление, обжегся, порезался, в кровь в различных концентрациях попадает то или иное количество токсинов, тромбов и т. д.
Легкие это терпеливо обезвреживают или выводят наружу с помощью защитного механизма — кашля. Однако, в отличие от бытовых фильтров, которые можно почистить, помыть или выбросить, легкие ни помыть, ни заменить нельзя.
И если однажды какая-то часть этого «фильтра» выходит из строя, засоряется, начинается то самое заболевание, которое родители называют воспалением легких.
Возбудителями пневмонии могут быть самые разнообразные бактерии и вирусы.
Если ребенок заболел, находясь в больнице с другим недугом, то в огромной долей вероятности у него будет бактериальная пневмония, которую еще называют госпитальной или больничной.
Это самая тяжелая из пневмоний, так как в условиях больничной стерильности, применения антисептиков и антибиотиков, выживают только самые крепкие и агрессивные микробы, которые уничтожить не так-то просто.
Наиболее часто у детей встречается пневмония, которая возникла в качестве осложнения какой-либо вирусной инфекции (ОРВИ, грипп и т. д.).
На такие случаи воспаления легкие приходится около 90% соответствующих детских диагнозов.
Это связано даже не с тем, что вирусные инфекции «страшны», а с тем, что они чрезвычайно широко распространены, и некоторые дети болеют ими до 10 раз в год и даже больше.
Чтобы понять, как начинает развиваться пневмония, нужно хорошо представлять себе, как вообще работает дыхательная система.
Бронхи постоянно выделяют слизь, задача которой – блокировать пылинки, микробов, вирусы и прочие нежелательные объекты, попадающие в органы дыхания. У бронхиальной слизи есть определенные характеристики, такие, как вязкость, например.
Если она теряет часть свойств, то вместо того, чтобы бороться со вторжением чужеродных частиц, она сама по себе начинает доставлять немало «хлопот».
К примеру, слишком густая слизь, если ребенок дышит пересушенным воздухом, закупоривает бронхи, мешает нормальной вентиляции легких. Это, в свою очередь, приводит к застойным явлениям в некоторых участках легких — развивается пневмония.
Часто воспаление легких случается тогда, когда организм ребенка стремительно теряет запасы жидкости, густеет бронхиальная слизь. Обезвоживание разной степени может произойти при длительном поносе у ребенка, при многократной рвоте, высоком жаре, лихорадке, при недостаточном количестве потребляемой жидкости, особенно на фоне ранее указанных проблем.
Заподозрить у чада пневмонию родители могут по ряду признаков:
- Кашель стал основным признаком болезни. Остальные, присутствовавшие раньше, постепенно проходят, а кашель только усиливается.
- Ребенку стало хуже после улучшения. Если болезнь уже отступила, а потом внезапно малыш почувствовал себя опять плохо, это вполне может говорить о развитии осложнения.
- Ребенок не может глубоко вдохнуть. Каждая попытка сделать это приводит к сильному приступу кашля. Дыхание сопровождается хрипами.
- Пневмония может проявляться через сильную бледность кожных покровов на фоне перечисленных выше симптомов.
- У ребенка появилась одышка, а жаропонижающие средства, которые раньше всегда быстро помогали, перестали оказывать действие.
Важно не заниматься самодиагностикой, поскольку стопроцентным способом установить наличие воспаления легкий является даже не сам врач, а рентгеновский снимок легких и бактериальный посев мокроты, который даст врачу точное представление о том, какой именно возбудитель стал причиной воспалительного процесса.
Анализ крови покажет наличие антител к вирусам, если воспаление вирусное, а обнаруженные в кале клебсиеллы, натолкнут на мысль о том, что пневмония вызвана именно этим опасным возбудителем.
На дому же доктор обязательно будет выслушивать и выстукивать область легких маленького пациента, слушать характер хрипов при дыхании и во время кашля.
Чем бы ни было вызвано воспаление легких, оно практически во всех случаях является заразным для окружающих. Если это вирусы — они легко передаются другим членам семьи по воздуху, если бактерии — контактным путем, а иногда и воздушно-капельным. Поэтому ребенку с воспалением легких надо выделить отдельную посуду, полотенце, постельное белье.
После того, как диагноз установлен, доктор примет решение о том, где ребенок будет лечиться — дома или в больнице. Этот выбор будет зависеть от того, сколько лет ребенку и насколько тяжелая у него пневмония. Всех детей до 2 лет педиатры стараются госпитализировать, поскольку их иммунитет слаб, и процесс лечения уже по этому должен постоянно контролироваться медицинским персоналом.
Все случаи обструкции во время пневмонии (плеврит, закупорка бронхов) — основание для госпитализации детей любого возраста, так как это является дополнительным фактором риска, и восстановление при такой пневмонии будет непростым. Если доктор говорит, что у вас неосложненная пневмония, то с большой долей вероятности он разрешит лечить ее в домашних условиях.
Чаще всего пневмонию лечат антибиотиками, при этом совершенно не обязательно, что придется делать много больных и страшных уколов.
Антибиотики, которые смогут быстро и эффективно помочь, врач определит по результатам анализа мокроты на бакпосев.
Две трети случаев воспаления легких, по словам Евгения Комаровского, прекрасно лечатся таблетками или сиропами.
Кроме того назначаются отхаркивающие средства, которые помогают бронхам как можно скорее очищаться от накопившейся слизи. На завершающей стадии лечения ребенка показаны физиопроцедуры и массаж.
Также малышам, которые проходят реабилитацию, показаны прогулки и прием витаминных комплексов.
Если лечение проходит дома, то важно, чтобы ребенок не находился в жарком помещении, пил достаточное количество жидкости, полезен вибрационный массаж, способствующий отхождению бронхиального секрета.
Лечение вирусной пневмонии будет протекать аналогично, за исключением разве что приема антибиотиков.
Если ребенок заболел (ОРВИ, понос, рвота и другие проблемы), нужно обязательно следить за тем, чтобы он потреблял достаточное количество жидкости. Питье должно быть теплым, чтобы жидкость могла быстрее всасываться.
Больной малыш должен дышать чистым, влажным воздухом. Для этого нужно проветривать помещение, увлажнять воздух с помощью специального прибора-увлажнителя или с помощью развешенных по квартире мокрых полотенец. Нельзя допускать, чтобы в помещении было жарко.
Наилучшие параметры для сохранения нормального уровня вязкости слизи таковы: температура воздуха 18-20 градусов, относительная влажность — 50-70%.
Если ребенок болен, нужно постараться максимально освободить его комнату от всего, что может накапливать пыль — ковры, мягкие игрушки, мягкая мебель. Большое количество вдыхаемых пылинок лишь ускоряет загустевание мокроты и повышает риск развития пневмонии. Влажную уборку надо проводить 1-2 раза в день, моющие средства на основе хлора добавлять категорически запрещено!
Если ребенок кашляет, не нужно давать ему в домашних условиях всевозможные средства от кашля.
Кашель нужен, чтобы вывести излишки отработанной мокроты.
Если кашлевый рефлекс остановить на самом пике заболевания противокашлевыми препаратами, то выхода мокроты не будет, и риск, что начнется пневмония, вырастет в разы.
Муколитические (отхаркивающие) средства (на растительной основе), задача которых разжижать мокроту, приветствуются, но, по словам Комаровского, при неукоснительном соблюдении всех вышеперечисленных пунктов.
При ОРВИ ни в коем случае нельзя принимать антибиотики. Даже если ваш лечащий врач советует начать делать это для профилактики пневмонии.
Всех микробов, которые есть в организме человека, даже новейший антибиотик уничтожить не в состоянии, на вирусы же противомикробные средства вообще не действуют.
Но доказано, что прием их при гриппе или ОРВИ в 9 раз увеличивает вероятность развития пневмонии!
При насморке, вызванном вирусной инфекцией, не стоит сразу начинать капать сосудосуживающие капли в нос ребенку. Так выше вероятность, что вирусы, минуя нос, прямиком отправятся сразу в легкие и вызовут там воспалительный процесс.
Отличный способ профилактики — вакцинация от пневмококковой инфекции. Именно пневмококк вызывает самые тяжелые формы пневмонии.
Ребенку первого года жизни в рамках Календаря прививок вводят вакцину, которая помогает организму выработать антитела к пневмококку. Даже если заражение произойдет, то болезнь будет протекать легче. Вакцину вводят несколько раз.
Прикорневая пневмония у ребенка: проявления и особенности диагностики
Прикорневая пневмония считается одним из разновидностей воспалительных процессов в легких, отличающихся местом своей локализации – область «вхождения» в легкое главного бронха. Кроме этого данная форма пневмонии трудно поддается диагностике и является одной из наиболее тяжелых патологий респираторного тракта.
Поэтому нужно знать причины, вызывающие прикорневое воспаление легких, особенности проявления и диагностики болезни.
Что такое прикорневая пневмония – причины и локализация воспаления
Прикорневое воспаление легких представляет собой воспалительный процесс в области основного бронха с распространением на прикорневую область, что часто затрудняет правильную и своевременную диагностику заболевания.
Прикорневая локализация пневмонии, как и большинство ее форм, вызывается бактериальной инфекцией (стрептококки, пневмококки, гемофильная палочка, энтеробактерии, кишечная палочка и стафилококк). Но при этом немаловажную роль в этиологии прикорневой пневмонии играют: вирусы, некоторые разновидности грибков и внутриклеточные возбудители (микоплазма, легионеллы и хламидии).
Причина возникновения воспалительного очага в области корней легких – патогенная деятельность болезнетворных организмов
Особое значение в развитии очага воспаления при пневмонии имеют два ключевых фактора:
- вирулентностью возбудителей (бактерий, вирусов, грибков или смешанной микрофлоры);
- иммунологическая реактивность организма.

Это может произойти:
- при респираторных вирусных инфекциях;
- при переохлаждениях;
- при значительном психологическом или физическом переутомлении;
- при иммуносупрессивных состояниях или аутоиммунных заболеваниях;
- на фоне хронических бронхолегочных патологических состояний;
- при регулярном контакте с разного рода токсическими веществами, курении;
- при наличии в организме инфекционных очагов;
- при продолжительной гиподинамии (парезы, параличи, общая ослабленность организма, депрессии).
Также большое значение имеет иммунологическая реактивность организма – способность активно сопротивляться различным внешним атакам. Слабое сопротивление связано со снижением интенсивности иммунной реакции с последующим развитием воспаления легких.
Частое возникновение прикорневых пневмоний у детей связано с незрелостью иммунной системы и наличием фоновых патологий
Развитие данной патологии в детском возрасте обусловлено наличием у малыша следующих патологических состояний:
- рахит;
- врожденные легочные патологии;
- внутриутробные инфекции;
- недоношенность;
- несовершенство или заболевания иммунной системы;
- пороки сердца;
- диатезы;
- аллергические реакции;
- возраст до трех лет.
Виды прикорневой пневмонии и особенности течения
Клинические проявления данной формы пневмонии напрямую 
Воспалительная прикорневая пневмония – самая сложная форма заболевания с характерным длительным течением, сменами периодов обострений и кратковременных ремиссий.
При опухолевидной форме в прикорневом отделе пораженного легкого формируются небольших опухолевых бугорочков, которые вызывают развитие типично вялого и замедленного течения заболевания.
Также свои специфические особенности имеет сторона поражения – правый или левый корень легкого.
Главные бронхи отличаются по своему строению:
- правый бронх шире и короче, поэтому инфекционным агентам проще попасть на его слизистую и проникнуть глубже в правое легкое;
- левый бронх имеет более узкий просвет, но его дренаж при воспалении осложнен, что значительно осложняет и удлиняет течение левосторонней прикорневой пневмонии.
Наиболее тяжелое течение имеет двухстороннее поражение корней легких.
Часто заболевание определяют в запущенном состоянии, что провоцирует серьезные осложнения в виде абсцесса или пиопневмоторакса
Симптомы прикорневой пневмонии – на что нужно обращать внимание
В большинстве случаев прикорневая пневмония сопровождается типичными симптомами, характерными для воспаления легких.
К ним относятся:
- высокая температура;
- частый сухой глубокий болезненный кашель;
- нарушения дыхания в виде одышки, участия в акте дыхания вспомогательной мускулатуры;
- слабость, повышенная потливость, снижения аппетита.
При бактериальных прикорневых пневмониях отмечаются выраженные симптомы слабости и интоксикации
Также при прикорневой пневмонии часто отмечаются:
- насморк, дискомфорт и першение в горле;
- боль в мышцах и суставах;
- потливость, быстрая утомляемость, стойкое снижение работоспособности;
- стойкие головные боли;
- тошнота, иногда рвота.

При затяжном характере воспаления температура тела может держаться на уровне 37-38 градусов С в течение нескольких недель, без повышения до высоких цифр.
- Кашель – это постоянный симптом любой формы воспаления легких
- Сначала он имеет сухой характер, но с течением болезни переходит во влажный, мучительный кашель с периодическими закашливаниями и обильным отхождением
- мокроты.
Особенности прикорневой пневмонии у детей
Эта форма пневмонии имеет клинические симптомы, которые 
Поэтому нужно особое внимание обращать на течение вирусных респираторных инфекций и при появлении клинических проявлений пневмонии или при значительном ухудшении состояния ребенка – обратиться за медицинской помощью. Только врач сможет определить или исключить возможность развития пневмонии у ребенка.
Из особенностей болезни, характерных для детского возраста нужно особо выделить:
- стремительность перехода активного воспалительного процесса в область главного бронха с быстрым распространением на прикорневую область – вечерний бронхит к утру может перейти в воспаление легких;
- симптомы заболевания выражены сильнее, чем у взрослых, особенно слабость, сильный кашель, головокружения при форсированном дыхании, одышка и другие проявления дыхательной недостаточности.
Для детей раннего возраста характерно повышение температуры до 39 – 40 градусов с устойчивостью к действию жаропонижающих средств
Диагностика заболевания
Прикорневая пневмония, как и другие формы болезни, диагностируется традиционными способами:
- сбор жалоб и анамнеза заболевания;
- осмотр;
- простукивание (перкуссия) и прослушивание (аускультация) легких;
- анализ крови.

- хрипы отсутствуют или выслушиваются над здоровым легким;
- перкуторно определить наличие воспалительного процесса в легких также практически невозможно.
Наиболее правильную оценку расположение воспалительного очага дает прослушивание пациента на боку и проведение рентгенографии органов грудной клетки.
На сегодняшний день рентгенография – это основной метод диагностики прикорневой пневмонии
Рентгенографическое исследование уточняет данные физикального осмотра пациента (локализацию воспалительного очага и исключение других легочных патологий).
Но часто интерпретация рентгенографических снимков бывает затруднительной. Это связано с тем, что затемнение воспаленного очага может наслаиваться на корень легкого и на рентгеновском снимке видно только его расширение, что также может указывать на туберкулез внутригрудных лимфатических узлов или опухоль корня легкого.
Поэтому в определенных случаях назначаются дополнительные методы обследования:
- томографию;
- анализ мокроты;
- пробы на туберкулез (Манту или диаскинтест);
- бронхоскопия.
Важно помнить, что правильная и своевременная диагностика прикорневой пневмонии и назначение адекватного лечения – это только первый шаг к полному выздоровлению.а
Прикорневая пневмония: опасность, симптомы, лечение
Прикорневая пневмония — тяжелое инфекционно-воспалительное заболевание легких. Оно считается более серьезным и грозным, чем обычная пневмония, так как очаг находится в нетипичном месте — поражен корень легкого, из-за этого затруднена диагностика. А от своевременного и правильно поставленного диагноза напрямую зависит успех лечения.
Симптомы заболевания
Любое заболевание легче поддается лечению, когда оно выявлено на первой стадии. Почувствовав первые признаки недомогания, человеку лучше отложить все дела и пойти в поликлинику на обследование. Обратить внимание в первую очередь следует на следующие симптомы, которые характерны для ПРИКОРНЕВОЙ ПНЕВМОНИИ:
- хрипы и затрудненное дыхание;
- кашель, интенсивность которого усиливается;
- насморк и першение в горле;
- общая слабость, иногда появляется боль в мышцах;
- потливость, быстрая утомляемость;
- в некоторых случаях наблюдается помутнение сознания;
- температура.
В начальной стадии заболевания температура может быть невысокой, до 37,5°С, но по мере усиления воспалительного процесса она поднимается до 39°с и выше. Ее трудно понизить даже медикаментами;
- повышенная СОЭ;
- частые головные боли.
Существует две разновидного воспалительного процесса в легких:
- Опухолевидный.
- Воспалительный.
Для опухолевидной разновидности характерно вялое течение болезни, без высокой температуры или сильного кашля. Самочувствие при этом не очень плохое. Этот вид прикорневой пневмонии хорошо поддается лечению.
Воспалительная разновидность более сложная, состояние больного тяжелое, некоторые улучшения сменяются резким ухудшением состояния. Плохо поддается лечению.
Почему надо лечить пневмонию?
Прикорневая пневмония — болезнь коварная, ее бывает трудно диагностировать, из-за чего не сразу начинается лечение. Иногда сам больной не обращается вовремя в поликлинику, полагаясь на какие-то таблетки или лекарственные растения, «прописанные» знакомыми.
По разным причинам, не получив должного лечения, человек может умереть. Страшная статистика, но важно помнить, что ежегодно в стране от этой формы пневмонии погибает до 6% людей!
Также могут возникнуть серьезные осложнения:
- абсцесс (нарыв или гнойник) в прикорневой зоне;
- миокардит (воспаление сердечной мышцы);
- экссудативный плеврит (инфекционное поражение плевры);
- эндокардит (воспаление внутренней оболочки сердца);
- сердечно-сосудистая недостаточность.
Угроза приобрести такие серьезные последствия, скорее всего, дадут толчок, мотивацию для посещения лечебного заведения.
Даже после правильной и своевременной диагностики, подбора адекватного лечения полное выздоровление невозможно, если человек не выполняет всех предписаний, не принимает вовремя лекарства, не соблюдает постельный режим, питается неправильно или, что совсем недопустимо, курит и употребляет алкоголь. Лечение обычно длится не менее 14 дней. При более тяжелом течении медики не обещают выздоровление раньше чем через четыре недели.
Большинство людей полностью вылечиваются, возвращаются к своей работе, учебе, то есть к привычному образу жизни.
Причины возникновения болезни
Возбудителями прикорневой пневмонии могут быть патогенные организмы — пневмококки, стафилококки, гемофильная палочка. Иногда болезнь возникает из-за поражения грибками, кишечной палочкой, хламидиями или микоплазмозом, возможны и другие причины, увеличивающие риск заболевания. К ним относят:
- слабый иммунитет;
- рак;
- депрессии;
- травмы грудной клетки;
- гельминты;
- отравление токсичными веществами;
- возраст (60 лет и выше);
- переохлаждение;
- чрезмерное увлечение алкоголем;
- а также КУРЕНИЕ.
- аллергия.
Тяжело болеть взрослому человеку, но страшнее, когда страдает ребенок. К сожалению, причины возникновения прикорневой пневмонии у детей встречаются часто.
Иногда они возникают еще до рождения ребенка из-за неправильного развития легкого (муковисцидоз), гипоксии, родовой травмы.
У малышей пневмонию может спровоцировать иммунодефицит, носоглоточные инфекции, порок сердца, а также пассивное курение. Ни в коем случае нельзя позволять курение в присутствии детей.
Как уже упоминалось, возбудители этой коварной болезни различны, в том числе это могут быть вирусы. В этом случае у ребенка повышается температура, которую трудно снизить медикаментами, прослушиваются хрипы, появляются насморк, кашель и слабость. Прикорневую пневмонию можно перепутать в ОРВИ, так как симптомы одинаковые, но лечение требуется совершенно другое.
Маленьких детей обязательно госпитализируют, он должен находиться под наблюдением опытных специалистов, чтобы избежать осложнений или летального исхода. Курс терапии начинают с препаратов, действующих на возбудители болезни, жаропонижающих и укрепляющих иммунитет.
Когда состояние ребенка улучшается, температура снижена, приступают к физиотерапевтическим процедурам, гимнастике на дыхание.
Диагностика
Диагностируется прикорневая пневмония не так легко. Анализ крови показывает только повышение лейкоцитов и уровень СОЭ, что является симптомами многих недугов, рентгеновский снимок также не дает четкую картину и может указать на туберкулез или воспаление бронхов.
- делают общий анализ крови;
- берут туберкулиновые пробы;
- делают компьютерную томографию;
- исследуют газовый состав крови.
Важно помнить, чем раньше врач начнет лечение, тем успешнее будет результат.
Первые признаки облегчения пациент почувствует уже через несколько дней. Но выздоровление, исходя из сложности заболевания, возраста больного, его физического состояния наступает через четыре недели.
Дополнительная информация: прикорневая пневмония бывает левосторонней и правосторонней в зависимости локации очага поражения. Дело том, что правое и левое бронхи по строению различны. Правый более короткий и широкий, он не препятствует попаданию инфекции в организм.
Длинный и узкий левый бронх не дает инфекции проникнуть вглубь легкого, организм борется с этим, включая защитные механизмы. Тем не менее, лечиться надо и при левосторонней пневмонии, так как могут появиться застойные явления, их впоследствии вылечить гораздо труднее.
Как лечится прикорневая пневмония?
После того, как получен точный диагноз, назначается лечение. При тяжелой форме прикорневой пневмонии, если она сопровождается другими серьезными болезнями или возраст пациента больше 60 лет, больному предлагают стационарное лечение. В некоторых случаях возможно лечение на дому под наблюдением участкового терапевта.
Назначаются антибактериальные препараты, капельное введение дезинтоксикационых препаратов, отхаркивающие препараты при влажном кашле, бронходилатирующие средства от одышки.
После снижения температуры к антибиотикам добавляют физиолечение (УВЧ) и комплекс различных процедур: массаж, компрессы, специальную гимнастику. После того, как пройдет острый воспалительный процесс, медики рекомендуют делать дыхательную гимнастику. Она улучшает газообмен, помогает восстановить поврежденную стенку бронха.
Но существуют и противопоказания, поэтому без рекомендации лечащего врача к занятиям не стоит приступать.
Следует помнить — для более успешного лечения рекомендуется сбалансированное полноценное питание, обильное питье, полноценный сон.
Настойка шиповника:
- 20г измельченных плодов растения залить поместить в термос, залить водой на 7 часов, выпивать по 150г за полчаса до еды;
- залить 20 штук плодов стаканом воды, в течение 15-ти минуть кипятить на медленном огне, затем накрыть емкость полотенцем и настаивать 15-20 часов. Выпивать перед едой по 100г.
Хорошо помогают ингаляции на травяных настоях, для этого используют зверобой, ромашку, шалфей.
Барсучий жир используют для наружного применения, для этого его растапливают и наносят на область спины, груди и ступней. Растирают в течение 20 минут.
Известно благотворное действие барсучьего жира на весь организм. В нем присутствуют линолевая и линоленовая полиненасыщенная жирные кислоты, жирная кислота Омега-9, витамины А и В, минеральные вещества.
Профилактика заболевания
Известно, что более закаленный человек реже болеет, меньше подвержен инфекциям. Чтобы в какой-то степени оградить себя от различных заболеваний, надо укреплять иммунитет, вести здоровый образ жизни, важно выполнять профилактические меры:
- вовремя лечить простудные заболевания;
- усилить иммунитет, применяя медицинские препараты;
- регулярно заниматься спортом, закаливаться;
- не допускать переохлаждения;
- не злоупотреблять алкоголем, не курить, причем, пассивное курение также опасно;
- спать надо не менее восьми часов сутки;
- правильно питаться;
- употреблять овощи, фрукты, рыбу, мясо, кур, молочные продукты. Ограничить употребление жареного, копченого, маринованного;
- пить витамины.
Лечение прикорневой пневмонии у детей. Что это такое и какие особенности правосторонней формы?
Высокая подверженность детей различным инфекционно-воспалительным процессам объясняется их слабым и не сформировавшимся иммунитетом. Среди одних из самых опасных патологий – прикорневая пневмония.
Коварность заболевания заключается в трудности своевременной диагностики, так как воспаление локализуется в нетипичном месте – у легочного корня.
Как протекает патология, как распознать первые симптомы? Об этих и других особенностях вы узнаете в данной статье.
Прикорневая пневмония – воспалительный процесс нижних дыхательных путей, который отличается особым местом расположения очага болезни. Патология входит в список опаснейших поражений из-за своей нетипичной локализации между легкими и бронхами. В результате заражения происходит воспаление альвеолярной и интерстициальной ткани (находится в корне легкого).
Начальная стадия развития прикорневой пневмонии не имеет характерной симптоматики: дыхание остается прежним, хрипов и повышения температуры нет.
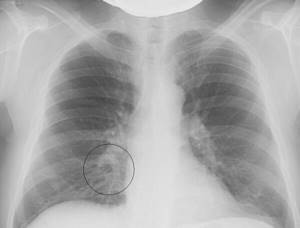
Выделение патологии в отдельную группу обосновано тем, что ей характерны особые диагностические, клинические и прогностические свойства. Этот вид пневмонии трудно увидеть на рентген-снимках, так как место локализации похоже на легочный корень.
Обнаружение заболевания в запущенной форме грозит осложнениями – это абсцесс и пиопневмоторакс (скопление гноя в плевральной области). Клиническая картина прикорневой пневмонии у детей отличается затяжным течением, чередованием периодов обострений и ремиссий.
- Правосторонняя. Чаще всего развивается у детей раннего возраста.
- Левосторонняя. Наблюдается у детей с недостаточной дренажной функцией (возникают застойные явления).
- Опухолевидная. Бронхи сдавливаются у корня, далее возникает спадание легочных долей (ателектазы). Из-за подобных нарушений проявляется недостаточность дыхания. Протекает более вяло, нет высокой температуры и кашля. Хорошо поддается терапии.
- Воспалительная. Состояние ребенка тяжелое, остро выражены симптомы. Трудно поддается терапии.
Возбудители любой формы пневмонии (в том числе и правосторонней) – бактерии и грибки, аллергены и гельминты, реагенты химического и физического происхождения.
На развитие заболевания у маленьких детей влияют нарушения внутриутробного развития, врожденные пороки сердца (которые влекут нарушение тока крови), сезонные эпидемии ОРВИ, хронические недуги (рахит), слабый рост и отставание в физическом развитии, частые переохлаждения. Если ребенок является пассивным курильщиком, это также провоцирует развитие пневмонии.
Первые признаки и симптомы
Признаки патологии на начальной стадии легко спутать с ОРВИ. Пневмония вызывает сухой кашель и насморк, вялость и снижение аппетита.
Температура тела повышается незначительно, либо ее показатели остаются нормальными – для начальной стадии характерен показатель в 37,5°C.
С прогрессированием болезни появляются характерные симптомы:
- высокая температура, которая не сбивается лекарствами (выше 39°C);
- слышны специфические хрипы;
- ярко выраженные признаки интоксикации: обезвоживание, головная боль, увеличение лимфоузлов;
- потливость малыша;
- интенсивность кашля усиливается.
Особенности у детей от 1 года
У детей от 1 года прикорневая пневмония имеет волнообразное течение: ремиссии чередуются с обострениями.
Затяжной и вялотекущий процесс подрывает защитные силы иммунной системы.
В период обострения ребенку «не хватает» воздуха, в грудной клетке он ощущает боль. Другой характерный симптом – цианоз (синюшность), который проявляется на коже и слизистых.
Если у малыша наблюдается минимум 3 из типичных симптомов, следует немедленно обращаться к доктору.
Выраженность у грудничков до 1 года
Заметить патологию на ранней стадии можно только при ежедневном и комплексном осмотре малыша. Среди признаков пневмонии отмечается:
- снижение аппетита (ребенок просит грудь, но кушает вяло);
- синюшность кожи в области носогубного треугольника (явно выражен при кормлении);
- учащенное дыхание (при вдохе втягивается кожа между ребер).
Также у малышей может меняться обычное поведение: от пассивного и вялого до излишне возбудимого.
Диагностика
Определение патологии у ребенка – трудный процесс, так как малыши не могут точно сформулировать свои ощущения и указать на место боли. Устанавливает диагноз и назначает курс лечения педиатр или пульмонолог.
Наличие пневмонии в детском организме можно подтвердить только после прохождения процедуры рентгена и лабораторных методик исследования. При выявлении прикорневой пневмонии необходима дифференциальная диагностика, чтобы отличить патологию от туберкулеза и онкологии бронхов.
Как выявляют пневмонию у детей? Проводят следующие исследования:
- Рентген. На снимке просматривается затемненный участок.
- Визуальный осмотр у доктора.
- Аускультация – прослушивание дыхания, хрипов.
- Общий анализ крови и мочи. Исследование газового состава крови.
- Микроскопическое исследование мокроты. Бронхоскопия.
Лечение

Патология не является заразной, но коварна развитием опасных последствий. Поэтому курс лечения подбирается незамедлительно сразу после установки диагноза.
Общие принципы терапии – комплексность, ликвидация причины и купирование симптоматики.
Медикаменты прописываются в зависимости от возраста и веса ребенка:
- антибиотики широкого действия;
- противовирусные или противогрибковые;
- жаропонижающие (при лихорадке);
- витамины;
- бронхолитические средства.
Дополнительная мера к терапии – поддержание водного баланса и отсутствие тяжелой пищи. Для устранения проблем с дыханием прописывается небулайзер на основе травяных сборов. После улучшения состояния ребенку показана физиотерапия (УВЧ, массаж, прогревания и компрессы). Если наблюдается ослабление работы сердца – прописываются сердечные гликозиды.
Полезно знать! При правильно подобранной терапии выраженность симптоматики снижается через 3-5 суток. Период полного выздоровления составляет 3-4 недели.
При своевременной и правильной терапии прогноз благоприятный. Детей, которые перенесли пневмонию, ставят на учет в больнице для регулярных осмотров (это минимизирует рецидив). После выздоровления родителям важно повышать защитные силы и улучшать функцию дыхания ребенка. В период восстановления после болезни ребенку любого возраста показана физиотерапия и санаторно-курортное лечение.
Особенности при правосторонней форме
Такая форма обычно возникает как вторичная пневмония на фоне плохо пролеченной ОРВИ.
- Антибиотики. Цефуроксим и аналоги, Сульбактамакс. Курс приема – 3 раза в день на протяжении 10-12 суток. В период обострения вводятся внутримышечно, далее внутривенно.
- Капельницы. Через внутривенный катетер вводится 5% раствор глюкозы, натрий гидрохлорид (0,9%). Цель – выведение токсинов, купирование гипертермического синдрома.
- Прием отхаркивающих медикаментов. Чаще всего это Амброксол и Аскорил. Пить до 10 дней.
- Обязателен прием пробиотика для поддержания микрофлоры кишечника: Линекс, специальный йогурт или Лактовит.
- Для снижения температуры при лихорадке прописывают сироп Нурофен, либо Панадол. При отсутствии эффекта показана инъекция Анальгина, Папаверина и Димедрола (дозировка 1:1:1).
Важно! Не принимайте антибиотики и другие препараты без назначения их врачом!
На протяжении всего периода лечения важно измерять уровень кислорода в крови. При обострении болезни и понижении этого показателя меньше 95%, ребенку показана подача кислорода через маску. При отсутствии эффекта (если дыхательная недостаточность продолжается) требуется интубация и переход на искусственную вентиляцию легких. Это предотвратит апноэ.
Заключение
Итак, прикорневая пневмония несет особую опасность для здоровья из-за схожести симптомов с ОРВИ и сложности последующего процесса диагностики.
Лечение при подтверждении диагноза незамедлительное и комплексное. В восстановительный период обязательно соблюдение профилактических мер.
Качественное лечение ОРВИ, сбалансированное питание, закаливание, повышение иммунитета помогут предотвратить возможный рецидив.
Прикорневая пневмония у ребенка
Патология легких инфекционного характера встречается у детей довольно часто, что имеет под собой множество причин.
Особую настороженность у врачей и опасность для ребенка несет прикорневая пневмония, поскольку есть сложности в ее диагностике.
В том случае, если прикорневая пневмония у детей диагностирована неправильно или несвоевременно, есть большая вероятность развития осложнений, что для детского, еще неокрепшего организма является сложным испытанием.
При условии обнаружения у ребенка симптомов воспалительного заболевания нужно немедленно обратиться на прием к врачу. Принимать любые препараты категорически запрещено, поскольку они могут нарушить клиническую картину и осложнить диагностику.
Причины возникновения
Прикорневой вариант пневмонии всегда имеет инфекционные причины своего возникновения. По статистике это могут быть:
- невмококки
- стрептококки;
- стафилококки;
- гемофильная палочка;
- вирусы;
- грибки.
Симптоматика
По мере появления и прогрессирования ребенок становится беспокойным, теряет аппетит. Частым становится дыхание, особенно после игры или бега. Обращает на себя внимание чрезмерная потливость, кожа под носом становится синюшной.
Практически с самого начала заболевания повышается температура тела до 39 градусов, становится тяжело дышать, о чем свидетельствует втянутость межреберных промежутков.
Ребенок может быть чрезмерно перевозбужден или вял и апатичен к окружающему.
По мере прогрессирования
Когда заболевание не лечилось на раннем этапе, оно приобретает более яркие симптомы. Температура становится очень высокой и достигает 40 градусов.
Одышка беспокоит в спокойном состоянии, а синюшными становятся еще и губы и ногти. Присоединяется кашель с отхождением вязкой мокроты и насморк.
В некоторых случаях возможно нарушение сознания, особенно если имеет место высокая температура. В редких случаях появляются симптомы сердечной недостаточности.
Если лечение не начато и на этом этапе симптомы быстро прогрессируют, а состояние ухудшается. Самолечение может привести к отрицательным последствия и нередко к смертельному исходу, лучше немедленно обратиться к врачу.
Симптомы у грудного ребенка
У грудного ребенка диагностировать болезнь еще сложнее, особенно это касается начальных стадий болезни. Течение болезни может быть без яркой клинической симптоматики. Проявляется все:
- нормальным дыханием;
- незначительно повышенной или нормальной температурой;
- отсутствием хрипов в легких.
Насторожить может отсутствие аппетита у ребенка, он может часто просить грудь, но при этом есть вяло. Цианотичной становится кожа под носом, особенно, этот симптом заметен во время питания. В межреберных промежутках втягивается кожа, этот симптом заметен, если ребенка раздеть и уложить на твердой поверхности.
По мере прогрессирования болезни частым становится дыхание, изменяется поведение. Выраженная апатия и вялость, сменяющиеся повышенной возбудимостью должны насторожить родителей.
Есть еще не менее важная особенность, которую имеет прикорневая пневмония.
Она состоит в том, что часто патология не визуализируется на рентгеновском снимке, иногда очаг воспалительного процесса принимается врачом как корень легкого и трактуется как норма.
Это еще раз доказывает, что заболевание опасно, в результате ошибок в диагностике велик шанс попасть в реанимационное отделение с осложнениями.
Лечение прикорневой пневмонии
Если диагностирована прикорневая пневмония у ребенка первого года жизни, то лечение ее проводится исключительно в условиях стационара.
Для детей более позднего возраста условия лечения выбираются на усмотрение лечащего врача. Начинать лечение нужно сразу после того, как установлен диагноз, по поводу окружающих переживать не стоит.
Для остальных членов семьи пневмония опасности не представляет, поскольку не передается.
Лечение носит комплексный подход и направлено не только на борьбу с возбудителем, но и устранение ведущих симптомов. Во многом выбор врача зависит от возраста и причины болезни. Выбор чаще всего падает на антибактериальные препараты, противовирусные или противогрибковые средства. Дополнительно ребенку нужно поднять иммунитет, с этими целями используют иммуномодуляторы.
В случае выраженного кашля назначаются отхаркивающие средства и препараты, разжижающие мокроту. Если температура возрастает до высоких цифр, показаны средства для ее снижения.
Когда состояние ребенка улучшается и позволяет температура, показаны физиотерапевтические методики. Прежде всего, это прогревания, массаж, компрессы, УВЧ. В обязательном порядке проводится дыхательная гимнастика. При нарушении работы сердца врачом назначаются препараты из группы сердечных гликозидов.
Достаточное питье
Заболевание пройдет намного быстрее, если ребенок будет выпивать достаточное количество жидкости. Потребуется на время болезни отказаться от тяжелой для переваривания пищи. В этот период показаны чаи, а также солевые растворы, минеральная вода, только без газа.
Прогноз и осложнения
Если болезнь установлена вовремя, грамотно проведено лечение, то прогноз благоприятный. После перенесенного заболевания ребенок на некоторое время ставится врачом на учет. Он несет в себе цель профилактики рецидива.
Прикорневой вариант пневмонии способен дать большие осложнения, особенно это касается детского организма. Со стороны сердца проблемы могут быть в виде миокардита или эндокардита.
После перенесенного заболевания в области корня может образоваться абсцесс. Итогом пневмонии может стать экссудативный плеврит.
И наиболее серьезным осложнением, способным привести к смерти является недостаточность сердца и легких.
Реабилитация
После перенесенного заболевания важно пройти курс полноценной реабилитации, она предусматривает собой улучшение функции легких и повышение уровня иммунитета.
В этот период ребенок должен как можно чаще находиться на свежем воздухе, но не переохлаждаться. Показана ЛФК и дыхательная гимнастика под руководством врача или инструктора. Отличный эффект оказывают травы и физиотерапевтические методики, полезно посетить санаторий, специализирующийся на патологии легких.
Меры профилактики
После перенесенной пневмонии у корня легкого ребенку показаны обязательные периодические профилактические осмотры. Требуется своевременно лечить вирусные заболевания и санировать очаги инфекции, особенно хронические (таковыми являются кариозные зубы). Положительно на детский организм влияет закаливание и полноценное правильно питание.