Всегда ли аритмия при беременности указывает на заболевание сердца? В большинстве случаев ускоренное сердцебиение выявляется впервые. Большинство эпизодов аритмии доброкачественные и исчезают после родов. При частых и длительных приступах ускоренного сердцебиения следует обратиться к врачу, чтобы исключить экстрасистолии – преждевременное сокращение сердца, а также его отделов.
Общие сведения
Эктопические ритмы наблюдаются почти у 50% беременных. Некоторые нарушения ритма регистрируются у 60% здоровых людей в возрасте 40 лет при проведении суточного мониторинга. При беременности частота сердечных сокращений (ЧСС) увеличивается на 25%, потому эпизоды синусовой тахикардии не редкость в третьем триместре.
| Мнение врача Женское сердце переносит на 50% больше крови к матке. К концу срока плод получает одну пятую часть от всего объема крови, при этом сердечный выброс увеличивается на 30-50%. Происходит повышение сердцебиение от 70 до 80-90 ударов в минуту. Примерно на 30 неделе беременности сердечный выброс слегка снижается, но в родах возрастает еще на 30%. Только спустя 6 недель после родов у женщины восстанавливают дородовые показатели гемодинамики |
Иногда женщины ощущают изменения пульса, и чаще всего это вариант нормы. На фоне усиленной функции появляются шумы в сердце. Постоянные диастолические шумы и аритмии указывают на болезнь сердца.
Причины
ЧСС при беременности растет из-за гемодинамических, гормональных, а также вегетативных изменений:
- Увеличение эффективного объема циркулирующей крови от 30-50% начинается с 8 недель беременности и достигает пикового значения к 34 неделе.
- Сердечный выброс увеличивается в среднем на 6,7 л/мин в первом триместре и более чем на 8,7 л/мин в третьем триместре. В результате ЧСС повышается на 15%.
- Увеличение объема плазмы вызывает растяжение миоцитов предсердий , а также желудочков, что может привести к ранней деполяризации – заблаговременному проведению сигнала.
- Миокард становится менее эластичным, замедляется проводимость клеток из-за ранней активации ионных каналов. Большой объем камер приводит к появлению возможных «входов» для повторного возбуждения клеток.
Физиологические ускорение сердечных сокращений в третьем триместре влияет на риск синусовой аритмии у беременных. Доказано, что эстроген увеличивает количество адренорецепторов в миокарде и адренергические реакции на протяжении беременности.
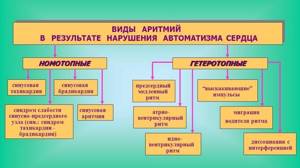
Ритм сердца более 100 ударов в минуту при беременности считается тахикардией. Эта разновидность аритмии снижает поступление крови и кислорода к тканям тела. Результатом становится ишемия, стенокардия. Разновидность ускоренного сердцебиения зависит от источника ритма:
- Синусовая аритмия при беременности – формируется в синоатриальном узле после стресса и физических нагрузок.
- Несинусования – происходит из стенок камер, бывает желудочковой и наджелудочковой.
Отдельные типы аритмии имеют различные механизмы при беременности:
| Суправентрикулярная тахикардия | Приступы патологического ускорения пульса с фибрилляцией (трепетанием) предсердий. Обычно связана с врожденными патологиями и заболеваниями до зачатия. |
| Предсердно-желудочковая узловая тахикардия | Наиболее распространенный тип среди беременных женщин. Данный вид аритмии не нарушает здоровье плода и матери, но обуславливает гемодинамическую нестабильность в питании плаценты. |
| Предсердно-желудочковая тахикардия | С механизмом re-entry возникает у женщин с врожденными пороками сердца, серьезно нарушает гемодинамику при сердечной недостаточности из-за систолической или диастолической дисфункции. |
| Фибрилляция предсердий | Редко встречается без врожденной или приобретенной клапанной болезни сердца. Приступы мерцательной аритмии у беременных случаются на фоне тиреотоксикоза, снимаются только препаратами («Аденозин», «Дигоксин», «Пропранолол»). |
| Желудочковая тахикардия | Длительностью более 30 секунд встречается редко и у женщин, знающих о проблемах сердца. |
Наиболее вероятные причины тахикардии при беременности: острая потеря крови, анемия, беспокойство, астма, обезвоживание, внематочная беременность, лихорадка, тяжелая работа, проблемы с сердцем и легкими, инфекции, сепсис, тяжелые травмы, побочный эффект некоторых лекарств и проблемы с щитовидной железой. Иногда тахикардия связана с акушерскими проблемами, такими как амниотическая жидкость, кровоизлияние, отслойка плаценты или разрыв матки.
Аритмию вызывают структурные болезни сердца:
- цианотические заболевания (тетрада Фалло);
- клапанные заболевания (двустворчатый аортальный клапан);
- дефекты предсердно-желудочковой перегородки.
Приступы вызывают приобретенные структурные изменения сердца: патологии клапанов после перенесенной ревматической лихорадки или эндокардита, кардиомиопатии. Аритмия, не обусловленная структурными патологиями, обычно связана с дегенерацией проводящей системы, а также метаболическими нарушениями.
Симптомы
Беременная женщина замечает слабость и головокружение вместо аритмии. Ощущение замирания сердца и сильного резкого удара – субъективно, встречается редко.
Нарушения сердечного ритма проявляются общими признаками:
- усталость;
- боль в груди;
- затрудненное дыхание;
- головокружение;
- спазм в теле;
- потеря сознания.
У беременных синусовая тахикардия возникает на фоне анемии. К признакам добавляется тревожность и непереносимость физических нагрузок. Женщины во время приступа ощущают собственное сердцебиение, жалуются на недомогание, потливость и предобморочное состояние, а реже – на одышку или боль в груди.
Аритмия при беременности на ранних сроках
С первых дней беременности эстроген и прогестерон вырабатываются в повышенных количествах желтым телом яичника. Повышение эстрогена, человеческого хорионического гонадотропина, влияет на активность рецепторов адреналина. В результате растет вегетативная активность в основном симпатической нервной системы – реакции «бегство и борьба».
Механизм подавляет парасимпатическую нервную систему, которая регулирует пищеварение. Частично это объясняет развитие токсикоза. В связи с ростом уровня стероидных гормонов повышается нагрузка на печень, функция которой снижена при активной симпатической нервной системой. Женщины испытывают интоксикацию, и ее главный признак – тахикардию.
Рвота, как одно из проявлений токсикоза, сопровождается утратой электролитов. Здоровая концентрация калия в крови составляет 3,5-5,2 ммоль/л.
Потенциал покоя мембраны клеток сердечной мышцы определяется соотношением концентрации калия во внутриклеточной жидкости и за пределами клетки. Незначительные изменения уровня в плазме крови меняют мембранный потенциал покоя, влияя на электрическую активность сердца.
Клинически электролитный дисбаланс проявляется аритмиями. Нормальный сердечный ритм нарушается при дисбалансе кальция и магния.
Аритмия на поздних сроках
В третьем триместре беременности сердце адаптируется под большие объемы крови. Желудочки и предсердия расширяются. Особенно увеличивается масса левого желудочка. Клетки миокарда растягиваются.
Из-за чего они чаще готовы проводить импульс возбуждения из-за преждевременной деполяризации. Сокращается период рефрактерности – нечувствительности клеток к сигналу нерва. Любой прирост частоты сердечных сокращений может вызвать опасный приступ фибрилляции предсердий.
Гормональные всплески и стрессы накануне родов способствуют аритмичности.
На поздних сроках увеличенная матка анатомически и физиологически влияет на область сердца и грудную клетку.
ЧСС в состоянии покоя увеличивается при сокращении интервалов PR, QRS и QT на электрокардиограмме беременных женщин. Сердце смещается вверх и влево, отклоняется левая ось.
Проводимость клеток нарушается из-за растяжения камер. Возникают наджелудочковые тахикардии и желудочковые экстрасистолии.
Растущая матка давит на купол диафрагмы – дыхательной мышцы. Сквозь нее проходит блуждающий нерв, регулирующий сердцебиение. Растущий живот мешает ребрам расширяться в стороны на вдохе.
Женщины начинают дышать «грудью» с подъемом ключиц и ребер вверх. Это вызывает напряжение в мышцах шеи.
Спазм приводит к раздражению блуждающего нерва, который обычно держит пульс на уровне 90 ударов в минуту.
Аритмия у плода
Нарушения сердцебиения у плода встречаются в 2% случаев. Нормальная частота пульса составляет 100-180 ударов в минуту.
Наиболее частыми аритмиями у плода при беременности являются экстрасистолии предсердий, наджелудочковые тахикардии – устойчивые и неустойчивые.
Устойчивые наджелудочковые тахикардии вызывают неиммунную водянку плода, провоцируют преждевременные роды и перинатальные патологии. Лечение зависит от гестационного возраста, продолжительности тахикардии, состояния здоровья матери и возможных рисков.
Развите ребенка с 28 по 40 неделю
Ученые определили взаимосвязь между этим сердечным заболеванием у плода и хромосомными аномалиями на 10-14 неделях беременности.
Пульс выше 170 ударов в минуту является фактором риска для отклонений при генетическом скрининге первого триместре независимо от других причин.
Также доказано, что высокий уровень материнского стресса и выброс гормона кортизола влияет на структурные аномалии сердца у плода.
Как лечить заболевание
Когда требуется лечение данного недуга во время беременности? Все зависит от частоты, длительности приступов и переносимости. Кардиолог всегда учитывает побочные эффекты, вызванные метаболизмом препаратов. Наибольший риск возрастает в период органогенеза, который заканчивается к концу первого триместра.
Сначала назначаются минимальные дозы лекарств под строгим контролем материнского и фетального состояния. В практике используют следующие препараты: «Дигоксин», «Аденозин», «Амиодарон», «Флекаинид», «Прокаинамид», «Пропранолол», «Пропафенон», «Хинидин», «Соталол» и «Верапамил». Беременность меняет фармакокинетику лекарств.
Многие женщины, которые хорошо реагировали на терапию до зачатия, испытывают аритмии даже на фоне медикаментозного лечения.
Список разрешенных и эффективных лекарств:
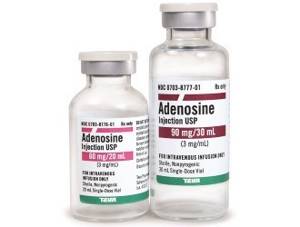 | «Аденозин» безопасен для беременных, влияние на плод не выявлено. Из-за нарушения дезаминирования назначают низкие дозы препарата. |
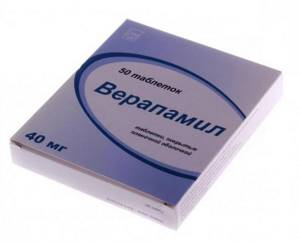 | «Верапамил» безопасен, но при быстром введении способен вызвать брадикардию. |
 | «Соталол» вызывает небольшие осложнения в виде преходящей брадикардия плода. |
К наиболее опасным препаратам для ребенка и матери относится «Амиодарон» Он нарушает функцию щитовидной железы и вызывает преждевременные роды.
При беременности это сердечное заболевание лечат консервативно. Если сердечное заболевание не выявлено, женщине прописывают отдых. Снять приступ помогают вагальные маневры: умывание ледяной водой, массаж сонной артерии и выдох с сопротивлением для нормализации ритма сердца. Аритмии, вызванные физиологическими факторами, проходят сразу после родов.
Последствия и осложнения для матери и плода
Аритмии, как симптом сердечных патологий, влияют на исход беременности. Исследования подтверждают, что акушерские осложнения возникают в 35% случае при наличии структурных изменений в сердце у матери. При выборе препаратов для коррекции сердечного ритма учитывают срок развития будущего малыша.
Преждевременные роды у женщин с аритмиями вызваны ранним разрывом плодного пузыря и старением плаценты. Осложнения обусловлены снижением кровотока в организме женщины. Болезнь повышает риск послеродового кровотечения. Потому при беременности предлагают стимуляцию родовой деятельности в конкретный день. При стойких приступах на фоне некорректированного дефекта межпредсердной перегородки повышается риск развития преэклампсии.
Нарушения сердцебиения у беременных чаще носят физиологический характер и безопасны. Они могут сопровождаться слабостью и головокружением. Причинами являются анемии, рвота при токсикозе. При частых и стойких приступах нужно обращаться к врачу.
Методы лечения аритмии во время беременности, лекарства, сердце
Что делать если при беременности был поставлен диагноз «аритмия»? Что способствует возникновению перебоев в сердце при беременности? Эти и многие другие вопросы беспокоят будущих мамочек, которые столкнулись с данной проблемой. Ответы на них далее в статье.
Что такое аритмия
Аритмия при беременности – патологические изменения в сердечном ритме и проводимости волокон миокарда. Сопровождается нарушением силы мышечных сокращений, частоты.
Аритмия у беременных возникает вследствие следующих причин:
- наличие структурных и функциональных пороков сердца у женщины;
- наличие операций на миокарде в прошлом;
- патологии вегетативной нервной системы;
- увеличенный тонус симпатического отдела нервной системы;
- неправильная работа желудка и пищеварительного тракта;
- изменения в работе эндокринной системы;
- нарушения метаболизма;
- патологии дыхательной системы;
- неправильное питание, которое включает большое количество жирных и жаренных продуктов;
- употребление спиртосодержащих напитков;
- анемия беременных;
- острые формы токсикоза.
Спровоцировать изменение в сокращения сердечной мышцы может практически любой внешний фактор.
Женщины с врожденными патологиями сердца более склонны к отклонению и относятся к группе риска.
Во время беременности аритмия чаще всего возникает из-за изменений, которые происходят в гормональной системе.
Виды аритмии
В кардиологической практике выделяют несколько видов данной патологии. Аритмия бывает:
- экстрасистолия;
- синусовая;
- мерцательная;
- пароксизмальная тахикардия;
- синдром Вольфа-Паркинсон-Уайта;
- блокадная.
- Экстрасистолия сопровождается увеличение электрической активности отдельных клеток миокарда. Часто данная разновидность сопровождается другими патологиями сердца.
- Синусовая аритмия при беременности – состояние, при котором сокращения сердечной мышцы происходят спустя разные временные промежутки. Осложнения часто возникает на фоне инфекционных заболеваний и нарушениях работы вегетативной нервной системы. Данный вид аритмии при беременности часто встречается на ранних сроках.
- Мерцательный вид характеризуется тем, что нервные импульсы не доходят от предсердия к желудочку. При этом наблюдается резкое увеличение количества сердечных сокращений. Может достигать 300 ударов в минуту.
- Пароксизмальная тахикардия – наиболее распространенный вид аритмии при беременности на поздних сроках. В течение дня неоднократно может увеличиваться частота сокращений сердечной мышцы, что может спровоцировать повышение маточного тонуса.
- Синдром Вольфа-Паркинсон-Уайта возникает только при наличии других заболеваний сердца. Эта разновидность не имеет характерной симптоматики и очень плохо диагностируется.
- Блокада – это вид аритмии, при которых нервный импульс не проходит к участкам сердца из-за некроза тканей.
Симптомы
Каждый вид аритмии при беременности имеет характерные симптомы.
Симптоматика экстрасистолии:
- ощущение головокружения;
- чувство боли в области грудной клетки;
- физиологическое ощущение неправильной частоты сокращений.
Проявления синусовой аритмии:
- ощущение сильного биения сердца;
- одышка и дыхательная недостаточность;
- потеря сознания и потемнения в глазах.
Симптоматика мерцательной аритмии:
- головокружение;
- тремор рук и ног;
- внезапная потеря сознания;
- психоэмоциональное напряжение.
Симптомы пароксизмальной тахикардии:
- возникновение приступов несколько раз за сутки;
- головокружение;
- учащение сердечного ритма до 150 ударов в минуту;
- сильная слабость и потемнение в глазах;
- неприятные ощущения в области грудной клетки.
Признаки блокады:
- потеря сознания;
- головокружение.
Синдром Вольфа-Паркинсон-Уайта не имеет характерных симптоматических проявлений.
Если будущая мама обнаружила у себя один или несколько из перечисленных симптомов, то необходимо как можно скорее проконсультироваться с врачом и пройти обследование у кардиолога.
Методы диагностики
Поводом для обращения к врачу может стать любое недомогание беременной, характерное для той или иной разновидности аритмии. Изучив жалобы, врач назначает комплексное обследование.
Диагностика аритмии при беременности включает в себя:
- ЭКГ – метод диагностики, при котором электрическая активность сердца фиксируется при помощи специальных электродов;
- ЭКГ по методу Холтер – исследование активности сердца производится на протяжении суток;
- ЭХО–КГ – ультразвуковое исследование функционирования сердца беременной;
- проба с физической нагрузкой – ЭКГ проводится в процессе активных физических действий женщины;
- тест с наклонным столом – сначала сердечный ритм исследуется горизонтальном положении, затем в вертикальном. Используется при частых потерях сознания;
- электрофизиологическое исследование – методика, при которой электроды вводятся в полость сердца;
- общие клинические анализы крови и мочи;
- консультация кардиолога.
Методы лечения
Выбор лечения аритмии при беременности зависит от ее вида. Экстрасистолия, как правило, лечится регулирование образа жизни, правильным питанием и адекватными физическими нагрузками, которые допустимы в перинатальный период. Однако если патология сильно выражена, могут назначить адреноблокаторы.
Синусовый вид аритмии требует приема специальных лекарственных препаратов, которые нормализуют сердечный ритм. Помимо этого, женщина должна контролировать прибавку веса и пить витаминно-минеральные комплексы, которые ей назначит врач.
Мерцательная аритмия требует обязательного радикального лечения. Будущей маме вводят Новокаинамид. Затем проводят специальные процедуры по защите плода в матке. Затем женщине проводят экстраимпульсную терапию.
Пароксизмальная тахикардия часто лечится приемом седативных препаратов и стабилизацией эмоционального фона беременной.
Синдром Вольфа-Паркинсон-Уайта лечится введением Новокаинамида. В большинстве случаев не требует специфического лечения, его нужно просто держать под контролем.
Блокады у беременных требуют установки кардиостимулятора. Так же таким мама запрещено рожать самостоятельно, поэтому им назначается операция кесарева сечения.
Профилактика
Мероприятия по профилактики аритмии во время беременности основываются на правила здорового образа жизни.
- Будущей маме необходимо придерживаться правильного питания. Для этого из рациона необходимо исключить жаренные, копченые, соленые продукты. Помимо этого, рекомендуется ограничить употребления кофеинсодержащих напитков, таких как чай и кофе. Кондитерские изделия также должны быть в рационе в минимальном количестве.
- В период вынашивания ребенка очень важно соблюдать питьевой режим. Достаточное количество воды нормализует работе сердечно-сосудистого аппарата.
- Женщина должна регулярно заниматься физическими упражнениями, которые разрешены в период беременности.
- Необходимо регулярно гулять на свежем воздухе.
- По рекомендации врача принимать витамины и минеральные комплексы.
Соблюдая рекомендации по профилактики данной патологии, женщина значительно снижает вероятность ее возникновения и поддерживает работу сердца в условиях возросшей нагрузки.
Аритмия – частая патология беременных женщин. При соблюдении рекомендаций по ведению здорового образа жизни будущая мама значительно снижает риск ее возникновения.
- Если же тревожные симптомы все-таки появились, о них необходимо как можно скорее рассказать врачу.
- Своевременная диагностика и правильное лечение снижают риск развития осложнений для ребенка.
- Частые головокружения и потери сознания – это серьезный повод для обращения к врачу.
Аритмия во время беременности: симптомы и лечение
При беременности в организме женщины наблюдаются физиологические изменения. Все системы начинают усиленно выполнять свои функции, направленные на сохранение плода. На определенном этапе такая работа нарушается.
Нередко это происходит с сердечно-сосудистой системой. Если у женщины выявляется аритмия при беременности, то она должна находиться под наблюдением.
Совместно с акушером-гинекологом составляется план ведения пациентки и ее родоразрешения.
Причины возникновения аритмии при беременности
- пороки;
- ишемическая болезнь;
- кардиомиопатия;
- миокардит;
- сердечная недостаточность;
- артериальная гипертензия;
- патология щитовидной железы;
- дисфункция нервной системы (вегетососудистая дистония);
- сахарный диабет;
- заболевания надпочечников;
- нарушенный обмен веществ;
- патология дыхательной системы;
- недостаток солей калия, магния и натрия;
- прием некоторых групп лекарственных препаратов;
- наследственная предрасположенность;
- интоксикация алкоголем и другими токсинами.
Эмоциональные и чрезмерные физические нагрузки относят к предрасполагающим факторам такого состояния. При несоблюдении режима может появиться аритмия у беременных женщин. В легкой степени тяжести многие из них чувствуют себя удовлетворительно. Отклонения обнаруживают впервые при плановом обследовании, на приеме у гинеколога.
Пороки
Сердечный порок нередко впервые обнаруживается у беременных при прохождении планового обследования. Патология сопровождается анатомическими изменениями в строении органа. При врожденном происхождении заболевания чаще отмечаются нарушения в перегородках, соединяющих предсердия и желудочки. Встречаются сосудистые пороки, при которых сужается просвет и нарушается кровоток.
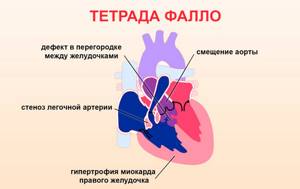
Аритмия во время беременности часто спровоцирована врожденной патологией – это тетрада Фалло. Она сочетает в себе стеноз легочной артерии, аномальное положение аорты, дефект в перегородке между желудочками и гипертрофию (увеличение кардиомиоцитов в размере) миокарда в левой полости.
Большая часть женщин, еще до зачатия плода, уже знает о своем заболевании. Диагноз устанавливается в детстве, если патология имеет врожденное происхождение. Девочка с раннего возраста состоит на диспансерном наблюдении. При планировании беременности она проходит ряд исследований. Это дает возможность выбрать тактику ведения для каждой пациентки индивидуально.
Артериальная гипертензия
Практически у 8% женщин отмечается аритмия сердца при беременности, в сочетании с артериальной гипертензией.
Диагноз может стать основной причиной для нарушения мозгового кровообращения, гибели плода или отслойки сетчатки. Заболевание опасно и для матери, и для ребенка. В ранние сроки физиологические процессы в плаценте нарушаются.
Дефицит кислорода, питательных веществ и накопление токсинов приводит к гипоксии и замедлению развития плода.
Симптомы и опасные признаки
Беременная женщина в этом периоде наиболее восприимчива к негативным воздействиям. Сердце и другие органы работают, испытывая большую нагрузку. Синусовый ритм длительное время сохраняется, и орган самостоятельно выполняет свои функции. Через определенный период появляются первые изменения различной степени выраженности.
При отсутствии помощи, женщины отмечают у себя следующие симптомы:
- учащенное сердцебиение, которое ощущается в покое;
- головокружение;
- ускоренный пульс;
- одышка.
Такой ритм называется экстрасистолическим, и это является нормой. Патологическим считается состояние, когда нарушается самочувствие женщины. Отсутствие помощи может привести к последствиям, опасным для развития плода.
Влияние аритмии на плод
Нарушение в работе миокарда легкой степени тяжести не представляет опасности для ребенка. За состоянием малыша и будущей мамы ведется контроль. При прогрессировании женщину необходимо лечить в стационаре.
Аритмия при беременности приводит к нарушению кровообращения плода. В процессе поступления питательных веществ, кислорода и выведения токсических соединений, возникают сбои. Это создает угрозу для развития ребенка и его жизни.
В ранний или более поздний срок беременности такое состояние опасно. Нарушение сердечного ритма при отсутствии лечения приводит к следующим исходам:
- Угроза выкидыша.
- Гипоксия плода.
- Поздний токсикоз.
- Осложненные роды (кровотечение, нарушение сократимости матки).
Ранняя терапия позволяет своевременно избежать осложнений и выявить риски для развития малыша.
Диагностика аритмии
Сложности появляются с теми женщинами, которые редко наблюдаются у врача в течение всего периода вынашивания ребенка, или не придерживаются назначений. Важно уже в ранний срок пройти необходимые исследования. Диагноз «аритмия» устанавливается после получения результатов следующих процедур:
- Осмотр и опрос. Оцениваются жалобы, их динамика, состояние женщины при объективном обследовании.
- Информация, полученная из анамнеза жизни. Важно проследить наследственную предрасположенность, перенесенные заболевания, уровень труда и отдыха.
- Показатели биохимического анализа. Сделать исследование женщина должна натощак. Для получения развернутого результата сдается кровь и моча.
- ЭКГ (электрокардиография).
- Суточное мониторирование ЭКГ. При необходимости женщине устанавливается портативный аппарат. В течение всего дня и ночи он регистрирует данные, которые затем оценивает врач.
- ЭхоКГ (эхокардиография). Облегчает кардиологу задачу в поиске причины появления аритмии. Исследование дает полную картину о состоянии миокарда, кровотока. Выраженные или незначительные нарушения удается обнаружить при возникновении сложностей в постановке диагноза.
- МРТ (магнитнорезонансная томография). К такому методу диагностики обращаются при невозможности выполнения перечисленных выше. Последний вариант считается наиболее современным и простым в применении.
После проведения исследования врач назначает лечение. По возможности используется немедикаментозная терапия. Наличие фибрилляции или мерцательной аритмии является показанием для комплексного подхода на весь период беременности. По необходимости она продолжается и после родов.
Лечение
Нельзя заниматься самолечением, когда женщине поставлен диагноз «аритмия у беременных». Что делать дальше – решит врач. Тактика ведения имеет определенные отличия, по сравнению с пациентками вне периода вынашивания плода. При любой степени тяжести назначается диетотерапия. Будущей матери необходимо соблюдать следующие рекомендации:
- Употреблять в пищу ежедневно свежие фрукты и овощи.
- Ограничить сладкую, жирную пищу. Полностью исключают из рациона острые, копченые блюда.
- Соблюдать режим труда и отдыха. Физические нагрузки должны быть дозированными.
- Употреблять витамины только после разрешения врача.
Положительный эффект дают физиотерапевтические процедуры, иглоукалывание. При необходимости назначается медикаментозное лечение (антиаритмические и седативные средства на растительной основе). До 8 недели беременности риск развития осложнений выше, чем в поздние сроки. Важно учитывать причины появления аритмии.
При тяжелой степени требуется хирургическая коррекция (абляция). Оптимальный срок для проведения терапии – 25-30 недель беременности. По жизненным показаниям пациентка может быть направлена на любом сроке в операционную.
Прогноз
При раннем обращении женщины к врачу и проведения всего комплекса исследований удается состояние стабилизировать. Неэффективность терапии считается показанием для хирургического лечения. Такой способ коррекции позволяет сохранить здоровье пациентки и избежать негативного влияния на развивающийся плод.
Аритмия при беременности требует внимательного отношения. Девушка должна находиться на постоянном контроле. Лечение начинают с немедикаментозного подхода. По показаниям назначаются лекарства. Сначала вводят минимально допустимые дозировки, чтобы избежать риска присоединения осложнений.
Аритмия и беременность: правильный подход
Беременность – это фактор риска сбоя сердечного ритма. Этому есть объяснения:
- Гормональные изменения. Естественный рост прогестерона и эстрогена оказывает проаритмическое действие на ткани миокарда.
- Увеличение объема циркулирующей крови на 20-30%. Это ведет к растяжению предсердий, и ритм нарушается.
- Физиологическое увеличение частоты сердечных сокращений. В среднем ЧСС растет на 15-20 ударов в минуту по сравнению с исходными данными. На фоне естественной тахикардии увеличивается объем сердечного выброса, и развивается аритмия.
Нарушения сердечного ритма выявляются у 10-12% всех беременных (по данным некоторых авторов – до 20%). Распространенность патологии среди будущих мам выше, чем у женщин вне периода гестации. Аритмия может быть впервые выявленной или сформировавшейся до зачатия. Нередко точную причину выяснить не удается.
Важно понимать: далеко не все нарушения сердечного ритма у беременных связаны с органическим поражением миокарда.
На практике мы нередко видим, что сбой в работе сердца обусловлен различными состояниями, в том числе эндокринной патологией, болезнями нервной системы и др.
В медицинской литературе указывается, что до 45% гестационных аритмий имеют функциональное происхождение и встречаются даже у здоровых женщин.
Выделяют такие причины аритмии:
- функциональные состояния: употребление некоторых продуктов (чай, кофе), курение, стресс, физические нагрузки;
- органическое поражение сердечной мышцы: ИБС, пороки сердца, миокардит, перикардит, новообразования;
- аутоиммунные заболевания;
- бронхиальная астма, бронхит;
- нарушение мозгового кровообращения;
- патология щитовидной железы, надпочечников;
- интоксикация алкоголем, наркотиками.
Аритмия у беременных женщин чаще развивается при вынашивании крупного плода, многоплодии и многоводии.
Симптомы
Характерные признаки:
- изменение частоты сердечных сокращений;
- перебои в работе сердца;
- немотивированная усталость;
- одышка;
- шум в ушах;
- тремор (дрожь) конечностей;
- тошнота, рвота;
- головокружение;
- нарушение зрения;
- потеря сознания.
Обычно симптомы впервые наблюдаются после 20 недель, когда возрастает нагрузка на сердце. Осложнения чаще выявляются в III триместре. При предшествующих заболеваниях сердца состояние будущей мамы ухудшается с ранних сроков гестации.
Какие виды аритмии встречаются при беременности
Аритмия – это серьезная медицинская проблема. Нарушения сердечного ритма создают угрозу формированию плода и течению гестации. Возможно развитие осложнений:
- самопроизвольный выкидыш;
- гестоз;
- преждевременные роды;
- хроническая гипоксия и гипотрофия плода.
Практика показывает, что риск развития осложнений выше при предшествующей сердечно-сосудистой патологии.
Рассмотрим подробнее, какие формы аритмии выявляются при гестации. и как распознать их по характерным признакам.
Экстрасистолия
Экстрасистолическая аритмия – самый частый вид нарушений работы сердца у беременных. Возникает преимущественно в III триместре, нередко протекает бессимптомно. Сопровождается перебоями сердечной деятельности и иными неспецифическими признаками.
Кратковременная экстрасистолия неопасна для здоровья матери и плода. Возникающие гемодинамические нарушения не препятствуют течению беременности. При прогрессировании патологии развивается гипоксия плода. Риск осложнений выше при сопутствующих болезнях сердца.
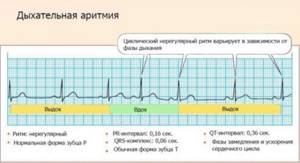
Синусовая аритмия
При этом варианте нарушается нормальный ритм сердцебиений, становится хаотичным. Сначала он может учащаться, далее – замедляться с последующей нормализацией. Интервалы между отдельными сокращениями приобретают разную по времени протяженность.
Причина патологии – сбой в работе синусового узла. Именно через него проходит импульс с определенной периодичностью. Но если ритм нарушается, узел посылает сигналы через различные промежутки времени. Все отделы сердца сокращаются последовательно, но без четкого ритма. Так развивается синусовая аритмия.
В клинической кардиологии отдельно принято выделять дыхательную аритмию. Здесь нарушения связаны с движениями грудной клетки при вдохе и выдохе.
Синусовая аритмия во время беременности обычно неопасна для матери и плода. Такие приступы не влияют на общее состояние организма и имеют незначительную продолжительность. Но, если самочувствие женщины ухудшается, страдает плод, показана консультация кардиолога и подбор терапии. Прогрессирующая синусовая аритмия грозит при беременности развитием гипоксии плода, преждевременными родами.
Синдром Вольфа-Паркинсона-Уайта
Синдром WPW – это одна из форм наджелудочковой тахикардии. Наблюдения показывают, что такая форма аритмии у беременных встречается редко и обычно связана с предшествующей патологией сердца.
Анатомический субстрат болезни – это формирование дополнительных предсердно-желудочковых проводящих путей («мостиков»).
Биоэлектрический импульс из синусового узла распространяется аномально быстро и может двигаться по кругу.
Симптомы WPW неспецифичны. Патология выявляется на ЭКГ. Во время приступа ЧСС достигает 200 уд./мин. Возможна фибрилляция предсердий и остановка сердца.
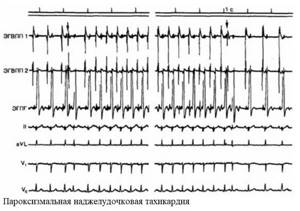
Пароксизмальная тахикардия
Пароксизмальные состояния редко возникают во время беременности без предшествующего фона. Обычно они осложняют ишемию миокарда. По локализации могут быть предсердными и желудочковыми.
Приступ пароксизмальной тахикардии возникает внезапно. Учащается сердцебиение до 200 уд./мин. Могут быть жалобы на шум в ушах, головокружение. У беременных приступ часто протекает на фоне тошноты. Возможно обратимое нарушение речи.
Длительный приступ пароксизмальной тахикардии опасен для матери и плода. Не исключено прерывание беременности.
Пациентка E., 29 лет, поступила в кардиологическое отделение с жалобами на учащенное сердцебиение, одышку, потемнение в глазах. Из анамнеза известно, что беременность первая, протекала без особенностей. Ранее на учете у кардиолога не состояла, на работу сердца не жаловалась. По данным предыдущей ЭКГ – признаки синусовой аритмии.
За три дня до госпитализации женщина почувствовала резкое сердцебиение. Обратилась к участковому гинекологу. Врач направил пациентку на ЭКГ, где была зафиксирована наджелудочковая тахикардия. Женщина была госпитализирована, осмотрена кардиологом и дежурным гинекологом. На момент осмотра осложнений беременности не было выявлено.
При поступлении в стационар на ЭКГ у пациентки регистрировались признаки наджелудочковой тахикардии с ЧСС 200 уд./мин. Проводилась консервативная терапия: Верапамил, калиево-магниевая смесь.
Проведено дообследование, на эхоКГ патологии сердца не выявлено. В течение суток состояние пациентки улучшилось, приступ удалось снять. При контрольном КТГ отмечались признаки гипоксии плода (7 баллов по Фишеру).
Далее женщина оставалась под наблюдением кардиолога и гинеколога.
На сроке 37-38 недель пациентка была переведена в отделение патологии беременности для подготовки к родоразрешению. Роды прошли путем операции кесарева сечения, без особенностей. На третьи сутки после рождения ребенка сердечный ритм восстановился. Рецидива в послеродовом периоде не было.
Мерцательная аритмия
Мерцательная аритмия – это нарушение работы предсердий. При этом мышечные волокна сокращаются очень часто – до 600 уд./мин. Принято выделять две формы такого состояния:
- трепетание – последовательное сокращение мышц, ЧСС до 400 уд./мин.;
- фибрилляция – хаотичное сокращение кардиомиоцитов, ЧСС до 600 уд./мин.
Мерцательная аритмия во время беременности не остается незамеченной. Женщины жалуются на учащенное сердцебиение, чувство нехватки воздуха. При прогрессировании болезни растет риск развития инфаркта миокарда, инсульта. Такое состояние может привести к прерыванию беременности на любом сроке.
Схема диагностики
При подозрении на патологию сердца мы направляем пациентку к профильному специалисту – кардиологу. Схема обследования включает:
- Сбор анамнеза. Важно выяснить, есть ли у пациентки заболевания сердца и сосудов, эндокринные нарушения и иные состояния – возможная причина аритмии.
- Физикальное обследование. Акцентируем внимание на состоянии кожных покровов, оцениваем ЧСС, измеряем артериальное давление. Проводим аускультацию сердца и магистральных сосудов.
- Инструментальные методы: ЭКГ и эхоКГ. По показаниям проводится суточное мониторирование ЭКГ. Эти методы признаны безопасными для плода и назначаются на любом сроке гестации. При выявлении сопутствующей патологии показана консультация профильных специалистов.
Принципы лечения
Умеренные нарушения ритма сердца у беременных мы лечим амбулаторно. Госпитализация показана при прогрессировании патологии, развитии неотложных состояний, появлении признаков сердечной недостаточности. Наблюдают за женщиной кардиолог и гинеколог. При развитии осложнений беременности проводится соответствующая терапия.
Аритмия, возникшая при гестации, может стать основанием для искусственного аборта. Поводом для прерывания беременности становится прогрессирующая патология, неподдающаяся коррекции и угрожающая жизни женщины. По медицинским показаниям аборт проводится до 22 недель.
Лечение аритмии у беременных – непростая задача. Выбор тактики определяется сроком гестации и сопутствующими заболеваниями. При разработке схемы ведения пациентки стоит учитывать следующие факторы:
- лечение аритмии должно быть комплексным. Важно не только нормализовать ритм, но и устранить причину развития патологии;
- при подборе медикаментозных средств следует учитывать срок беременности. Многие привычные препараты запрещены в I триместре как опасные для эмбриона. Некоторые средства не применяются на всем протяжении гестации. При выборе препарата также стоит учитывать его влияние на миометрий – некоторые медикаменты провоцируют гипертонус матки и ведут к прерыванию беременности;
- плановые операции при нарушениях сердечного ритма проводятся на сроке 16-22 недели. Экстренное вмешательство – в любое время.
Важно понимать: не существует абсолютно безопасных антиаритмических средств. Все они могут воздействовать на плод. Поэтому медикаменты назначаются только в том случае, если без них справиться нельзя.
Возможно применение некоторых средств в уменьшенных дозировках.
Так мы, с одной стороны, помогаем организму женщины справиться с нарушениями ритма, а с другой – уменьшаем негативное воздействие лекарственного препарата на течение гестации.
В лечении аритмии у беременных особое внимание уделяется немедикаментозным методам. Рекомендуется:
- правильно питаться. В рационе будущей матери должно быть красное мясо и молочные продукты, овощи и фрукты. Готовить пищу следует на пару, отваривать. Жареные блюда – под запретом;
- больше двигаться. Фитнес для беременных, йога, аквааэробика – все пойдет на пользу;
- избегать стрессов. Любые эмоциональные переживания – это путь к болезням сердца;
- не перенапрягаться. Серьезные физические нагрузки, тяжелая работа во время беременности запрещены.
Беременность на фоне предшествующей аритмии должна быть запланированной. Если у женщины есть заболевания сердца, ей следует получить консультацию кардиолога до зачатия. По показаниям проводится лечение до беременности, подбираются препараты, корригирующие ритм сердца в дальнейшем. Такое планирование снижает риск развития осложнений и повышает шансы на благополучное вынашивание плода.
Беременные женщины с жалобами на работу сердца, а также с бессимптомным течением аритмии при выявленных изменениях на ЭКГ должны наблюдаться у кардиолога. Для уточнения диагноза проводится суточное мониторирование ЭКГ в динамике:
- при первичном выявлении проблемы;
- в 30 недель;
- в 37-39 недель;
- через 6 недель после родов.
Беременные с аритмией находятся в группе высокого риска по развитию акушерских осложнений.
Для своевременного выявления отклонений нужно проходить ультразвуковые скрининги (12-14, 18-21 и 32-34 недели). Состояние плода оценивается объективно на каждом приеме, с 32 недель – на КТГ.
При выявлении отклонений показана госпитализация в отделение патологии беременных или терапевтический стационар.
Аритмия при беременности: симптомы, причины, лечение, профилактика, осложнения
Причины
В некоторых случаях, о наличии аритмии вы можете даже не подозревать до начала беременности. Ведь именно это состояние будет провоцирующим. Также, к предрасполагающим и провоцирующим факторам можно отнести:
- наличие других патологий сердца и сосудов;
- наследственный фактор;
- патологии эндокринной системы;
- психологические нагрузки, нарушение в питании, наличие вредных привычек;
- заболевания лёгких;
- и др.
Симптомы
У будущих мам, можно диагностировать несколько видов аритмий, имеющие особенности клинического течения. При ранее диагностированной аритмии, во время беременности, она может приобрести форму экстрасистолии, проявляющаяся неприятными ощущениями в области сердца. Как правило, вы будете чётко ощущать, как сбился ритм сердца.
Не исключено и формирование мерцательной аритмии. Это самая нежелательная и опасная форма аритмии для беременных. Ведь кроме собственного организма, будет страдать и плод – гипоксия.
Мерцательная аритмия может быть связана с другими сердечными патологиями, а может развиваться без наличия органической патологии (первичная).
Иногда, признаки мерцательной аритмии остаются не распознанными, а иногда, женщина ощущает учащённое сердцебиение, которое может закончиться головокружением, общей слабостью, вплоть до обмороков.
Синусовая аритмия может быть симптомом развития более серьёзных заболеваний сердца. И главными признаками такой аритмии будет учащение или снижение частоты сердечного ритма.
Диагностика аритмии при беременности
Диагностированием заболевания занимается ведущий акушер-гинеколог, совместно с кардиологом. Диагноз выставляется на основании жалоб, данных осмотра и результатов проведённых исследований.
В первую очередь, проводится ЭКГ с полным анализом полученных результатов: правильность ритма сердца, пульс. В случае возникновения каких-либо сложностей в постановке диагноза или он остаётся спорным, может назначаться проведение суточного мониторинга сердца, которое позволит диагностировать любую форму аритмии.
Для диагностирования аритмий, которые связаны с органической патологией, проводят ЭхоКГ. При подозрении связи аритмии и заболеваний ЦНС диагностирование проходит совместно с неврологом.
Осложнения
В той или иной степени, аритмия может повлиять на течение беременности, и иногда может стать причиной осложнений. Гипоксия плода – самое распространённое из них. При формировании некоторых форм заболевания придётся отказаться от естественных родов, и родоразрешение происходит только хирургическим путём.
Лечение
Лечить и вылечить аритмию при беременности нужно и можно, несмотря на то, что это будет связано с некоторыми трудностями и особенностями.
Для того чтобы обезопасить плод от негативного влияния аритмии, необходимо вовремя обратиться к доктору, строго выполнять все его рекомендации по приёму лекарственных препаратов, питанию и ведению режима дня – исключить все стрессы, чётко планировать день и дозировать нагрузки, больше отдыхать.
Что делает врач
Организм беременной, в некоторой степени может отторгать лекарственные препараты. Это можно объяснить увеличением метаболизма печени, почечного кровотока. Из-за этого, медикаменты быстро выводятся, и не успевают оказывать полноценного лечебного эффекта. Лечение назначается строго исходя из вида диагностированной анемии.
Прежде чем приступать к лечению, необходимо по возможности устранить все провоцирующие факторы. При мерцательной аритмии важно строго наблюдать и контролировать состояние будущей мамы, и постараться предупредить приступы (потеря сознания). В обязательном порядке, проводятся профилактические мероприятия по тромбоэмболии.
В большинстве случаев, при экстрасистолии не требуется лечения, так же как и отказа от естественных родов. Достаточно строго придерживаться рекомендаций докторов, но при ухудшении состояния, тактика ведения беременности может изменяться.
Лучшим лечением аритмии будет здоровый образ жизни, которого необходимо придерживаться особенно строго при беременности – правильное питание, активные прогулки на свежем воздухе, занятие спортом (только после консультации со специалистом) станет гарантией вашего нормального состояния, беременности и благополучного родоразрешения.
Профилактика
Предупредить развитие аритмии поможет соблюдение правил и принципов здорового образа жизни – питание, спорт и прогулки на свежем воздухе. Если о диагнозе известно, крайне важно сообщить об этой ведущему акушер-гинекологу и принять все меры для профилактики осложнений.
Статьи на тему
Показать всё
Также смотрят
|
Вооружайтесь знаниями и читайте полезную информативную статью о заболевании аритмия при беременности. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг аритмия при беременности, как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как аритмия при беременности. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?