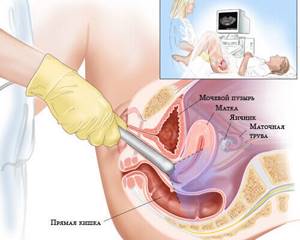
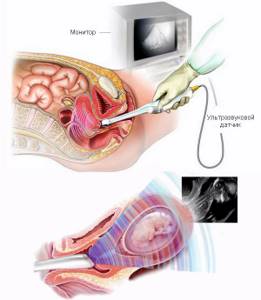
Цервикометрия при беременности что это такое — должна знать каждая будущая мама. Это обязательная процедура, позволяющая определить измерение длины шейки матки и ее состояние аппаратом УЗИ.
Процедура позволяет оценить: состояние внутреннего и внешнего зева, эхогенность тканей.
При отсутствии осложненного анамнеза жизни и угрозы преждевременных родов, процедуру проводят планово во втором триместре.
Диагностика вагинальным датчиком
Среди будущих мам, актуален вопрос: «цервикометрия шейки матки – что это такое»? Беременность – сложное физиологической состояние женщины, при котором важно контролировать весь процесс вынашивания ребенка. Чтобы получить все необходимую информацию о состоянии половой системы, специалисты назначают спектр исследований, одним из которых является – цервикометрия.
Показания к проведению
Биометрия шейки матки назначается комплексно с простым ультразвуковым скринингом на 20–22 неделе. Измерение назначается для профилактики преждевременных родов. Но если существуют соответствующие показания процедура назначается независимо от срока. Если присутствует угроза выкидыша, процедуру проводят начиная с 11 недели.
- Беременность, осложненная многоплодием.
- Болезненные ощущения внизу живота.
- Маточный гипертонус.
- Частые позывы к мочеиспусканию.
- Дискомфорт и болезненность во влагалище.
- Прогестероновая недостаточность.
- Маточное кровотечение.
- ИЦН при беременности (истмико-цервикальная недостаточность).
- Аномальное строение половой системы.
- Швы на детородном органе.
- Самопроизвольные выкидыши в анамнезе.
- Хирургические вмешательства на матке.
Если в анамнезе жизни родильницы имеется один выкидыш, то риск повторного самоаборта составляет 5%. При втором и последующем – 20%.
При осложненной беременности акушер-гинеколог может назначить дополнительные обследования, одним из которых является – цервикометрия.
Таблица норм
Проводить цервикометрию, могут только высококвалифицированные специалисты, которые разбираются в медотологии. При беременности норма, может варьироваться в зависимости от срока.
| Срок в неделях | 10–14 | 15–19 | 20–24 | 25–29 | 30–34 | 35–40 |
| Средняя длина в зависимости от срока | 35.4 | 36.2 | 40.3 | 41 | 36.4 | 28.6 |
| Вторая и последующие беременности | 35.6 | 36.7 | 40.1 | 42.3 | 36.3 | 28.4 |
| Первая беременность | 35.3 | 36.5 | 40.4 | 40.9 | 35.8 | 28.1 |
| Показатели нормы | 28–45 | 30–48 | 32–48 | 34–49 | 34–43 | 20–37 |
Если необходимо отслеживание размеров в динамике, проведение цериквометрии можно проводить неограниченное количество раз. При соответствующих показаниях процедуру рекомендуется повторять 2–3 раза в неделю.
Длина шейки матки с увеличением срока укорачивается, это связано с увеличением размеров плода. Длина шейки менее 25 мм, считается недостаточной, а если она менее 15 мм, то это является тревожным сигналом. Низкие показатели свидетельствует об угрозе преждевременных родов.
Расшифровка результатов кольпоскопии шейки матки
Как часто можно делать цервикометрию при вынашивании ребенка?
При угрозе выкидыша, биометрию систематически повторяют для контроля показателей в динамике. Частота проведения манипуляций зависит от состояния: шейки матки, роженицы, плода. На репродуктивный орган, накладывают швы.
Укорачивание шейки
Судить о том что шейка матки укорочена, можно если ее длина менее 25 мм. В медицинской практике, показатель 25–30 мм является границей между нормой и патологией. Существуют случаи когда низкие показатели являются нормой, это случается если индекс массы тела родильницы ниже нормы. Не стоит паниковать, это не свидетельствует о развитии преждевременных родов.
Чтобы удостовериться в наличии патологии, специалисты должны прослеживать изменение длины в динамике. А также важно обращать на любые негативные симптомы: схваткообразные или тянущие боли внизу живота, кровянистые выделения из половых путей. Если такие факторы диагностируются в комплексе, то специалисты принимают меры по сохранению беременности.
При угрозе прерывания беременности, на репродуктивный орган накладывают швы, которые удаляются только к 38 неделе. На более поздних сроках, производится установка влагалищного кольца, которое способствует снятию нагрузки на матку и сохранению плода. Кроме того, некоторым женщинам назначается пероральный прием прогестерона.
Подготовка
Цервикометрия – простое обследование, которое требует особой подготовки. Все манипуляции проводятся на пустой мочевой пузырь, поэтому его рекомендуется опорожнить заранее. Кроме того, в кишечнике не должно быть, скопившихся газов.
Чтобы избавиться от вздутия перед обследованием, необходимо за двое суток до проведения процедуры, исключить из своего рациона пищу, вызывающую повышенный газообмен: хлеб и другая выпечка, молочные и кисломолочные продукты, фрукты, ягоды, овощи.
Перед проведением всех манипуляций, пациентка может поесть, но неплотно.
Как проводят процедуру
Сама процедура проводится двумя способами: трансвагинальным и трансабдоминальным. В обоих случаях используется обычный аппарат УЗИ.
- Трансвагинальный – введение датчика УЗИ во влагалище.
- Трансабдоминальный – процесс измерения проводится наружно через живот женщины.
Провести необходимые замеры трансабдоминально иногда невозможно, поскольку мочевой пузырь мешает полностью осмотреть репродуктивные органы пациентки. Именно поэтому гинекологи рекомендуют проводить трансвагинальное обследование. Несмотря на способ проведения процедуры, она не приносит никакого вреда роженице и плоду.
Если каких-либо осложнений после проведения процедуры не зафиксировано, это позволяет судить о ее безвредности для будущей матери и плода.
Обычно обследование проводят 2–3 раза, но если существуют показания, возможно, ее повторение неограниченное количество раз. Кроме того, женщине рекомендуется посетить кабинет патологии шейки матки.
Расшифровка результатов цериквометрии
В процессе проведения цериквометрии, оценивается степень зрелости органа, результаты которых исчисляются в баллах.
| Симптом | 0 баллов | 1 балл | 2 балла |
| Структура органа | Структура плотная | Мягкая, наблюдается уплотнение в зоне внутреннего зева. | Мягкая |
| Длина | Более 20 мм | 10–15 мм | Длина меньше 10 мм |
| Проходимость канала | Зев сомкнут, но пролабирует на 1 палец | Зев сомкнут, но один палец спокойно пролабирует | Зев приоткрыт и пропускает 2 пальца |
| Расположение органа | Сзади | Спереди | Посередине |
После этого все полученные баллы суммируются и специалист, может определить состояние репродуктивного органа женщины и снизить риск преждевременных родов.
- 0–3 балла – незрелая.
- 4–6 баллов – созревающая.
- 7–10 – зрелая.
До 37 недель, репродуктивный орган должен оставаться в незрелом состоянии. После этого срока, он постепенно переходить в зрелое состояние.
Если после 38 недель, шейка не сформировалась, то речь идет о патологии, препятствующей естественному родоразрешению. Такое отклонение от нормы требует: контроля, коррекции.
Специалистам придется подбирать метод родоразрешения, поскольку из-за неготовности организма, женщина не сможет родить самостоятельно.
Профилактические мероприятия
При исключении угрозы преждевременных родов, особое значение имеет – профилактика ИЦН (истмико-цервикальная недостаточность). Как показывает статистика, эта патология возникает на фоне нескольких раздражающих факторов:
- нехватка прогестерона;
- травматизация шейки матки;
- аборты и выкидыши в анамнезе;
- швы на детородном органе;
- психологические стрессы и нервные потрясения;
- маточное кровотечение;
- особенности строения репродуктивной системы;
- аномальная структуризация маточных тканей;
- воспалительный процесс в мочеполовой системе женщины.
Чтобы избежать угрозы преждевременных родов, необходимо по максимуму исключить раздражающие факторы из жизни женщины. Кроме того, специалисты рекомендуют придерживаться определенных рекомендаций:
- избегать повышенных физических нагрузок;
- нормализовать свой режим дня, беременная женщина должна спать не менее 8 часов в сутки;
- принимать поливитамины для беременных;
- избегать стрессовых ситуаций;
- правильно питаться, в рационе должны присутствовать только полезные продукты (фрукты, овощи, злаковые, нежирные сорта мяса, несладкие соки, молочные продукты);
- в сутки выпивать не менее двух литров жидкости;
- чаще пребывать на свежем воздухе, рекомендуемое время прогулок составляет 2–4 часа, в зависимости от времени года длительность может меняться;
- воздерживаться от сексуальной близости начиная с 30 недели и до самых родов;
- соблюдать правила интимной гигиены, для подмывания лучше использовать средства без красителей и отдушек;
- избегать переохлаждения;
- делать гимнастику для беременных;
- избегать контакта с людьми, страдающих от различных заболеваний (грипп, ОРВИ, ветряная оспа, краснуха, венерические патологии);
- выполнять все предписания специалиста и пить прописанные им препараты.
Цериквометрия – абсолютно безопасная процедура, которая необходима для исключения угрозы преждевременных родов. При назначении трансвагинального обследования не стоит бояться, оно не принесет вреда будущему малышу. При проведении такого способа обследования, специалист получает более точные результаты, нежели при трансабдоминальном.
Если присутствуют симптомы выкидыша, роженица должна в срочном порядке проинформировать об этом специалиста. Лечащий врач осмотрит женщину и если существуют соответствующие показания, выпишет направление на цервикометрию.
При угрозе выкидыша, роженицу госпитализируют для контроля ее состояния в динамике. Кроме того, ей могут назначить медикаментозные препараты для купирования угрозы преждевременных родов.
Цервикометрия – диагностируем угрозу преждевременных родов
Ультразвуковое исследование стало одним из обязательных и наиболее достоверных методов скрининга при диспансерном учете и наблюдении беременных женщин в женской консультации. Особое значение приобрело УЗИ шейки матки с определением ее размеров и состояния (цервикометрия) во втором триместре.
Что такое цервикометрия?
Цервикометрия при беременности представляет собой эхографическое определение состояния областей внутреннего и наружного зева шейки матки и (главное) длины закрытой части цервикального канала. Исследование проводится во втором триместре в целях возможно более раннего выявления риска развития угрожающего состояния прерывания беременности.
Несмотря на появление и развитие в области медицины, в частности, в акушерстве и гинекологии, различных новых технологий и средств оказания помощи, число преждевременных родов во всем мире не уменьшается и в среднем составляет около 5-10%.
Основными факторами риска их развития являются:
- поздний выкидыш в анамнезе;
- многоплодная беременность;
- преждевременные роды в прошлом в результате самопроизвольного развития родовой деятельности, преждевременного излития околоплодных вод, медикаментозного или инструментального воздействия на шейку матки, обусловленных медицинскими показаниями;
- аномальное строение матки (двурогая матка);
- различные предшествующие манипуляции и операции на шейке матки, например, конизация.
Целесообразность проведения исследования
Сохранение беременности и нормальное течение родов во многом обусловлено уникальной частью всей женской репродуктивной системы — шейкой матки. Последняя является не только барьером на пути проникновения инфекции, но и, что еще более важно, обеспечивает удержание в матке плода до момента начала родов. Это происходит благодаря сложным процессам постепенного ее «созревания».
Под термином «созревание» подразумеваются процессы ее постепенного размягчения, уменьшения длины и, соответственно, расширения цервикального канала, вплоть до постепенного ее сглаживания. Такие процессы обеспечения физиологического течения беременности и родов являются естественными и необходимыми. Но этапы и уровень их развития должны соответствовать срокам беременности.
В противном случае развивается истмико-цервикальная недостаточность (ИЦН), результатом которой может стать досрочное самопроизвольное прерывание беременности.
Таким образом, одним из ключевых признаков угрожающего прерывания беременности является укорочение шеечного канала, начинающееся за счет раскрытия внутреннего зева и не соответствующее нормам таковой на данном сроке беременности. Его прогрессирующее укорочение во втором триместре представляет собой возрастающий риск преждевременных родов.
По сравнению с ручным акушерско-гинекологическим исследованием, ультразвуковое измерение позволяет выявить укорочение шейки матки значительно раньше и более четко. В то же время, по сравнению с абдоминальной методикой УЗИ, трансвагинальная цервикометрия характеризуется возможностями более точного измерения длины именно закрытой части цервикального канала.
- Опасна ли цервикометрия для плода?
- В целях безопасности получения диагностической информации воздействие ультразвука на женщину и плод ограничено мощностью ультразвуковых волн и длительностью процедуры по принципу «настолько минимально, в какой степени это является целесообразным».
- Большинством профессиональных организаций признано, что использование приборов УЗИ в «М» и «В» режимах энергетического воздействия, учитывая их ограниченную акустическую мощность, является совершенно безопасным при любых сроках беременности, в отличие от допплерографии, особенно с озвучиванием в ограниченной зоне исследования.
- Можно ли при цервикометрии узнать пол ребенка?
Метод предназначен для измерения длины цервикального канала во втором триместре с помощью трансвагинального датчика, но не для определения пола плода. Последнее, конечно, возможно. Но необходимость увеличения длительности процедуры и, кроме того, частота диагностической ошибки из-за высокого расположения плода делают попытку установления его пола этим способом нецелесообразной.
Показания
Общие показания к цервикометрии следующие:
- Предположение о возможном развитии истмико-цервикальной недостаточности.
- Аномалии развития матки.
- Многоплодная беременность.
- Перенесенные вмешательства на шейке матки хирургического и/или лечебно-диагностического характера.
- Окончание предыдущих беременностей в анамнезе поздним самопроизвольным прерыванием или преждевременными родами.
- Контроль во время наложения швов на шейку матки (цервикальный серкляж) или установки акушерского разгружающего пессария.
Техника выполнения и интерпретация полученных данных
До начала проведения процедуры беременная должна опорожнить мочевой пузырь. Исследование проводится в литотомическом положении, то есть лежа на спине с согнутыми ногами.
Исследователь вводит специальный ультразвуковой датчик во влагалище и располагает его в области переднего свода таким образом, чтобы шейка матки на экране монитора занимала половину изображения и находилась в сагиттальном (переднезаднем) сечении.
Повторные измерения во время одной процедуры осуществляются с промежутками во времени длительностью не менее 2 – 3-х минут, поскольку большое влияние на результаты оказывают сокращения матки и изменения положения плода. В этих случаях фиксируется показатель с наименьшим значением.
При этом не должно быть слишком сильного давления датчиком, что может привести к ложным результатам измерений. В целях уточнения диагноза в сомнительных случаях можно использовать методику 15-секундного давления рукой на дно матки, после чего проводится повторное измерение и выбирается наименьшее из полученных значений.
В целях определения расстояния между углублением внутреннего зева и наружным зевом, то есть длины шеечного канала, применяются индивидуальные электронно-цифровые калиперы.
В качестве ориентира расположения внутреннего зева и отличия его от нижнего сегмента матки используется слизистая оболочка цервикального канала.
Внутренний зев при раскрытии может иметь различные эхографические формы в виде букв латинского алфавита (T, V, U, Y), однако значение имеет именно длина сомкнутого отдела.
Показатели нормы длины закрытой части цервикального канала для первородящих и нормы для повторнородящих одни и те же, поскольку зависят от срока беременности, но не от числа родов.
Кроме того, обращается внимание на наличие взвеси (сладжа) в околоплодных водах.
Сочетание укорочения цервикального канала меньше 25 мм с наличием сладжа в околоплодных водах является свидетельством значительно более высокого риска преждевременных родов.
Если вы в группе риска
Как часто нужно делать цервикометрию при ИЦН в зависимости от групп риска в отношении угрозы развития истмико-цервикальной недостаточности и какие выводы из нее должен сделать акушер-гинеколог?
- Беременные с низким риском
В эту группу включены женщины с одноплодной беременностью, при условии отсутствия у них в прошлом преждевременных родов. Таким беременным на 18 – 22-недельном сроке проводится обычное скриннинговое эхографическое трансабдоминальное исследование.
В случае значений длины цервикального канала меньше 35 мм им показана трансвагинальная цервикометрия. Если результаты последней составляют меньше 25 мм, акушер-гинеколог рекомендует применение прогестероновых препаратов.
Цервикальный серкляж в этом случае не показан.
- Группа с промежуточным риском
В нее включают беременных с аномалиями развития матки, а также перенесших конизацию или другие хирургические манипуляции и операции.
При проведении скриннинга беременным этой группы необходимо трансвагинальное ультразвуковое исследование. При длине цервикального канала меньше 25 мм назначаются прогестероновые препараты.
Наложение швов или установка акушерского разгрузочного пессария не проводятся.
- Беременные с высоким риском
К группе с высоким риском относятся женщины с одноплодной беременностью, в анамнезе которых:
- На сроках 30-37 недель были преждевременные роды по различным причинам, включая преждевременное излитие околоплодных вод. Они подлежат обычному (во втором триместре) скриннинговому исследованию на сроках 18-22 недель, предусматривающему трансабдоминальное УЗИ с оценкой длины шеечного канала. Если этот показатель составляет меньше 35 мм, необходим ультразвуковой трансвагинальный контроль. Выявление в результате последнего длины цервикального канала меньше 25 мм является показанием к назначению препаратов прогестерона. Цервикальный серкляж не проводится.
- Имелись преждевременные роды до 30 недель беременности, в том числе преждевременные роды или прерывание беременности во втором триместре по медицинским показаниям. Таким женщинам каждые две недели, начиная с 16 – 24-ой недели, рекомендуется трансвагинальная цервикометрия. Если в результате ее проведения показатель составляет 30 мм, рекомендуется продолжение наблюдения в том же режиме, 25 – 30 мм — еженедельный контроль, при длине цервикального канала меньше 25 мм назначается вагинальное применение микронизированного прогестерона и решается вопрос о применении вагинального серкляжа или об установке акушерского разгрузочного пессария.
После наложения швов на шейку матки или при установленном пессарии дальнейшее проведение ультразвукового трансвагинального цервикометрического исследования нецелесообразно.
Ультразвуковая цервикометрия во втором триместре беременности, проводимая с учетом группы риска (низкой, промежуточной или высокой), позволяет акушер-гинекологам делать лишь предположительные выводы. Нет убедительных данных о ее эффективном использовании в скриннинговых тестированиях в целях предотвращения развития преждевременных родов при истмико-цервикальной недостаточности.
В то же время, этот метод значительно повышает возможности врачей в своевременном выявлении во втором триместре (с большой долей вероятности) женщин с угрозой преждевременных родов, в определении частоты повторных процедур и в выборе, с учетом остальных лабораторно-инструментальных исследований, рекомендаций и тактики дальнейшего ведения пациенток.
«УЗИ в гинекологии».
Проведение биометрии шейки матки на разных сроках протекания беременности
Содержание статьи:
Известно, что биометрия матки состоит из измерения трех единиц: длины, ширины и переднего, а также заднего размера. Измеряют еще и длину шейки маточного органа, если в этом есть необходимость. Шейка матки – это детородный орган, соединяющий влагалище с маточной полостью и выполняющий важные функции.
Основная его функция – защитная, особенно во время беременности. Обычно длина шеечного отдела матки в период вынашивания плода должна быть равна приблизительно 3 — 4 сантиметрам, а уменьшение ее длины грозит прерыванием беременности.
Причиной такого укорачивания могут стать нарушения гормонального характера, которые случаются чаще всего, начиная с шестнадцатой недели, либо механические повреждения при ранее перенесенных абортах или выскабливаниях.
Укорачивание шейки матки гинеколог может определить при плановом осмотре, но для установления точного диагноза назначается биометрия шейки матки с применением ультразвукового исследования. В этом случае можно определить ее длину, что очень важно при существующей угрозе родов преждевременно.
Как проводится исследование биометрии шейки матки?
Для того чтобы более точно исследовать маточную полость с развивающимся в ней плодом, оценить длину шеечного отдела матки и ее состояние, диагностировать существующую угрозу выкидыша или наличие других заболеваний, прибегают к использованию УЗИ трансабдоминального типа, а также трансвагинального, которое проводится датчиком через влагалище. При трансабдоминальном исследовании мочевой пузырь обязан быть наполненным.
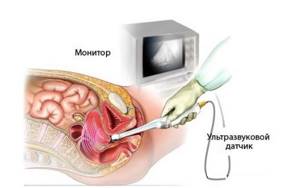
Одним из преимуществ трансвагинального исследования является то, что женщине не нужно проводить какую-либо подготовку, например, наполнять мочевой пузырь водой. При проведении УЗИ трансвагинального типа мочевой должен быть пустым. С собой пациентке следует иметь только презерватив, который при проведении диагностики одевается на датчик. Это делается с целью соблюдения личной гигиены.
Также такой вид диагностики является более точным и чувствительным, поскольку датчик располагается довольно близко к исследуемым органам. После тридцать пятой недели периода беременности проведение биометрии таким способом нежелательно и назначается в отдельных случаях только по направлению врача. Подобное исследование проводится исключительно женщинам, живущим сексуальной жизнью.
Биометрия на разных сроках протекания беременности
Показаниями к проведению трансвагинального УЗИ на первых порах вынашивания плода (до двенадцати недель) могут быть:
- Наблюдение за развитием ребенка в случае подозрений на неразвивающуюся беременность;
- Определение миомы матки;
- Перенесенные инфекционные заболевания;
- Невынашивание беременности в предыдущие сроки или угроза ее прерывания.
На поздних сроках подобное исследование не так распространено, хотя и считается абсолютно безопасным как для будущей мамочки, так и для самого ребенка.
Но все-таки гинеколог может назначить его лишь в ряде случаев, например, для вычисления длины шейки маточного тела и определения возможности удерживать растущий плод.
И первый, и второй метод исследования являются безболезненными, не требующими специальной подготовки и достаточно информативными.
Подробней о таком показании как миома матки можно узнать с этого видео:
Длина шеечного отдела матки при беременности
В течение всего периода беременности именно шейка матки подлежит пристальному вниманию врача: в ходе плановых осмотров, при проведении ультразвуковых исследований. И этому есть разумное объяснение.
В первую очередь, врач исследует длину шеечного отдела матки и его консистенцию (она должна быть плотной).
Так, длина шеечного отдела матки по неделям беременности даёт возможность врачам осуществлять контроль над процессом вынашивания ребенка:
- Длина шеечного отдела матки в I триместре протекания беременности должна быть около 3 сантиметров;
- Длина шейки на двадцатой неделе составляет 36 — 46 миллиметров;
- После 32 недели происходит подготовка к предстоящим родам и длина шейки постепенно укорачивается.
Как отмечалось ранее, в идеале во время протекания беременности длина шеечного отдела матки должна составлять три — четыре сантиметра, немного короче она может быть у повторнородящих женщин. Укорачивание шейки матки до трех сантиметров и менее является довольно серьезным сигналом.
В таком случае женщине может быть предложено оформиться в стационар для похождения курса лечения. После проведенного лечения необходима биометрия шеечного отдела матки в динамике. Ведь если все показатели в норме на двенадцатой – четырнадцатой неделе беременности, то нет гарантии того, что проблемы не возникнут на более поздних сроках.
В большинстве случаев укорочение наблюдается после шестнадцатой – двадцатой недели беременности.
Что делать, если шейка маточного тела короткая?
Если же укорочение явное или проведенное лечение не помогло, то гинеколог может предложить наложение швов, которые нужно снимать только перед наступлением родовой деятельности, или же установку пессария (специального гинекологического кольца, удерживающего шеечный отдел матки в стабильном состоянии и не дающего ей раскрыться раньше нужного времени). Также короткая шейка маточного органа — повод для отказа от физических нагрузок, половой жизни.
Если же длина шейки менее двух сантиметров — это абсолютный признак невынашивания беременности, требующий интенсивного лечения у всех беременных. Но существует и противоположная проблема — шейка не размягчена и не укорочена должным образом перед родами. В таких случаях назначают фармакологические средства, которые стимулируют начало родоразрешения.
Почему же так опасно уменьшение длины шеечного отдела матки?
Дело в том, что под давлением постоянно растущего плода шейка маточного тела раскрывается, и может случиться выкидыш или же роды прежде установленного срока. В последние недели беременности такое состояние опасно разрывом влагалища либо шеечного отдела матки. Своевременная постановка на учет и выполнение всех предписаний врача значительно сокращает риск развития любых патологий.
В этом видео подробней можно узнать о таком процессе как выкидыш и о его признаках:
Иногда шейка маточной полости бывает укороченной от рождения, но чаще всего это приобретенный признак.
К группе возможного риска относят женщин, которые имеют механическое повреждение шеечного отдела матки вследствие различных оперативных вмешательств: абортов, предыдущих беременностей или выскабливаний.
В таких случаях на шейке образуются рубцы, утрачивается способность к растяжению, происходит деформация и укорачивание. Но в некоторых случаях причиной преждевременного укорачивания шейки маточного органа могут стать сбои в организме гормонального характера.
Электронный научный журнал Современные проблемы науки и образования ISSN 2070-7428 «Перечень» ВАК ИФ РИНЦ = 0,791
1
Чехонацкая М.Л. 1
Бахмач В.О. 1
Забозлаев Ф.Г. 2
Архангельский С.М. 3
Яннаева Н.Е. 1
1 ГБОУ ВПО Саратовский ГМУ им. В. И.
Разумовского Минздрава России2 Российская Медицинская академия последипломного образования3 ГУЗ «Перинатальный центр»
Цель: прогнозирование разрывов шейки матки у пациенток с дородовым излитием околоплодных вод на основании ультразвуковой оценки гемодинамических параметров матки и шейки матки. Материал и методы.
Ретроспективно в зависимости от исхода родов сформированы: основная группа (n=64) – пациентки с ДИОВ, роды у которых протекали через естественные родовые пути и осложнились возникновением разрывов шейки матки; группа сравнения (n=84) – женщины с ДИОВ, у которых впоследствии установилась спонтанная родовая деятельность, роды завершились через естественные родовые пути и не отмечалось разрывов мягких тканей. Группу контроля составили 40 практически здоровых женщин. Проводились комплексные клинико-лабораторные, иммунологические, инструментальные исследования. Результаты. У пациенток с ДИОВ чаще выявлялось наличие «незрелой», либо «созревающей» шейки матки в отличие от женщин группы контроля. Выявлены взаимосвязи между ультразвуковыми параметрами и данными бимануального исследования, свидетельствующие о наличии четкой зависимости процессов перестройки шеечной гемодинамики со степенью зрелости шейки. Проведен сравнительный анализ особенностей кровоснабжения шейки матки у пациенток с ДИОВ в зависимости от исхода родов. Заключение. Исход родов находится в четкой зависимости от состояния шеечной перфузии накануне родов.
дородовое излитие околоплодных вод.степень зрелости шейки матки
1. Бахмач В. О. Изменения матки и шейки матки во время беременности и накануне родов (обзор) / В. О. Бахмач, М. Л. Чехонацкая, Н. Е. Яннаева, В. Ф. Забозлаев, Л. А. Гришаева // Саратовский научно-медицинский журнал. – Саратов, 2011. – Т. 7, № 2. – С. 396–400.
2. Буланов М. Н. Ультразвуковая диагностика патологии шейки матки: автореф. дис. … д-ра мед. наук / М. Н. Буланов. – М., 2004. – 41с.
3. Клинический протокол ведения преждевременных родов / под. рук. Г. Т. Сухих, Н. В. Вартапетова. – М., 2010. – С. 28.
4. Максимович О. Н. Дородовое излитие околоплодных вод: причины, диагностика, ведение беременности и родов / О. Н. Максимович, Н. В. Протопопова, В. П. Ильин // Бюллетень ВСНЦ СО РАМН. – 2006. – № 3 (49). – С. 207-212.
5. Нейфельд И. В. Клиническое и патогенетическое обоснование принципов диагностики и комплексной терапии угрожающего прерывания беременности при заболеваниях передающихся половым путем: Автореф. дис. … канд. мед. наук. – Волгоград, 2005. – 25 с.
6. Савицкий Г. А., Савицкий А. Г. Биомеханика физиологической и патологической родовой схватки. – СПб.: «Элби – СПб», 2003. – 287 с. 7. Савицкий Г. А. Биомеханика раскрытия шейки матки в родах / Г. А. Савицкий. – СПб.: ЭЛБИ, 1999. – 114 с.
8. Сидорова И. С. Физиология и патология родовой деятельности. – М.: МЕДпресс, 2000. – 320 с.
9. Современное представление о нормальной ультразвуковой анатомии гемодинамике эндоцервикса/ М. Н. Буланов, В. В. Митьков // Ультразвуковая и функциональная диагностика. – 2005. – № 2. – С. 49-54.
10. Чехонацкая М. Л., Яннаева Н. Е. Изменения гемодинамики шейки матки накануне физиологических родов. Ультразвуковые критерии “зрелости” шейки матки у беременных. // Ультразвуковая и функциональная диагностика. – 2010. – № 4. – С.36-46.
Введение
Среди проблем современного акушерства дородовое излитие околоплодных вод (ДИОВ) занимает одно из ведущих мест. Дородовым излитием околоплодных вод сопровождается 30–56 % случаев преждевременных и 15–21 % срочных родов [4,5].
Акушерская тактика при этом определяется сроком гестации, состоянием беременной и плода, а также причинами ДИОВ [4-6].
Для эффективного начала и дальнейшего прогрессирования нормальной родовой деятельности одним из важных условий является наличие «зрелой» шейки матки, что отражает готовность организма матери и плода к родам [7].
Данные литературы [1,5-7] указывают на то, что структурные изменения в шейке матки, происходящие накануне срочных родов, зависят от морфологического, физиологического, гормонального, биохимического состояния самой шейки матки.
Нарушение взаимоотношений между механизмами, обеспечивающими созревание шейки матки, может приводить к развитию аномалий родовой деятельности [1,5,6,8]. Дородовое излитие околоплодных вод и длительный безводный период также приводят к аномалиям родовой деятельности [4,5,8].
До настоящего времени оценка шейки матки у беременных в большинстве научных работ сводится к изучению биометрических данных (длина, ширина, толщина, объём, диаметр внутреннего зева, расположение шеечного канала в полости малого таза), в единичных исследованиях проводится анализ её гемодинамических характеристик как во время беременности, так и непосредственно перед родами [1,10]. В настоящее время отсутствует комплексный подход к оценке гемодинамики шейки матки у беременных с таким частым осложнением, как дородовое излитие околоплодных вод в зависимости от исходов родов.
Целью исследования: прогнозирование разрывов шейки матки у пациенток с дородовым излитием околоплодных вод на основании ультразвуковой оценки гемодинамических параметров матки и шейки матки.
Методы
В исследование были включены 188 пациенток со сроком гестации 38–40 недель, родоразрешенных через естественные родовые пути в ГУЗ «Перинатальный центр» г. Саратова в период 2008–2012 гг. Ретроспективно в зависимости от особенностей течения беременности и исходов родов были сформированы три группы.
В основную группу вошли 64 пациентки с дородовым излитием околоплодных вод, роды у которых осложнились возникновением разрывов шейки матки. В группу сравнения были включены 84 пациентки с ДИОВ, у которых впоследствии установилась спонтанная родовая деятельность и не отмечалось разрывов мягких тканей.
Группу контроля составили 40 практически здоровых женщин с физиологическим течением беременности, родов, последового и послеродового периодов.
Диагноз «дородовое излитие околоплодных вод» устанавливали, осматривая шейку матки при помощи влагалищных зеркал, обнаруживая вытекающую из цервикального канала амниотическую жидкость и подтверждали обнаружением характерного рисунка на предметном стекле при микроскопии высохшего материала. В отдельных случаях применялся иммуноферментный тест AmniSure, основанный на обнаружении амниотической жидкости in vitro в вагинальном секрете. Оценка состояния плода проводилась путем кардиотокографического исследования на аппарате PHILIPS Avalon FM20. У пациенток с ДИОВ применялись консервативно-выжидательная и активная тактики ведения родов с учетом существующих показаний и противопоказаний. Для оценки степени зрелости шейки матки применялась шкала Bishop (1964) в модификации Е.А. Чернухи (1999).
Эхографическое исследование выполнялось на ультразвуковых диагностических приборах «Voluson 730 PRO» (Австрия), «Toshiba Aplio XG» (Япония), оснащенных трансвагинальными (7,5Мгц) и трансабдоминальными конвексными (3,5Мгц) датчиками.
При трансвагинальном исследовании в В-режиме производилась биометрия шейки матки: длина, толщина, ширина, объем, изучалась эхоструктура шейки матки.
При трансабдоминальном исследовании измерялись показатели кровотока в общей маточной артерии, её восходящей и нисходящих ветвях; а при трансвагинальном исследовании – в артериях и венах стромы шейки матки и в нисходящей ветви маточной артерии на уровне проекции перешейка.
Учитывая малый диаметр сосудов и низкие скорости кровотока в сосудах шейки матки, использовали метод направленной энергетической допплерографии [9]. Во время исследований рассчитывались пиковая систолическая скорость артериального кровотока (PSV), конечная диастолическая скорость (EDV), индекс резистентности (ИР) и систоло-диастолическое отношение (СДО), для венозных сосудов – усреднённая венозная скорость (V mean).
При изучении васкуляризации шейки матки по методике, предложенной М. Н. Булановым (2004), были выделены 4 уровня (бассейна) шеечной перфузии [2].
Первый уровень – нисходящие ветви маточных артерий и соответствующие вены, идущие от проекции перешейка по направлению к влагалищной части шейки матки вдоль ее боковых стенок.
Второй уровень – артерии дуговой формы, отходящие от нисходящих маточных ветвей аналогично дуговым маточным артериям, а также соответствующие вены. Третий уровень – артерии стромы, идущие радиально по направлению к цервикальному каналу, а также вены стромы; и четвертый уровень – субэндоцервикальные артерии и вены.
По данным гистограмм, анализируемых нами в целях объективизации сведений об изменении степени васкуляризации шейки матки, изучался индекс васкуляризации, который отражает процентное содержание сосудистых элементов в интересующем объёме ткани.
Статистическую обработку результатов исследования выполняли с помощью пакета прикладных программ Statistica 8,0.
Проводили вычисление средних арифметических величин с расчетом средних квадратических отклонений.
Для оценки статистической значимости различий использовались параметрические и непараметрические методы анализа. Для доказательства связи признаков был проведен корреляционный анализ по Пирсону.
Результаты
Группы пациенток были сопоставимы по возрасту, который колебался в пределах от 19 до 35 лет и в среднем составил 25,1±0,44 лет у беременных с преждевременным излитием околоплодных вод и 24,9±0,73 года – у женщин с физиологическим течением беременности (p>0,05). Распределение пациенток по сроку гестации, возрастным характеристикам, паритету в родах свидетельствует об однородности групп по рассматриваемым показателям (р о-к>0,05; р с-к>0,05; р о-с>0,05).
У всех женщин в исследуемых нами группах шейка матки была оценена по шкале Bishop (1964) в модификации Е. А. Чернухи (1999).
У беременных основной группы в 33 (51,6 %) наблюдениях шейка матки оценена в 0–5 баллов («незрелая» шейка матки), в 22 (14 %) – 6–8 баллов («созревающая» шейка матки) и в 9 (23,4 %) случаях – 9–13 баллов («зрелая» шейка матки).
В группе сравнения у 27 (32,14 %) женщин шейка матки оценена как «незрелая», у 36 (42,86 %) – как «созревающая» и у 21 (25 %) пациенток – как «зрелая». В группе контроля «зрелая» шейка матки была отмечена в 29 (72,5 %) случаев, «созревающая» и «незрелая» шейки матки соответственно у 9 (22,5 %) и 2 (5 %) женщин (р о-к
Размеры матки по УЗИ при беременности: норма цервикометрии (шейки матки)
Цервикометрия — ультразвуковое исследование, которое позволяет определить состояние зева (внутреннего и наружного), шеечного (цервикального) канала и его длину. Во время вынашивания мышцы матки удерживают плод в ее полости, если мышечный тонус слабеет преждевременно, то это приводит к укорачиванию шейки и ее раскрытию.
Диагностические нормы цервикометрии при беременности
Длина цервикального канала вместе с внешним и внутренним зевом — величина переменная. Их размеры зависят срока беременности и количества родов (первородящая или многорожавшая женщина). Чем больше срок вынашивания, тем, соответственно, размеры цервикального канала должны быть меньше (канал короче). При нормальном течении беременности и отсутствии угрозы срыва:
- в 20 недельном сроке в норме размеры находятся в пределах 40 мм.;
- в 34 недельном сроке — в пределах 34 мм.
Если длина шейки матки менее 25 мм., то она оценивается как короткая, и встает вопрос об угрозе срыва. Если ее размеры менее 15 мм. на конец II триместра — это показатель высокого риска прерывания беременности.
Подготовка к исследованию
Данный вид УЗИ не требует специальной подготовки, диеты, применения каких-либо средств или отмены назначенных препаратов.
Достаточно обычных гигиенических процедур, и наличия с собой пеленки (застелить кушетку), а также медицинского презерватива (надеть на вагинальный датчик/трансдюсер). Перед процедурой необходимо опорожнить мочевой пузырь.
УЗИ выполняется посредством внутриполостного трансдюсера. В норме процедура безболезненна, при возникновении дискомфорта нужно немедленно сообщить об этом врачу, проводящему манипуляцию.
Цервикометрия проводится при помощи специального внутриполостного датчика УЗИ и не требует специальной подготовки женщины
Процедура цервикометрии
Существует несколько методов УЗИ, которые позволяют определить размеры цервикального канала вместе с внешним и внутренним зевом. К этим методам относятся:
- трансабдоминальное УЗИ (через брюшную стенку), при его проведении мочевой пузырь должен быть полным;
- трансвагинальное УЗИ (трансдюсер вводится непосредственно во влагалище).
Несмотря на наличие двух способов, международные стандарты цервикометрии требуют, чтобы размеры исследуемой области на УЗИ были определены правильно, как можно более точно от наружного до внутреннего зева. Это позволяет сделать только исследование, проводимое через вагину.
Обязательные условием его проведения является «пустой» мочевой пузырь, т.к. при трансабдоминальном исследовании мочевой пузырь может прикрывать внутренний зев.
При процедуре цервикометрии оценивают в первую очередь размеры шейки матки — ее длину, как основной показатель нормы и патологии.
Далее изучают расширение внутреннего зева, состояние цервикального канала, устанавливают наличие пролабирования (выпячивания) в них плодных оболочек при развитии ИЦН (истимико-цервикальной недостаточности). В случае наличия шва в области цервикального канала уточняют его месторасположение.
https://www.youtube.com/watch?v=eVrvZdiVuXo
Случаев возникновения каких-либо осложнений, возникающих во время проведения исследования, непосредственно после процедуры или в отдаленном будущем не зарегистрировано.
Как и любое ультразвуковое исследование, трансвагинальное УЗИ — самый безопасный, нетравматичный, точный и информативный метод определения нормы и патологии исследуемого органа.
Метод безопасен, как для матери, так и для ее малыша.
Трансвагинальное УЗИ является наиболее информативным в начале беременности. Одновременно с этим метод совершенно безопасен как для женщины, так и для будущего малыша
Сроки проведения цервикометрии
Контрольное (скрининговое) исследование назначают всем беременным женщинам независимо от плодности беременности и ее первичности. Время проведения цервикометрии совпадает со скринингомым исследованием анатомии плода.
Если у женщины были проблемы с вынашиванием в прошлом (самоаборт в поздние сроки, преждевременное родоразрешение), или при установленной многоплодности беременности, данное обследование нужно проводить в более ранние сроки. В период с 11 по 14 неделю, во время первого скринингового исследования на генетические аномалии развития.
При угрозе преждевременного прерывания беременности может быть назначена мониторинговая диагностика УЗИ с периодичностью в 14 дней, а в некоторых случаях и 7 дней.
Показания к цервикометрии. Группа риска
При наличии в прошлом самоабортов или раннего прерывания вынашивания, риск потери плода при текущей беременности возрастает (при одном случае выкидыша этот риск повышен на 5-10%, если имелось несколько случаев самоаборта, риск возрастает до 20%).
При многоплодности угроза срыва вынашивания в III треместре существенно увеличивается.
При вынашивании одного плода риск прерывания составляет до 1%, при вынашивании дихориальной двойни риск составляет уже около 5%, при вынашивании монохориальной двойни риск возрастает на порядок и составляет 10%.
Группа риска, требующая пристального контроля за процессом вынашивания:
- наличие самооборта в поздние сроки или преждевременного родоразрешения предыдущих беременностей;
- подозрение на ИЦН;
- многоплодие;
- хирургические вмешательства и швы на шеечном канале.
Укорочение шейки матки (ИЦН)
Одна из наиболее часто встречающихся патологий — истмико-цервикальная недостаточность (ИЦН), укорочение перешейка и шейки матки. Диагностируется состояние ИЦН, когда размеры органа не превышают 25 мм. Причины, вызывающие укорочение шейки матки:
- Крупноплодная или многоплодная беременность, а так же многоводие у женщин, перенесших травматическое воздействие в области цервикального канала.
- Наследственные аномалии строения матки. Такая патология встречается весьма редко.
- Нарушение гормонального статуса в период вынашивания. Это связано с активацией надпочечников плода (на третьем месяце вынашивания). Если у женщины уровень андрогенов в крови в норме – это не критично, но если он повышен, то дополнительное количество этих гормонов, выделяемое надпочечниками плода, приводит к уменьшению размера цервикального канала. Происходит это бессимптомно, т.к. не сопровождается повышением мышечного тонуса всего органа.
- Механические травмы шейки с последующей ее деформацией (например, при наложении медицинских щипцов) вследствие абортов, диагностических выскабливаний и т.п.
Многоплодная беременность и крупный вес плода напрямую приводят к укорачиванию шейки матки
О развитии ИЦН может говорить выявляемое с помощью УЗИ обследования раскрытие внутреннего зева в виде воронки. В нормальном состоянии он сомкнут. Дополнительными причинами ИЦН могут быть:
- иссечения шеечного канала в процессе лечения определённых типов патологий;
- травмы шеечного канала при предыдущих родах;
- его травмы в результате само- или медицинских абортов.
Подобная патология требует госпитализации и в дальнейшем, если состоянии не придет в норму, возможного вмешательства. С этой целью рекомендуют постельный режим, либо делают наложение шва (цервикальный серкляж) на шейку, или ставят специальные механические приспособления. Эти приспособления используется для поддержания матки и называются разгружающим акушерским пессарием.
Незрелость шейки матки при УЗ-обследовании
Существует и противоположная проблема – не готовность шейки матки к процессу родоразрешения (незрелость), несмотря на доношенность беременности.
Причиной этого могут быть психологические проблемы (страх перед процессом родоразрешения), анатомические аномалии развития органа или операции, в результате которых в стенки цервикального канала теряют свою эластичность.
Оценивается готовность по 3-х или 4-х уровневой шкале. Чаще используются 3-х уровневые шкалы. Основными признаками готовности матки к родоразрешению (зрелости) являются:
- ее структура, которую принято описывать как консистенцию;
- проходимость шеечного канала;
- длина влагалищной части;
- отклонение от проводной тазовой оси.
Степень зрелости шейки матки оценивается в баллах:
| 0 | 1 | 2 | |
| консистенция | плотная | размягчена, кроме области внутреннего зева | мягкая |
| длина, см/сглаженность | более 2 см | 1-2 см | менее 1 см/сглажена |
| проходимость цервикального канала | наружный зев закрыт, пропускает первую фалангу пальца | канал шейки проходим для 1 пальца, имеется уплотнение внутреннего зева | более 1 пальца, при сглаженной шейке более 2 пальцев |
| положение | кзади | кпереди | срединное |
Степень ее зрелости по 3-х уровневой системе оценивается в баллах от 0 до 10. От 0 до 3 баллов – незрелая, от 4 до 6 – созревающая и от 7 до 10 – зрелая. В норме по истечении 37 недель наступает переход от незрелого к зрелому состоянию. В случае незрелости или слабой зрелости матки возникают проблемы при родоразрешении. Может быть показана операция — кесарево сечение.
Методы профилактики преждевременного разрешения беременности
В современной акушерской практике наиболее эффективными методами считаются медикаментозная профилактика и хирургическое вмешательство (наложение швов на шейку матки).
Наложение швов (цервикальный серкляж) – считается эффективным способом предотвращения преждевременного родоразрешения. Существуют два варианта этого вмешательства. В первом случае швы накладываются в конце I триместра. Во втором случае проводят мониторинговую УЗ-диагностику.
Время ее проведения с 14 по 24 неделю с интервалом в 14 дней. Хирургическое вмешательство в этом случае считается оправданным, если длина шейки уменьшается до 25 мм и менее. Второй подход снижает потребность в оперативном вмешательстве до 50%.
Однако эта операция рискована для беременности с наличием нескольких плодов, ее проведение может повысить риск преждевременного родоразрешения.
В качестве медикаментозных средств профилактики раннего родоразрешения используются препараты прогестерона. Так же в качестве экспериментальной методики используется постановка влагалищного пессария. После применения механических или оперативных средств предотвращения раннего родоразрешения трансвагинальное УЗИ не делают.