© M.Rode-Foto — stock.adobe.com
Поделиться:
Инсулин – один из самых изученных гормонов в медицине. Образуется он в бета-клетках островков Лангерганса поджелудочной железы, влияет на внутриклеточный обмен веществ практических всех тканей.
Главное свойство пептидного гормона – способность контролировать уровень глюкозы в крови, не давая превышать максимально предельной концентрации. Инсулин активно участвует в синтезе белков и жиров, активизирует ферменты гликолиза, а также способствует регенерации в печени и мышцах гликогена.
Орган, вырабатывающий гормон
В первую очередь нужно отметить роль поджелудочной железы в человеческом организме, так как именно она ответственна за выработку важного гормона инсулина. Данный орган имеет одну особенность, он выполняет две значимые функции.
Сахарный диабет требует постоянного контроля уровня сахара в крови.
Использование инсулина в качестве лекарств
Открытие эндокринной функции поджелудочной железы
В 1869 году в Берлине 22-летний студент-медик Лангерганс исследуя с помощью нового микроскопа строение поджелудочной железы, обратил внимание на ранее неизвестные группы клетки равномерно распределены по ее ткани. Он не делал никаких предположений относительно их назначения. Только 1893 Эдуад Лагес выяснил, что они отвечают за эндокринную функцию поджелудочной железы и назвал их «островками Лангерганса» в честь первооткрывателя.
В 1889 году Оскар Минковский и Джозеф фон Меринг исследовали функции пидшлукновои железы. Они провели панкреатомию здоровом собаке, через несколько дней после этого у животного начали наблюдаться симптомы диабета, в частности сильная жажда, усиленное выделение мочи с высоким содержанием сахара, чрезмерное потребление пищи и потеря веса. Через некоторое время исследователям удалось «вылечить» собаку путем трансплантации ткани поджелудочной железы под кожу.
В 1901 году был сделан следующий важный шаг, Юджин Опи (Eugene Opie) четко показал, что «сахарный диабет обусловлен разрушением островков поджелудочной железы, и возникает только когда эти тельца частично или полностью разрушены». Связь между сахарным диабетом и поджелудочной железой был известен и раньше, но до этого не было ясно, что диабет связан именно с островками Лангерганса. Это, а также много других исследований патологий поджелудочной железы, привело таких ученых как Жан де Мейер (1909) и Эдвард Шарпи-Шафер (1916) к выводу о том, что островки Лангенгарса должны производить вещество с сахароснижающим эффектом. Мейер назвал ее инсулином от лат. Insula — остров.
Первые попытки выделения инсулина
В последующие два десятилетия было предпринято несколько попыток выделить островковый секрет как потенциальное лекарство. В 1907 году Георг Зюльцер (Georg Ludwig Zülzer) достиг некоторого успеха в снижении уровня глюкозы в крови подопытных собак панкреатическим экстрактом и даже смог спасти одного пациента в диабетической коме. Однако его препарат имел сильные побочные эффекты, вероятной, из-за плохого очистки, из-за чего от него пришлось отказаться.
Эрнест Скотт между 1 911 и 1912 годами в Чикагском университете использовал водный экстракт поджелудочной железы и о, но он не смог убедить своего руководителя в важности этих исследований, и вскоре эксперименты были прекращены. Такой же эффект демонстрировал Израэль Кляйнер в Рокфеллеровском университете в 1919 году, но его работа была прервана началом Первой мировой войны, и он не смог ее завершить. Похожую работу после опытов во Франции в 1921 году опубликовал профессор физиологии Румынской школы медицины Николас Паулеско, и многие, особенно в Румынии, считают именно его первооткрывателем инсулина.
Работа Бантинга и Беста
Большинство экстрактов поджелудочной железы, изготовленных различными исследователями в период до 1921 года, имели одну и ту же проблему: они содержали много примесей, в том числе продуктов экзокринной части железы, и вызвали абсцессы у пациентов. Впервые выделить и очистить до уровня пригодного к использованию для терапии людей удалось группе ученых Торонтского университета в 1921 году.
Фредерик Бантинг после завершения Первой мировой войны работал хирургом-ортопедом и читал лекции в Университете Западного Онтарио. Одной из тем этих лекций был метаболизм углеводов. В ходе ознакомления с предметом, Бантинг прочитал труд доктора Мозеса Баррона, в которой тот описывал отмирания экзокринной части поджелудочной железы в случаях, когда ее протока была перекрыта камнями. Это навело его на мысль о новом методе выделения эндокринного секрета поджелудочной железы, в своих заметках Бантинг записал:
| Перевязать панкреатический проток собаки. Поддерживать жизнедеятельность животного пока ацинусы НЕ дегенерируют и останутся только островки. Попытаться выделить внутренний секрет и подействовать на гликозурии. |
Со своей идеей Бантинг обратился к Джону Маклеода — профессора Университета Торонто, международно известного исследователя метаболизма углеводов. Маклеод знал о трудностях, с которыми столкнулись предыдущие исследователи в попытках выделить лечебный панкреатический экстракт, однако он считал, что даже отрицательный результат работы Бантинга будет полезным, и поэтому согласился предоставить ему место в лаборатории, собак для опытов и одного помощника. На роль помощника претендовали два студента физиологи Чарльз Бест и Кларк Ноубл. Чтобы решить, кто именно из них будет помогать Бантингу, они бросили монетку. Хотя распространено мнение о том, что Бест выиграл, его знакомый Роберт ВОЛП настаивал на том, что он проиграл, поскольку ни один из студентов не хотел работать с меланхолинйим раздражительным Бантинг.
Сущность и значимость инсулина
Инсулин – это гормон белковой природы, образующийся в β-клетках, располагающихся в панкреатических островках поджелудочной железы. Он выполняет многогранные функции, напрямую касающиеся метаболических процессов. Основная задача гормона – это регулирование уровня глюкозы в плазме крови.
Функция инсулина в организме человека заключается в таких действиях:
- усиление проницаемости плазматических мембран для глюкозы;
- активация ферментов гликолиза;
- переброс в печень, мышечную и жировую ткань избытка глюкозы в измененном виде, как гликоген;
- стимуляция синтеза белков и жиров;
- подавление ферментов, воздействующих на распад гликогена и жиров.
Отметим, что функции гликогена и инсулина тесно переплетены между собой. При употреблении пищи поджелудочная железа начинает вырабатывать инсулин для нейтрализации переизбытка глюкозы (норма – 100 мг на 1 децилитр крови), который попадает в печень, а также жировую и мышечную ткань в виде гликогена.
Гликоген – это сложный углевод, состоящий из цепочки молекул глюкозы. При снижении уровня сахара в крови (например, при высоких физических нагрузках или сильных стрессах) запасы вещества расщепляются ферментами на составляющие, что способствует нормализации уровня глюкозы.
Если в организме отмечается нехватка инсулина, это соответственно, сказывается на запасах гликогена, который в норме составляет 300-400 грамм.
Норма сахара в плазме крови составляет 100 мг на 1 децилитр крови, превышение показателя считается патологией.
Состав инсулина, строение молекулы
Как мы видим на рисунке, молекула инсулина состоит из двух полипептидных цепей. Каждая цепь состоит из аминокислотных остатков. В цепи А содержится 21 остаток, в цепи В — 30. И того, инсулин состоит из 51 аминокислотного остатка. Цепи соединены в одну молекулу дисульфидными мостиками, которые образуются между остатками цистеина.
Инъекции инсулина обязательно требуются при СД I типа.
Несмотря на независимость больного от инъекций, к сожалению, в частых случаях существуют веские основания для того, чтобы назначить инсулин при сахарном диабете 2 типа.
Это:
- симптомы острого дефицита гормона (снижение веса, кетоз);
- наличие осложнений диабета;
- тяжелые инфекционные заболевания;
- обострение хронических патологий;
- показания для хирургического вмешательства;
- впервые выявленный диабет с наличием высоких показателей гликемии, не зависимо от возраста, веса и предполагаемой продолжительности болезни;
- наличие тяжелых нарушений работы почек и печени;
- беременность и кормление грудью.
Инсулиновые инъекции
Чаще всего инъекции с использованием инсулина назначаются людям, страдающим сахарным диабетом. Врач подробно объясняет правила использования шприца, особенности антибактериальной обработки, дозировку.
- При диабете 1 типа люди регулярно делают себе самостоятельные инъекции для поддержания возможности нормального существования. У таких людей нередки случаи, когда требуется экстренное введение инсулина в случае высокой гипергликемии.
- Сахарный диабет 2 типа допускает замену инъекций на таблетки. Вовремя диагностированный сахарный диабет, адекватно назначенное лечение в виде таблетированных форм в сочетании с диетой позволяют вполне успешно компенсировать состояние.
В качестве препарата для инъекций применяется инсулин, который получен из поджелудочной железы свиньи. Он имеет схожий биохимический состав с гормоном человека и дает минимум побочных эффектов. Медицина постоянно развивается и сегодня предлагает пациентам полученный в результате генной инженерии инсулин — человеческий рекомбинантный. Для инсулиновой терапии в детском возрасте применяется лишь инсулин человека.
Необходимая доза подбирается врачом индивидуально, в зависимости от общего состояния пациента. Специалист проводит полный инструктаж, обучая его делать инъекции правильно.
При заболеваниях, для которых характерны инсулиновые перепады, необходимо придерживаться сбалансированной диеты, соблюдать распорядок дня, регулировать уровень физических нагрузок, свести к минимуму появление стрессовых ситуаций.
Образование и механизм действия
Основным толчком к выработке инсулина поджелудочной железой служит увеличение показателя глюкозы в плазме крови. Функция гормона довольно обширна, главным образом затрагивает метаболические процессы в организме, способствует образованию гликогена и нормализации углеводного обмена. Для того чтобы понять действие инсулина следует ознакомиться с его образованием
Образование
Процесс образования гормона представляет собой сложный механизм, который состоит из нескольких этапов. В первую очередь в панкреатических островках образуется неактивный пептид-предшественник (препроинсулин), который после ряда химических реакций при созревании приобретает активную форму (проинсулин).
Проинсулин, транспортируясь в комплекс Гольджи, преобразуется до гормона инсулина. Секреция происходит на протяжении всего дня в непрерывном режиме.
Таблица №3. Норма инсулина в крови с учетом возраста и категории лиц:
| Категория лиц | Норма содержания инсулина мкЕ/мл |
| Взрослые (без патологий) | 3-25 |
| Дети (без патологий) | 3-20 |
| Беременные | 6-28 |
| Лица старше 60 лет | 7-36 |
Стимулирующим фактором для выработки инсулина служит прием пищи (в особенности сладостей). При этом появляются дополнительные стимуляторы, такие как:
- сахар;
- аминокислоты (аргинин, лейцин);
- гормоны (холецистикинин, эстроген).
Гиперфункция выработки инсулина наблюдается при увеличении концентрации в крови:
- калия;
- кальция;
- жирных кислот.
Снижение функции выработки гормона отмечается при увеличении уровня гипергликемических гомонов (глюкагона, гормонов надпочечников, гормона роста), так как их избыточное содержание способствует увеличению уровня глюкозы.
Регуляция уровня глюкозы
Как мы выяснили, инсулин усиленно начинает вырабатываться β-клетками при каждом употреблении пищи, то есть при поступлении в организм значительного количества глюкозы. Даже при снижении поступления глюкозы β-клетки никогда не прекращают нормальную секрецию гормона, но при падении уровня глюкозы до критических показателей, в организме высвобождаются гипергликемические гормоны, которые способствуют поступлению глюкозы в плазму крови.
Внимание. Адреналин и все иные гормоны стресса в значительной степени подавляют поступление инсулина в плазму крови.
Таблица №4. Норма уровня глюкозы:
| В зависимости от давности употребления пищи | Показатель нормы, ммоль/л |
| Взрослый здоровый человек в течение дня | 2,7-8,3 |
| Взрослый здоровый человек натощак | 3,3-5,5 |
Уровень глюкозы в плазме крови повышается сразу после приема пищи на короткое время.
Самым опасным последствием СД является гипогликемическая кома.
Действие инсулина
Инсулин оказывает влияние на все обменные процессы в организме, но основное влияние он имеет на углеводный синтез, это связано с усилением функции транспортировки глюкозы посредством клеточных мембран. Активация действия инсулина запускает механизм внутриклеточного обмена, при котором по клеточным тканям транспортируется запас глюкозы в плазму крови.
Благодаря инсулину глюкоза направляется в измененном виде (гликоген) в два типа ткани:
- мышечную (миоциты);
- жировую (адипоциты).
В совокупности эти ткани составляют 2/3 всей клеточной мембраны организма, они выполняют наиболее значимые функции. Это:
- дыхание;
- движение;
- запас энергии;
- кровообращение и т.д.
Эффекты инсулина
В организме инсулин значим в процессах обмена веществ и запасах энергии. Инсулин является основным гормоном, способствующим нормализации уровня глюкозы в плазме крови. Он обладает множеством эффектов, направленных на оказание действия благоприятствующих активности некоторых ферментов.
Таблица №5. Эффекты инсулина:
| Эффект | Воздействие |
| Физиологический |
|
| Анаболический |
|
| Антикатаболический |
|
Инсулин направляет глюкозу в клетки печени в измененном виде, как гликоген.
Разновидности инсулина
В зависимости от вида, инсулин принимают в разное время суток и разными дозами:
- Хумалог и Новорапид действуют очень быстро, уже через час уровень инсулина повышается и достигает максимального показателя, необходимого организму. Но уже спустя 4 часа его действие заканчивается, и уровень инсулина опять снижается.
- Хумулин Регулятор, Инсуман Рапид, Актрапид характеризуются быстрым повышением уровня инсулина в крови уже спустя полчаса, максимум через 4 часа достигается его предельная концентрация, которая потом начинает постепенно снижаться. Препарат действует на протяжении 8 часов.
- Инсуман Базал, Хумулин НПХ, Протафан НМ обладают средней продолжительностью воздействия от 10 до 20 часов. Максимум через три часа они начинают проявлять активность, а через 6-8 часов уровень инсулина в крови достигает максимальных значений.
- Гларгин обладает длительным действием от 20 до 30 часов, на протяжении которых поддерживается ровный инсулиновый фон без пиковых значений.
- Деглюдек Тресиба произведен в Дании и имеет максимальный по продолжительности действия эффект, способный сохраняться на протяжении 42 часов.
Все инструкции по правилам введения инсулина пациент должен получить строго от лечащего врача, так же как и о способах введения (подкожном или внутримышечном). Нет строгой определенной дозы и кратности введения ни для одного препарата на основе инсулина! Подбор и корректировка доз осуществляется строго индивидуально в каждом клиническом случае!
Недостаток инсулина
Недостаточная выработка инсулина приводит к увеличению содержания глюкозы в плазме крови. Это обстоятельство приводит к развитию такого патологического состояния, как сахарный диабет. Дефицит инсулина может быть вызван различными причинами, а определить его нехватку можно по некоторым специфическим симптомам.
Симптомы недостаточности инсулина
На недостаточное содержание гормона могут указывать такие симптомы:
- постоянное чувство жажды;
- сухость во рту;
- увеличение частоты мочеиспусканий;
- чувство голода;
- анализ крови показывает повышенное содержание глюкозы (гипергликемия).
При наличии вышеперечисленных признаков человеку следует сразу обратиться к эндокринологу. Сахарный диабет сложное патологическое состояние, которое требует незамедлительного лечения.
Если своевременно выявить заболевание можно терапию ограничить таблетированными препаратами, а содержание сахара поддерживать правильным питанием.
Основной симптом СД – постоянное чувство жажды.
Внимание. Инсулиновая недостаточность без должного лечения начинает прогрессировать и приобретать все более серьезные формы, угрожающие жизни пациента.
Причины недостаточности гормона
Инсулиновая недостаточность может образовываться по ряду причин. Это:
- Прием «вредной» пищи, частые переедания.
- В составе рациона преобладает большое количество сахара и белой муки. Для преобразования такого количества сахара поджелудочная железа обязана продуцировать большие объемы инсулина. Иногда орган не в состоянии справиться с такой задачей, происходит дисфункция отделов железы.
- Наличие хронических и тяжелых инфекционных заболеваний. Они ослабляют иммунную функцию и повышают риск сопутствующих патологий.
- Сильные стрессы, нервные потрясения. Уровень глюкозы прямо пропорционально зависит от психологического состояния человека, при нервных возбуждениях уровень сахара в крови повышается до критических отметок.
- Высокие физические нагрузки либо полная пассивность.
- Воспалительные процессы в поджелудочной железе.
- Осложнения после оперативного вмешательства.
- Наследственная предрасположенность.
- Недостаток белка и цинка, а также повышенный уровень железа.
Белок и инсулин
Белок также способствует выделению инсулина. Продукты с высоким содержанием белка вызывают больший инсулиновый отклик, нежели продукты с высоким содержанием углеводов.
Вы наверняка слышали о том, что высокобелковые диеты являются наиболее эффективными в процессе сжигания жира. Сывороточный протеин (ссылка на статью «3 пути влияния сывороточного протеина на похудение и сжигание жира») вызывает большое выделение инсулина, но неоднократно доказано, что именно он способен помочь в сжигании жира.
Парадокс, не правда ли? Ведь если бы инсулин на самом деле являлся главной причиной возникновения жировых отложений, то белковая пища, и протеин в частности, способствовала бы накоплению жира, а не его сжиганию.
Полезная статья: «10 главных источников белка – список продуктов и советы».
Переизбыток инсулина
Высокий уровень инсулина несет не меньшую опасность для здоровья человека. Это также может вызвать гипогликемию, что означает критическое понижение содержания сахара в крови.
Симптомы
При повышенном уровне гормона клетки тканей прекращают получать необходимое количество сахара.
При повышенном инсулине отмечаются такие симптомы:
- головная боль;
- заторможенность;
- спутанность сознания;
- судороги;
- появление прыщей и перхоти;
- повышенное потоотделение;
- образование кисты в яичниках;
- нарушение менструального цикла;
- бесплодие.
В тяжелых запущенных ситуациях гиперфункция гормона может привести к коме и летальному исходу.
Важно. Инсулин обладает сосудосуживающим эффектом, поэтому его переизбыток способствует повышению артериального давления и нарушению кровообращения в головном мозге. Эластичность артерий снижается, а стенки сонной артерии все более утолщаются. Данный факт становится причиной отсутствия четкого мышления у человека по мере его старения.
Главный признак избытка инсулина – головная боль и заторможенность.
По истечении некоторого времени, при отсутствии должной терапии, клетки поджелудочной железы «осознают», что в организме отмечается наличие инсулина сверх нормы и полностью перестают производить гормон. Это может привести к сахарному диабету.
Уровень гормона начинает стремительно падать и выполнять свои непосредственные жизненно-важные функции. Это приводит к нарушению метаболизма, кислородному голоданию клеток и их деструкции.
Причины
Переизбыток инсулина может быть вызван рядом причин. Среди основных факторов, влияющих на данную патологию, является ожирение. У людей с лишним весом происходит медленное усвоение жиров, снижается функция кровообращения, развивается почечная недостаточность.
Важно. У диабетиков основной причиной повышения гормона в крови является передозировка инъекциями инсулина.
Причины повышения уровня гормона:
- Опухолевые образования поджелудочной железы (в основном это доброкачественные новообразования, имеющие название инсулиномы). Они благоприятствуют усилению выработки гормона.
- Патологическое разрастание β-клеток.
- Дисфункция выработки глюкагона, способствующего расщеплению гликогена в печени (запаса глюкозы).
- Сбой углеводного обмена.
- Патологии печени и почек.
- Поликистоз яичников.
- Наличие нервно-мышечного заболевания, такого как дистрофическая миотония.
- Злокачественные новообразования брюшной полости.
- Чрезмерные физические нагрузки.
- Частые стрессовые ситуации и нервные возбуждения.
На повышенный уровень гормона влияет неправильное питание. Это могут быть частые переедания и употребление «вредной» пищи и сладостей, а также голодание с целью резко снизить вес.
Снижение продукции таких гормонов, как глюкокортикоидоы, кортикотропины и соматотропины, увеличивают выработку инсулина.
Последствия повышенного содержания инсулина
Избыток инсулина в крови приводит к серьезным нарушениям в организме. При повышенном уровне гормона происходят сбои в кровообращении, что чревато развитием гангрены конечностей, почечной недостаточности и дисфункции центральной нервной системы. Также негативное влияние оказывается на репродуктивную функцию, у женщин эндокринные нарушения приводят к бесплодию.
Инсулинома.
Инсулиновый шок.
Синдром хронической передозировки (синдром Сомоджи).
Глюкоза является главным источником энергии, необходимой организму в достаточном объеме. При нарушении функций инсулина затормаживается деятельность ферментов, направленных расщеплять гликоген в глюкозу и перенаправлять ее в клеточную ткань головного мозга.
На этом фоне головной мозг не получает достаточное количество энергии и питательных веществ, что приводит к заторможенности, снижению мышления, спутанности сознания и головным болям.
Особенности сдачи крови на выявление уровня инсулина в крови
Для того, чтобы определить содержание инсулина в крови, следует сдать лабораторный анализ. Для этого берется кровь из вены и помещается в специальную пробирку.
© Alexander Raths — stock.adobe.com
Для того чтобы результаты анализа были максимально точными, людям категорически запрещается употреблять пищу, лекарства, алкоголь за 12 часов до забора крови. Также рекомендуется отказаться от всех видов физической нагрузки. Если человек принимает жизненно необходимые препараты и отменить их никак нельзя, этот факт отображается при приеме анализа в специальном бланке.
За полчаса до сдачи инсулиновых проб пациенту необходимо полное спокойствие!
Изолированная оценка содержания инсулина в крови с медицинской точки зрения не несет какой-либо значимой ценности. Для определения типа нарушения в организме рекомендовано определение соотношения инсулина и глюкозы. Оптимальный вариант исследования — нагрузочный тест, который позволяет определить уровень синтеза инсулина после нагрузки глюкозой.
Благодаря нагрузочному тесту можно определить скрытое течение сахарного диабета.
При развитии патологии реакция на выброс инсулина будет более поздней, чем в случае нормы. Показатели гормона в крови нарастают медленно, а позже поднимаются до высоких значений. У здоровых людей инсулин в крови возрастет плавно и опустится до нормальных значений без резких скачков.
Влияние инсулина при различных патологических состояниях
Как мы уже выяснили, инсулин играет очень важную роль в деятельности всего организма. Тяжелые последствия могут наступить, как при пониженном уровне гормона, так и при повышенном.
При наличии симптомов, указывающих на дисфункцию поджелудочной железы, следует незамедлительно предпринимать соответствующие методы лечения. Нарушения в выработке инсулина воздействуют негативно на организм, если имеются какие-либо патологические изменения. Рассмотрим некоторые из них.
Раны при сахарном диабете
Наверняка каждый знает, что раны при сахарном диабете представляют особую опасность, особенно, если отмечается нагноение. Лечение проходит довольно сложно и связано это с тем, что организм не способен сопротивляться воспалению и пересыханию кожного покрова.
Если в организме повышен или понижен инсулин, при обработке ран возникают сложности ввиду определенной особенности заживления. Рана только начинает заживляться, как происходит пересыхание кожи, что способствует растрескиванию. Каждый раз в трещины попадает инфекция, которая вызывает воспалительный процесс и нагноение.
Важно. Основным фактором, оказывающим влияние на заживление ран, является диабетическая нейропатия. Это патология, образовавшаяся как осложнение сахарного диабета. Заболевание встречается у 50% всех пациентов.
Если у больного рана не заживляется в течение нескольких дней, то она преобразуется в гнойную язву. В медицинской практике такому обстоятельству дали название диабетическая стопа, так как в основном подвергаются таким процессам стопы и пальцы ног.
Незаживающие раны у диабетиков в основном образуются на ногах и стопах, такое явление получило название диабетическая стопа.
Совет. Диабетикам запрещено обрабатывать раны йодом, перекисью водорода и салициловой кислотой. Эти средства могут нанести непоправимый вред кожным покровам.
Пациентам с диагнозом СД следует тщательно следить за кожными покровами, а при наличии любого повреждения сразу обращаться к врачу. Затянувшийся процесс нагноения довольно сложно излечить, у пациентов повышается риск образования гангрены.
Почечная недостаточность
Очень часто сахарный диабет приводит к почечной недостаточности, что доставляет огромные проблемы больному. При наличии данной патологии человеку требуются регулярные процедуры диализа.
В некоторых случаях показана операция по пересадке почки. Повышенный или пониженный инсулин при почечной недостаточности становится причиной мучительных страданий и приводит к неминуемой смерти.
Совет. Поддержание сахара в крови ближе к норме исключает вероятность поражения почек. Для этого следует постоянно контролировать свое здоровье, своевременно проводить лечебные мероприятия, правильно питаться и заниматься неактивным спортом.
Определить поражение почек на ранней стадии позволяют такие анализы:
- анализ крови на креатинин;
- анализ мочи на микроальбуминурию.
Сахарный диабет зачастую дает осложнения на почки, может развиться почечная недостаточность.
Сахарный диабет при беременности
У беременных с диагнозом сахарный диабет повышается риск поздних токсикозов, проявляющихся:
- водянкой;
- нефропатией;
- преэклампсией.
Также у женщин в период беременности увеличивается риск преждевременных родов, развития инфекции мочевыводящих путей и самопроизвольных абортов.
Самым ранним симптомом является увеличение массы тела в третьем триместре беременности. Норма прибавки в весе составляет 350 грамм в неделю.
Инсулинотерапия у беременных способна исключить риск развития патологий у новорожденного.
Отметим, что своевременная терапия СД исключает риски осложнений для плода, но если женщина не обращает внимания на симптомы диабета, принимая их за обычный токсикоз, то влияние инсулина при беременности на плод, а вернее его нарушенная выработка, может быть довольно серьезной.
Таблица №7. Последствия влияния инсулина на плод:
| Патология | Описание |
Макросомия (крупный плод). | Сахар проникает через плаценту к плоду в огромном количестве, но при этом инсулин не имеет способности проникать через плаценту, он разрушается ферментом инсулиназой. Поступивший сахар в организм плода под воздействием собственного количества инсулина начинает преобразовываться в жир. Большой вес плода во время родов несет большой риск получения родовых травм, как для матери, так и для ребенка. |
Синдром расстройства дыхания новорожденного. | Осложнение возникает на фоне снижения функции активного вещества в легочной ткани сурфактанта. Именно он помогает легким приобрести необходимую форму при первом вздохе малыша. Но выработка сурфактанта под действием избыточного содержания глюкозы начинает снижаться, что и становиться причиной расстройства дыхательной функции. |
Хроническая гипергликемия. | Наличие у будущей матери гипергликемии приводит к дефициту магния и калия, неврологическим расстройствам, желтухе и сердечно-дыхательной недостаточности у плода. |
Все эти возможные осложнения позволит избежать своевременная терапия СД. Основополагающим фактором профилактики осложнений является правильное питание и тщательный контроль уровня глюкозы. При наличии отклонений требуется незамедлительная его коррекция.
При наличии показаний требуется инсулинотерапия, она не принесет вреда малышу, так как мы уже отмечали, что инсулин не способен проникать через плаценту. Доза препарата назначается врачом в зависимости от типа заболевания и триместра беременности женщины.
В период родов инсулин вводится дробными порциями и сопровождается постоянным контролем уровня сахара, а его коррекция возможна введением внутривенно 5% раствора глюкозы.
Инсулин: гормон здоровья и долголетия
Инсулин – это рачительный хозяин («все в дом» — без разницы что и куда). Поэтому, если у вас нет места для калорий, он складывает их куда попало. Поэтому большое значение имеет хронобиология питания и физические нагрузки.
Инсулин стимулирует и подавляет одновременно.
Важно понимать, что инсулин обладает двумя типами воздействия и его способность тормозить некоторые процессы так же важна, как и его стимулирующее действие. Ингибиторная функция инсулина часто гораздо важнее, чем его активизирующая или стимулирующая функция. Таким образом, инсулин похож скорее на регулировщика или светофор на перекрестке. Он помогает замедлить и упорядочить движение. Без светофора или регулировщика был бы полный беспорядок и куча аварий. То есть глюконеогенез, гликолиз, протеолиз, синтез кетоновых тел и липолиз в отсутствие инсулина проходили бы на высоких скоростях без всякого контроля. И закончилось бы это все гипергликемией, кетоацидозом и смертью.
Например, высокий инсулин:
- стимулирует синтез белка
- подавляет расщепление жира
- стимулирует накопление жира
- подавляет расщепление гликогена
1. Инсулин помогает росту мышц. Инсулин стимулирует синтез белка, активируя его производство рибосомами. Кроме того, инсулин помогает переносить аминокислоты в мышечные волокна. Инсулин активно переносит определенные аминокислоты в мышечные клетки. Речь идет про BCAA. Аминокислоты с разветвленными цепочками «персонально» доставляются инсулином в мышечные клетки. И это очень хорошо, если вы намерены наращивать мышечную массу.
2. Инсулин препятствует катаболизму белков. Инсулин препятствует разрушению мышц. Хотя это может звучать и не очень волнующе, но анти-катаболическая природа инсулина ничуть не менее важна, чем его анаболические свойства.
Любой человек, разбирающийся в финансах, скажет вам, что важно не только, сколько денег вы зарабатываете. Важно также, сколько денег вы тратите. То же самое верно и для мышц. Ежедневно наше тело синтезирует некоторое количество белков, и в то же время разрушает старые. Удастся ли вам со временем набрать мышечную массу, или нет, зависит от «физиологической арифметики». Для увеличения мышц вы должны синтезировать больше белка, чем разрушать его в процессе катаболизма.
3. Инсулин активизирует синтез гликогена. Инсулин увеличивает активность энзимов (например, гликогенсинтазы), которые стимулируют образование гликогена. Это очень важно, поскольку помогает обеспечивать запас глюкозы в мышечных клетках, тем самым улучшая их производительность, и восстановление.
4. Подъем инсулина помогает чувству сытости и подавляет голод. Инсулин – один из многих гормонов, играющих роль в появлении ощущения сытости. Например, белок, стимулируя инсулин, способствовал снижению аппетита. Во множестве исследований было показано, что инсулин на самом деле подавляет аппетит.
Черная сторона инсулина (обмен веществ)
1. Инсулин блокирует гормонорецепторную липазу. Инсулин блокирует энзим, называемый горомонорецепторной липазой, который отвечает за расщепление жировой ткани. Очевидно, что это плохо, так как если организм не может расщепить хранимый жир (триглицериды), и превратить его в форму, которую можно сжечь (свободные жирные кислоты), вы не похудеете.
2. Инсулин снижает использование жира. Инсулин (высокий уровень инсулина) снижает использование жира для получения энергии. Вместо этого он способствует сжиганию углеводов. Проще говоря, инсулин «сохраняет жир». Хотя это оказывает отрицательное влияние на вид нашего тела, такое действие имеет смысл, если вспомнить, что основной функцией инсулина является избавления от лишней глюкозы в крови.
3. Инсулин увеличивает синтез жирных кислот. А СЖК (свободные жирные кислоты) — это ключевая причина инсулинорезистентности! Инсулин увеличивает синтез жирных кислот в печени, что является первым шагом в процессе накопления жира.
Но это также зависит от доступности избыточных углеводов — если их объем превысит определенный уровень, они, либо немедленно сжигаются, либо сохраняются в виде гликогена. Без сомнения, излишний инсулин — это первая причина повышенного уровня в организме триглицеридов, жиров, которые раньше считались относительно безопасными.
Прыщи, перхоть и себорея. Не ожидали? Чем выше инсулин – тем интенсивнее липогенез, чем интенсивнее липогенез — тем выше уровень триглицеридов в крови, чем выше уровень триглицеридов в крови — тем больше «сала» выделяется через сальные железы, расположенные по всему телу, особенно на скальпе и лице. Речь идет о гиперфункции и гипертрофии сальных желез под действием инсулина.
У людей с очень гладкой от природы кожей, у которых никогда не было угревой сыпи и прыщей, это побочное действие инсулина может начисто отсутствовать. У лиц с более или менее жирной кожей, со способностью к образованию угрей инсулин может вызвать выраженную угревую сыпь, с гипертрофией сальных желез и расширением кожных пор. Акне у женщин нередко является одним из признаков гиперандрогении, которая может сопровождаться гиперинсулинемией и дислипидемией.
4. Инсулин активирует липопротеинлипазу. Инсулин активирует энзим, называемый липопротеинлипаза. Если вы знакомы с медицинской терминологией, то это может поначалу восприняться, как положительная характеристика инсулина. Ведь липаза, это энзим, который расщепляет жир, поэтому, почему бы не увеличить его объемы?
Вспомните, что мы только что обсуждали, как инсулин усиливает синтез жирных кислот в печени. Как только эти дополнительные жирные кислоты преобразуются в триглицериды, они захватываются липопротеинами (например, белками VLDL — липопротеинами очень низкой плотности), выбрасываются в кровь, и ищут место для своего хранения.
Пока все идет хорошо, поскольку триглицериды не могут быть абсорбированы жировыми клетками. Так что, хотя у вас в крови может быть достаточно триглицеридов, вы, на самом деле, не будете накапливать жир. до тех пор пока в дело не вступает липопротеинлипаза.Как только она активируется инсулином, липопротеинлипаза расщепляет эти триглицериды в абсорбируемые жирные кислоты, которые быстро и легко впитываются жировыми клетками, снова преобразуются там в триглицериды, и остаются в жировых клетках.
5. Инсулин блокирует использование гликогена.
Черная сторона инсулина (как ростовый гормон)
При хронически повышенном уровене инсулина (при инсулинорезистентности) на первый план выходят другие черные стороны инсулина. Избыток инсулин нарушает нормальную работу других гормонов, подавляет гормон роста. Конечно, инсулин является одним из двигателей полноценного роста детей. Но у взрослых его избыток приближает преждевременное старение.
1. Излишки инсулина разрушают артерии.
Избыток инсулина вызывает закупорку артерий, потому что стимулирует рост гладких мышечных тканей вокруг сосудов. Такое размножение клеток играет очень большую роль в развитии атеросклероза, когда идет накопление холестериновых бляшек, сужение артерий и уменьшение кровяного потока. Кроме того, инсулин вмешивается в работу системы растворения тромбов, поднимая уровень плазминогенного активатора ингибитора-1. Таким образом, стимулируется образование тромбов, которые закупоривают артери.
2 Инсулин повышает кровяное давление.
Если у вас повышенное кровяное давление, есть 50%-я вероятность, что вы страдаете резистентностью инсулина и его слишком много в вашем кровотоке. Как именно инсулин воздействует на кровяное давление, пока точно неизвестно. Сам по себе инсулин обладает прямым сосудорасширяющим воздействием. У нормальных людей введение физиологических доз инсулина при отсутствии гипогликемии вызывает вазодилатацию, а не повышение уровня артериального давления. Однако в условиях инсулинорезистентности гиперактивизация симпатической нервной системы приводит к появлению артериальной гипертонии за счет симпатической стимуляция сердца, сосудов и почек.
3. Инсулин стимулирует рост раковых опухолей.
Инсулин – это гормон роста, и его избыток может приводить к повышенному размножению клеток и к опухолям. У полных людей вырабатывается больше инсулина, ведь именно избыток инсулина и вызывает ожирение, поэтому у них чаще, чем у людей с нормальным весом, развиваются раковые опухоли. У людей высокого роста выработка инсулина тоже повышена (чем выше рост, тем больше инсулина), поэтому риск заболеть раком у них выше. Это данные статистики и общеизвестные факты.
Инсулин – это гормон роста, и его избыток может приводить к повышенному размножению клеток и к опухолям. У полных людей вырабатывается больше инсулина, ведь именно избыток инсулина и вызывает ожирение, поэтому у них чаще, чем у людей с нормальным весом, развиваются раковые опухоли. У людей высокого роста выработка инсулина тоже повышена (чем выше рост, тем больше инсулина), поэтому риск заболеть раком у них выше. Это данные статистики и общеизвестные факты.
С другой стороны, если уменьшить выработку инсулина в организме, риск развития раковых опухолей тоже уменьшится. В экспериментах на животных обнаружилось, что длительные регулярные перерывы в еде также снижают риск развития раковых опухолей, даже если общее количество калорий в рационе животных не уменьшается, другими словами, после этих перерывов им дают есть вволю. В этих экспериментах было установлено, что редкие приёмы пищи приводят к устойчивому и постоянному снижению уровня инсулина в крови.
4. Гиперинсулинемия стимулирует хроническое воспаление.
Гиперинсулинемия стимулирует образование арахидоновой кислоты, которая затем превращается в стимулирующий воспаление PG-E2 и количество воспалений в организме резко возрастает. Хронически высокий уровень инсулина или гиперинсулинемя также вызывает низкий уровень адипонектина, и это является проблемой, поскольку это увеличивает резистентность к инсулину и воспаление.
Адипонектин – гормон жировой ткани, который поддерживает нормальную чувствительность к инсулину, препятствует развитию диабета и риск сердечно-сосудистых заболеваний снижается. Адипонектин играет важную роль в энергетическом регулировании, а также в липидном и углеводном обмене, снижая уровень глюкозы и липидов, повышая чувствительность к инсулину и имеющий противовоспалительное действие. У тучных людей (в частности с абдоминальным ожирением) суточная секреция адипонектина, в течении дня, оказалось пониженной.
Хронобиология инсулина.
Для понимания правильной работы инсулина, нужно учитывать:
1. Базальный уровень инсулина (зависит от инсулиночувствительности) 2. Пищевой инсулин (количество и инсулиновый индекс пищи). 3. Число приемов пищи и промежутки между ними.
Если вы едите, например, три раза в день и соблюдаете промежутки между примемами пищи, то липогенез и липолиз уравновешивают друг друга. Это очень приблизительный график, где зеленая область представляет липогенез, запускающийся приемом пищи. А голубая область показывает липолиз, происходящий между приемами пищи и во время сна.
Высокий подъем инсулина при приеме пищи – это хорошо. Это хорошо, потому что позволяет эффективно контролировать уровень сахара в крови. Пики инсулина обеспечивают нормальное протекание важных физиологических процессов.
Перекусы и жиросжигание
При приеме пищи секреция инсулина носит двухфазный характер. Первая фаза происходит чрезвычайно быстро; в ответ на рост концентрации глюкозы, за 1-2 минуты поджелудочная высвобождает инсулин. Эта быстрая фаза высвобождения инсулина обычно завершается примерно в течении 10 минут.
Было выявлено, что эта первая фаза нарушена у людей с нарушенной толерантностью к глюкозе (те люди, у которых сахар в крови после приема пищи поднимается выше, чем полагается в норме, и уровень сахара в крови натощак выше, но диабета нет). Скажем, инсулиновая реакция коррелирует с содержанием аминокислот с разветвленными цепями, такими как лейцин, валин и изолейцин. Например, лейцин стимулирует поджелудочную железу вырабатывать инсулин. Первая, быстрая фаза, вообще отсутствует при диабете второго типа.
А вторая фаза продолжается, пока в крови есть глюкозный стимул. То есть, сначала высвобождается уже имеющийся инсулин, и вырабатывается дополнительный (инсулин секретируется b-клеткой из предшественника (прекурсора) — проинсулина). Восстановление быстрой фазы ответной реакции инсулина улучшает регуляцию сахара крови у диабетиков: быстрый рост уровня инсулина – сам по себе неплохая штука.
Перекусы и кусочничанье очень негативно действуют на регуляцию инсулина. В ответ на снэк, инсулин взлетает за 2-3 минуты, а приходит в норму за 30-40 минут.
На графике верхние стрелки отмечают время начала еды или перекусывания. Суточные колебания уровня инсулина отображены на верхнем графике, а колебания сахара — на нижнем. Как вы можете видеть, волна инсулина после одного перекусывания (S) достигает почти такой же высоты, как после полного обеда (М). Зато волна инсулина после другого перекусывания (LS) такая высокая, что даже выше всех остальных (вечерне-ночной перекус!)
В экспериментах на мышах было установлено, что если их кормить через день, то они живут дольше и не болеют. Когда мышей на протяжении всей их жизни 24 часа подряд не кормят, а в последующие 24 часа дают им еды до отвала, то по сравнению с мышами, которых кормят ежедневно 3 раза в день, они, во-первых, не теряют в весе, отъедаясь, когда есть еда, во-вторых, никогда не болеют, а в-третьих, живут в полтора раза дольше тех мышей, которые питаются регулярно 3 раза каждый день. Объясняется этот факт просто – мыши, которые едят реже, выделяют меньше инсулина, чем те, которые едят часто. Обратите внимание, что есть реже – не значит меньше, ведь в количестве калорий разницы нет, вес и тех и других мышей одинаков.
Инсулин и стресс.
Если есть вещества, которые стимулируют выброс инсулина, значит, есть вещества, которые этот выброс тормозят. К таким веществам относят контринсулярные гормоны. Одними из самых мощных являются гормоны мозгового слоя надпочечников, которые являются медиаторами в симпатической нервной системе, – адреналин и норадреналин.
Вы знаете для чего вообще нужны эти гормоны? Это гормоны, спасающие нам жизнь. Они выделяются при остром стрессе, чтобы мобилизировать весь организм. Одно из их свойств – повышение уровня сахара в крови, которое является важным условием выживания организма во время стресса.
Этим объясняется стрессорная гипергликемия, которая проходит после исчезновения угрозы для жизни. При таком заболевании, как феохромоцитома, синтезируется избыток этих гормонов, которые оказывают аналогичное действие. Поэтому при данном заболевании очень часто развивается сахарный диабет. К стрессорным гормонам также относят глюкокортикоиды – гормоны коры надпочечников, самым известным представителем которых является кортизол.
Инсулин и старение.
Низкое содержание инсулина ассоциируется с хорошим здоровьем, а низкая чувствительность к инсулину – с плохим.
Как недавно было заявлено: кажется парадоксальным, что ослабление сигналов инсулина/IGF‑1 продляет жизнь (низкий уровень инсулина в крови), но устойчивость (резистентность) к инсулину ведет к появлению диабета 2-ого типа. Настоящий парадокс это почему, в случае с млекопитающими, низкий уровень инсулина ассоциируется с хорошим здоровьем, а ослабленная реакция на инсулин с плохим. Теория квази-программы, запускаемой TOR, дает ответ. Инсулин и IGF‑1 активируют TOR. Таким образом, ослабление сигналов инсулина/IGF‑1 снижает активность TOR и тем самым замедляет старение.
Резистенция к инсулину является проявлением повышенной активности TOR, так как излишне активный TOR вызывает резистенцию к инсулину. Итак в обоих случаях во всем виновата повышенная активность TOR: вызывается ли она инсулином или она проявляется в виде резистенции к инсулину.
Низкий инсулин — это «хорошее здоровье», а ослабленный инсулиновый сигнал это «плохо для здоровья». (В) С учетом TOR никакого парадокса нет. Гиперактивный TOR может быть результатом повышенного содержания инсулина, а снижение инсулинового сигнала может являться следствием гиперактивности TOR. В обоих случаях гиперактивность TOR «вредна для здоровья»
Чувствительность к инсулину.
Чем выше у вас количество инсулина в крови (среднее), чем чаще он выделяется и дольше держится, тем хуже чувствительноть к инсулину. Концентрация рецепторов на поверхности клетки (а к ним относятся и рецепторы инсулина) зависит, помимо всего прочего, и от уровня гормонов в крови. Если этот уровень значительно и надолго возрастает, то число рецепторов соответствующего гормона снижается, т.е. фактически происходит снижение чувствительности клетки к гормону, находящемуся в крови в избытке. И наоборот.
Подтверждено, что чувствительность тканей к инсулину снижается на 40% при превышении массы тела на 35-40% от нормы. Чувствительность к инсулину, с другой стороны, — это очень хорошо. В этом случае ваши клетки — особенно мышечные — отличное реагируют даже на небольшое выделение инсулина.
И, соответственно, нужно совсем немного инсулина, чтобы перевести их в анаболическое состояние. Так что высокая инсулиновая чувствительность это то, что мы ищем. Именно инсулиновая чувствительность определяет соотношение жира и мышц в вашем теле, особенно в моменты, когда вы пытаетесь набрать или сбросить вес.
Если в момент набора массы вы более чувствительны к инсулину, вы будете набирать больше мышц, чем жира. Например, с обычной чувствительностью инсулина вы будете набирать 0.5 кг мышц на каждый килограмм жира, то есть соотношение будет 1:2. С увеличенной чувствительностью вы сможете набирать 1 кг мышц на каждый килограмм жира. Или даже лучше.
Физическая активность – важнейший фактор поддержания нормальной чувствительности к инсулину. Сильный удар наносят сидячий образ жизни и отсутствие силовой активности.
Это Вам будет интересно:
Мышцы морали: приводящие мышцы бедра
Подкожная мышца шеи: секрет молодой и здоровой шеи
Заключение.
1. Наша цель: низкий базальный уровень инсулина и хорошая к нему чувствительность.
2. Это достигается: 2-3 приема пищи в день. Идеально – два. Отсутствие всяческих перекусов и кусочничания
3. Нормализация уровня стресса (убрать непищевые триггеры инсулина).
4. Не употреблять высокоуглеводную пищу без должного уровня физической активности.
5. Соблюдения хотя бы минимума по физической активности, сокращение сидячего образа жизни до 4-5 часов в день (не больше). опубликовано
Выведение инсулина
Элиминация инсулина из организма происходит в печени и почках. Большая часть гормона разрушается при достижении портальной печеночной системы. В клеточной ткани печени инсулин появляется под воздействием фермента инсулиназы. Фермент разрушает структуру гормона, и он расщепляется на аминокислоты. Остальная часть гормона выводится почками.
Глюкоза является энергией для организма, но только при проникновении ее в клеточную ткань. Ее проводником выступает инсулин, только после проникновения в клетки глюкоза может быть использована организмом.
Излишнюю часть сахара инсулин преобразует в гликоген, который является энергетическим запасом организма. При нарушениях данного механизма организм подвергается высокому риску развития сахарного диабета и сопутствующих заболеваний.
Побочные действия инсулина
В большом количестве источников одним из первых указанных побочных эффектов инсулина является накопление жировой массы — и это верно. Но далеко не это явление делает бесконтрольное использование инсулина опасным. Первым и самым страшным побочным эффектом инсулина является гипогликемия — ургентное состояние, требующее экстренной помощи. Признаками падения сахара в крови являются:
- выраженная слабость, головокружение и головная боль, преходящее нарушение зрения, заторможенность, тошнота/рвота, возможны судороги;
- тахикардия, тремор, нарушение координации движений, нарушение чувствительности, предобморочное состояние с нередкой потерей сознания.
Если гликемия в крови опускается до 2,5 ммоль/л и ниже — это признаки гипогликемической комы, которая без экстренной специализированной помощи может закончиться летальным исходом. Смерть в результате такого состояния обусловлена грубым нарушением функций кровообращения и дыхания, что сопровождается глубоким угнетением деятельности ЦНС. Происходит тотальная недостаточность глюкозы для обеспечения деятельности ферментов, которые контролируют полноценность гомеостаза.
Также при использовании инсулина возможны:
- раздражение, зуд в местах инъекций;
- индивидуальная непереносимость;
- снижение эндогенной выработки гормона при длительном использовании или в случае передозировки.
Длительный и бесконтрольный прием препарата ведет к развитию сахарного диабета (источник — Клиническая фармакология по Гудману и Гилману — Г. Гилман — Практическое руководство).
Немного об инсулинотерапии
Подбор инсулинотерпаии для каждого пациента осуществляется индивидуально. Больному совместно с врачом следует добиться максимальной компенсации метаболизма углеводов.
Обсудите это с врачом
В целом инсулинотерапия должна имитировать физиологическую секрецию инсулина:
- Базальную, которая обеспечивает нормогликемию в межпищеварительный период и во время ночного отдыха. Ее скорость в среднем составляет 0,5-1 ЕД/ч, или 12-24 ЕД в сутки;
- Стимулированную (пищевую), соответствующую уровню простпрандиальной гликемии. При расчёте необходимой дозировки необходимо учитывать, что на 1 ХЕ (хлебную единицу) вырабатывается 1-1,5 ЕД инсулина.
К главным принципам инсулинотерапии относится:
- введение гормона в максимальном соответствии с физиологической секреции;
- правильное распределение инсулина в течение суток (2/3 до вечера, 1/3 – поздним вечером и ночью);
- комбинирование уколов пролонгированного и ультракороткого инсулина.
Преимуществами интенсифицированной терапии являются:
- имитация физиологических процессов в организме;
- более высокое качество жизни пациента и минимизация осложнений;
- легкость понимания общих принципов лечения больным и его родственниками.
Но существуют и недостатки:
- необходимость частого самоконтроля гликемии до 5-6 раз в день;
- необходимость обучения больного и его родственников;
- возможная склонность к гипогликемиям.
Школа диабета действует при поликлиниках
Инсулины среднего и длительного действия
Инсулины среднего действия медики относят к препаратам продолжительного воздействия на организм. Длительность эффекта лекарственного средства составляет от 12 часов.
Зачастую диабетикам назначается комбинированная терапия, включающая средства короткого и среднего или длительного воздействия. При этом средние рекомендуются на ночь, поскольку они способны препятствовать высоким скачкам гликемии.
Начало действия отмечается через 4-5 часов, а максимальное накопление активного вещества достигается через 8 часов. Больному достаточно 2-3 инъекции за день, чтобы компенсировать недостаток суточной дозы гормона.
Препараты инсулина среднего и длительного воздействия
Таблица №5. Распространенные препараты среднего и длительного действия:
| Наименование | Тип инсулина | Показания к применению |
Лантус. | Базовое вещество препарата – гларгин. Аналог человеческого инсулина. | взрослые и дети старше 6 лет. |
Левемир Пенфилл. | Базовое вещество препарата – инсулин детемир. Аналог человеческого гормона. |
|
| Гларгин. | Базовое вещество – инсулин гларгин. Аналог человеческого гормона, производится путем рекомбинации ДНК бактерий Escherichia coli. |
|
Что важно знать
Причины неэффективности терапии
Несмотря на то, что гормон ПЖ является одним из патогенетических звеньев в лечении СД, бывает и так, что он не справляется со своей задачей. Почему инсулин не действует?
Среди вероятных причин:
- Несоблюдение условий хранения (слишком низкая или высокая температура, действие прямых солнечных лучей). Оптимальный температурный режим – 20-22° С.
- Использование просроченного препарата.
- Смешивание различных видов инсулина в одном шприце.
- Протирание кожи в месте введения спиртом (этанол может нейтрализовать действие гормона).
- Низкая дозировка.
- Несоблюдение временных промежутков между инъекциями.
Почему лекарство не помогает?
Гипергликемия на фоне лечения – это не нормально. Обязательно обратитесь к эндокринологу для коррекции плана терапии.
Нежелательные реакции со стороны организма
На фоне инсулинотерапии возможно появление нежелательных реакций.
Побочные действия инсулина могут быть следующими:
- гипогликемия;
- инсулинорезистентность;
- кожные аллергические проявления в месте введения (покраснение, зуд, отечность);
- редко – бронхоспазм, отек Квинке;
- атрофия ПЖК в месте введения;
- снижение четкости зрения;
- метеоризм;
- инсулиновый отек.
Инсулиновая липодистрофия
Любая из этих патологий требует оказания медицинской помощи.
Такким образом, уколы инсулина – это самый эффективный на сегодняшний день способ контроля гликемии у пациентов с СД-1 и иногда СД-2. Если пациент дисциплинирован и не забывает соблюдать рекомендации врача, это позволит ему поддерживать нормальный сахар крови, снизить риск развития осложнений и жить полноценной жизнью.
Применение инсулина в спорте и для наращивания мышечной массы
Спортсмены, интенсивно занимающиеся тренировками и пытающиеся нарастить мышечную массу, используют в рационе питания протеины. Инсулин же, в свою очередь, регулирует синтез белка, что приводит к наращиванию мышечных волокон. Влияет этот гормон не только на метаболизм белков, но и углеводов и жиров, создавая предпосылки для создания рельефной мышечной массы.
Несмотря на то, что инсулин является допинговым препаратом, запрещенным к использованию у профессиональных спортсменов, обнаружить его дополнительное применение, а не естественную выработку, невозможно. Этим пользуются многие спортсмены, чьи результаты зависят от мышечной массы.
Сам по себе гормон не наращивает объем мышц, но активно влияет на процессы, которые в итоге приводят к нужному результату — контролирует обмен углеводов, белков и липидов, благодаря чему:
- Синтезирует мышечный протеин. Протеины – основные составляющие мышечных волокон, синтезируемые с помощью рибосом. Именно инсулин активизирует выработку рибосом, которые приводят к увеличению количества белка и, соответственно, наращиванию мышечной массы.
- Снижает интенсивность катаболизма. Катаболизм – это процесс, с которым разными способами борются все профессиональные спортсмены. За счет повышения уровня инсулина процесс распада сложных веществ замедляется, белка производится в разы больше, чем разрушается.
- Повышает проходимость аминокислот во внутриклеточное пространство. Гормон повышает пропускную способность клеточной мембраны, благодаря этому важному свойству аминокислоты, необходимые для увеличения мышечной массы, без проблем проникают внутрь мышечных волокон и легко усваиваются
- Влияет на интенсивность синтеза гликогена, который необходим для увеличения плотности и объема мышц за счет своей способности удерживать влагу, словно губка. Под действием инсулина происходит интенсивный синтез гликогена, что позволяет глюкозе долго сохраняться в мышечных волокнах, повышая их устойчивость, ускоряя скорость восстановления и улучшая питание.
Вопросы врачу
Можно ли вернуться от инсулина к таблеткам
Здравствуйте! У меня мама уже лет 15 болеет диабетом (2 тип). Три месяца назад ее состояние ухудшилось, сахара поднялись до 25-30. Тогда врачи назначили ей инсулин.
Сейчас все хорошо, сахар в порядке. Она очень хочет прекратить уколы и вернуться к таблеткам. Так можно сделать?
Доброго дня! Вы должны понимать, что сахар сейчас в норме из-за уколов инсулина. Возвращение к таблеткам – вопрос индивидуальный. Зависит он и от длительности заболевания, и от ресурсов ПЖ. Многим пациентам с СД-2 инсулинотерапия может быть отменена, если они будут соблюдать низкоуглеводную диету и заниматься физкультурой.
Как подтвердить диагноз
Доктор, подскажите! Неделю назад моей дочери (8 лет) поставили диагноз диабет и сразу начали колоть инсулин. Я в шоке! Можно ли так делать? Вдруг, это какая-то ошибка?
Дело в том, что мы с мужем сейчас очень много работаем, на готовку времени не хватает. Соответственно питаемся не очень здоровой едой. Сначала я подумала, что она отравилась: стала вялой, сонливой, были позывы на рвоту. Пошли в поликлинику, и вот так нас «обрадовали».
Здравствуйте! Диабет – это заболевание, при котором снижается выработка гормона-инсулина. Главный его лабораторный признак – это гипергликемия, или высокий сахар в крови. «Заработать» этот симптом при пищевом отравлении невозможно.
Если вы сомневаетесь в диагнозе дочери, пройдите обследование:
- сахар крови;
- ОАМ (особое внимание на сахар и ацетон);
- ГТТ;
- HbAC1.
С полученными результатами – к врачу, которому доверяете.
Уколы инсулина больные с СД-1 должны начать получать как можно раньше. Иначе возможно развитие таких тяжелых последствий, как кома и смерть.
Классификация инсулина
Классификация инсулинов зависит от:
- происхождения и видового признака;
- количества компонентов;
- степени очистки;
- продолжительности.
В первую очередь отметим, что подобные лекарственные препараты в зависимости от происхождения делятся на два вида:
- Полученные искусственным путем. Создают в лабораторных условиях, соединяя основное вещество с дополнительными компонентами.
- Полученные естественным путем. Гормон добывается из поджелудочной железы животных или клеток кишечной палочки человека.
Внимание. Инсулины, полученные искусственным путем, на практике применяются чаще всего, так как путем генно-инженерного способа заменяются компоненты, способные вызвать аллергическую реакцию у человека.
На инсулины, производимые искусственным путем, может появиться аллергическая реакция.
Давайте подробно рассмотрим все типы инсулина.
Типы инсулина по происхождению
С учетом классификации лекарственного средства врач подбирает пациенту оптимальную схему лечения.
По происхождению различают такие виды инсулинов:
- Инсулин, получаемый из поджелудочной железы крупных рогатых животных. Животный инсулин в отличие от человеческого обладает тремя аминокислотами, которые у человека способны вызвать яркую аллергическую реакцию.
- Свиной инсулин. Строение такого гормона близок к строению человеческого инсулина, лишь за исключением одной аминокислоты, присутствующей в белковой цепи у животного.
- Китовый инсулин. Данный вид на практике применяется довольно редко, так как его строение еще больше отличается от гормона крупных рогатых животных.
- Аналог человеческого гормона. Этот гормон продуцируется двумя методами. В первом используется кишечная палочка человека. Во втором способе (генно-инженерном) заменяется «неблагоприятная» аминокислота, содержащаяся в свином гормоне.
Самыми лучшими считаются препараты, произведенные генно-инженерным путем.
По компонентности
В зависимости от компонентности препараты разделяют на два типа.
Таблица № 1. Классификация в зависимости от содержания компонентов:
| Тип инсулина | Описание состава |
| Моновидный тип | Это препараты, основой которых является инсулин, полученный от одного вида животного, например, только быка или только свиньи. |
| Комбинированный тип | В составе препарата содержится одновременно несколько экстрактов животного инсулина, например, быка и свиньи в совокупности. |
По степени очистки
Гормонально активное вещество, полученное из поджелудочной железы животного, кита или кишечной палочки человека, нуждается в очистке.
В зависимости от степени и способа очистки выделяют такие разновидности инсулина:
- Традиционный препарат. С помощью кислого этанола проводится разведение вещества до более жидкого состояния. После проводится фильтрация, вещество высаливают и кристаллизуют. Данный метод очистки не является совершенным, так как после проведения всех лабораторных манипуляций в препарате остается множество примесей.
- Монопиковый. Данный способ проходит две фазы очистки. Первая фаза проходит традиционным способом, после чего во второй фазе проводится фильтрация вещества при помощи специального геля. Примеси остаются, но их число в разы меньше, чем при первом методе очистки.
- Монокомпонентный. Данный способ отличается тем, что в лаборатории создаются условия для проведения глубокой очистки, используя молекулярное просеивание и ионообменнную хроматографию. Этот способ очистки является наиболее совершенен, такие препараты являются более подходящими для человеческого организма.
Интересно. Таблетированные препараты при СД являются незаменимой частью терапии диабетиков при развитии диабетической стопы. Регулярный прием таблеток позволяет уменьшить отечность конечностей и даже снизить риск развития опасной патологии – гангрены.
Таблетки при инсулинозависимой форме диабетиков позволяют избежать развития гангрены при диабетической стопе.
При назначении инъекций детям и пожилым людям следует быть предельно внимательными и осторожными, так как в таком возрасте пациенты склонны к появлению побочных реакций. Именно поэтому знать, какие инсулин имеет виды и их действие очень важно не только медицинским работникам, но и самим пациентам.
По скорости воздействия
По скорости воздействия препараты разделяются:
- ультракороткий;
- короткий;
- средний;
- длительный;
- сверхдлительный.
Каждый из вышеперечисленных видов инсулина имеет различное воздействие на организм человека, что в обязательном порядке должно учитываться при расчете дозы инъекции.
Показания к определению уровня гормона
Инсулин – важное вещество, свидетельствующее об особенностях работы поджелудочной железы. Чтобы поддерживать свое состояние в норме, нужно периодически проходить диагностическое обследование.
К тревожным симптомам, которые являются основанием для проведения исследования, относят следующее:
- Внезапное увеличение веса;
- Наследственная предрасположенность;
- Нарушения в рационе;
- Патологии сердца и сосудов;
- Употребление спиртных напитков и курение;
- Сухость в ротовой полости;
- Ощущение зуда и шелушения на коже;
- Проблемы с заживлением повреждений;
- Общая слабость, повышенная утомляемость.
Отличия инсулинов короткого и продолжительного воздействия
Инсулины короткого и продолжительного воздействия имеют отличительные особенности, которые учитываются при исчислении суточной дозы препарата.
Таблица №7. Отличительные особенности препаратов короткого и продолжительного воздействия:
| Инсулин короткого действия | Инсулин среднего и длительного действия | |
| Место введения инъекций | Инъекции проводятся в область живота подкожно. Подобные препараты отличаются своим быстрым воздействием, поэтому уколы делаются непосредственно перед едой (ультракороткие) или за 15-20 мин перед едой (короткие). | Ввиду того, что препараты данного типа всасываются медленнее, то инъекции проводятся внутримышечно, в область бедра. |
| Временной режим | Уколы делаются перед каждым приемом пищи. Время определяется от длительности:
| Инъекции делаются систематически утром и вечером в одно и то же время. Совместно с утренней дозой среднего и продолжительного воздействия вводится лекарство короткого действия. |
| Взаимосвязь с приемом пищи | После введения дозы короткого (ультракороткого) инсулина пища должна быть принята обязательно. Отсутствие поступления в организм пищи ведет к развитию острого приступа гипогликемии. | Инсулин среднего и продолжительного воздействия не связан со временем принятия пищи. |
Как мы можем видеть из вышеприведенной таблицы, инсулины имеют различное воздействие и основные отличительные показатели, которые в обязательном порядке должны приниматься во внимание врачом при расчете суточной дозы, так и пациентом при расчете разовой дозы препарата.
Признаки колебаний уровня инсулина
При отклонении уровня инсулина от нормы возникают неприятные симптомы. О повышении содержания гормона свидетельствуют такие проявления:
- Сильная жажда;
- Общая слабость и сильная утомляемость;
- Учащение мочеиспускания;
- Ощущение зуда.
При уменьшении параметров инсулина можно заметить такие проявления:
- Сильное чувство голода, повышение аппетита;
- Тремор конечностей;
- Побледнение дермы;
- Потеря чувствительности пальцев рук, носа, полости рта;
- Тошнота;
- Учащение сердцебиения;
- Колебания настроения;
- Чрезмерная потливость.
К общим проявлениям колебаний уровня гормонального вещества стоит отнести следующее:
- Медленное заживление поврежденных участков на коже;
- Повышенная сонливость;
- Головные боли;
- Нарушения в работе сердечно-сосудистой системы;
- Возникновение одышки;
- Нарушения дефекации – проявляются в виде запоров;
- Болевые ощущения в пищеварительных органах.
Указанные симптомы являются основным поводом для проведения детального обследования. Благодаря этому удастся подобрать адекватную терапию.
Принцип действия вещества
Функции инсулина заключают в контроле и регулировании углеводного обмена. Это достигается благодаря повышению проницаемости мембран клеток для глюкозы. Данное вещество с легкостью попадает в их структуру.
Гормональное вещество оказывает воздействие на инсулинозависимые элементы – мышцы и жировые отклонения. В общей сложности эти структуры составляют 2/3 объема клеток и выполняют важные задачи – поддерживают в норме кровообращение и дыхание.
Механизм действия инсулина базируется на функционировании белка-рецептора, который локализуется в мембране клеток. Гормональное вещество вступает в связь с рецептором. Когда элемент распознает это вещество, запускается функционирование цепи ферментов.
Вследствие биохимических процессов активизируется белок протеинкиназы С, который оказывает воздействие на метаболизм в клеточных структурах. Инсулин действует на множество ферментов, однако ключевая функция по снижению объема глюкозы реализуется за счет выполнения таких функций:
- Увеличение возможности клеточных элементов усваивать глюкозу;
- Стимуляция ферментных элементов по утилизации глюкозы;
- Снижение скорости формирования глюкозы в печени.
Помимо этого, инсулин решает такие задачи:
- Повышает синтез жирных кислот;
- Нормализует проникновение магния, калия, фосфора в клеточные элементы;
- Обеспечивает трансформацию глюкозы в триглицериды – элементы, присутствующие в печени и жировых клетках;
- Нормализует воспроизведение ДНК;
- Сокращает попадание жирных кислот в кровоток;
- Повышает усвоение клетками аминокислот;
- Подавляет распад белковых элементов.
Где вырабатывается гормон?
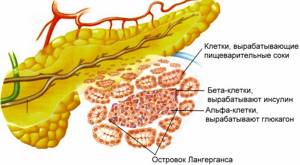
Какой орган вырабатывает инсулин? Выработка человеческого гормона инсулина осуществляется поджелудочной железой. Та часть железы, которая ответственна за гормоны, называется островками Лангерганса-Соболева. Эту железу включают в пищеварительную систему. В поджелудочной железе вырабатывается пищеварительный сок, который участвует в переработке жиров, белков и углеводов. Работа железы состоит в:
- выработке ферментов, с помощью которых усваивается пища;
- нейтрализации кислот, содержащихся в перевариваемой пище;
- снабжении организма необходимыми веществами (внутренняя секреция);
- переработке углеводов.
Поджелудочная железа самая крупная из всех желез человека. По функциям она делится на 2 части — большая часть и островки. Большая часть участвует в пищеварительном процессе, островками вырабатываются описываемый гормон. Так же островками кроме искомого вещества вырабатывается глюкагон, который тоже регулирует поступление глюкозы в кровь. Но если инсулин ограничивает сахаросодержание, то гормоны глюкагон, адреналин и соматотропин увеличивают его. Искомое вещество в медицине называют гипогликемическим. Это иммунореактивный инсулин (ИРИ). Теперь понятно, где вырабатывается инсулин.
Нормальный уровень глюкозы, его превышение и снижение
Кровь «на сахар», как повелось говорить, сдают утром натощак. Нормой количества глюкозы считается от 4,1 до 5,9 ммоль/л. У малышей она ниже — от 3,3 до 5,6 ммоль/л. У пожилых людей сахара больше — от 4,6 до 6,7 ммоль/л.
Чувствительность к инсулину у всех разная. Но, как правило, превышение уровня сахара свидетельствует о недостатке вещества или о других патологиях эндокринной системы, печени, почек, о том, что не в порядке поджелудочная железа. Его содержание увеличено при инфаркте и инсульте.
О патологиях перечисленных органов может говорить и снижение показателя. Мало глюкозы бывает у пациентов, злоупотребляющих алкоголем, у подвергающихся слишком большим физическим нагрузкам, у увлекающихся диетами, у голодающих людей. Снижение содержания глюкозы может говорить о нарушении обмена веществ.
Недостаток гормона можно определить до обследования по характерному запаху ацетона изо рта, который возникает из-за кетоновых тел, не подвергающихся подавлению с помощью этого вещества.
Уровень гормона в организме
Инсулин в крови по количеству не отличается у детей и взрослых. Но на нее оказывает влияние прием разнообразной пищи. Если пациент ест много углеводных продуктов, содержание гормона увеличивается. Поэтому анализ на инсулин в крови лаборант делает после не менее 8-часового воздержания от приема пищи пациентом. Перед анализом нельзя колоть себе гормон, иначе исследование будет не объективно. Тем более, что чувствительность к инсулину может подвести пациента.
Особые группы пациентов
Инсулин короткого действия часто применяют спортсмены, занимающиеся бодибилдингом. Действие лекарственного препарата приравнивается к эффекту анаболических средств. Короткий инсулин активизирует транспортировку глюкозы во все клетки организма, в частности в мышечную ткань. Это способствует ее увеличению и поддержанию мышечного тонуса. В этом случае дозу устанавливает врач индивидуально. Курс приема длится 2 месяца. Спустя 4-месячный перерыв прием препарата можно повторять.
При содержании глюкозы в количестве 16 ммоль/л нельзя выполнять тяжелые физические упражнения. Если показатели не превышают 10 ммоль/л, напротив, занятие спортом поможет снизить концентрацию сахара.
Иногда при дефиците углеводов в употребляемых продуктах организм начинает использовать в качестве источника энергии запасы жировой ткани. При ее расщеплении высвобождаются кетоновые тела, называемые ацетоном. В случае высокого уровня глюкозы в крови и наличии кетонов в моче пациенту требуется дополнительное введение короткого инсулина – 20% от суточной дозы. Если через 3 часа улучшений не отмечается, нужно повторить инъекцию.
Диабетикам с повышенной температурой тела (до +37 оС) нужно провести глюкометрию и принять инсулин. В среднем суточную дозу увеличивают на 10%. При температуре до +39 оС дневную дозу повышают на 20–25%. Под действием высокой температуры инсулин быстро разрушается, поэтому возможно появление гипергликемии. Суточную дозу нужно равномерно распределить и вводить с интервалом в 3–4 часа.
Подготовка к проведению анализа на проинсулин
Для определения уровня проинсулина у человека, производится забор венозной крови человека. Предварительно, пациенту необходимо соблюсти ряд не сложных рекомендаций, который в целом схожи с подготовкой для сдачи биохимического анализа для определения уровня глюкозы:
- Сдача крови проводится в утреннее время до обеда, натощак. Допускается прием небольшого количества читосй воды, без посторонних добавок.
- За сутки до исследования необходимо исключить прием алкогольных напитков, курение, избыточную физическую нагрузку, а также прием препаратов, если это возможно, особенно некоторые сахароснижающие препараты (глибенкламид, диабетон, амарил и т.д.).
Виды современных препаратов инсулина
Люди, которые вынуждены принимать лекарственные препараты с инсулином, знают, что фармацевтическая промышленность выпускает их в трех разных позициях, характеризующихся длительностью и типом работы. Это так называемые типы инсулина.
- Ультракороткие инсулины — новинка фармакологии. Они действуют в течение всего 10-15 минут, но за это время успевают сыграть роль естественного инсулина и запустить все обменные реакции, которые нужны организму.
- Короткие или быстродействующие инсулины принимаются непосредственно перед приемом пищи. такой препарат начинает работать спустя 10 минут после введения внутрь, а продолжительность его действия составляет максимум 8 часов с момента введения. Для этого типа характерна прямая зависимость от количества активного вещества и длительности его работы — чем больше доза, тем дольше она работает. Инъекции короткого инсулина вводятся или подкожно, или внутривенно.
- Средние инсулины представляют самую большую группу гормонов. Они начинают работать спустя 2-3 часа после введения в организм и действуют в течение 10-24 часов. У разных препаратов среднего инсулина могут быть разные пики активности. Зачастую врачи назначают комплексные препараты, включающие в себя короткий и средний инсулины.
- Инсулины длительного действия считаются базовыми препаратами, которые принимаются 1 раз за сутки, а потому называют базовыми. Работать инсулин пролонгированного действия начинает спустя лишь 4 часа, поэтому при тяжелых формах заболевания пропускать его прием не рекомендуется.
Решить вопрос о том, какой инсулин выбрать для конкретного случая сахарного диабета, может лечащий врач с учетом многих обстоятельств и течения заболевания.
Что такое инсулин? Жизненно важный, наиболее подробно изученный гормон поджелудочной железы, отвечающий за снижение уровня сахара в крови и участвующий практически во всех обменных процессах, протекающих в абсолютном большинстве тканей организма.
Гормон инсулин
Что такое инсулин? Этот вопрос интересен тем, кто знаком с его избытком или недостатком не понаслышке, и тем, кого проблема инсулинового дисбаланса не коснулась. Гормон, вырабатываемый поджелудочной железой и получивший свое название от латинского слова «insula», что в переводе означает «остров». Свое название этот вещество получило за счет области образования — островков Лангерганса, расположенных в тканях поджелудочной железы. В настоящее время учеными именно этот гормон изучен наиболее полно, ведь он оказывает влияние на все процессы, протекающие во всех тканях и органах, хотя основная его задача состоит в понижении уровня сахара крови.
Расчет дозы
Расчет суточной дозы препарата производит только лечащий врач после полного обследования пациента и проведенных лабораторных исследований.
Объем дозы зависит от множества показателей, таких как:
- масса тела пациента;
- продолжительность заболевания;
- тип диабета и степень тяжести патологии;
- наличия осложнений.
Таблица № . Суточная потребность диабетика в инсулине:
| Потребность в инсулине, ЕД/кг | Течение диабета |
| 0,5 | Диабет диагностировался не более 12 месяцев назад |
| 0,8 | Пациент страдает диабетом от 1 до 10 лет |
| 0,9 | Заболеванию более 10 лет |
| 1 | При развитии кетоацидоза или различных инфекций |
Для наглядности представим диаграмму:
Суточная потребность диабетика в инсулине.
Важно. При определении суточной потребности больного в коротком инсулине важно учитывать дополнительно единицы препарата для подавления потребляемых человеком углеводов, то есть расчет дозы ведется по таблице хлебных единиц. Сколько потребуется единиц для покрытия 1 ХЕ решает врач-эндокринолог, так как каждый организм индивидуален и по-разному реагирует на лечение. Например, доза гормона, требующаяся взрослому человеку, вполне может стать летальной для подростка или ребенка.
Ориентировочное распределение суточной дозы представлено в таком виде:
- перед завтраком и обедом – 2/3;
- перед ужином – 1/3.
Коррекция суточной дозы производится на основании показателей уровня гликемии.
Пациент самостоятельно проводит контроль концентрации сахара при помощи глюкометра, это происходит таким образом:
- 8 часов утра;
- спустя 2 часа после завтрака;
- 00;
- через 2 часа после обеда;
- 00;
- через 2 часа после ужина;
- 00;
- 3 часа ночи.
В период самостоятельного контроля уровня гликемии суточная доза не меняется. Если у пациента отмечается нестабильность показателей сахара, врач меняет дозировку препарата и контроль гликемии проводится снова.
Как происходит образование гормона
Механизм действия инсулина следующий. Инсулин вырабатывается при повышении концентрации в крови углеводов. Любая съеденная нами пища, попав в пищеварительную систему, запускает выработку гормона. Это может быть белковая или жировая пища, а не только углеводная. Если человек плотно покушал, содержание вещества повышается. После голодания его уровень падает.
Еще инсулин в организме человека вырабатывается благодаря другим гормонам, а также некоторым веществам. К ним относятся калий и необходимый для здоровья костей кальций. Ряд жирных аминокислот тоже стимулируют выработку гормона. Обратное действие оказывает соматотропин, который способствует росту человека, и в какой-то степени соматостатин.
Достаточно ли у человека инсулина, это можно определить, сделав анализ венозной крови на количество глюкозы. В моче глюкозы быть не должно, иные результаты говорят о заболевании.
Область введения и эффективность всасывания препарата
Как мы уже упоминали выше, существует 3 зоны проведения инъекций:
- живот;
- верхние конечности;
- нижние конечности.
Все эти зоны имеют различную степень всасывания.
Таблица №8. Эффективность всасывания инсулина в различных зонах укола:
| Зона инъекции | Живот | Наружная часть рук (от плеча до локтевой зоны) | Передняя часть бедра ноги | Лопатка |
| Эффективность всасывания, % | 90% | 70% | 70% | 30% |
Для наглядности представим диаграмму:
Эффективность всасывания инсулина в различных местах укола.
Внимание. Самая высокая эффективность всасывания препарата отмечается в области живота на расстоянии 2х пальцев от пупка.
Нужно отметить, что не рекомендуется делать уколы в одну и ту же область несколько раз подряд, следует чередовать места инъекций. Повторный укол в одну область можно делать только спустя 14 дней. При этом минимальное расстояние между первым уколом и последующим должно быть не меньше 2х см.
Антимикробные составляющие
Дезинфекторы в составе инсулина необходимы для того, чтобы при хранении и использовании в нем не размножалась микробная флора. Эти вещества являются консервантами и обеспечивают сохранность биологической активности лекарства. К тому же, если пациент вводит гормон из одного флакона только самому себе, то лекарства ему может хватить на несколько дней. За счет качественных антибактериальных компонентов у него не будет потребности выбрасывать неиспользованный препарат из-за теоретической возможности размножения в растворе микробов.
В качестве дезинфицирующих составляющих при производстве инсулина могут использоваться такие вещества:
- метакрезол;
- фенол;
- парабены.
Если в растворе содержатся ионы цинка, они также выступают дополнительным консервантом из-за своих антимикробных свойств
Для производства каждого вида инсулина подходят определенные дезинфицирующие компоненты. Их взаимодействие с гормоном обязательно исследуют на этапе доклинических испытаний, поскольку консервант не должен нарушать биологическую активность инсулина или как-то по-другому отрицательно влиять на его свойства.
Использование консервантов в большинстве случаев позволяет вводить гормон под кожу без ее предварительной обработки спиртом или другими антисептиками (производитель обычно упоминает об этом в инструкции). Это упрощает введение лекарства и сокращает количество подготовительных манипуляций перед самой инъекцией. Но данная рекомендация работает только в случае введения раствора с помощью индивидуального инсулинового шприца с тонкой иглой.
Что такое калибровка инсулиновых шприцев
В самых первых препаратах с инсулином в 1 мл раствора содержалась всего 1 ЕД. Только со временем концентрацию удалось повысить. На территории РФ распространены флаконы с маркировочными символами — U-40 или 40 ед/мл. Это значит, что в 1 мл раствора сконцентрировано 40 ЕД.
Современные шприцы дополнены четкой продуманной калибровкой, которая позволит ввести необходимую дозу, избежав риска получить неожиданную передозировку. Все нюансы, касательно использования шприцов с калибровкой объясняет лечащий врач, подбирая препарат для диабетика впервые или же в момент коррекции старой схемы лечения.
Правила хранения инсулинов
Подобные лекарственные препараты требуют строгого соблюдения правил их хранения. Так, инсулины любого типа хранятся в холодильнике при температуре не выше 8 градусов тепла.
Внимание. Замораживать лекарственные препараты строжайше запрещено, при низких температурах оно теряет свои особенные функции. После их размораживания вводить препараты категорически запрещено.
Если при правильных нормах хранения лекарственное средство изменило свои свойства, например, помутнело, появился осадок в виде хлопьев или иных примесей, то оно считается непригодным к использованию. Однако стоит заметить, что инсулины продолжительного воздействия зачастую мутные, что не считается порчей, главное, чтобы в смеси не появилось никаких осадков.
Открытый флакон (картридж) должен храниться в холодильнике не более 30 дней. Если этот срок истек, препарат теряет свои лечебные свойства и становится вредным для организма.
Инсулины должны храниться в холодильнике, при высоких температурах препарат теряет свои свойства.
Перемещать флаконы (картриджы) следует только в специальных холодильных камерах, если таковая возможность отсутствует, прибегают к охлаждающим веществам, например, гелия или льда. Но при этом важно, чтобы сам препарат не контактировал с данными веществами.
Внимание. В России, а также в странах СНГ, все пациенты, имеющие диагноз инсулинозависимого типа диабета, стоят на учете у эндокринолога. Таким пациентам предоставляется государственная помощь, препараты инсулина им выдаются бесплатно.
Как вырабатывается «сладкий» гормон?
Инсулин в крови, содержащийся в определенном количестве, является одним из показателей здоровья. Чтобы прийти к такому явному для современного человека понятию, ученым понадобился не один десяток лет кропотливых исследований.
Поначалу были выделены два типа клеток, из которых состоят островки Лангерганса, — клетки А типа и клетки В типа. Их разница состоит в продуцировании разного по своей функциональной направленности секрета. Клетки типа А производят глюкагон — гормон пептидного характера, который способствует распаду гликогена в печени и поддержанию постоянного уровня глюкозы крови. Бета-клетки секретируют инсулин — пептидный гормон поджелудочной железы, который понижает уровень глюкозы, тем самым влияя на все ткани и, соответственно, органы организма человека или животного. Здесь прослеживается четкая взаимосвязь — А-клетки поджелудочной железы потенцируют появление глюкозы, которая в свою очередь заставляет работать Б-клетки, секретируя инсулин, снижающий уровень сахара. Из островков Лангерганса «сладкий» гормон продуцируется и попадает в кровь в несколько этапов. Препроинсулин, который является пептидом-предшественником инсулина, синтезируется на рибосомах короткого плеча 11 хромосомы. Этот начальный элемент состоит из 4 видов аминокислотных остатков — A-пептид, B-пептид, C-пептид и L-пептид. Он попадает в эндоплазматическую сеть эукариотической сетки, где от него отщепляется L-пептид.
Таким образом препроинсулин превращается в проинсулин, проникающий в так называемый аппарат Гольджи. Именно там происходит созревание инсулина: проинсулин теряет С-пептид, разделяясь на инсулин и биологически неактивный пептидный остаток. Из островков Лангерганса инсулин секретируется под воздействием глюкозы в крови, которая попадает в В-клетки. Там в следствии цикла химических реакций из секреторных гранул выделяется ранее секретированный инсулин.
Дополнительные компоненты
Производство инсулина без вспомогательных веществ в современном мире практически невозможно представить, ведь они позволяют улучшить его химические свойства, продлить время действия и достичь высокой степени чистоты.
По своим свойствам все дополнительные ингредиенты можно разделить на такие классы:
- пролонгаторы (вещества, которые используются для обеспечения более длительного действия лекарства);
- дезинфицирующие компоненты;
- стабилизаторы, благодаря которым в растворе лекарства поддерживается оптимальная кислотность.
Правила подкожного введения
Введения инсулина подкожно имеет некоторые важные особенности, о которых обязан знать каждый инсулинозависимый диабетик. В первую очередь нужно отметить, что новички делают большую ошибку и направляют иглу глубоко под кожу, что ведет к попаданию препарата в мышцу, вследствие чего лекарство не оказывает необходимого воздействия.
Благодаря современной медицине, задача сделать укол облегчаются короткими инсулиновыми иглами. Такие иглы более тонкие и имеют длину от 4 до 8 мм. С их помощью можно не опасаться попадания лекарства в мышечную ткань.
Ниже представим правила введения инсулинового препарата:
- Лекарство вводится только подкожно, стараясь ввести иглу в жировую ткань. Но, если в месте инъекции кожа тонкая, то необходимо сделать складку: двумя пальцами (большим и указательным или большим и средним) ухватывается участок кожи и несильно сжимается. Частая область инъекции – живот, верхние и нижние конечности.
- При использовании иглы длиной менее 8 мм, угол наклона иглы должен быть 45 градусов. Важно заметить, что если инъекция проводится в область живота, то не рекомендуется использовать короткие иглы.
- Применяя шприц-ручку нужно знать, что игла в ней одноразовая и менять ее нужно каждый раз после использования.
- Перед проведением укола следует хорошо вымыть руки с антибактериальным мылом. Место укола не протирается спиртом, так как он способствует разрушению активного вещества. Если все же решено протереть область инъекции, то нужно подождать, пока спирт полностью выветрится.
- При необходимости следует сделать складку из кожи.
- Быстрым рывком ввести иглу под наклоном 45 или 90 градусов.
- Ввести препарат, медленно нажимая на поршень шприца.
- Иглу необходимо вынуть из-под кожи, выдержав 10ти секундный перерыв. Это необходимо для того, чтобы не вытекла инъекционная жидкость.
Скорость всасывания зависит от области инъекции, а также от типа самого препарата.
В зависимости от длины иглы, инсулин вводится под кожу под прямым углом или под углом 45 градусов.
Наш читатели смогут узнать о том, как ставить инсулин, видео даст подробные разъяснения на этот вопрос.
Важно. Перед проведением укола нужно убедиться, что в шприц и иглу не попал воздух. Если это допустить, то препарат не окажет должного воздействия, а это грозит приступами гипогликемии.
Техника инъекций инсулина
Инъекции инсулина проводят при помощи инсулинового шприца или шприц-ручки. Последние более удобны в использовании и точнее дозируют препарат, поэтому им отдается предпочтение. Делать инъекцию при помощи шприц-ручки можно даже не снимая одежду, что удобно, особенно если человек на работе или в учебном учреждении.
Инсулиновая шприц-ручка
Инсулин вводится в подкожную жировую клетчатку разных областей, чаще всего это передняя поверхность бедра, живот и плечо. Препараты длительного действия предпочтительнее колоть в бедро или наружную ягодичную складку, короткого действия в живот или плечо.
Обязательным условием является соблюдение правил асептики, необходимо мыть руки перед уколом и пользоваться только одноразовыми шприцами. Нужно помнить, что спирт разрушает инсулин, поэтому после обработки антисептиком места укола необходимо дождаться полного высыхания, а затем приступать к введению препарата. Также важно отступать от предыдущего места инъекции не менее 2 сантиметров.
Последствия при отсутствии укола
Последствия от отсутствия систематических инъекций будут зависеть от тяжести болезни и образа жизни пациента. Недостаток инсулина может привести к стремительному повышению уровня глюкозы и вызвать тяжелые осложнения здоровья.
Например:
- у пожилых людей с диагнозом 2 тип диабета существует высокий риск появления гипогликемической комы;
- у пациентов с диагнозом 1 тип диабета существует большой риск кетоацидоза.
При отсутствии систематической инсулинотерапии у диабетика появляются признаки гипогликемии.
Самые тяжелые последствия, которые могут грозить пациентам, пренебрегающим систематическим лечением – это:
- почечная и печеночная недостаточность;
- падение зрения, вплоть до развития слепоты;
- тяжелая диабетическая стопа, а впоследствии гангрена и ампутация;
- гипогликемические приступы;
- диабетическая кома.
Для большого числа диабетиков инсулинотерапия – это незаменимая часть жизни, и если пренебрегать лечением, можно довести свой организм до летального исхода.
Бифазные комбинированные
Бифазные комбинированные инсулины – это препараты, совмещаемые в себя в определенных комбинациях инсулины короткого и продолжительного воздействия. Применяя такие виды препаратов, пациент ограничивает суточное число необходимых инъекций в 2 раза.
Таблица №6. Препараты комбинированного действия:
| Наименование | Тип инсулина | Особенности применения |
Хумодар К25. | Полусинтетический инсулин | Только подкожное введение, назначается при СД 2 типа (при наличии на то показаний). |
Биосулин. | Полусинтетический инсулин | Инъекции делаются от 1 до 2 раз в день за 30 минут до приема пищи. Вводится препарат только подкожно. |
Хумулин М3. | Производится генно-инженерным методом | Разрешено вводить инсулин как подкожно, так и внутримышечно. Запрещается внутривенное введение препарата. |
Инсуман Комб 25ГТ. | Производится генно-инженерным способом | Инъекции проводятся только подкожно. Активизация вещества начинается спустя 30 минут после инъекции. Продолжительность действия препарата – до 20 часов. |
НовоМикс 30 Пенфилл. | Базовое вещество препарата – инсулин аспарт | Начинает свое действие уже спустя 15-20 минут после укола. Продолжительность эффекта составляет до 1 суток. Вводится только подкожно. |
Путь гормона в организме
Один из важнейших гормонов, оказывающих влияние на все системы организма -инсулин. Его уровень в тканях и жидкостях организма служит показателем состояния здоровья. Путь, который проходит этот гормон от продуцирования до элиминации, очень сложен. В основном выводится он почками и печенью. Но ученые-медики проводят исследование клиренса инсулина в печени, почках и тканях. Так в печени, проходя через воротную вену, так называемую портальную систему, распадается около 60 % инсулина, выработанного поджелудочной железой. Остальное количество, а это оставшиеся 35-40 %, выводится почками. Если инсулин вводится парентерально, то он не проходит воротную вену, а значит, основная элиминация осуществляется почками, что сказывается на их работоспособности и, если можно так сказать, износе.
Методы снижения инсулина
При постоянном превышении нормы гормонального вещества существует угроза развития опасных аномалий. Чтобы справиться с проблемой, нужно соблюдать целый ряд рекомендаций:
- Уменьшить число приемов пищи до 3 раз. Это обеспечит очищение печени от продуктов распада и поможет желудку хорошо переварить пищу.
- Каждую неделю делать разгрузочный день. С помощью этой методики удастся запустить процесс регенерации клеток. Благодаря проведению разгрузочных дней можно избежать появления злокачественных патологий, поскольку раковые клетки теряют свою активность во время голодания. Также это поможет избавиться от лишнего веса и минимизировать риск появления опасных патологий.
- Контролировать инсулиновый индекс пищи. Этот параметр отражает значение вырабатываемого инсулина во время потребления конкретных продуктов.
- Заниматься спортом. Благодаря адекватным физическим нагрузкам удастся увеличить восприимчивость клеток к инсулину.
- Уменьшить потребление углеводов. В ежедневном меню должно присутствовать большее количество пищи с содержанием клетчатки.
Параметры инсулина напрямую зависят от образа жизни и меню человека. Потому так важно заниматься спортом и сбалансированно питаться.
Что такое «проинсулин»?
Генерируясь в поджелудочной железе бета-клетками проинсулин хранит в себе инсулин и является его предшественником. Отличие проинсулина заключается в малой биологической активности и большим периодом полувыведения. Молекула инсулина появляется из белкового участка (С-пептида), отделившегося от проинсулина, и после этого выходит в кровоток. Приблизительно 15% гормона выделяется в кровь в нетронутом виде.
Сахар снижается мгновенно! Диабет со временем может привести к целому букету заболеваний, таких как проблемы со зрением, состоянием кожи и волос, появлению язв, гангрены и даже раковых опухолей! Люди, наученные горьким опытом для нормализации уровня сахара пользуются. читать далее.
Определение уровня гормона помогает выявить инсулиному — новообразование в поджелудочной, которое вырабатывает избыток инсулина бета-клетками и провоцирует гипогликемию (сниженный уровень сахара). Они так же производят проинсулин в излишке, из-за чего в крови накапливается большое количество инсулина и С-пептидов. Пациентов с гипогликемией следует обследовать на наличие инсулиномы, так как они первые в группе риска развития этого недуга.
Повышенный показатель проинсулина наблюдается при недостатке фермента конвертазы РС1/3. Характерным для людей с недостачей этого фермента являются такие признаки: волосы рыжего цвета, лишний вес, бесплодие. В то же время в крови снижается инсулин, появляется нехватка кортизола, меняется обменный процесс пептидных гормонов.
Научные исследования
Взаимозависимость некачественной работы поджелудочной и развитие диабета — заболевания, сопровождающегося повышением уровня глюкозы крови и моче, было подмечено врачами достаточно давно. Но лишь в 1869 году студентом-медиком из Берлина 22-х летним Паулем Лангергансом были открыты группы клеток поджелудочной железы, ранее не известные ученым. И именно по имени молодого исследователя они получили свое название — островки Лангерганса. Спустя некоторое время при проведении опытов учеными было доказано, что секрет этих клеток влияет на пищеварение, а его отсутствие резко повышает уровень сахара крови и моче, что оказывает негативное влияние на состояние пациента.
Начало ХХ века ознаменовалось открытием российским ученым Иваном Петровичем Соболевым зависимости углеводного обмена от активности продуцирования секрета островков Лангерганса. Еще достаточно длительное время биологи расшифровывали формулу этого гормона, чтобы получить возможность синтезировать его искусственным путем, ведь больных сахарным диабетом очень и очень много, и количество людей с таким заболеванием постоянно растет.
Лишь в 1958 году была определена последовательность аминокислот, из которых образуется молекула инсулина. За это открытие молекулярный биолог из Великобритании Фредерик Сенгер был удостоен Нобелевской премии. А вот пространственную модель молекулы этого гормона в 1964 году при помощи метода рентгеновской дифракции определила Дороти Кроуфут-Ходжкин, за что также получила высшую научную награду. Инсулин в крови является одним основных показателей здоровья человека, а его колебание за пределы определенных нормативных показателей служит поводом тщательного обследования и постановки определенного диагноза.
Что такое шприц-ручка и как правильно ей пользоваться?
Шприц-ручка – это инъектор, применяющийся для введения подкожно различных видов лекарственных препаратов, в частности инсулина. Данный инструмент был изобретен еще в 1983 году .
На сегодняшний день шприц-ручки выпускают огромное множество различных фармацевтических компаний. Свое название инструмент получил благодаря схожести с обычной шариковой ручкой. Ее удобство заключается в том, что пациент сможет самостоятельно провести себе инъекцию и правильно дозировать лекарство.
Преимущества шприц-ручки
С помощью шприц-ручки диабетик сможет самостоятельно рассчитывать нужное количество единиц лекарства. Инструмент разработан так, что при каждом введении 1 ЕД инсулина производится характерный щелчок, а сам укол делается одним нажатием на кнопку.
Шприц-ручки оснащены иглами, которые идут в комплектации, а в дальнейшем их можно приобрести в аптеках отдельно от самого инструмента. Это очень удобная конструкция, которую можно легко носить с собой и в случае необходимости ей воспользоваться.
Шприц-ручки оснащены специальным кнопочным дозатором, который позволяет регулировать количество введенного препарата.
Правила использования шприц-ручки
В комплектацию шприц-ручки входит:
- картридж для лекарства;
- корпус шприц-ручки;
- автоматика, используемая в качестве поршня;
- игла;
- колпачок для иглы.
Помимо этого, конструкция оснащена механизмом для дозировки и кнопкой для инъекции.
Использовать инструмент довольно просто:
- достать шприц из футляра и установить на него иглу, после чего снять с нее колпачок;
- взболтнуть лекарство, находящееся в шприце;
- щелчками отсчитать необходимую дозу лекарства;
- нажатием на инъекторную кнопку освободить иглу от воздуха;
- сделать складку из кожи и провести инъекцию в необходимую область (удерживать кнопку в течение 8-10 секунд, после чего отпустить и высвободить шприц).
Важно. На скорость всасывания препарата влияет температурный режим лекарства. Так, при низких температурах препарат всасывается медленнее, чем при более высоких температурах. Кроме этого, скорость воздействия замедляется, если укол делать в одну и ту же область несколько раз, так как скопление гормона в одном месте замедляет процесс всасывания. В такой ситуации рекомендуется проводить легкий массаж в области инъекций.
Мы представили нашим читателям разъяснения о том, как пользоваться ручкой для инсулина, видео даст наглядный пример.
Недостатки использования шприц-ручки
Кроме больших преимуществ использования шприц-ручек, они имеют некоторые недостатки.
Это:
- шприц-ручка – это инструмент, предназначенный для многоразового использования, но который не подлежит ремонту;
- стоимость конструкции (в зависимости от фирмы-производителя) достаточно высока, при том, что больным диабетом требуется в наличии как минимум 3 единицы;
- многие компании-производители изготавливают шприцы с несменным картриджем, что ведет к постоянной потребности в пополнении количества ручек;
- пациентам, использующим шприц-ручку, необходимо более жестко подходить к вопросу потребления углеводов, так как у них отсутствует возможность самостоятельно смешивать и изменять количество единиц инсулина, с учетом потребления продуктов питания.
Несмотря на все достоинства шприц-ручек, их использование для некоторых является трудоемким и сложным процессом, а у некоторых личностей вовсе возникает психологическое давление от проведения укола «вслепую».
Где продуцируется инсулин?
Для того чтобы понять, что такое инсулин, необходимо уяснить — для чего человеку необходима поджелудочная железа, ведь именно она является тем органом, относящимся к эндокринной и пищеварительной системам, который вырабатывает этот гормон.
Структура каждого органа сложна, ведь помимо отделов органа, в нем работают и различные ткани, состоящие из разных клеток. Особенностью поджелудочной железы являются островки Лангерганса. Это особые скопления гормонпродуцирующих клеток, расположенных по всему телу органа, хотя основное их расположение — хвост поджелудочной железы. У взрослого человека, по подсчетам биологов, насчитывается порядка одного миллиона таких клеток, а их общая масса составляет всего около 2 % от массы самого органа.