Заболевание желчного пузыря далеко не всегда поддается консервативному лечению, поэтому чтобы облегчить состояние больного врачи предлагают оперативное вмешательство.
Сегодня лапароскопия желчного пузыря – среди наиболее часто применяемых методов малоинвазивного хирургического лечения и обследования.
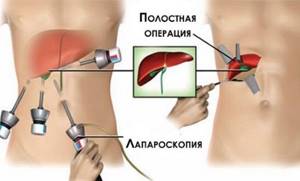
Операция проводится с минимальным повреждением брюшной стенки, но позволяет полностью убрать больной орган и конкременты, скопившиеся в нем.
Лапароскопическая холецистэктомия – щадящее хирургическое вмешательство, которое производится через миниатюрные разрезы с правой стороны брюшной полости.
Отсутствие большой по площади раневой поверхности позволяет выписывать пациентов из стационара уже через 2-3 дня. Период восстановления длится меньше, чем при операции с полноценным вскрытием брюшной стенки – лапаротомии.
Существует 2 вида лапароскопических вмешательств при желчнокаменной болезни. В первом случае производится полное удаление органа и новообразований внутри его.
Во втором – при помощи специального инструмента изымаются только камни из желчного пузыря, но сам орган остается.
Такая разновидность операций на сегодня считается малоэффективной и применяется гораздо реже, чем удаление желчного, поскольку высок риск повторного камнеобразования.
Преимущества лапароскопии перед лапаротомией
Если сравнивать подход, при котором для удаления желчного пузыря используется лапароскопический метод, с холецистэктомией, то налицо явные преимущества более новой техники операции.
Лапароскопическая холецистэктомия не сопровождается серьезным повреждением целостности тканей в брюшной полости – все манипуляции выполняются хирургом через несколько небольших проколов. Кроме того, физическое состояние пациента после удаления желчного пузыря намного лучше.
Незначительная болезненность исчезает в течение суток-полутора, а уже через 3-4 часа после операции можно ходить.
Когда из желчного пузыря были изъяты камни или лапароскопически удален весь орган, отмечается следующее:
- нет нужды в длительном пребывании в стационаре;
- организм быстро восстанавливается, и человек может вернуться к привычному режиму;
- значительно реже возникает такое осложнение, как грыжа;
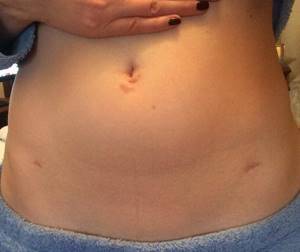
- рубцы в местах проколов практически незаметны.
Противопоказания и показания к лапароскопической холецистэктомии
Специалисты рекомендуют удалять камни из желчного пузыря лапароскопическим методом при таких патологиях:
- калькулезный холецистит (в хронической форме);
- наличие полипов внутри желчного пузыря;
- налипание холестериновых отложений на стенки органа;
- приступ острого холецистита;
- бессимптомный конкремент в желчном пузыре.
Удаление камней из желчного и самого пузыря не проводится, если обнаруженный желчекаменный фрагмент очень крупных размеров. В таких случаях рекомендация хирургов – удалять орган через вскрытие брюшной стенки.
Лапароскопическое удаление желчного пузыря имеет перечень противопоказаний к операции. Ее нельзя проводить при всех патологиях, связанных с высокой степенью риска того, что возникнет серьезное послеоперационное осложнение. К числу таких состояний относят следующие:
- тяжелое заболевание дыхательной и сердечно-сосудистой системы;
- проблемы со свертываемостью крови, не поддающиеся коррекции;
- воспаление брюшины (перитонит);
- ожирение (2 и 3 степени);
- наличие кардиостимулятора.
Кроме перечисленных, существуют противопоказания к лапароскопии при желчнокаменной болезни местного характера, которые выявляются как в процессе подготовки к операции, так и после ее начала:
- атипичное расположение желчного пузыря (в печени);
- значительное изменение структуры тканей протоков и прилегающих органов;
- панкреатит в острой форме;
- механическая желтуха как следствие закупорки желчных каналов;
- злокачественное новообразование в желчном пузыре;
- лапароскопические операции в верхнем сегменте брюшной полости, перенесенные раньше.
Подготовка к операции
Лапароскопическая холецистэктомия – процедура, требующая от хирурга высокого мастерства. Чтобы она прошла нормально, пациент должен заблаговременно подготовиться к плановой операции. При хронических заболеваниях необходимо посетить специалистов и пройти курс лечения.
Предоперационное обследование тоже стоит начать заранее. Понадобится ультразвуковая диагностика органов брюшной полости. Иногда специалисты назначают рентген желчного пузыря и протоков (ретроградную холангиографию), при которой контрастное вещество вводится пациенту через зонд.
Обязательно делают анализы:
- биохимический – печеночные пробы (щелочная фосфатаза, АСТ, АЛТ);
- общий крови и мочи;
- RW (анализ на сифилис);
- тест на ВИЧ;
- тест на вирус гепатита (В и С).
Если в медицинских документах пациента нет отметки о группе крови и наличии резус-фактора, то перед операцией придется делать и это исследование.
В день перед операцией по удалению камней из желчного нельзя есть, позже чем за 18 часов. Пить же разрешается только до 10 вечера.
Такая рекомендация неслучайна – организм должен успеть переварить съеденное и очиститься. Чтобы помочь ему в этом, с вечера и утром операционного дня пациенту делают клизмы.
Правильно проведенная подготовка к лапароскопии желчного пузыря способствует максимально быстрому выздоровлению.
Ход операции по лапароскопическому удалению желчного пузыря
Во время операции пациент лежит на спине. Хирург находится между его раздвинутыми ногами (если используется французская методика) или слева от оперируемого (когда врач придерживается американской техники выполнения манипуляций). Наиболее удобный метод определяет сам доктор.
Проводят лапароскопическую холецистэктомию в несколько этапов.
- В брюшную полость пациента закачивают закись азота или углекислый газ.
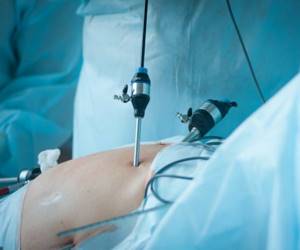
- Через прокол (делают от 3 до 5 отверстий) вводится троакар и специальные инструменты.
- Проводится обследование желчного пузыря и прилегающих органов при помощи введенной видеокамеры, предающей изображение на монитор.
- Методом коагуляции отсекают желчный пузырь от анатомических сращений, отделяют пузырную артерию и проток, накладывают на них клипсу.
- Отделяют желчный пузырь от печеночного ложа.
- Достают пузырь из брюшной полости.
- После удаления желчного пузыря осматривают органы, находящиеся в брюшной полости.
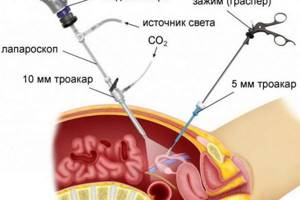
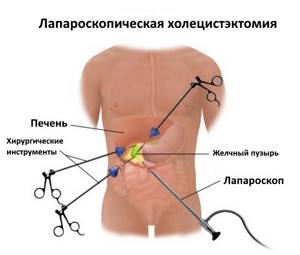
Лапароскопия желчного пузыря проводится с 4 проколами, которые делают в определенной последовательности.
- Чуть выше (ниже) пупка.
- По средней линии под грудиной.
- С правой стороны на 4-5 см ниже ребер, по вертикали, проведенной от середины ключицы.
- На высоте пупка по линии, соответствующей переднему краю подмышечной впадины.
При значительном увеличении печени делают еще один прокол. После операции доктор зашивает отверстия. После заращивания они выглядят, как едва заметные шрамы.
Обычно проводят общий наркоз при лапароскопии желчного пузыря, но возможно использование местного обезболивания. Операция по удалению камней из желчного требует обязательной интубации трахеи. Трубка, вставленная в дыхательные пути, обеспечивает свободное поступление воздуха и не дает содержимому желудка попасть в легкие.
Лапароскопическая холецистэктомия может длиться от получаса, если процедура осуществляется с целью диагностики, и до 3 часов, когда нужно удалить пузырь с конкрементами.
Послеоперационный период
После операции анестезиолог будит пациента, проверяет его реакции. Первые 4-6 часов нужно соблюдать постельный режим. Когда это время пройдет, разрешается переворачиваться набок, садиться на кровати. Еще через час можно понемногу ходить.
Тогда же врачи дают добро на то, чтобы пациент выпил немного воды без газа. Пока человек пребывает в стационаре, ему рекомендуют выполнять дыхательную гимнастику, чтобы не возникло неприятное последствие искусственной вентиляции легких – пневмония.
На следующий день после лапароскопической холецистэктомии нужно много пить и начинать есть пищу, которая не будет раздражать желудок и кишечник:
- легкий бульон;
- кисломолочные продукты (йогурт, нежирный творог);
- пюре из вареного постного мяса;
- фрукты, не вызывающие газообразования.
После 3-4 дня показан диетический стол №5. Основная рекомендация врачей, касающаяся питания: есть нужно часто и понемногу.
Не стоит беспокоиться, если в первые дни после лапароскопии желчного пузыря появляется болезненность в области проколов. Неприятные ощущения – последствие повреждения целостности тканей, но они исчезнут уже к 4 дню. Тогда же пациента выписывают домой.
При боли, которая, вместо того чтобы успокоиться, усиливается, нужно сразу же обратиться к лечащему врачу. Возможно, дает о себе знать осложнение, связанное с наличием в брюшной полости остатков газа или раздражением оболочки, выстилающей ее внутреннюю стенку – брюшины. Другие возможные осложнения лапароскопической холецистэктомии:
- внутреннее кровотечение;
- повреждение целостности близлежащих органов;
- выпадение камня в брюшную полость;
- вытекание желчи из желчного пузыря и некачественно наложенных внутренних швов;
- воспалительные процессы (омфалит, перитонит).
На протяжении 10 дней после операции запрещено поднимать тяжелое, а также выполнять какую-либо работу, которая предполагает физическую нагрузку. Чтобы не раздражать места проколов, врачи советуют носить мягкое белье.
Чтобы снять послеоперационные швы, необходимо обратиться в поликлинику по месту проживания. Делать это нужно спустя 7-10 дней после операции.
Восстановление
Реабилитация после лапароскопической холецистэктомии проходит значительно легче и быстрее, чем в случаях, когда проводится лапаротомия.
Уже через полгода организм будет достаточно окрепшим, чтобы нормально функционировать даже при высоких нагрузках без угрозы, что возникнет осложнение.
А заниматься привычной работой, которая не требует значительных физических усилий, разрешается уже через 2 недели после удаления желчного пузыря.
Врачи рекомендуют соблюдать режим дня, в котором достаточное время отводится отдыху. Чтобы быстрее восстановиться также необходимо следующее:
- на 2-4 недели отказаться от занятий сексом;
- питаться продуктами, предотвращающими возникновение запоров;
- придерживаться диеты №5;
- не поднимать тяжестей.
Спортсменам, которым была произведена лапароскопическая процедура, большинство врачей советует возвращаться к тренировкам спустя месяц после операции. При первых занятиях нагрузки должны быть минимальными.
Послеоперационная реабилитация подразумевает контроль за состоянием здоровья пациента. Для этого нужно сделать УЗИ брюшной полости через месяц и через год после вмешательства. В те же сроки сдать биохимический анализ крови и проконсультироваться у гастроэнтеролога.
1-2 раза в год необходимо проходить курс санаторного лечения:
- прием назначенной доктором минеральной воды;
- лечебные ванны (с радоном, хвойным экстрактом, а также углекислые и минеральные);
- электрофорез с янтарной кислотой;
- лечебная физкультура.
Точное соблюдение рекомендаций специалистов – гарантия того, что заболевание желчного пузыря не повторится, а период реабилитации будет длиться минимальное время.
Удаление желчного пузыря: как проводится лапароскопия?
Общая характеристика лапароскопии
Лапароскопия желчного пузыря — это операция, во время которой либо полностью удаляют этот орган, либо вылущивают находящиеся в нем камни при помощи специальных инструментов.
Лапароскоп – это видеокамера, оснащенная осветительным прибором, которую вводят в брюшную полость через прокол, выполняемый на передней брюшной стенке.
На экране появляется изображение внутренних органов, которое передает видеокамера.
Ориентируясь на это изображение, врач проводит операцию. Таким образом, хирург при проведении лапароскопии видит органы благодаря видеокамере, а не через разрез живота. При этом прокол имеет длину 1,5 – 2 см, а на его месте впоследствии остается маленький рубец, который практически незаметен.
Кроме лапароскопа, через проколы вводятся две полые трубки, которые называются троакарами или манипуляторами. Их предназначение – управление хирургическими инструментами.
Внутри трубок имеются полые отверстия, через которые к органу доставляются инструменты.
На троакарах имеются особые приспособления, с помощью которых врач двигает инструменты и выполняет необходимые действия, например, разрезает спайки, накладывает зажимы и т. д.
Таким образом, лапароскопия желчного пузыря – это введение в брюшную полость через маленькие проколы трех трубок. Одна из них необходима для передачи изображения, а две другие предназначены непосредственно для хирургической манипуляции.
Виды вмешательств
Лапароскопическое удаление желчного пузыря осуществляется двумя способами:
- полностью удаляется желчный пузырь;
- удаляют только камни из этого органа.
В настоящее время практически не проводят лапароскопическое вмешательство по удалению камней из пузыря.
При большом скоплении камней рекомендуется удалять полностью весь орган, потому что он уже очень сильно патологически изменен и функционировать нормально не будет.
Если в этом случае удалить только камни и оставить сам орган, то он постоянно будет воспаляться, провоцируя развитие других заболеваний.
Признаки и лечение запущенной формы грибка ногтя
А, вот, если камней очень мало или они небольшого размера, то для их удаления можно использовать такие методы, как литолитическое лечение препаратами урсодезоксихолевой кислоты или дробление камней ультразвуком. Благодаря этим методам камни становятся меньше и выходят в кишку из пузыря, откуда с каловыми массами происходит их удаление из организма.
Лапароскопия желчного пузыря имеет следующие преимущества перед полостной операцией:
- ткани передней брюшной стенки травмируются незначительно, потому что для проведения операции делают не разрез, а четыре прокола;
- после вмешательства боль не слишком сильная и утихает в течение 24 часов;
- через несколько часов после проведенной операции человек уже может передвигаться и выполнять простые действия;
- в стационаре больной пребывает недолго – 1 – 4 дня;
- быстро восстанавливается трудоспособность;
- небольшой риск послеоперационной грыжи;
- остаются малозаметные рубцы или они практически незаметны.
Во время операции лапароскопии желчного пузыря применяют общий эндотрахеальный наркоз. Если его невозможно использовать, например, при бронхиальной астме, то применяют внутривенный наркоз, обязательно сочетающийся с искусственной вентиляцией легких.
Показания и противопоказания
Показанием к удалению желчного пузыря (лапароскопии) являются следующие недуги:
- хронический некаменный и калькулезный холецистит;
- бессимптомный холецистолитиаз;
- острый холецистит;
- холестероз и полипы органа.
Противопоказания к лапароскопии желчного пузыря:
- подозрение на наличие в желчном пузыре злокачественной опухоли;
- патологии органов дыхательной или сердечно-сосудистой системы;
- механическая желтуха, которая возникла из-за закупорки желчевыводящих путей;
- острый панкреатит;
- третий триместр беременности;
- абсцесс в желчном пузыре;
- наличие кардиостимулятора;
- «фарфоровый» холецистит;
- острый перфоративный или гангренозный холецистит;
- свищи между кишечником или желчевыводящими путями;
- нарушение свертываемости крови.
Подготовка к операции
Подготовка к лапароскопии желчного пузыря включает в себя сдачу следующих анализов:
- общий и биохимический анализ крови;
- анализ мочи;
- резус-фактор и группа крови;
- кровь на сифилис, ВИЧ, гепатит B и C;
- мазок на флору из влагалища;
- электрокардиограмма;
- коагулограмма.
Врач допускает больного к операции только в том случае, если все анализы будут в пределах нормы. В случае каких-либо отклонений от нормы пациенту назначают пройти курс лечения, чтобы нормализовать его состояние.
Мастит у кормящей матери: симптомы, причины и лечение
Также во время подготовки к операции по удалению желчного пузыря больной должен держать под контролем имеющиеся хронические заболевания пищеварительной, дыхательной и эндокринной системы и принимать лекарственные препараты только с согласия хирурга.
Накануне операции пациенту запрещено пить и есть с 10 часов вечера. Чтобы очистить кишечник, вечером перед операцией принимают слабительное и ставят клизму. Утром ставят повторно клизму. Какой-то специальной подготовки лапароскопия не требует.
Проведение операции
Лапароскопия проводится под общим наркозом. После введения пациента в наркоз анестезиолог вводит зонд в желудок, чтобы удалить имеющиеся газы и жидкости. Кроме того, зонд требуется для того, чтобы исключить рвоту и попадание в дыхательные пути содержимого желудка, что способно привести к асфиксии. Он остается в пищеводе до окончания операции.
Затем врач закрывает нос и рот маской, которая присоединена к аппарату искусственной вентиляции легких, помогающему человеку дышать во время операции. Это необходимо из-за газа, который используется во время операции и нагнетается в брюшную полость, давя на диафрагму. Она, в свою очередь, сильно сжимает легкие, в результате чего они перестают самостоятельно дышать.
После всех этих манипуляций хирург приступает к лапароскопической операции. С этой целью в складке пупка он делает полукруглый надрез и вводит через него троакар с фонариком и камерой.
Но перед введением камеры закачивают стерильный газ, который расправляет органы и увеличивает объем брюшной полости.
Благодаря этому у хирурга появляется возможность свободно оперировать в брюшной полости, практически не задевая соседние органы.
После этого по линии правого подреберья врач вводит еще 2 – 3 троакара, которые необходимы для манипулирования инструментами и удаления органа. В первую очередь врач осматривает вид и расположение желчного пузыря. Если он закрыт спайками из-за хронического воспаления, то хирург их рассекает и высвобождает орган.
Если он напряжен очень сильно, то его стенку разрезают и отсасывают небольшой объем жидкости. Затем на пузырь накладывают зажим, а из тканей выделяют холедох — желчный проток, соединяющий орган с двенадцатиперстной кишкой. Этот проток перерезают, а из тканей выделяют пузырную артерию.
На нее накладывают зажимы, перерезают и зашивают просвет.
Послеоперационные спайки: причины, симптомы и лечение
Как только врач освободит желчный пузырь от холедоха и артерии, то начинает его выделять из печеночного ложа. По ходу отделения пузыря прижигают все кровоточащие сосуды электрическим током. После отделения органа от окружающих тканей, его удаляют через небольшой прокол в пупке. Врач убирает все троакары и зашивает или заклеивает проколы.
Реабилитация и восстановление
Реабилитация обычно протекает быстро и без осложнений. Полностью человек восстанавливается через полгода после операции.
А нормальное самочувствие обычно наступает через две недели после ее проведения. Для реабилитации не требуются какие-либо специальные мероприятия.
Чтобы быстрее зажили раны и восстановились ткани, через месяц после вмешательства можно пройти курс физиотерапии.
Боль и температура после операции
Боль после лапароскопии желчного пузыря обычно бывает слабой или умеренной, поэтому хорошо купируется такими ненаркотическими анальгетиками, как Кетанов, Кеторол, Кетонал и др. Обезболивающие средства следует принимать в течение 1 – 2 дней после лапароскопии, после чего обычно отпадает необходимость в их применении. Но если боль не только не уменьшается, а начинает усиливаться, то нужно посетить врача, так как это свидетельствует о развитии осложнений. Температура после лапароскопии может держаться неделю на отметке 37 – 39 градусов, после чего приходит в норму.
Последствия
Сильный дискомфорт после лапароскопического удаления пузыря доставляет периодический выброс желчи непосредственно в двенадцатиперстную кишку, который называется постхолецистэктомическим синдромом. Для него характерны следующие симптомы:
- боль в животе;
- отрыжка горьким;
- урчание в животе;
- изжога;
- понос;
- метеоризм;
- тошнота, рвота;
- повышение температуры тела;
- желтуха.
К сожалению, такие симптомы способны беспокоить периодически и полностью избавиться от них невозможно. Сильную боль следует купировать спазмолитиками, такими как Дюспаталин, Но-Шпа и др. Тошнота и позывы к рвоте хорошо купируются употреблением небольшого количества щелочной минеральной воды.
Таким образом, лапароскопия желчного пузыря – это операция, во время которой полностью удаляется орган. Гораздо реже убирают только камни. Если лапароскопия прошла успешно, а пациент придерживается всех рекомендаций врача по лечению и реабилитации, а также соблюдает диету, то у него имеются все шансы на полноценную жизнь.
Лапароскопическое исследование желчного пузыря
Медицинские методы исследования с каждым годом становятся все более информативными, менее травматичными. Они позволяют исключить большой круг заболеваний.
Лапароскопия желчного пузыря – один из способов исследования, который считают «золотым стандартом» при заболеваниях гепатопанкреатодуоденальной зоны (области печени, поджелудочной железы, желчного пузыря).
Кроме осуществления диагностических возможностей, лапароскопическим методом можно выполнить удаление камней из желчного пузыря (иное название операции – холецистэктомия).
Плюсы исследования
Лапароскопия желчного пузыря предусматривает исследование при помощи маленьких разрезов на передней брюшной стенке. Их длина не превышает 15 мм, а общее число не более 4. Этим достигается сравнительно малая травматичность операции. Например, обычная лапаротомия, которая дает возможность оценить состояние органа, требует рассечения тканей до 200 мм длиной.
Невысокая травматичность обусловливает меньшие объемы потери крови. Если лапароскопия на желчном пузыре сопровождается кровопотерей до 40 мл, то объем теряемой крови при лапаротомном разрезе достигает гораздо большего масштаба.
При сравнении с операцией в условиях лапаротомии лапароскопия желчного пузыря сопровождается небольшим числом осложнений. Например, спайки и спаечная болезнь развиваются очень редко.
Во время проведения лапароскопии болевой синдром умеренно выраженный. Этот факт позволяет купировать его с помощью только нестероидных противоспалительных средств без использования наркотических анальгетиков.
При исследовании желчного пузыря эндоскопическим методом, а также при удалении желчного пузыря с помощью лапароскопии сроки нетрудоспособности пациента укорачиваются, если сравнивать с лапаротомией. Срок госпитализации также меньше.
Когда показано проведение лапароскопии?
Исследование, несмотря на ряд преимуществ, сопряжено с рисками и поэтому имеет четко очерченные показания. Стоит сразу отметить, что лапароскопия применима для двух основных целей – диагностики и лечения.
В каких клинических ситуациях необходимо назначить это исследование?
- Первое показание – болезни органов гепатобилиарной зоны, которые очень сложно определить или подтвердить с помощью использования других методик. Когда результаты УЗИ, компьютерной томографии, МРТ, рентгена не внесли ясности для клинической ситуации, целесообразно дополнить диагностический план лапароскопией.
- В случаях, когда доктор подозревает новообразование желчного пузыря, он назначает проведение лапароскопического обследования. Болезнь при этом либо подтверждается, либо исключается. В первом случае можно заодно оценить, проросла ли опухоль соседние ткани, а также ее стадию, что необходимо для определения дальнейшей тактики ведения и лечения.
- Из диагностических показаний следует отметить еще асцит – скопление свободной жидкости в полости живота. Лапароскопия из диагностического вмешательства перерастает в лечебное, так как при этом необходимо эвакуировать скопившийся экссудат или транссудат.
Лечебные возможности лапароскопии
Холецистэктомия – операция по удалению желчного пузыря. Она считается наиболее часто выполняемой манипуляцией с помощью лапароскопии. В каких ситуациях показано такое вмешательство?
Холецистэктомия становится средством выбора при хроническом калькулезном холецистите. Это желчекаменная болезнь (ЖКБ), осложнившаяся присоединением воспалительного процесса стенки органа.
Перед проведением операции следует сдать анализы крови для оценки биохимических показателей, выполнить УЗИ внутренних органов, рентгеноргафическое исследование (обзорный снимок, а также контрастная методика).
Холестероз желчного пузыря – еще одно важное показание к лечебной лапароскопии. Заболевание часто протекает клинически так же, как и желчнокаменная болезнь.
Перед выполнением операции назначают ультразвуковое и рентгенографическое исследование.
Симптомы заболевания неспецифические: диспепсические расстройства, сочетающиеся с приступообразными болевыми ощущениями в правой подреберной области.
При наличии полипов на слизистой оболочке желчного пузыря на его внутренней поверхности формируются выросты. Они носят доброкачественный характер, но могут вызывать клиническую симптоматику. Не каждый полип должен быть удален.
Холецистэктомия выполняется, если полипоз сочетается с семейной патологией кишечника, сопровождающейся образованием полипов, или полипы вызывают боль.
При сочетании полипоза с желчекаменной болезнью, подозрением на злокачественный характер (быстрое увеличение размеров) также рекомендуется лапароскопическое удаление органа.
Острый холецистит – показание к экстренной лапароскопии. Сначала ситуацию пытаются стабилизировать консервативно путем инфузий.
При неэффективности мер желчный пузырь удаляют, при улучшении состояния холецистэктомию откладывают до осуществления в плановом порядке.
Подготовка к операции в последнем случае более адекватная и качественная, что предопределяет лучший исход вмешательства с минимальным риском осложнений.
Холецистэктомия – не единственный вид оперативной коррекции в рамках лапароскопии. Для того чтобы удалить один или несколько камней желчного пузыря при хроническом течении ЖКБ без воспаления применяют холедохотомию. Речь идет об иссечении желчного протока.
Ситуации, при которых операция противопоказана
Существует ряд заболеваний и многих состояний, когда лапароскопию желчного пузыря нельзя выполнить. К ним относят как болезни самого органа, так и проблемы сердечно-сосудистой системы, нарушение функции печени, почек.
- острое нарушение мозгового кровообращения или инсульт;
- острый коронарный синдром;
- беременность;
- геморрагический диатез с высоким риском интраоперационного кровотечения (во время вмешательства);
- гнойный перитонит (в этом случае показана лапаротомия и дренаж);
- злокачественное новообразование желчного пузыря (удалять нецелесообразно, так как операция требует соблюдения правил абластики и антибластики).
Вышеперечисленные состояния следует относить к абсолютным противопоказаниям. Относительными можно считать желтуху, развитие острого панкреатита, язвенную болезнь желудка, цирротическое поражение печени. Доктор в этих ситуациях самостоятельно принимает решение о возможности и целесообразности проведения исследования.
Как подготовиться?
Подготовка к лапароскопии желчного пузыря осуществляется за день до проведения. Вечером последний прием пищи возможен не позднее 19 часов. После этого проводится очистительная клизма. Можно принять слабительный препарат. Наутро перед исследованием эту процедуру повторяют до чистых промывных вод.
Утром в день проведения лапароскопии нельзя принимать жидкость, пищу. О том, можно ли пить препараты, стоит выяснить либо у лечащего доктора, либо у анестезиолога. Утром рекомендуется принять душ. В это время сбривается волосяной покров с передней брюшной стенки. Затем снять все украшения, линзы, зубные протезы.
Непосредственно перед анестезиологическим пособием пациенту выполняют премедикацию. Она направлена на снижение тревоги, страха, вегетативных влияний.
Методика и интерпретация результатов
После того, как проведено анестезиологическое пособие (наркоз), приступают собственно к операции. Хирург делает 4 прокола длиной не более 15 мм. При гепатомегалии (увеличении печени) возможен дополнительный пятый прокол.
После того, как полость живота заполнится газом, можно смотреть и оценивать состояние органов гепатобилиарной зоны.
Желчный пузырь должен быть в норме розоватого цвета, серозная оболочка должна блестеть. Возможно ее помутнение, тусклость. Это говорит о гнойном поражении органа. Нередко обнаруживают бугристые наложения, которые сращены с окружающими тканями. Так выглядят злокачественные поражения.
При обнаружении патологии доктор может расширить объем вмешательства. Во время операции лапароскопия дополняется лапаротомным разрезом. Затем разрезы ушивают. Примерно один шов приходится на каждый из 4 -5 разрезов.
О том, сколько стоит лапароскопия желчного пузыря, нужно узнавать непосредственно в клиниках. Перед ее проведением следует пройти ряд исследований. Сегодня лапароскопическое обследование желчного пузыря назначается врачами часто. Пациенты сами также позитивно отзываются об этом методе. Действительно, он удобен своей низкой травматичностью, низким риском осложнений и быстрой реабилитацией.
Диета перед операцией по удалению желчного пузыря
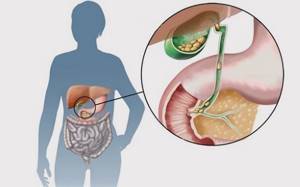
Желчный пузырь – это полый орган, находящийся в области живота, справа, под печенью.
Его объем примерномл, а форма напоминает грушу. Его основное назначение – накопление и концентрация желчи, которая синтезируется клетками печени, и последующее ее выделение в 12-перстную кишку, периодически, в основном в связи с приемом пищи.
Желчь помогает в переваривании и всасывании жиров, всасывании жирорастворимых витаминов, холестерина, аминокислот и солей кальция, а так же желчь участвует в активации пристеночного пищеварения в кишечнике, усиливает секрецию и двигательной активности тонкой кишки.
Когда удаляют желчный пузырь? Показания к холецистэктомии
Холецистэктомия проводится для лечения заболеваний желчного пузыря, в основном из образования желчных камней в желчном пузыре (желчекаменная болезнь). Камни могут быть твердыми и мелкими, как галька внутри желчного пузыря. Камни могут быть как песчинки или же как большой мяч для гольфа.
Общими показаниями к холецистэктомии является:
- Воспрепятствование нормальному оттоку желчи, ведущего к серьезной боли в животе (желчная колика)
- Инфекция или воспаление желчного пузыря (холецистит)
- Закупорка желчных путей, ведущих к двенадцатиперстной кишке (обструкция желчных путей)
- Закупорка протока, ведущего от поджелудочной железы в двенадцатиперстную кишку (панкреатит)
- Так же к показаниям для холецистэктомии относят обострение хронического холецистита, калькулезный холецистит, острый холецистит, не поддающийся консервативной терапии, холестероз.
Как подготовиться к холецистэктомии, операции по удалению желчного пузыря?
Для подготовки к холецистэктомии, ваш хирург может попросить вас принимать слабительное средство 3-4 дня перед операцией, чтобы очистить кишечник.
Ничего не едят в ночь перед операцией. Не следует пить и есть, по крайней мере, за четыре часа до операции, но вы можете выпить глоток воды с лекарствами.
Необходимо прекратить прием некоторых лекарственных препаратов и пищевых добавок, влияющих на свертываемость крови, потому что они могут увеличить риск кровотечения. В любом случае сообщите врачу обо всех лекарствах и добавках, которые вы принимаете.
Гигиенические процедуры перед операцией, например, душ с антибактериальным мылом.
Спланируйте заранее план пребывания в больнице. Большинство пациентов способно идти домой в тот же день после их холецистэктомии, но могут возникнуть осложнения, которые требуют проведения одной или более ночей в больнице.
Если хирург должен сделать длинный разрез в брюшной полости, чтобы удалить желчный пузырь, вам, возможно, придется остаться в больнице дольше. Не всегда можно знать заранее, какая процедура будет использоваться.
Планируйте заранее, на случай, если придется остаться в больнице, какие личные вещи вам могут понадобиться, например, зубная щетка, удобная одежда, и книги или журналы, чтобы скоротать время.
Лапароскопическая холецистэктомия
Большинство хирургических операций по удалению желчного пузыря сегодня производится с использованием лапароскопических хирургических методов, в которых тонкие хирургические инструменты — троакары, вводят в брюшную полость через маленькие разрезы. Операция выполняется под наркозом, так что пациент спит, и не ощущает никаких болей.
Во время лапароскопической холецистэктомии, хирург делает четыре небольших разреза в брюшной полости, два из которых имеют длину по 5 миллиметров, и другие два имеют длину по 10 миллиметров.
Трубка с крошечной видеокамерой вставляется в брюшную полость через один из разрезов. Во время введения троакары не разрезают ткани, а лишь раздвигают. Больному, находящемуся под наркозом, надувают живот с помощью двуокисью углерода.
Остальные инструменты вводятся через еще 2 разреза. Затем, когда желчный пузырь найден, он удаляется.
Далее проводят холангиографию, специальный рентген, чтобы проверить желчный проток на отклонения. Если ваш врач считает, что есть другие проблемы в желчных протоках, они могут быть устранены. После этого разрезы зашивают. Лапароскопическая холецистэктомия занимает один или два часа.
Однако лапароскопическая холецистэктомия не подходит для всех. В некоторых случаях необходимо сделать большой разрез, например из-за рубцовой ткани от предыдущих операций или осложнений или очень больших камней. В этом случае проводится открытая холецистэктомия.
Традиционная (открытая) холецистэктомия
Если желчный пузырь чрезвычайно воспален, инфицирован или имеет большие камни, применяют другой хирургический подход, называемый открытая холецистэктомия.
Во время открытой холецистэктомии хирург делает 15-и сантиметровый разрез в животе чуть ниже грудной клетки и ребер с правой стороны. Мышцы и ткани отводятся назад, чтобы облегчить доступ к печени и желчному пузырю. Далее смещают печень, чтобы открыть желчный пузырь.
Сосуды, пузырные протоки и артерии и из желчного пузыря вырезаются, и желчный пузырь удаляется. Общий желчный проток, который отводит желчь из печени в тонкую кишку, также проверяется на наличие камней.
Небольшая дренажная трубка может быть оставлена в течение нескольких дней, чтобы слить жидкость, если есть воспаления или инфекция в брюшной полости. Затем разрез зашивают.
Открытая холецистэктомия длится один или два часа.
Восстановление после удаления желчного пузыря (холецистэктомии)
После операции вы будете направлены в реанимацию для восстановления после анестезии. Когда действие наркоза заканчивается, вы будете доставлены в свою палату. Дальнейшее восстановление варьируется в зависимости от вашей процедуры:
После лапароскопической холецистэктомии пациентов часто отпускают домой в тот же день, после операции, хотя иногда требуется одна ночь пребывания в стационаре. После выписки вы можете вернуться к нормальной диете и деятельности практически сразу.
После открытой операции, вы можете ожидать, что вас отпустят домой, как только вы будете в состоянии есть и пить без боли и в состоянии ходить без посторонней помощи. Обычно это занимает от двух-трех дней до недели. Способность вернуться к нормальной диете наступает после 1 недели и возвращение к нормальной деятельности черезнедель.
Возможно, у вас будут наблюдаться некоторые из этих симптомов во время восстановления:
Боль в животе. Вы можете испытывать боль в одно или оба плеча в течение нескольких дней после операции. Это происходит из-за газа в животе после операции. Ваш врач выпишет лекарства боли для использования дома.
Если вы принимаете обезболивающие таблетки 3 или 4 раза в день, попробуйте принимать их в одно и то же время каждый день в течениедней. Попробуйте вставать и походить, если у вас есть некоторые боли в животе.
Это может облегчить вашу боль.
Боль в области разреза от 1 до 2 недель. Эта боль должна уменьшаться каждый день. Нажмите на область над разрезом, когда вы кашляете или чихаете, чтобы облегчить дискомфорт и защитить ваш шов от разрыва.
Боль в горле от дыхательной трубки. Сосание кусочки льда или полоскание может иметь успокаивающее действие.
Тошнота и рвота. Ваш врач может выписать лекарственные препараты, если это необходимо.
Жидкий стул после еды. Это может длиться от 4 до 8 недель.
Синяки и гематомы вокруг раны. Они будут проходить сами по себе.
Покраснение кожи вокруг раны. Это нормально.Небольшое количество водянистой или темной кровавой жидкости из разреза. Это нормальное явление в течение нескольких дней после операции. Хирург, возможно, оставит 1 или 2 дренажных трубки в животе: одна поможет оттоку любой жидкости или крови, что осталась в животе.
Вторая трубка будет сливать желчь во время восстановления. Эта трубка будет удалена вашим хирургом черезнедели. Прежде чем удалить ее, будет проведено специальное рентгеновское исследование, называемое холангиография.
Вы получите инструкции по уходу за этими трубками перед выпиской домой.
Деятельность после удаления желчного пузыря (холецистэктомии)
Вы должны быть в состоянии осуществлять большинство ваших регулярных мероприятий в срок от 4 до 8 недель. До этого:
Не поднимайте ничего тяжелее, чем 4,5 — 7 кг, пока врач не разрешит вам.
Избегайте напряженной деятельности. Это включает в себя тяжелые физические упражнения, тяжелую атлетику и другие видов деятельности, которые заставляют вас тяжело дышать или напрягаться.
Регулярно совершайте короткие прогулки.
Уход за ранами после операции
Меняйте повязки над вашей операционной раной раз в день, или раньше, если она становится грязной. Ваш врач скажет вам, когда вам не нужно будет использовать повязки. Держите рану в чистоте путем промывания его с мягким мылом и водой. Вы так же можете принимать душ, предварительно сняв бинты, если ваши разрезы были закрыты швами, скобами или специальным клеем.
Если швы были закрыты с помощью полосок для бесшовного сведения краев кожной раны или пластырного кожного шва Стери-Стрип, накрывайте разрез полиэтиленовой пленкой перед принятием душа в течение первой недели. Не пытайтесь смыть эти полоски, пусть они отпадут сами по себе.
Не рекомендуется принимать ванну или купаться в бассейне или водоеме, посещать баню или сауну до особых указаний вашего врача.
Как подготовиться к операции по удалению желчного пузыря при помощи лапароскопии
Сегодня медицина не стоит на месте. Совсем недавно оперативное вмешательство проводилось только полостным путем, тогда как в настоящее время существует множество способов избавить пациента от страданий, не прибегая к вскрытию органов.
Одним из таких методов является лапароскопический, который позволяет устранить патологический процесс, а также удалить какой-то орган, не оставляя на теле больного глубоких шрамов и порезов.
Данная статья поможет разобраться, как проходит подготовка к операции по удалению желчного пузыря, лапароскопия и какие показания существуют для проведения этой процедуры.
Лапароскопия желчного пузыря – это хирургическая процедура, имеющая множество преимуществ перед полостной операцией
Показания и противопоказания
Подготовка к лапароскопии желчного пузыря начинается сразу после того, как врач определит необходимость назначения операции, проведет все клинические анализы и диагностику, устранит риск возникновения побочных действий.
Лапароскопия желчного пузыря – это хирургическая процедура, имеющая множество преимуществ перед полостной операцией – начиная от малого числа побочных действий, быстрого восстановления пациента и заканчивая малым повреждением тканей и органов, благодаря которым больным не надо терпеть недели боли. Однако, как и все процедуры, эта манипуляция имеет ряд показаний и противопоказаний, определяющих категорию лиц, которым возможно сделать данный вид вмешательства.
Основными показаниями для проведения лапароскопии являются такие заболевания внутренних органов, как:
- Хроническое воспаление желчного пузыря калькулезного типа.
- Желчнокаменная болезнь, с нарушением проводимости и оттока желчи.
- Острый холецистит в первые двое суток после начала болезни.
- Полипы и кисты на желчном пузыре.
- Новообразования желчного пузыря доброкачественного генеза.
- Неэффективность лечения с помощью консервативных способов.
- Появление желтухи механического генеза.
Кроме явных показаний, данная патология имеет множество противопоказаний для проведения операции. Осложнения возможны после лапароскопических операций при этих ситуациях, поэтому стоит полностью отказаться от процедуры или дождаться устранения противопоказания и нормализации состояния, когда симптомы пройдут.
Основные противопоказания к лапароскопическим вмешательствам:
Лапароскопическая операция имеет ряд противопоказаний
- Патологии сердечной и дыхательной системы, несущие опасность для проведения оперативного вмешательства.
- Последний триместр вынашивания ребёнка.
- Острые воспаления желудка и поджелудочной железы.
- Абсцессы в брюшной полости.
- Нарушения эндокринной системы – ожирение, сахарный диабет.
- Перитонит.
- Нарушения свертываемости крови.
- Наличие в организме кардиостимулятора.
- Злокачественные опухоли.
- Свищи в ЖВП.
Как видно, лапароскопическое вмешательство, наряду с высокими преимуществами, ограничивает круг лиц, способных подвергаться данной процедуре. Только врач, после полного обследования, сможет определить, какой вид вмешательства необходим человеку и возможно ли его проведение на данном этапе болезни, симптомы которой запрещают холецистэктомию.
Подготовка
В настоящее время самым распространённым способом холецистэктомии является лапароскопическое. Лапароскопия желчного пузыря – хоть и малоинвазивная, но достаточно сложная процедура, имеющая множество подвохов и требующая специальных навыков и классификации врача.
Подготовка к лапароскопии желчного пузыря является обязательным действием, обеспечивающим безопасное проведение и хороший исход процедуры. Правильно проведенная подготовка к удалению органа – залог благоприятного течения и быстрого восстановления организма человека.
Прежде чем назначить холецистэктомию, как подготовиться к операции, должен рассказать специалист, чтобы подготовить пациента морально и физически. Кроме того, к операции лапароскопия допускаются только после полной диагностики организма больного и выявления приоритетных проблем.
Основу подготовки к лапароскопии имеет полноценное обследование организма больного, включающее инструментальные и лабораторные методы. Кроме того, подготовка должна начинаться задолго до самой операции, ещё на этапе нахождения пациента вне стационарных условий.
Если у пациента обнаружены камни в желчном пузыре, специалист должен выявить, не возникли ли вследствие этого побочные эффекты, такие как острые патологии, являющиеся ограничением к процедуре.
Это является крайне необходимым, поскольку в ряде случаев хирургу приходится прерывать операцию, что не только негативно сказывается на желчевыводящих путях, но и откладывает процедуру на неопределённое время.
Диагностика и сдача анализов при подготовке
Диагностика является основным методом подготовки к операции, а также решающей в постановке показаний для вмешательства. Диагностические процедуры должны проводиться заранее, исследование необходимо предоперационное. Сдать анализы, провести ряд обследований – это основная часть подготовки.
Первичная диагностика заключается в осмотре пациента, сборе анамнеза и выявления критериев для необходимости процедуры удаления органа. На данном этапе врач может оценить состояние пациента, а также выяснить, какие сопутствующие нарушения имеет пациент.
Кроме того, осмотр пациента позволит выявить некоторые отклонения от нормы в размерах печени, селезенки, а также определить нарушение дыхания и сердцебиения у пациента – это позволит доктору полноценно оценить ситуацию и назначить ряд дополнительных методов исследования.
Для диагностики ЖП, обследование проводится при помощи специального оборудования, которое врач назначает перед операцией:
ЭКГ – составляющая процедуры, играющая немаловажную роль в определении показаний и противопоказаний к операции
- Ультразвуковое обследование органов брюшины – это самый информативный метод, определяющий состояние желчных путей, желчного пузыря и других органов. На данном исследовании возможно выявить состояние внешней стенки органов и наличие воспалительных процессов в них.
- ЭКГ – важная составляющая процедуры, играющая немаловажную роль в определении показаний и противопоказаний к операции. Так, при наличии тяжёлых сердечных патологий, вмешательство должно быть отложено или исключено полностью.
- ФГДС – данный метод помогает обнаружить воспаления стенок ЖКТ и поджелудочной железы.
- Ретроградная холангиография – рентгенологическое обследование, позволяющее оценить состояние работы не только желчного пузыря, но и поджелудочной железы. Этот вид осмотра органов помогает определить, на какой стадии находится у пациента желчнокаменная болезнь – основное показание для холецистэктомии.
Кроме того, холецистэктомия требует проведения лабораторных исследований, таких как общий и биохимический анализ крови (важным критерием является общий белок и фракции), анализы крови на инфекции, передающиеся половым путём, общий анализ мочи и коагулограмма.
Анализ крови берётся не только до начала лапароскопии, но и сразу после, чтобы оценить работу внутренних органов после процедуры. Анализ крови после удаления желчного пузыря в норме должен иметь уменьшенное количество билирубина и общего белка.
Подготовка в амбулаторных условиях
Подготовку к лапароскопии больной проводит не только в стационарных условиях, но и находясь под контролем амбулаторного врача терапевта.
Данный метод заключается в том, что некоторые пациенты, имеющие противопоказания для проведения операции, должны некоторое время пройти курс мероприятий для устранения этой ситуации. В таком случае пациент может в домашних условиях принимать лекарственные препараты для улучшения работы дыхательной, сердечной деятельности, проходить терапию по устранению воспалений в брюшной полости.
Подготовка пациента в таком случае, может проводиться в течение нескольких месяцев. Кроме того, за несколько недель до операции, пациенту следует соблюдать строгий режим, а также некоторые правила:
Перед операцией пациенту противопоказаны физические нагрузки
- За две недели до холецистэктомии больному следует исключить приём препаратов, ухудшающих свертываемость крови.
- Устранить физические нагрузки.
- Организовать рациональное питание.
- За два дня до проведения хирургического вмешательства следует ограничить прием пищи до минимально нормы, а за 12 часов до процедуры полностью отказаться от воды.
- Перед осуществлением манипуляции следует очистить кишечник при помощи слабительных средств или очистительной клизмы.
Кроме того, некоторым больным в качестве подготовки назначаются специальные лекарства.
Необходимые для приёма по назначению хирурга – они позволяют устранить ряд побочных действий и снизить риск осложнений в ходе холецистэктомии.
Подготовка к удалению желчного пузыря на стационаре
Кроме амбулаторной подготовки врачи советуют, за несколько дней перед операцией по удалению желчного пузыря лечь в стационар, чтобы провести полный комплекс необходимых диагностических мер. Для этого врач поможет составить список, что понадобится в стационаре, что взять с собой в больницу на операцию.
При нахождении больного в стационарных условиях проводится полный комплекс диагностики, включающий в себя лабораторные, инструментальные методы, а также физикальный осмотр больного врачами разной специальности. Врач может сделать дополнительные снимки желчного пузыря рентгеном, осмотреть брюшную полость и назначить дополнительные анализы:
- Коагулограмму.
- Общий анализ мочи.
- Биохимию и общий анализ крови.
- Мазок из влагалища у женщин.
- ЭКГ.
- Определение группы крови и резус-фактора человека.
Непосредственно в день операции проводится дополнительный осмотр пациента и повторные сдачи анализов. Осуществляется гигиеническая очистка пациента и выбривание волосков в местах будущего прокола кожи. Важным этапом подготовки в стационарных условиях является подготовка человека к наркозу, для чего анестезиолог тоже осматривает и готовит больного.
Диета при подготовке
Важной частью амбулаторной подготовки пациента к операции является диета, назначаемая за несколько недель до холецистоэктомии.
Врач должен следить за тем, что пациенты едят, можно при холецистите ли данные продукты. Кроме того, он обозначит, какие продукты необходимо устранить из рациона задолго и непосредственно перед процедурой.
Непосредственно перед операцией пациенту запрещается пить и есть любую пищу.
Перед удалением желчного пузыря назначается диета №5, показанная при болезнях ЖВП. Основу этого стола составляют продукты, содержащие малое количество холестерина, благоприятно влияющие на органы ЖКТ и печени, а также способствующие устранению застоя желчи в организме.
К ограничению перед операцией относятся такие блюда, как жирные, соленые, кислые продукты, усиливающие секрецию желчи и негативно влияющие на печень. За неделю до операции пациенту рекомендуется употреблять легкую пищу, богатую витаминами и минералами. Пища должна быть оптимально обработана термически и употребляться в тёплом виде, дабы избежать воспалений слизистой оболочки.
Подводя итоги, можно прийти к выводу, что подготовка к лапароскопии – очень важное и необходимое мероприятие, от результатов которой может сложиться исход самой процедуры и риск возникновения осложнений. Важно всё время находиться под контролем доктора и соблюдать все необходимые назначения.