Миастения – заболевание нервно-мышечного аппарата с хроническим, рецидивирующим или прогрессирующим течением, которое относится к классу разнородных по клиническим проявлениям аутоиммунных процессов. Патологическая выработка аутоантител происходит в результате нарушения функций собственной иммунной системы в целом или ее отдельных компонентов, что приводит к разрушению органов и тканей организма. Миастенический синдром проявляется целым комплексом клинических признаков: опущением нижнего века, гнусавостью голоса, дисфонией, дисфагией и проблемами с жеванием. Нарушение нервно-мышечной передачи приводит к слабости поперечно-полосатых мышц глаз, лица, шеи. Подобные процессы и определяют характерную для миастении симптоматику.
Термин «миастения» в переводе с древнегреческого языка означает «бессилие или слабость мышц». Это классическая аутоиммунная патология, в основе которой лежит самоуничтожение клеток организма. Обычная реакция иммунитета изменяет направленность с чужеродных клеток на свои собственные.
Впервые недуг был описан еще в 16 веке. В настоящее время миастения встречается у 6 человек на каждые 100 тысяч. Женщины страдают патологией намного чаще мужчин. Пик заболеваемости приходится на лиц в возрасте 20-40 лет. Известны также врожденные формы миастении. Данная болезнь регистрируется не только у людей, но и у кошек, собак.
Мышечная слабость может быть самостоятельной нозологией — миастенией, или проявлением других психосоматических болезней — миастеническим синдромом. Но независимо от основной клинической формы симптомы патологии динамичны и лабильны. Они усиливаются при двигательной активности или эмоциональном напряжении, особенно в жаркое время года. После отдыха происходит быстрое восстановление сил. Миастения может длительно протекать у больного. При этом он сам даже не подозревает об имеющемся недуге. Рано или поздно прогрессирующая болезнь все равно заявит о себе.
Лечение миастении направлено на восстановление нервно-мышечной передачи. Поскольку в основе недуга лежит аутоиммунный процесс, больным назначают гормональные препараты.
Причины миастении
На сегодняшний день причины возникновения миастении до конца не выяснены. В медицинской практике диагностируются случаи семейных миастений, но наследственность заболевания не доказана. Достаточно часто у больных с астеническим бульбарным параличом диагностируют гиперплазию или новообразование вилочковой железы. Также фактором, способствующим развитию миастении, является проникновение в организм человека вирусов и микоплазм.
Главной патогенетической особенностью данного заболевания выступает дисфункция нервно-мышечной передачи, которая и обусловливает характерные клинические проявления. Синаптический блок взаимосвязан со сбоем в синтезе ацетилхолина. В сыворотке крови определяются антитела к скелетным мышцам и эпителиальным клеткам вилочковой железы, это дает основания для причисления миастении к аутоиммунным заболеваниям.
Результаты исследования причин развития миастении доказывают, что недостаточный уровень калия в организме, гиперфункция щитовидной железы и гормональный дисбаланс значительно повышают риски данного заболевания.
Этиология и патогенез
В настоящее время этиопатогенетические факторы миастенического синдрома до конца не определены.
Возможные причины миастении:
- Наследственная предрасположенность — известны семейные случаи заболевания. Врожденная форма миастении обусловлена генной мутацией, которая нарушает нормальную работу мионевральных синапсов и препятствует процессу взаимодействия нерва с мышцей.
- Опухоль или доброкачественная гиперплазия тимуса — тимомегалия.
- Органическое поражение нервной системы .
- Системные заболевания — васкулиты, дерматомиозит, системная красная волчанка.
- Доброкачественные и злокачественные новообразования внутренних органов.
- Гипертиреоз — усиление функции щитовидной железы.
- Сонная болезнь.
При миастении нарушается взаимосвязь между нервными и мышечными тканями. Провоцирующими факторами развития патологии являются: стрессы, инфекции, иммунодефицит, травмы, длительный прием нейролептиков или транквилизаторов, хирургические вмешательства. Именно они запускают сложный аутоиммунный процесс, при котором в организме образуются антитела к собственным клеткам организма — ацетилхолиновым рецепторам.
Патогенетические звенья синдрома:
- выработка аутоантител к рецепторам ацетилхолина;
- поражение нейромышечного синапса;
- разрушение постсинаптической мембраны;
- нарушение синтеза, обмена и выброса ацетилхолина — особого химического вещества, обеспечивающего передачу нервного импульса от двигательного нерва к мышце;
- затруднение нервно-мышечной проводимости – недостаточное поступление импульса к мышце;
- сложности с выполнением движений;
- полная обездвиженность мышц.
В настоящее время ученые-медики заинтересовались миастенией ввиду высокой частоты ее появления среди детей и молодых людей. У данной категории лиц болезнь часто заканчивается инвалидизацией.
Симптомы миастении
Слабость и резкая утомляемость могут поразить любые мышцы в организме человека. Чаще — мышцы лица и шеи.
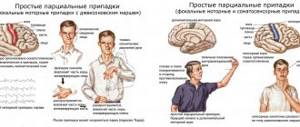
Характерными симптомами миастении (см. фото) являются:
- птоз (опущение век);
- двоение в глазах;
- гнусавость голоса и нарушения речи;
- затрудненное глотание, утомляемость жевательных мышц;
- утомляемость мышц шеи (сложно удерживать голову прямо);
- слабость в руках и ногах.
Симптомы проявляются после нагрузки, причем даже после самой минимальной. Чем больше нагрузка, тем хуже состояние больного. К примеру, поначалу нарушения речи минимальны – человек слегка гнусавит, но слова произносит довольно четко, затем начинает «глотать» отдельные звуки, а потом и вовсе не может говорить. Отдых способен уменьшить эти проявления. Особенно сильно симптомы проявляются через 3-4 часа после пробуждения.
В зависимости от проявлений выделяют следующие формы заболевания:
- глазная (болезнь проявляется только опущением век, двоением в глазах; для таких больных достаточной обычно является терапия антихолинэстеразными препаратами);
- бульбарная (нарушения речи, жевания, глотания, дыхания — опасность этой формы заключается в том, что трудности с дыханием могут нарастать стремительно);
- генерализованная (поражение всех мышц, именно такую форму миастении имеют в виду, когда говорят о миастении гравис или болезни Эрба-Гольдфлама; болезнь затрагивает все мышцы, начиная с мимических и мышц шеи и заканчивая мышцами рук и ног);
- молниеносная (наиболее опасная форма, так как приводит к инвалидизации и даже смерти, она вызывается обычно злокачественной опухолью вилочковой железы, поражаются все мышцы, включая скелетную мускулатуру, при этом терапия просто не успевает оказать своё действие, предотвратить опасные последствия миастении просто невозможно).
Чаще встречается генерализованная форма, которая обычно начинается со слабости мимических мышц.
Почему возникает заболевание?
Распространённость данной патологии составляет 4 случая на 100 тыс. населения. Примечательно, что в молодом возрасте болезнь чаще поражает женщин и девочек-подростков, в пожилом возрасте и мужчины, и женщины заболевают с гендерной частотой 1:1.
Причина, по которой развивается миастения гравис, ещё до конца не изучена. На сегодняшний день спровоцировать развитие болезни могут следующие факторы:
- Патология вилочковой железы или тимуса, а также других желез (надпочечников, гипофиза, щитовидной).
- Мутации в генах, кодирующих работу нервно-мышечных синапсов.
- Экзогенные причины (переохлаждение, частые стрессы, физическое перенапряжение, инфекции, аутоиммунные заболевания).
Более чем у 60% пациентов с выявленной миастенией наблюдается патология тимуса (вилочковой железы) – гиперплазия или тимома.
Основные симптомы болезни возникают из-за того, что рецепторы поперечно-полосатых мышц перестают связываться с ацетилхолином – медиатором, который продуцируют нервные окончания. Рецептор не получает «топливо», из-за чего мышечная активность отсутствует.
Это происходит из-за:
- выработки собственных антител к ацетилхолиновым рецепторам;
- недостаточной выработки ацетилхолина;
- чрезмерной активности фермента ацетилхолинэстеразы, которая разрушает медиатор.
При гиперплазии тимуса возникает избыточное выделение в кровь гормона тимина, который запускает каскад аутоиммунных реакций, приводящих к разрушению мышечных рецепторов из-за повышенной выработки холинэстеразы и антител.
Механизм развития болезни происходит на уровне нервно-мышечного синапса: блокируется импульс, проходящий от нейрона к миоциту – сокращения мышц не происходит. Чаще других поражаются мышцы век, туловища и конечностей, жевательные мышцы.
Симптоматика у детей
Особое место занимает миастения у детей, ранние симптомы развития которой имеют некоторые свои особенности:
1) Врожденная миастения. Быструю утомляемость мышечной системы можно заподозрить еще внутриутробно во время проведения УЗИ. При миастении движения плода менее активные, а то и вовсе могут отсутствовать. После рождения симптомы данной миастении похожи на миастению новорожденных. Гибель наступает из-за нарушения самостоятельного дыхания.
2) Миастения новорожденных. Встречается у тех детей, матери которых сами страдают миастенией. Начинается она уже с первых дней жизни и может длиться около 2 месяцев. Ее основными симптомами могут стать следующие:
- ребенок более вял, чем другие новорожденные,
- дышит поверхностно,
- периодически поперхивается,
- крик у него слабый, более напоминающий писк,
- также он плохо сосет грудь и быстро устает,
- рот его приоткрыт,
- взгляд практически неподвижен,
- в некоторых случаях глотание тоже может быть затруднено.
Ребенок чаще погибает от удушья.
- Ранняя детская миастения. По данным специалистов встречается в возрасте до 2 лет, когда на фоне полного здоровья начинают появляться проблемы со зрением: непроизвольно опускаются веки, развивается паралич взора, косоглазие. В некоторых случаях малыш может отказываться ходить, бегать, ему трудно подниматься или спускаться по ступенькам, часто просится на руки. Отказ от еды может произойти в том случае, если в процесс вовлекаются жевательные мышцы.
- Юношеская и детская миастения. Развивается от 2 до 10 лет или в подростковом возрасте преимущественно у девочек. Среди ранних признаков необходимо обращать внимание на жалобы ребенка на появившуюся вдруг усталость, нарушение зрения, трудности с занятиями бегом, ходьбой на большие расстояния, приседаниями, выполнением физической работы по дому.
Классификация
Классификация проводится по принципу основных симптомов миастении и их локализации, а также по критерию врожденности либо возраста манифестации.
Врожденная форма встречается достаточно редко, как правило, носит генетически-наследуемый характер, у большинства пациентов с таким типом заболевания обнаруживаются близкие родственники, также страдавшие от этого заболевания.
Глазная миастения
В первую очередь, затрагивает зрительную мускулатуру. Внешне проявляется птозом: опущением одного или обоих век. Человек испытывает трудности с концентрацией зрения, быстро утомляется при зрительной активности. Зачастую именно с глаз начинается симптоматика, впоследствии затрагивающая и другие мышечные структуры.
Генерализованная миастения
Начинается как бульбарная миастения или в виде глазной формы, но постепенно под влияние патологического процесса попадают все мышцы. Больной испытывает трудности с любой физической активностью, дыханием, глотанием. Эта форма не всегда протекает в тяжелой форме, особенно с учетом терапии.
Миастенические кризы
Выделяют как отдельный подтип заболевания. Симптоматика не нарастает постоянно, а развивается в течение короткого периода времени. Бульбарные параличи особенно опасны в виде криза, поскольку человек может задохнуться из-за пареза дыхательной мускулатуры.
По типу протекания чаще всего встречается миастеническое состояние — это форма, которая не ухудшается или незначительно ухудшается в течение многих лет.
Современная терапия позволяет полностью убрать все клинические признаки. Реже всего появляется злокачественная миастения, которая не реагирует на терапию и в течение короткого периода времени заканчивается летальным исходом.
Миастенический криз
Миастения — это заболевание хроническое, оно постоянно прогрессирует. Если больной не получает правильного лечения, его состояние ухудшается. Тяжелая форма болезни может сопровождаться наступлением миастенического криза. Он характеризуется тем, что больной испытывает резкую слабость мышц, отвечающих за глотание и движение диафрагмы. Из-за этого его дыхание затруднено, сердцебиение учащается, часто наблюдается слюнотечение. Вследствие паралича дыхательных мышц может наступить смерть больного.
При передозировке антихолинэстеразных препаратов может наступить холинергический криз. Он выражается в замедлении сердцебиения, слюнотечении, судорогах, усилении перистальтики кишечника. Это состояние тоже угрожает жизни пациента, поэтому ему нужна медицинская помощь. Антихолинестеразный препарат необходимо отменить, а внутримышечно ввести его антитод – раствор «Атропина».
Общие сведения. Миастения– что это за болезнь?
Миастения – это болезнь, поражающая мышцы и нервы. Главной характерной особенностью данного состояния является мышечная слабость. Миастению еще называют астеническим бульбарным параличом. В первую очередь при данном заболевании поражаются мышц лица, глаз, губ, языка, шеи, глотки. Однако процесс поражения может настигнуть любую мышцу тела.
Развивается данный недуг из-за затруднения передачи от нервов сигнала, который должен приводить мышцы в движение. Возникает патология вследствие нарушения в организме обмена ацетилхолина. Если рассматривать организм человека в общем, то он представляет достаточно сложный электрохимический механизм, который двигается с помощью работы мышц. Так, работу конечностей человека обеспечивает скелетная мускулатура, деятельность внутренних органов и сосудов — гладкая мускулатура. Для мышц скелетной мускулатуры сигналы передаются через двигательные нервы. Электрический импульс в месте, где нерв присоединен к мышце, передается с помощью ацетилхолина – особенного химического вещества. Ацетилхолин попадает из нерва в щель между нервом и мышцей, вследствие чего происходит электрический разряд, который обеспечивает сокращение мышцы. В случае проявления миастении в организме происходят изменения в системе синтеза и выброса данного химического вещества. Вследствие этого следующий импульс каждый раз сложнее подходит к мышце, поэтому производить движения человеку становится труднее. Позже движения мышцы прекращаются полностью. Подобное состояние принято называть синдромом патологической мышечной утомляемости.
Диагностика
Необходимо обратиться к врачу-неврологу. Первым делом врач проведет осмотр пациента, спросит о жалобах и других выявленных симптомах. При первичном осмотре пациента выявить миастению достаточно затруднительно, ведь ее симптомы схожи с симптомами многих других заболеваний. Поэтому проводится комплексное обследование.
Самый простой и самый ценный метод диагностики миастении – проведение прозериновой пробы. При выполнении данной пробы пациенту подкожно вводится раствор прозерина (0,05%, 1-2 мл), затем спустя 20-30 минут невролог повторно осматривает пациента, определяя реакцию организма на пробу. Прозерин блокирует холинэстеразу, повышенная активность которой приводит к нарушению нервно-мышечных соединений, поэтому симптомы миастении быстро отступают, а человек чувствует себя совершенно здоровым. Стоит отметить, что эффект от прозерина хотя и мощный, но кратковременный, поэтому для лечения он не используется, а вот для диагностики незаменим.
Также для диагностики проводят следующие исследования:
- Электромиография (декремент-тест) – регистрация биоэлектрических потенциалов в скелетных мышцах. Электромиографию целесообразно проводить дважды: сначала перед проведением прозериновой пробы, затем через 30-40 минут после нее, поскольку так можно выявить нарушение нервно-мышечной передачи.
- Электронейрография – исследование скорости импульсов, проходящих по нервам.
- Анализ крови на специфические антитела, иногда также требуется биохимический анализ крови.
- Генетические исследования – проводятся для выявления врожденной миастении.
- Компьютерная томография органов средостения – для исследования вилочковой железы на ее увеличение в объеме или наличие опухоли (тимомы).
Для диагностики миастении разработаны специальные пробы (тесты), которые позволяют неврологу выявить заболевание на начальных стадиях. Хотя такие тесты вы можете выполнить и самостоятельно в домашних условиях:
- Быстро открывать и закрывать рот в течение 40 секунд – в норме вы должны успеть сделать 100 циклов таких движений, а при мышечной слабости гораздо меньше.
- Нужно лечь на спину, чуть приподнять голову и держать ее на весу 1 минуту.
- Сделайте 20 приседаний с одинаковой амплитудой.
- Быстро сжимайте и разжимайте кисти – часто в связи с мышечной слабостью при миастении такое упражнение приводит к опущению век.
Дифференциальная диагностика проводится с заболеваниями со схожими симптомами: бульбарным синдромом, энцефалитом, менингитом, глиомой головного мозга, гемангиобластомой, синдромом Гийена-Барре и др.
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Винниченко А.Г., Живолуп Е.Г., Щербаков Ю.М. и др. Инструментальные методы диагностики новообразований вилочковой железы: Метод, рекомендации МЗ СССР. Харьков, 1976. — С. 25.
- Гехт Б.М. О клинических вариантах и нозологическом единстве миастении. // В кн.: Миастенические расстройства.- Л.,1965. С 147-155.
- Зайцев В.Т., Нечитайло П.Е., Журов Ю.Э., Климова Е.М. Изменения иммунореактивности у больных генерализованной миастенией после тимэктомии // Клин. хир. 1988. — № 12. — С. 25-27.
Лечение миастении
Главная задача лечения миастении – это увеличить количество ацетилхолина. Синтезировать этот компонент довольно сложно, поэтому в лечении используются препараты, предотвращающие его разрушение. С этой целью в неврологии применяются медикаменты, содержащие неостигмин.
Если заболевание быстро прогрессирует, назначаются медикаменты, которые блокируют иммунный ответ, в этом заключается лечение в таком случае.
При выборе препаратов нужно учитывать, что миастеникам противопоказаны медикаменты с содержанием фтора. Людям старше 70 лет удаляют вилочковую железу. Кроме этого, подбираются препараты для блокирования отдельных симптомов – подергивания века, остановки слюнотечения и т.д.
Улучшить состояние больного помогает «пульсотерапия». Такое лечение предполагает употребление гормональных препаратов. Сначала выписывается большая доза искусственных гормонов, но постепенно она снижается и сводится на «нет». Если случился миастенически криз, может понадобиться госпитализация. Больным в таком состоянии назначают плазмофероз и вентиляцию легких для лечения симптомов.
Относительно новый метод лечения миастении – криофероз. Лечение предполагает использование низких температур, которые помогают избавить кровь от вредных компонентов. Полезные вещества, содержащиеся в плазме, возвращаются в кровь больного. Метод является безопасным, поскольку отсутствует вероятность передачи инфекции и появления аллергической реакции. Криофероз улучшает общее состояние больного. Спустя 5-6 процедур устанавливается хороший стойкий результат.
Часто при лечении врачи назначают Калимин — антихолинэстеразное средство, так же известен, как Местинон, Пиридостигмин. Как и при любом аутоиммунном заболевании назначают кортикостероиды, в частности Преднизолон для лечения.
Симптомы миастении обычно приводят к серьезным физическим ограничениям у больных людей.
Постепенно клиническая картина проявляется все более выражено. Через время жалобы усиливаются даже после малейшей физической нагрузки.
Основные признаки заболевания – это общая слабость мышц и повышенная утомляемость. Такие проявления отмечаются, как у детей, так и у взрослых (смотрите фото ниже).
У малышей также наблюдаются следующие жалобы:
- чрезмерно низкая подвижность;
- проявление слабости;
- отсутствие аппетита и даже невозможность нарушения сосания молочных желез, в результате чего многие дети страдают истощением;
- атрофия мышц, которая наблюдается визуально.
Вышеперечисленные жалобы проявляются не сразу. Клиническая картина развивается постепенно, причем отсутствие лечения только усложняет состояние здоровья.
У молодых людей вначале отмечается наличие нарастающей усталости. К утомляемости приводят даже простые движения, в том числе ходьба и движения руками. Из-за патологии мышц происходят серьезные изменения походки, обусловленные необходимостью приспособиться к ослаблению мышечной активности. Вскоре изменяется выражение лица, что сказывается на глазах и веках, мимики.
Интересуясь, что это за заболевание, связанное с мышцами, следует отметить дополнительные проблемы диагностирования у пожилых людей. Многие жалобы могут быть объяснены возрастными изменениями, в результате чего патология остается не выявленной до резкого ухудшения состояния здоровья.
У пожилых людей диагноз обычно ставится только после проявления серьезной симптоматики:
- ослабление общего тонуса мышц всего организма;
- отсутствие возможности четко сфокусировать глаз;
- появление чувства тяжести в веках;
- ослабление глотательного рефлекса;
- уменьшение звонкости голоса;
- нарушение дыхания, которое становится затрудненным и излишне частым;
- физическое истощение;
- развитие пневмонии аспирационной формы.
Несмотря на степень проявления клинической картины, отмечается необходимость своевременной постановки точного диагноза. В противном случае миастения приводит к необратимым последствиям и инвалидности.
Народные средства
Наряду с медикаментозной терапией, возможно лечение миастении в домашних условиях народными средствами с целью ускорения выздоровления и облегчения состояния. Однако, любые народные методы лечения должны согласовываться с наблюдающим специалистом.
Эффективные средства:
- Овес. Зерна тщательно промывают, заливают водой в объеме 0,5 л. Далее емкость помещают на огонь, состав доводят до кипения, и пропаривают в течении не менее получаса. Далее, для приготовления настоя следует выждать еще 2 часа, сняв овес с огня. Полученный отвар принимают за час до еды, не реже 4 раз в сутки. Продолжительность терапии – 3 месяца с перерывом на 1 месяц и еще один курсовым приемом.
- Репчатый лук. Продукт в объеме 200 грамм (очищенный) смешивают с 200 граммами сахара и заливают водой в объеме 0,5 литра. Состав помещают на медленный огонь и варят в течении 1,5 часа. Далее массу остужают, добавляют две столовые ложки меда и принимают по две чайные ложки три раза в день.
- Чеснок в количестве трех головок измельчают и смешивают с четырьмя лимонами, литром меда и льняным маслом (200 гр.). Все ингредиенты нужно тщательно перемешать и принимать ежедневно по одной чайной ложке три раза в день.
Какие признаки не характерны для миастении
Для определения заболевания нужно знать, что миастения симптомы имеет довольно симметричные. Для нее не характерно поражение мышц, например, одной руки или одной ноги. Правда, опущение одного века – это часто встречающееся проявление данной болезни.
А вот головные боли, головокружения, проблемы с мочеиспусканием, онемения рук или ног, а также боли в мышцах конечностей не имеют к признакам миастении никакого отношения.
При описываемой патологии, кстати, дистальные отделы мышц (кисти рук, стопы ног) сохраняют свою силу, а больному трудно, например, поднимать и удерживать в такой позе руки, подниматься с корточек или идти по ступенькам.
Правила поведения при миастении
Если диагноз поставлен вовремя, и больной выполняет все предписания врача, его работоспособность и образ жизни почти не меняются. Лечение миастении заключается в постоянном приеме специальных препаратов и соблюдении некоторых правил.
Запрещено таким больным загорать, выполнять тяжелую физическую работу и пить лекарственные препараты без рекомендации врача. Пациенты обязательно должны знать, какие противопоказания при миастении есть для приема лекарств. Многие препараты могут вызвать осложнение течения заболевания или развитие миастенического криза. Это такие лекарства:
- все препараты магния и лития;
- миорелаксанты, особенно курареподобные;
- транквилизаторы, нейролептики, барбитураты и бензодиазепины;
- многие антибиотики, например, «Неомицин», «Гентамицин», «Норфлоксацин», «Пенициллин», «Тетрациклин» и другие;
- все мочегонные препараты, кроме «Верошпирона»;
- «Лидокаин», «Хинин», оральные контрацептивы, антациды, некоторые гормоны.
Профилактические мероприятия
Профилактики миостении как таковой не существует. Можно лишь придерживаться рекомендаций, исключающих осложненные варианты течения болезни и включающих следующие правила:
- избегать тяжелых физических усилий на работе и в быту;
- не заниматься спортом;
- не находиться под прямыми солнечными лучами (носить солнцезащитные очки);
- включить в рацион молочные продукты, фрукты, овощи;
- отказаться от курения, употребления алкогольных напитков;
- регулярно принимать витамины;
- твердо усвоить, что под категорическим запретом находится прием средств, содержащих магний нейролептики, антибиотики, мочегонные, седативные препараты;
- вести здоровый образ жизни;
- избегать стрессовых ситуаций;
- вовремя лечить различные заболевания.
Осложнения
С помощью ацетилхолина, как описано выше, функционируют и дыхательные мышцы человека. Поэтому вследствие проблем с работой этих мышц может возникнуть резкое нарушение дыхания, вплоть до его остановки. Вследствие этого может наступить летальный исход.
Особенное внимание взрослые должны всегда проявлять к жалобам ребенка. При развитии детской миастении часто ребенок жалуется на то, что он не может крутить педали велосипеда, подняться на возвышение и т.п. Важно разобраться в причинах подобного состояния, ведь при миастении у детей дыхательная недостаточность развивается внезапно.
Особенности протекания у беременных
Предсказать, как скажется беременность на миастении, затруднительно. Согласно имеющимся клиническим данным, примерно в трети случаев беременность не оказывает существенного влияния на течение болезни, в трети случаев – усиливает симптоматику, а еще в трети состояние женщины, наоборот, улучшается. Независимо от этого, все беременные с миастенией должны находиться под особым акушерским наблюдением на всем протяжении гестации и в родах, а после родов столь же пристальное наблюдение педиатра необходимо новорожденным, пока из их крови не исчезнут материнские антитела.
Прогноз
Спрогнозировать точный исход данного заболевания практически невозможно, поскольку он зависит от множества факторов: времени начала, клинической формы, пола и возраста пациента, а также наличия или отсутствия терапевтических мероприятий. Самое благоприятное течение бывает в случае глазной формы миастении, а самое тяжелое течение заболевания сопровождает генерализованную форму.
При грамотном лечении и постоянном медицинском контроле, практически все формы данного заболевания имеют благоприятный прогноз.
Столбняк у человека Болезнь Паркинсона Артроз коленного сустава Неврастения Эмфизема легких Диабетическая стопа — лечение препаратами и уход за ногами в домашних условиях
Особенности диагностирования
Обычно диагностирование начинается с консультации и уточнения жалоб у пациентов. Если врач правильно интерпретирует клинические проявления, повышается шанс на проведение эффективного лечения. Опыт доктора играет одну из решающих ролей, так как имеющиеся жалобы могут быть ошибочно приписаны иному заболеванию и даже синдрому хронической усталости.
Один из самых эффективных способов диагностирования — это магнитно-резонансное томографию (МРТ). При этом полученные результаты должны быть правильно истолкованы, так как от этого зависит, насколько правильное лечение удастся провести.
При отсутствии возможности установить диагноз по имеющимся жалобам проводится фармакологический тест. Главная задача – это тщательное изучение реакции человеческого организма на дополнительные раздражители.
Рекомендации
Рекомендуется консультация невролога, прозериновая проба, электронейромиография.
| • | Ведущие специалисты и учреждения по лечению данного заболевания в России: |
| доктор медицинских наук, заведующий кафедрой РГМУ, профессор, академик РАМН Гусев Е.И. | |
| • | Ведущие специалисты и учреждения по лечению данного заболевания в мире: |
| G. AVANZINI, Италия. |
Причины заболевания и механизм его развития
К сожалению, специалисты не могут точно сказать, почему развивается миастения. Предполагается, что определенная роль принадлежит наследственности. При опросе больного на консультации нередко выясняется, что такая патология была диагностирована у близких родственников ранее.
Иногда миастения протекает не самостоятельно, а в комбинации с опухолью тимуса или на фоне заболеваний соединительной ткани, недугов онкологической природы (рак легкого, молочной железы), сопутствует БАСу. Если патология развивается в сочетании с вышеописанными заболеваниями, ее рассматривают не как самостоятельный недуг, а как синдром.
Под воздействием некоторых факторов (стрессы, влияние инфекционных агентов) организм начинает непрерывно продуцировать антитела к собственным тканям, а точнее к рецепторам постсинаптической мембраны. Главная функция синапса — передача нервного импульса с одного нейрона на другой. Под влиянием антител мембрана начинает последовательно разрушаться, передача импульса теряет силу, а затем окончательно прекращается.
При исследовании ЦНС изменений, характерных для миастении, чаще всего не наблюдается. В 30% случаев врачи диагностируют увеличенную в размерах или с наличием опухолевого новообразования вилочковую железу. Что касается мышечных волокон, то в них при микроскопическом исследовании выявляют признаки атрофии.
Несколько слов напоследок
Как вы, наверное, уже убедились, миастения – серьезное, а часто и тяжело протекающее заболевание, требующее обязательного контроля специалиста и постоянного приема лекарств.
При диагнозе «миастения» инвалидность – это, к сожалению, самый частый удел заболевших. Однако дисциплинированные пациенты могут долгие годы жить без ухудшения состояния и полностью себя обслуживать. Необходимо лишь помнить о лекарственных средствах, которые нужно принимать по составленному врачом графику.
Главное, вовремя обратить внимание на состояние здоровья, на непривычную слабость в отдельных группах мышц и успеть обратиться к опытному врачу, тогда болезнь можно надолго приостановить. Будьте здоровы!
Как определяется заболевание
Кроме жалоб больного и сбора анамнеза, диагностика миастении включает в себя различные тесты, аппаратное обследование и анализы.
Электромиография помогает определить реакцию мышц на нагрузку, а КТ или МРТ выявляют отсутствие заболеваний, которые могли бы вызвать похожие симптомы. Ведь миастенический синдром наблюдается при энцефалите, менингите, раковых заболеваниях, ботулизме, тиреотоксикозе. Но отличия в этом случае от миастении в том, что редко поражаются лицевые мышцы, а при проведении электромиографии наблюдается не замедление, а увеличение потенциала мышц при повторной стимуляции.
Электромиография помогает определить реакцию мышц на нагрузку
Бульбарная форма
Патологическая утомляемость области лицевой и жевательной мускулатуры приводит к изменениям в голосе, проблемам при приеме пищи. Обычный разговор может настолько утомить, что больному потребуется несколько часов на полное восстановление. Жевание твердой пищи для людей с таким диагнозом может оказаться непосильной задачей. Они стараются распределить приемы пищи в течение суток таким образом, чтобы используемые антибиотики при миастении в это время действовали максимально сильно. Даже в моменты незначительного улучшения самочувствия пациенты с таким диагнозом предпочитают кушать в первой половине суток, так как к вечеру клиническая картина обычно усиливается.
Течение болезни
Миастения разнообразна в своих проявлениях. По течению заболевания различают:
- миастенические эпизоды (симптомы возникают крайне редко, миастения может проявиться и вовсе один раз в жизни и потом никак себя не проявлять);
- миастеническое состояние (болезнь проявилась, но не прогрессирует);
- прогрессирующая форма (состояние больного без терапии медленно, но постоянно ухудшается);
- злокачественная форма (стремительное развитие болезни).
Прогрессирующая и злокачественная формы очень опасны, потому что могут развиться серьезные нарушения дыхания, что угрожает жизни.
Необходимое обследование
Существует несколько способов подтверждения диагноза «миастения». Неврология активно изучает это заболевание, предлагая разные варианты исследования пациентов с такого рода патологией.
- Клинический осмотр.
- Электромиография.
- Анализ крови на антитела.
- Прозериновая проба.
- КТ вилочковой железы.
Наиболее достоверной признается прозериновая проба. Пациенту подкожно вводят «Прозерин», после которого наступает краткосрочное улучшение состояния.
Как миастения затрагивает мышцы конечностей и шеи
При поражении миастенией мышц шеи больному довольно трудно держать голову ровно. Кстати, как правило, эти изменения больше всего характерны для пациентов пожилого возраста. Они при этом принимают согнутую позу, а голова свисает вперед (из-за ослабления затылочных мышц шеи).
А для больных с локализацией патологии на конечностях даже непродолжительная прогулка может оказаться непосильной.
Причем, как заметили исследователи, при физической нагрузке изменяется общее состояние больного. Так, например, после десятикратного приседания, у пациента может появиться слабость не только в ногах, а и в мышцах рук, птоз и даже бульбарные нарушения.
Кстати, описываемая болезнь при любой локализации прогрессирует, но при этом глазная миастения может развиваться намного медленнее, чем другие формы заболевания, – в течение нескольких лет. Тем не менее подобные симптомы сильно осложняют жизнь пациента, а значит, ему требуется срочная врачебная консультация.
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 0.5 | 2 | 5 | 8 | 8 | 6 | 6 | 0.5 | 2 | 5 | 10 | 10 | 7 | 7 |
Как проявляется генерализованная миастения
Если у пациента одинаково затронуты все мышцы тела, то этот недуг определяется медиками как миастения генерализованная. Она поначалу не имеет конкретных симптомов, и больные жалуются на состояние постоянной усталости и слабости. Специалисты, опираясь на данные лабораторных исследований (а они не имеют каких-то значительных изменений), чаще всего ставят таким пациентам диагноз «невроз». И лишь спустя некоторое время, когда симптомы становятся явными, а рефлексы больного истощаются, диагноз пересматривается.
Опасностью данного вида заболевания является то, что при нем развивается слабость мышц грудной клетки и диафрагмы, приводящая к дыхательной недостаточности, что серьезно угрожает жизни больного.
Ссылки
- Официальный сайт Российского миастенического центра
| Иммунные заболевания: гиперчувствительность и аутоиммунные заболевания | |
| Атопический дерматит · Аллергическая крапивница · Отёк Квинке · Сенная лихорадка · Экзогенная бронхиальная астма · Анафилактический шок · Пищевая аллергия | |
| Аутоиммунная гемолитическая анемия · Пузырчатка · Буллёзный пемфигоид · Ревматизм (Острая ревматическая лихорадка) · Синдром Гудпасчера · Диффузный токсический зоб · Миастения | |
| Геморрагический васкулит · Ангиит гиперчувствительности · Реактивный артрит · Ревматоидный артрит · Лёгкое фермера · Постстрептококковый гломерулонефрит · Сывороточная болезнь · Реакция Артюса · Системная красная волчанка · Подострый бактериальный эндокардит | |
| Контактный дерматит · Реакция Манту · Реакция «трансплантат против хозяина» · Сахарный диабет 1-го типа · Тиреоидит Хашимото · Болезнь Гиена-Барре · Рассеянный склероз · Целиакия · Височный артериит | |
| Другие аллергические реакции | Болезнь Шёгрена · Гиперсенситивный пневмонит (Аллергический бронхолегочный аспергиллёз) · Аутоиммунный гепатит · Реакция отторжения трансплантата |