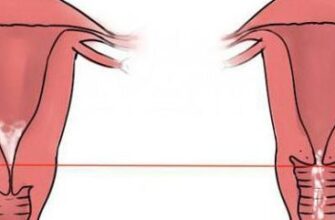
Овуляция – лучший период для зачатия ребенка. Именно в это время готовая яйцеклетка выходит за пределы яичника и готова встретиться со сперматозоидом. Этот процесс происходит не каждый месяц. Примерно дважды в год у женщин встречаются ановуляторные циклы.
Признаки отсутствия овуляции могут также указывать на бесплодие. Главный симптом – отсутствие характерных выделений. Отсутствие овуляции может быть как патологическим, так и физиологическим. Установить причину нарушения можно только при помощи диагностики в условиях больницы.
В норме овуляция должна происходить на 15-17 день цикла.
При наступлении овуляции вероятность зачатия самая большая
Что такое овуляция
Овуляция – состояние женского организма, при котором созревшая яйцеклетка выходит из фолликула. Данный процесс сигнализирует о готовности к зачатию ребенка. В норме данный этап характерен для 14-17 дня цикла.
Отличается овуляция систематическим появлением. Только дважды в год у женщины не выходит яйцеклетка. Такой процесс называется ановуляторным циклом. Лечение не требуется.
Лечение понадобится только тогда, когда ановуляторные циклы происходят чаще двух раз в год. Скорее всего, в организме протекает патологический процесс, который нуждается в результативной терапии.
Овуляцию также называют фертильным периодом. Если оплодотворение в это время не произошло, организм будет готовиться к скорой менструации. Яйцеклетка не созревает и не выходит при беременности и после менопаузы.
В этот период часто набухает грудь
Для овуляции характерны следующие симптомы:
- улучшение настроения;
- повышение работоспособности;
- повышение либидо;
- выделения, напоминающие яичный белок;
- набухание молочной железы.
При овуляции существенно повышается вероятность успешного оплодотворения.
Какие физиологические причины овуляции
Не всегда отсутствие фертильного периода – следствие течения заболеваний. Иногда причины физиологические и не представляют серьезной опасности. Основные провокаторы описаны в таблице.
| Ановуляторные циклы | Как говорилось ранее, даже у здоровых женщин в год до двух раз отсутствует фертильность. Количество таких циклов повышается после 35 лет. Примерно к 45 годам только 1 цикл из пяти будет фертильным. Забеременеть с возрастом становится все труднее. |
| ГВ и беременность | Естественным образом прекращается овуляция при ГВ и беременности. В это время организм направлен на сохранение малыша, а потом на его вскармливание. После родов цикл восстанавливается индивидуально. Чем дольше женщина кормит грудью, тем больше будет восстанавливаться фертильность. Важно знать, что при ГВ даже при отсутствии месячных может быть овуляция. Кормление грудью нельзя считать методом контрацепции. Важно использовать средства защиты для предотвращения вероятной беременности. |
| Вес | Овуляторный период исчезает, когда масса тела женщины снизилась до 45 кг. При таком весе репродуктивная система не способна работать полноценно. Присутствует недостаток важных гормонов. Требуется наращивание жировой прослойки. Также нужно отметить, что при недостатке веса практически невозможно забеременеть. Иногда женщине требуется длительное лечение, чтобы стать матерью. |
| Оральные контрацептивы | Такие медикаменты направлены на угнетение овуляции. Созревание яйцеклетки возобновляется после прекращения приема лекарств. При использовании данных препаратов важно придерживаться всех рекомендаций доктора. |
Отсутствие фертильности временного характера бывает результатом взаимодействия с определенными негативными факторами.
Нарушения часто возникают при активных занятиях спортом
С нарушением обычно сталкиваются женщины:
- после поездки на море;
- при регулярных и чрезмерных физических нагрузках;
- после смены климата или переезда на новое место жительства;
- которые неправильно питаются или имеют вредные привычки.
При физиологических причинах специфическое лечение обычно не требуется. Достаточно только незначительно подкорректировать образ жизни или дождаться, когда исчезнет влияние решающего фактора на фертильность, например, прекращение ГВ и ввод прикорма.
Какие болезни могут быть
Нельзя исключать и течение вероятных заболеваний. Яйцеклетка может перестать созревать при:
- заболеваниях половой системы;
- сбоях гормонального фона;
- дисфункции яичников;
- неправильной работе гипофиза.
Овуляция может не наступать при патологии гипофиза
При отсутствии лечения может произойти формирование бесплодия. Нарушение требует комплексной и адекватной терапии. Изменяют работу яичников в худшую сторону воспалительные, инфекционные или онкологические процессы.
Иногда нарушение – результат сниженного иммунитета. Обычно это происходит под действием перенесенных заболеваний.
Поддерживать нормальное созревание яйцеклеток невозможно при недостатке прогестерона и эстрогена. Это указывает на дисфункциональность яичников.
Какие признаки присутствуют
Только благодаря характерным симптомам женщина может заподозрить отсутствие овуляции. Меняется характер выделений. Девушки, следящие за своим здоровьем, знают, что в середине цикла происходит увеличение объема секрета. Он напоминает по внешнему виду яичный белок.
Если яйцеклетка не вышла, слизь кремоподобная. Секрет также может стать более клейким или полностью исчезнуть. В норме период овуляцией повышается половое влечение. Это естественная реакция организма, которое указывает на физиологическое желание продолжить род. Если яйцеклетка не вышла, то сексуальное желание останется на прежнем уровне.
Если не растет базальная температура, это можно считать патологией
При нарушении не увеличивается базальная температура. Такой симптом можно заметить только в случае регулярного измерения БТ. В середине цикла при отсутствии овуляции также отсутствует боль в боку. Это связано с тем, что фолликул не надорвался.
Как самостоятельно узнать, есть ли овуляция
По симптомам не всегда можно точно убедиться в отсутствии фертильного периода в текущем цикле. Самый результативный метод – измерение базальной температуры.
В первой половине цикла БТ находится на низком уровне. При овуляции показатель подскакивает до 37 градусов и более. Если цикл ановуляторный, то цифра останется прежней и скачек не произойдет. Измерение БТ производят ежедневно. Градусник вставляют в прямую кишку. Процедура производится сразу же после пробуждения.
Определение овуляторного периода также вероятно при помощи специализированных тестов. Приобрести их можно в любой ближайшей аптеке.
Что делать при ановуляции
При ановуляторном цикле нужно обратиться к доктору. Обычно врачи дают женщине направление на УЗИ. Это нужно для установления истинной причины нарушения.
После получения результатов врач выбирает лечение.
Нередко достаточно изменение образа жизни – похудения, набора веса, смены питания, отказа от вредных привычек, стабилизации физических и умственных нагрузок или увеличения времени отдыха.
Из этого ролика вы узнаете о причинах ановуляции:
Женщине могут порекомендовать прием успокоительных или гормональных медикаментов. Самолечение запрещено и нерезультативно.
Ановуляция: что это такое простыми словами
Рождение ребенка – одно из важнейших событий в жизни женщины. Стать матерью – это прекрасно! Но почему одни, приняв решение обзаводиться наследником, делают это легко и просто, а другие годами подсчитывают наиболее благоприятные дни, меняют позы, ездят на лучшие морские курорты – а мечта все не становится явью? Причина бесплодия может крыться в ановуляции.
Давайте разберемся, что это такое и как вылечить отсутствие овуляции.
Содержание
- Ановуляция у женщин – что это такое
- Причины отсутствия овуляции
- Симптомы
- Хроническая ановуляция
- Ановуляция при регулярных месячных
- Признаки
- Как лечить
- Народные способы лечения и рецепты
- Лапароскопия
- Терапия при СКПЯ
Что такое ановуляция
В норме в течение всего репродуктивного периода (примерно с 12-13 до 45-48 лет) в организме девушки каждый месяц происходят следующие изменения:
- Рост и созревание нескольких антральных фолликулов (с первого дня цикла приблизительно до 9-10 дня).
- Доминирование среди этих фолликулов одного – самого крупного, увеличивающегося в размерах до момента овуляции.
- Овуляция – выход яйцеклетки из доминантного фолликула и формирование желтого тела, вырабатывающего «гормон беременности» — прогестерон. В момент овуляции возможны неприятные ощущения – кратковременные тянущие боли внизу живота, боль в груди.
Боль при половом акте во время овуляции
Далее возможны 3 варианта:
- Слияние яйцеклетки со сперматозоидом и путешествие зиготы по маточным трубам в матку, а затем наступление беременности.
- Отсутствие оплодотворения, выход на 28 день цикла отслоившегося функционального слоя эндометрия вместе с яйцеклеткой – менструация.
- Происходит оплодотворение яйцеклетки, но не включаются механизмы полноценной имплантации (в силу разных причин). В этом случае также начинается новый менструальный цикл и небольшой задержкой.
Что такое ановуляция у женщин? При ановуляции яйцеклетка либо не созревает, либо не покидает доминантный фолликул. Это – нарушения гормонального фона, требующие медицинского вмешательства. При ановуляции беременность невозможна, так как яйцеклетки нет в трубах – встреча ее со сперматозоидом не может произойти.
Причины ановуляции
Причинами ановуляции выступают различные факторы, в основном гормонального характера. Происходит сбой в работе слаженной системы «гипоталамус-гипофиз».
Гипоталамус – это участок промежуточного мозга, который контролирует работу гипофиза.
В свою очередь, гипофиз – особая железа на нижней поверхности головного мозга – вырабатывает 2 необходимых для созревания и выхода яйцеклетки гормона:
- лютенеизирующий (ЛГ);
- фолликулостимулирующий (ФСГ).
Нарушение их производства ведет к ановуляции. Чаще всего основная причина проблем с формированием здоровой яйцеклетки кроется именно здесь.
Среди причин нарушений и гормональных сбоев выделяют:
Все эти нарушения, порой не замечаемые женщиной до того момента, как она собирается зачать ребенка, ведут к отсутствию овуляции.
Ановуляция: симптомы
Симптоматика может быть различной. Чаще всего она проявляется:
- удлинением или укорочением цикла;
- нерегулярными менструациями;
- изменением характера выделений (они становятся непривычно скудными или, наоборот, обильными).
Иногда месячные протекают без выраженных изменений, при регулярном цикле. При этом сама женщина может лишь заметить, что она:
- прибавила несколько килограммов за короткое время;
- наоборот, похудела;
- страдает от перепадов настроения, раздражительности.
Порой наблюдается оволосение по мужскому типу (при синдроме поликистозных яичников). Девушки могут замечать выделения светлой жидкости из сосков – признак гиперпролактинемии, которая ведет к подавлению овуляции.
Хроническая ановуляция
Далеко не всегда ановуляция говорит о патологии. Один-два раза в год, а в возрасте более 40 лет – до 6 раз в год, циклы бывают ановуляторными. Это ановуляция при нормальном гормональном фоне. Возникает она вследствие небольших сбоев в работе организма, обусловленных:
- стрессами;
- сменой климата;
- обострением хронических заболеваний;
- возрастными изменениями.
Такие случаи врачи не считают необходимым лечить. А вот хроническая ановуляция должна стать поводом для всестороннего обследования, если женщина намерена стать матерью.
При этом нарушения менструального цикла по типу ановуляции могут наблюдаться каждый месяц.
Кое-какие признаки женщина может обнаружить сама, даже если месячные у нее внешне протекают как обычно. Прежде всего, это – отсутствие изменений в графике базальной температуры.
Если женщина ведет график, то она может заметить, что БТ во второй фазе при ановуляции остается низкой. Нормальна ситуация, когда перед самой овуляцией температура падает на несколько десятых градуса, а после, если все происходит без нарушений, поднимается до 370С.
При ановуляции этого не происходит: температура никогда не поднимается выше отметки 36,90С. Ановуляция диагностируется при регулярных месячных.
Признаки и причины ановуляции
Ановуляция при регулярных месячных возможна при СПКЯ (синдроме поликистозных яичников), при раннем истощении яичников.
Раннее истощение яичников наступает в возрасте до 40 лет. Почему так происходит и лечится ли это? Причин может быть много:
- гинекологические заболевания;
- сильный продолжительный стресс;
- наследственный фактор;
- оперативных вмешательствах на яичниках;
- эндометриозе яичников,
- генетические нарушения.
Обычно такое состояние наблюдается у женщин, чей фолликулярный запас изначально низок. Количество антральных фолликулов в организме будущей девочки закладывается еще до рождения. В течение жизни запас расходуется. Пополнить его невозможно. Поэтому раннее истощение овариального запаса говорит о приближающемся климаксе.
Признаки ановуляции, которые может обнаружить сама пациентка, при этом отсутствуют (за исключением «ровной» базальной температуры и отсутствия желанной беременности). Месячные продолжают идти, только на УЗИ видно отсутствие доминантного фолликула и в дальнейшем – желтого тела. Можно ли забеременеть в этом случае? Самостоятельно – нет.
Выход – ЭКО с донорской яйцеклеткой.
СПКЯ – состояние, которое можно излечить и получить самостоятельную беременность. Сегодня много тех, кто забеременел после лечения поликистоза яичников и родил прекрасных детей.
При СПКЯ фолликулы под воздействием гормонов созревают, однако процесс идет не до конца: на УЗИ видно сразу 10-15 фолликулов, тронувшихся в рост в одном цикле. Они дорастают до определенного размера, но среди них не выделяется доминантный. Все они превращаются в кисты – капсулы, заполненные жидкостью, и остаются в яичниках. Врач заметит эти признаки ановуляции на УЗИ.
Такие изменения происходят по причине избыточной активности мужских гормонов в организме женщины. Они подавляют работу женских, в результате чего зачатие становится невозможным.
Диагноз «СПКЯ» не является приговором: заболевание поддается лечению. Но необходимо терпение и тщательное соблюдение рекомендаций врача.
Лечение ановуляции
Вопрос, как забеременеть при отсутствии своей овуляции, должен решаться индивидуально. Кому-то будет достаточно курса лечения гормональными препаратами. Кто-то сможет быстро наладить гормональный фон, применив физиотерапию. Кому-то придется соглашаться на лапароскопию с дриллингом яичников или на проведение экстракорпорального оплодотворения.
Для лечения эндокринного бесплодия и ановуляции применяются такие медицинские препараты, как дюфастон и овариум композитум.
Дюфастон необходим при недостаточности лютеиновой фазы. Это аналог женского гормона прогестерона, который необходим для успешного зачатия и вынашивания беременности. Дюфастон стимулирует активность желтого тела.
Овариум композитум налаживает работу репродуктивной системы. Лекарство способствует улучшению питания тканей, нормализует процесс метаболизма.
Как лечить ановуляцию, решает врач в каждом конкретном случае индивидуально, исходя из результатов обследования.
Ановуляция: лечение народными средствами
Иногда с ановуляцией можно справиться при помощи народной медицины. Однако следует помнить, что это возможно лишь в легких случаях, когда достаточно убрать стрессовый фактор и стабилизировать гормональный фон.
Существует такой способ: нужно заваривать горячей водой (около 250 мл) 25 г листьев шалфея и пить по 45 мл за один раз. Употребляют настой 4 раза в сутки. Начинают лечение на пятый день менструального цикла. Шалфей содержит фитоэстрогены, идентичные женскому гормону эстрогену – за счет этого «подстегивается» овуляция.
Популярен настой боровой матки. Лучше всего заварить ее в термосе из расчета:
- трава (60 г);
- вода (500 мл).
Настаивают лекарство 12 часов. Пьют после еды 4 раза в день (по 150 мл – это три четверти стакана).
Эффективна в не запущенных случаях физиотерапия при ановуляции. Это:
- грязевые ванны;
- магнитотерапия;
- электрофорез.
Еще одно популярное народное средство – поездка на море. Купание в теплой морской воде и воздушные ванны, напоенные солнечным светом, нередко налаживают гормональный фон даже без медицинского вмешательства.
Лапароскопия для лечения ановуляции
Что делать женщинам, которые не увидели эффекта после мягких поддерживающих процедур (употребления трав, физиотерапии)? В сложных случаях врачи предлагают малоинвазивное вмешательство – лапароскопию.
Это мини-операция, позволяющая яйцеклетке выйти в трубы, чтобы встретиться со сперматозоидом.
Хирург делает проколы в брюшной полости, через которые аккуратно делает «насечки» на утолщенной капсуле яичников, обеспечивая яйцеклетке возможность свободного выхода в ближайших циклах.
Эффект от операции – 60-80% успеха, но обычно длится недолго, и женщине рекомендуют как можно скорее забеременеть.
Лапароскопию часто приходится сочетать с другими методами лечения – применением гормонов.
Лечение ановуляции на фоне поликистоза
Если гормональный фон сбит, гинеколог-эндокринолог (или репродуктолог) в первую очередь постарается его наладить. Для этого женщине проводят операцию лапароскопии и назначают курс гормональных препаратов. Это может быть клостилбегит. Препарат стимулирует выработку ФСГ и увеличивает вероятность овуляции.
Могут быть назначены гонадотропины. Это:
- менопур;
- меногон;
- прегнил;
- пурегон.
Они стимулируют овуляцию, запуская процесс формирования яйцеклетки за счет поступления недостающих гормонов в организм женщины. Иногда случается побочный эффект: гиперстимуляция яичников (яйцеклеток созревает много за один цикл, что сопровождается увеличением яичников, болью). К счастью, это состояние обратимо.
В некоторых случаях бывает достаточно в течение 3 месяцев пропить КОКи – монофазные противозачаточные препараты, которые дают возможность яичникам женщины «отдохнуть». После перерыва яичники «просыпаются» и начинают работать в нормальном режиме.
Ановуляция – не причина для отчаяния. Если вы очень хотите иметь ребенка, нужно обратиться к врачу для выяснения точных причин бесплодия и пройти назначенный курс лечения. Даже при раннем истощении яичников ситуация не безнадежна – пройдя ЭКО, вы родите ребенка, который будет вам самым родным человеком на Земле.
Дополнительная информация:
- Эндометриоз
- Норма ТТГ при планировании беременности
- Лечение поликистоза яичников
- Донорство яйцеклеток
- Где делают ЭКО
- Что такое старая яйцеклетка
- Если произошла овуляция, какие должны быть выделения
Актуальное видео
Причины ановуляции
Нарушение овуляции, как причина бесплодия и не только
У 10% женщин в возрасте 20-35 лет встречается нарушение овуляции, что отражается на ритме менструальных циклов и в числе всех причин бесплодия составляет в среднем 20-25%. Эффективность лечения и профилактики расстройств овуляторного цикла находится в прямой зависимости от выявления факторов, их спровоцировавших. К сожалению, в половине случаев этого сделать не удается.
Механизмы регуляции процесса в организме
В физиологическом смысле овуляция представляет собой освобождение яйцеклетки, созревшей для оплодотворения, из фолликула яичников и выход ее в брюшную полость. Этот процесс у женщин детородного возраста повторяется регулярно через 2-35 дней. Без представления о механизмах регуляции невозможно понять принципы и смысл овуляции и установить истинные причины ее нарушений.
Яйцеклетки находятся в пузырьках (фолликулах), содержащих жидкость. Сами фолликулы размещаются на поверхности яичника. По мере созревания одной из яйцеклеток происходят постепенное увеличение количества фолликулярной жидкости и истончение слоя тканей яичника над увеличенным полюсом фолликула.
Это длится до тех пор, пока его стенка не разорвется и яйцеклетка не выйдет в брюшную полость, где ее захватят ворсины фаллопиевой трубы и направят в полость матки. На месте бывшего фолликула формируется желтое (лютеиновое) тело, представляющее собой временную железу. При 28-дневном менструальном цикле это происходит на 13-15 день от начала менструации.
Такая периодичность овуляции обеспечивается гормонами. В гипоталамусе (область головного мозга) находятся «половые» центры, в которых в определенном ритме вырабатывается гонадотропин-рилизинг —гормон (ГнРГ). Последний воздействует на переднюю долю гипофиза, который продуцирует фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ) гормоны.
ФСГ и ЛГ влияют на созревание фолликула, продуцирующего женские половые гормоны (эстрогены), и на желтое тело, которое в течение периода своего существования выделяет совместно с корой надпочечников прогестерон, являющийся предшественником многих других важных гормонов в организме. Они участвуют в регуляции многих процессов в организме, в том числе — обмена углеводов и жиров.
Кроме того, эстрогены и прогестерон отчасти влияют на аппетит женщины, ее пищевое поведение и формирование жировой ткани. Она считается еще одним гормонпродуцирующим «органом», в котором мужские половые гормоны трансформируются в эстрогены. Жировая ткань может увеличиваться в результате гормональных нарушений или неправильного питания.
Во время овуляции и функционирования желтого тела происходит максимальное выделение эстрогенов и прогестерона, осуществляющих подготовку слизистой и мышечной оболочек матки к внедрению и сохранению оплодотворенной яйцеклетки.
При отсутствии оплодотворения, благодаря наличию обратной связи посредством специфических биологически активных элементов, изменяется количество продукции ГнРГ гипоталамусом, а также выделения ФСГ и ЛГ передней долей гипофиза.
В зависимости от фазы, желтое тело отмирает, слизистая оболочка матки отторгается, что сопровождается кровянистыми выделениями, и все начинается сначала.
Весь этот процесс и является менструальным циклом. Его нарушения могут протекать в виде нерегулярности овуляции или полного ее отсутствия (ановуляция), что сопровождается:
- аменореей (отсутствие менструаций);
- олигоменореей (интервал между месячными превышает 40 дней);
- изменением объема и длительности кровотечений во время менструации.
Овуляторный цикл
Причины нарушения овуляции
Таким образом, становятся более понятными нарушения, происходящие в результате влияния внешних негативных факторов, а также взаимосвязь всех процессов, органов и систем в едином организме.
Нарушения овуляции могут быть кратковременными, если причинные факторы носят такой же характер.
Это может быть, например, при простудных заболеваниях, стрессовых состояниях, длительных психических или тяжелых физических нагрузках, во время беременности, после искусственного прерывания беременности.
Основные причины более серьезного характера связаны:
- С расстройством синтеза гормонов и их секреции.
- С нарушениями функции органов-мишеней. Для тканей- и органов-мишеней характерно наличие на поверхности их клеток рецепторного аппарата, обеспечивающего захват гормональных молекул и перенос последних внутрь клетки. Такими органами для эстрогенов и прогестерона являются рецепторы клеток гипоталамуса, женских половых органов и молочных желез.
Таким образом, основные причины нарушения овуляции — это:
- Патологические изменения на одном из выше перечисленных уровней эндокринной системы, которые и приводят к гормональному дисбалансу. К ним относятся болезнь и синдром Иценко-Кушинга, опухоли головного мозга или коры надпочечников, гипо- или гиперфункция щитовидной железы, прием стероидных гормональных препаратов.
- Синдром истощения яичников, при котором прекращение их функции происходит до 40-летнего возраста. Это может быть связано со снижением по различным причинам концентрации половых гормонов, с генетической предрасположенностью, аутоиммунными заболеваниями и т. д.
- Синдром резистентных яичников, при котором происходит отсутствие чувствительности рецепторов яичников к гормональным молекулам. Предположительно, причиной могут послужить воздействие радиоактивных лучей, аутоиммунные нарушения.
- Синдром Штейна – Левенталя, или поликистозная дегенерация яичников, при котором полное созревание яйцеклеток и разрыв фолликулов не происходят.
- Операции на яичниках в связи с апоплексией или кистой яичника.
- Значительное ожирение или резкая потеря жировой массы.
- Эндометриоз и длительные хронические воспалительные процессы репродуктивных органов.
Момент овуляции – выхода созревшей яйцеклетки из яичника
Лечение нарушения овуляции
Выбор методов восстановления овуляции осуществляется только после тщательного комплексного обследования с целью диагностики заболеваний, повлиявших на ее нарушение.
Оно включает также неоднократное УЗИ органов малого таза, позволяющее наблюдать динамику развития фолликулов, и повторные лабораторные исследования уровня содержания в сыворотке крови андрогенов, эстрогенов, прогестерона и гормонов щитовидной железы.
Повторные анализы необходимы для исключения возможных лабораторных ошибок, а также в связи с тем, что содержание гормонов в крови не является постоянной величиной. Однократные УЗ и лабораторные исследования не являются достаточно достоверными для диагностики и лечения.
Лечение нарушения овуляции проводится следующими методами:
- Стимуляцией с помощью гонадотропных гормонов (Пурегон, Меногон и др.) или, что особенно популярно в последнее время, стимуляция антиэстрогенным нестероидным препаратом Клостилбегит (цитрат кломифена). С помощью стимуляции достигается формирование одной или нескольких способных к оплодотворению яйцеклеток.
- Применением инсулиновых сенситайзеров, повышающих чувствительность тканей-мишеней к инсулину. К этим препаратам относятся Пиоглитазон, Троглитазон, Розиглитазон. Они могут быть использованы как самостоятельно, так и в комбинации с другими препаратами.
- Хирургическим воздействием на яичники.
Клостилбегит обычно назначается с пятого по девятый день менструального цикла. Стимуляция должна проводиться не наугад, а под постоянным (каждые 2-3 дня) УЗ мониторингом процесса развития фолликул и ответной реакции организма.
Мониторинг осуществляется до тех пор, пока фолликулы не достигнут нужных размеров (2-2, 5 см.), после чего однократно вводится хорионический гонадотропин человека (ХГЧ) в дозировке, определяемой лечащим врачом.
ХГЧ запускает овуляцию и предотвращает обратное развитие фолликула и формирование кисты.
Хирургическое лечение применяется преимущественно при синдроме поликистозных яичников. Оно заключается в эндоскопической секторальной резекции яичника (частичное удаление) или локальном разрушении соединительнотканной его основы путем лапароскопической диатермо- или лазерной коагуляции (каутеризация).
Механизм результатов такого воздействия не до конца понятен. Вероятнее всего, он связан со стимуляцией формирования новой группы фолликулов и снижения уровня содержания андрогенов в фолликулярной жидкости и сыворотке крови. Этот эффект может сохраняться в течение 1,5 месяцев, которых достаточно для нормализации взаимодействия гормонов в оси гипоталамус – гипофиз – яичники.
Один из хирургических методов лечения используется только при отсутствии реакции на стимуляцию овуляции Клостилбегитом и применения сенситайзеров.
Овуляторный синдром
Овуляторный синдром — комплекс расстройств, возникающих при овуляции и связанных с ней. Развивается в среднем за две недели до очередной менструации, длится от нескольких часов до двух суток. Проявляется болью внизу живота, кровянистыми выделениями из влагалища, в ряде случаев — повышением температуры до субфебрильных цифр, тошнотой, рвотой, эмоциональными расстройствами. Для подтверждения диагноза используют метод контроля базальной температуры, фолликулометрию, оценку уровня лютеинизирующего гормона и эстрогенов. Специфическая терапия не требуется, при выраженных болевых ощущениях показано назначение анальгетиков и спазмолитиков.
По мнению большинства специалистов в сфере гинекологии, овуляторный синдром не является самостоятельным заболеванием. В соответствии со статистическими данными, его признаки хотя бы раз в жизни отмечались у каждой второй женщины, не менее 20% пациенток испытывают расстройства разной выраженности при всех овуляторных циклах.
В 85% случаев боль и выделения при овуляции вызваны физиологическими процессами, в 14% — заболеваниями репродуктивных органов, в 1% — развитием в середине менструального цикла патологии, которая не связана с выходом яйцеклетки.
Расстройство чаще возникает у пациенток в возрасте от 25 до 42 лет и полностью прекращается с наступлением климакса.
Овуляторный синдром
В норме женщина не ощущает выход яйцеклетки из фолликула. Однако существует ряд физиологических причин, которые при наличии предрасполагающих факторов способствуют возникновению патологических проявлений во время овуляции и в течение 48 часов после нее. К их числу относятся:
- Рост фолликула. Увеличение доминантного созревающего фолликула до необходимых размеров сопровождается растяжением капсулы яичника. При этом может развиться болевой синдром.
- Разрыв фолликула. В оболочке яичника содержатся нервные окончания. При повреждении стенки фолликула они возбуждаются и передают соответствующие сигналы в кору головного мозга, что воспринимается женщиной как овуляторная боль.
- Сокращения фаллопиевых труб. Перемещение яйцеклетки в полость матки происходит под действием сокращений стенки маточной трубы. Как считают некоторые исследователи, перистальтика может сопровождаться болезненными ощущениями.
- Раздражение брюшины. При разрыве фолликула в брюшную полость попадает не только яйцеклетка, но и окружающая ее жидкость, а также небольшое количество крови. Вследствие раздражения брюшины возникает боль.
Ключевыми факторами, повышающими вероятность патологического течения овуляторного периода, являются заболевания женской половой сферы. Риск возникновения болевого синдрома повышается у женщин с кистой яичника, хроническим оофоритом, сальпингитом, аднекситом, спайками в тазовой полости. Кроме того, снижение болевого порога отмечается у пациенток с альгодисменореей.
Патогенез овуляторного синдрома обусловлен сочетанием двух ключевых звеньев. Первым из них является уплотнение капсулы яичников и стенки маточных труб вследствие воспалительных и спаечных процессов.
Разрыв плотных и воспаленных тканей воспринимается болевыми рецепторами, а затем корой головного мозга, как более серьезная травма. При наличии спаек и синехий в полости малого таза перистальтика фаллопиевых труб становится болезненной. Второе звено патогенеза — снижение порога болевой чувствительности.
В крайне редких случаях оно бывает врожденным. Обычно сенсибилизация к боли вызвана локальными объемными и воспалительными процессами в малом тазу. В это же время из-за прекращения секреции эстрогенов фолликулом возникает относительная гипоэстрогенемия.
В результате частично отслаивается функциональный слой эндометрия, появляются мажущие выделения. Через 1-3 дня временный дефицит эстрогенов компенсируется желтым телом, отслойка эндометрия прекращается.
Патогномоничное проявление патологического состояния — односторонняя боль в нижней части живота. При 28-дневном овуляторном цикле болезненные ощущения возникают приблизительно в его середине. При цикле меньшей или большей длительности — за 13-15 дней до менструации.
Болевой синдром имеет разную интенсивность, от слабой до острой. Часто боль отдаёт в паховую область, крестец, поясницу, усиливается во время ходьбы, полового акта, резкого изменения положения тела, поднятия тяжестей, других физических нагрузок. Женщина может заметить появление влагалищных выделений.
Обычно они являются скудными кровянистыми либо серозными.
У части пациенток при овуляции температура тела повышается до 37,5-37,7° С, субфебрилитет сохраняется не более 24 часов. Крайне редко овуляторный синдром сопровождается тошнотой и рвотой.
Иногда при патологическом течении овуляции в такие дни наблюдается слабость, раздражительность и плаксивость. Длительность болезненных проявлений обычно не превышает 2-х суток.
При сохранении боли и повышенной температуры на протяжении большего промежутка времени необходим тщательный диагностический поиск для исключения острой хирургической патологии.
Патологическое течение овуляторного периода, как правило, не представляет риска для здоровья женщины. Его последствия влияют преимущественно на эмоциональное состояние и качество жизни.
У некоторых пациенток в середине месячного цикла нарушается ежедневная активность, снижается половое влечение, а эмоциональные расстройства достигают уровня депрессии.
Опасные для жизни осложнения возникают только в тех случаях, когда под маской овуляторного синдрома скрываются другие заболевания — острый аппендицит, внематочная беременность, разрыв кисты яичника или перекрут её ножки.
Основная задача диагностического этапа — исключение более серьезных заболеваний, которые могли возникнуть в период овуляции, но не связаны с ней. План обследования обычно включает:
- Измерение базальной температуры. Температура, измеряемая в прямой кишке или влагалище, при овуляции повышается почти на 1° С, достигает 37,7-37,8° С. Совпадение времени повышения температуры с характерными клиническими проявлениями косвенно свидетельствует о наличии овуляторного синдрома.
- Ультразвуковая фолликулометрия. При динамическом УЗИ яичников выполняется наблюдение за растущим фолликулом, который к моменту выхода достигает размеров 18,0-24,0 мм. После овуляции в яичнике обнаруживается желтое тело, а в полости таза — жидкость в небольшом количестве.
- Определение уровня половых гормонов. В период выхода зрелой яйцеклетки в крови повышается содержание лютеинизирующего гормона (ЛГ) и несколько снижается уровень эстрогенов.
Расстройства, возникающие при овуляции, необходимо дифференцировать как от хронических гинекологических заболеваний (воспалительных процессов, объемных новообразований, эндометриоза) и урологической патологии, так и от синдрома острого живота.
Пациенткам, кроме осмотра на кресле, дополнительно могут быть назначены трансвагинальное и трансабдоминальное УЗИ тазовых органов, КТ, диагностическая лапароскопия, пункция заднего свода влагалища, мазок и посев на флору, ПЦР-диагностика, тест на беременность.
При необходимости гинеколог привлекает к обследованию больной хирурга и уролога.
Специфических методов терапии расстройств, связанных с овуляцией, не существует. Лечение является симптоматическим, направлено в основном на устранение болевого синдрома. Учитывая патогенез, таким пациенткам назначают анальгезирующие и спазмолитические препараты.
Интенсивность болевых ощущений существенно снижается при наложении тепловых компрессов или грелки на низ живота. В этот период рекомендуется половой покой (кроме случаев, когда женщина планирует беременность), исключаются значительные физнагрузки.
При часто возникающем овуляторном синдроме по желанию пациентки и с учетом ее репродуктивных планов могут применяться оральные контрацептивы, на фоне приема которых болезненные проявления не возникают.
Положительный эффект имеет назначение витаминно-минеральных комплексов и других общеукрепляющих средств.
Прогноз благоприятный. Для профилактики в период предполагаемой овуляции рекомендуется исключить значительные физические нагрузки и ограничить сексуальную активность (учитывая планирование беременности).
Выраженность болезненных проявлений существенно уменьшается либо они полностью прекращаются при нормализации диеты, режима сна и отдыха, уменьшении стресса и других нагрузок.
Особенно эффективно своевременное и адекватное лечение гинекологических заболеваний, снижение риска их возникновения за счет отказа от абортов и необоснованных инвазивных процедур, предохранения от нежелательной беременности и заражения половыми инфекциями.
Нарушение овуляции: причины, признаки, лечение
Нарушение овуляции знакомо 20-25% женщин, являясь одной из главных причин бесплодия. Это может быть как патологическая (олигоменорея) или нерегулярная овуляция (чередование овуляторных менструальных циклов с ануволяторными), так и полное ее отсутствие (аменорея).
Причин нарушений процессов овуляции несколько. Первая причина – гормональный дисбаланс, вызванный эндокринными патологиями (гипофиза, щитовидной железы), заболеваниями органов репродуктивной системы (эндометриоз, поликистоз яичников) и т. д.
Вторая причина – отклонения от нормы массы тела: как избыток, так и дефицит. Это связано с тем, что жировая ткань является неким «периферическим» органом, где накапливаются гормоны, влияющие и на овуляцию. Третья причина – острый или хронический стресс, повышенные физические нагрузки.
Бывает и генетическое нарушение овуляции – например, вследствие синдрома раннего (до 40 лет) истощения яичников.
Признаки и симптомы нарушения овуляции
Нарушение процессов овуляции легко заподозрить, если месячный цикл нерегулярный или же менструации вообще отсутствуют. Но даже если все происходит регулярно и вовремя, овуляция может не наступать (ановуляторный цикл).
Это косвенно подтверждает отсутствие таких признаков, как повышение чувствительности и набухания молочных желез перед месячными, а также изменения характера выделений (слишком скудные или обильные). Более информативным методом является измерение утром базальной температуры.
В норме температура несколько понижается перед овуляцией, а затем повышается во второй фазе цикла, если же цикл ановуляторный, она не меняется. Можно использовать и домашние тесты, показывающие увеличение количества лютеинизирующего гормона в течение 1-1,5 суток до овуляции.
Врачи диагностируют нарушения овуляции только после проведения обследований: анализа крови на гормоны (андрогены, эстрогены, прогестерон, гормоны щитовидной железы) и УЗИ органов малого таза (с целью наблюдения за динамикой развития фолликулов).
Лечение нарушений овуляции
Выбор методов лечения зависит от того, что именно послужило причиной возникновения нарушений процессов овуляции, и проводится только после комплексного обследования.
Иногда для восстановления овуляторной функции достаточно внести некоторые изменения в образ жизни: нормализировать массу тела, исключить стрессовый фактор.
Но если выявлены гормональные нарушения, понадобится медикаментозная терапия. Овуляция может быть индуцирована с помощью нестероидных препаратов-антиэстрогенов, гонадотропных гормонов, инсулиновых сенситайзеров, а также хирургическим воздействием на яичники (обычно применяется при поликистозе).
Стимуляция овуляции проводится под постоянным УЗИ-мониторингом процесса: когда фолликулы достигают нужных размеров, вводится хорионический гонадотропин, запускающий овуляцию.
Следует учитывать, что беременность, наступившая после гормонального лечения нарушений овуляции, в 10-30% случаев может быть многоплодной, и заблаговременно подготовиться к двойной ответственности – и радости тоже!
Эксперт Оксана МОРОЗОВА, акушер-гинеколог, заведующая подразделением ISIDA Левобережная
При обращении пациентки с нарушениями менструального цикла, сначала нужно определить, когда это началось. Если менструации были нерегулярными всегда или никогда не начинались, речь может идти о хромосомных аномалиях или врожденных пороках развития половой системы.
На некоторые вопросы поможет ответить УЗИ, другие потребуют обследования на хромосомный набор и консультации генетика. Если же менструации были регулярными и вдруг произошли нарушения, причины иные.
Это может быть разовая ситуация, связанная с ОРВИ, отравлением, сильным стрессом, ведь интоксикация организма и выброс стрессовых гормонов могут сбивать менструальные «настройки». В этих случаях исследования не понадобятся, все восстановится, когда жизнь женщины наладится.
Если нарушения цикла повторяющиеся, в первую очередь, мы проверяем работу щитовидной железы. Ее заболевания могут проявляться посредством нарушения менструального цикла, а после к ним присоединяются и другие проблемы – анемия, ожирение, выпадение волос и др.
Также причина может быть связана с избытком гормона пролактина.
Но, прежде чем назначать гормональные исследования, нужно побеседовать с пациенткой, провести осмотр, сделать УЗИ – с его помощью можно обнаружить полип в полости матки, кисту яичника, наконец, определить, происходила ли овуляция.
Ановуляторные циклы время от времени – явление нормальное. Так, у женщины в 20 лет из 12 циклов один может быть ановуляторным, а в 40 лет – уже половина.
Свои нормативы есть не только у каждого возраста, но и у конкретной женщины – все индивидуально: начало месячных, менопауза, количество фолликулов в яичниках. У пациентки 45-47 лет нарушения менструального цикла могут свидетельствовать о начале менопаузы (в среднем она происходит в 49 лет).
Если это не снижает качество жизни, в коррекции нет необходимости. Но если планируется беременность, УЗИ-маркеры и гормональные тесты помогают выяснить, возможна ли она.
Ановуляции. Нарушение овуляции
Это нарушение менструального цикла, при котором отсутствует овуляция (разрыв фолликула яичника и выброс яйцеклетки в брюшную полость).
В яичнике не образуется желтое тело, в эндометрии пролиферативная фаза не сменяется секреторной и в большинстве случаев не наступает фаза десквамации.
Ановуляция может сопровождаться олигоменореей, аменореей, дисфункциональными маточными кровотечениями, у некоторых пациенток наблюдается циклическая менструальноподобная реакция.
Различают физиологическую и патологическую ановуляцию.
Физиологическая ановуляция и аменорея характерны для беременности, послеродового и лактационного периодов.
К физиологической относят также ановуляцию в пубертатном и климактерическом периодах.
У здоровых женщин детородного возраста с сохраненной репродуктивной функцией менструальные циклы без овуляции могут быть связаны с кратковременным нарушением функции гипоталамо-гипофизарно-яичниковой системы при стрессе, переезде в другую климатическую зону и др.
Патологическая ановуляция.
Патологической считают хроническую ановуляцию, сопровождающуюся бесплодием, обусловленную стойкими расстройствами системы регуляции менструального цикла на различных ее уровнях.
К первично-яичниковым причинам хронической ановуляции относят дисгенезию гонад; дефекты ферментных систем яичников, участвующих в фолликулогенезе (например, недостаточность пагидролазы); аутоиммунные поражения яичников; поражение ткани яичников при лучевой и химиотерапии; синдром истощения яичников или синдром резистентных яичников.
Причины ановуляции.
- Гипоталамо-гипофизарные расстройства, сопровождающиеся Гиперпролактинемией или нарушением секрециигипофизом Гонадотропных гормонов, регулирующих фолликулогенез и овуляцию, при нормальном уровне Пролактина (Прл) в крови.
- Отсутствие овуляции при Гиперпролактинемии может быть результатом непосредственного влияния избыточного количества Прл на яичники, торможения Гонадотропинсекретирующей функции гипофиза с блокировкой спонтанного пика секреции Лютеинизирующего гормона (ЛГ), ингибирования выделения Гонадотропин-рилизинг-гормонов в гипоталамусе.
- Секреция гонадотропных гормонов при Нормальном уровне Прл в крови может нарушаться вследствие изменения ритма нейросекреции Гонадотропин-рилизинг-гормонов в гипоталамусе, уменьшения или прекращения их продукции при анорексии и резком падении массы тела, отсутствии нейронов в гипоталамусе, опухолях гипоталамической области и др. Уровень гонадотропных гормонов в крови при этом может оставаться нормальным или снижается. Резкое снижение содержания гонадотроиных гормонов в организме, приводящие к ановуляции, нередко наблюдается после оперативного или лучевого лечения аденом гипофиза.
- Ановуляция может быть следствием Гиперандрогении (надпочечниковой, яичниковой, смешанной), т. к. при избытке андрогенов тормозится секреция гонадотропных гормонов. При поликистозных яичниках ановуляция обусловлена нарушением гипоталамо-гипофизарных и яичниковых механизмов овуляции.
Диагноз при нарушении овуляции.
- Ановуляцию распознают на основании типичных изменений базальной (ректальной) температуры: температурная кривая монотонная или (реже) пилообразная с показателями, не превышающими 37 °С, без характерного для второй фазы менструального цикла подъема.
- Об ановуляции свидетельствуют также отсутствие достоверного повышения уровня Прогестерона в плазме крови во второй фазе цикла; отсутствие секреторных изменений в соскобе эндометрия.
- Показатели Эстрогенной насыщенности организма — уровень эстрадиола (Е2) в плазме крови — колеблются при ановуляции от резко сниженных до соответствующих нормальному базальному уровню (при олигоменорее и циклических менструальноподобных кровотечениях). Альтернативный функциональный тест для определения эстрогенной насыщенности организма при ановуляции и аменорее — прогестероновая проба. Возникновение менструальноподобного кровотечения через 2-5 дней после 7-10-дневного в/м введения прогестерона указывает на достаточный уровень эстрогенов в организме; проба отрицательна при гипоэстрогении и маточной аменорее.
- С целью оценки Андрогенного статуса исследуют содержание тестостерона, кортизола, дегидроэпианростерона, дегидроэпиандростерона-сульфата и 17-кетостероидов в моче или плазме крови. При Гиперандрогении для выяснения ее генеза проводят пробу с дексаметазоном.
- Наиболее достоверно оценить уровень и характер нарушения системы регуляции менструального цикла позволяет определение в плазме крови содержания Пролактина, Фолликулостимулирующего гормона (ФСГ) и Лютеинезирующего гормона (ЛГ). —— При Гиперпролактинемии определяют количество в крови тиреотропного и тиреоидных гормонов, проводят тест с Тиролиберином для диагностики гипотиреоза. —- При Гипоталамо-гипофизарной дисфункции с нормальным уровнем Прл в крови концентрация в ней ФСГ, ЛГ и Е2 может быть нормальной или ниже базального уровня — соответственно Нормо- и Гипогонадотропная ановуляция. —— Повышенный в 4-5 раз и более уровень ФСГ в плазме крови свидетельствует об Яичниковой ановуляции. —— Увеличение концентрации в плазме крови ЛГ, особенно повышение индекса ЛГ/ФСГ, в сочетании с клиническими признаками позволяет заподозрить Поликистозные яичники.
Всем пациенткам с ановуляцией для уточнения ее причины показаны медико-генетическое консультирование, краниография, рентгено- или ультразвуковое исследование молочных желез, диагностическое выскабливание эндометрия с последующим гистологическим исследованием соскоба. Необходимо исключить опухоль гипофиза. При подозрении на яичниковую ановуляцию проводят лапароскопическую биопсию яичников, иммунологические исследования (выявление яичниковых антител).
- При ановуляции, связанной с Гипоталамо-гипофизарными расстройствами, сопровождающимися Гиперпролактинемией, восстановить овуляцию и фертильность у большинства больных позволяютагонисты дофамина (бромокриптин), нормализующие гипоталамический контроль за секрецией Прл и гонадотропных гормонов и уменьшающие размеры пролактиномы.
- При Гиперпролактинемии на фоне Гипотиреоза наряду с агонистами дофамина показаны тиреоидные гормоны.
- В случае Гипоталамо-гипофизарной дисфункции при Нормальном уровне в крови Прл, ФСГ, Е2 и положительной Прогестероновой пробе назначают эстроген-гестагенные препараты с целью получения так называемого ребаунд-эффекта (резкого усиления функции гипоталамо-гипофизарной системы после отмены препаратов) и антиэстрогены (кломифенцитрат).
- При Гипоталамо-гипофизарной дисфункции с Нормальным уровнем в крови Прл, резким снижением содержания в крови ФСГ, Е2 и отрицательной Прогестероновой пробой (Гипогонадотропная ановуляция) последовательно назначают гонадотропные гормоны (пергонал, хорионический гонадотропин и др.) или вводят гонадотропин-рилизинг-гормон в пульсирующем режиме.
- При ановуляции на фоне Гиперандрогенииназначают дексаметазон — 2,5-5 мг в день.
- Пациенткам сПоликистозными яичниками последовательно назначают эстроген-гестагенные препараты, кломифенцитрат, чистый ФСГ(метродин), иногда малые дозы хорионического гонадотропина, пергонала. При сопутствующей Гиперандрогении показаны также глюкокортикостероиды, при Гилерпролактинемии — агонисты дофамина.
Отсутствие эффекта от консервативного лечения служит показанием для лапароскопической биопсии яичников и последующей гормональной терапии с учетом выявленных изменений.
Восстановление репродуктивной функции при яичниковой ановуляции бесперспективно. С заместительной целью назначают эстроген-гестагенные препараты.