Большинство заболеваний опорно-двигательной системы, связанных с изменением структуры и плотности костей, поражают людей среднего, старшего возраста. Такое заболевание, как остеохондропатия, является исключением из данного правила. Эта болезнь также известна как асептические некроз, апофизит большеберцовой кости. Проявляется в период активного роста, встречается преимущественно у подростков в возрасте 12-18 лет спортивного телосложения. Большинство заболевших – мальчики. Более высокий процент заболевания среди парней связан с большими, в сравнении с испытываемыми девушками того же возраста, мышечными нагрузками.
Провоцирующие факторы болезни
В основе заболевания лежит нарушение кровоснабжения отдельных участков костно-суставной системы. Костные ткани страдают от недостатка кислорода и питательных веществ, тогда клетки начинают отмирать, а некротизированные участки кости распадаются.
Точные причины остеохондропатии неизвестны. Медики считают, что, скорее всего, патология развивается вследствие травм кости или тяжелых физических нагрузок. Кроме того, хондропатии могут провоцировать следующие причины:
- Нарушение гормонального фона вследствие заболеваний гипофиза, щитовидки, надпочечников, яичников (эндокринные железы).
- Комплекс обменных, гормональных и клинических нарушений у человека с избыточным весом.
- Нарушение кровоснабжения костей.
- Инфекционные заболевания.
- Дефицит кальция, магний или других витаминов в организме.
- Профессиональный спорт провоцирует частые травмы.
- Скудное или нерациональное питание.
- Любая стадия ожирения.
Ребенок может заболеть, если один из его родителей или других кровных родственников страдали от хондропатии.
Справка. Асептическому некрозу больше подвержены кости и сочленения, на которые приходиться большая нагрузка (тазобедренный сустав, колено, стопа). Реже поражается позвоночник.
Болезнь характеризуется образованием нароста в нижнем полюсе коленной чашечки
Этиология заболевания изучена недостаточно, многие специалисты считают, что остеохондропатии, характеризующиеся некрозами костных тканей, развиваются в результате действия эозинофильной гранулемы.
Помимо этого, развитие болезни Осгуда – Шлаттера может быть вызвано следующими причинами:
- избыточная масса тела;
- генетическая предрасположенность;
- сбой в работе обменных процессов;
- нарушения нейротрофического характера;
- длительное употребление кортикостероидных препаратов;
- неправильно составленная диета;
- эндокринные патологии;
- нарушения работы соединительной ткани;
- различного рода травмы.
Заболевание наиболее часто встречается среди мужского пола и чем больше провоцирующих факторов, тем тяжелее симптоматика и риск осложнений в дальнейшем.
Этиология
Патогенез и источники возникновения подобной категории недугов остаются до конца не изученными. Однако наиболее вероятной причиной формирования клиницисты считают травмирование костей или чрезмерные физические нагрузки на них. Помимо этого, существует несколько иных предрасполагающих факторов, среди которых стоит выделить:
- гормональный дисбаланс, спровоцированный протеканием патологий со стороны эндокринной системы, которая состоит из таких органов, как гипофиз, щитовидная железа, надпочечники и яичники;
- метаболический синдром, т. е. нарушение обмена незаменимых веществ;
- неправильный процесс кровоснабжения костной ткани;
- широкий спектр патологий инфекционной природы;
- недостаточное поступление и содержание кальция в человеческом организме;
- дефицит магния, витаминов и иных полезных веществ;
- профессиональное занятие спортом — в таких случаях наблюдаются не только частые микротравмы, но также такое состояние, при котором конечности и позвоночник находятся в неестественном положении;
- нерациональное питание;
- присутствие у человека какой-либо стадии ожирения.
Также стоит отметить, что на формирование дегенеративно-дистрофического процесса в костях оказывает влияние генетическая предрасположенность, при этом достаточно, чтобы один из родителей ребёнка перенёс подобный недуг.
Отличительной особенность болезни является то, что основную группу риска составляют дети и подростки. Однако стоит отметить, что патологический процесс имеет доброкачественное течение.
Группы остеохондропатий
Травматологи выделяют 4 группы хондропатий, которые отличаются местом локализации патологического процесса.
Болезнь Шляттера коленного сустава у подростка и ее лечение
- Хондропатия головки бедренной кости.
- Повреждение головки плюсневой кости.
- Асептический некроз ключицы, а именно грудинного конца ключицы.
- Хондропатию фаланг пальцев рук.
Очаги патологического процесса в коротких трубчатых костях:
- Остеохондропатия ладьевидной кости стопы.
- Полулунной кости кисти.
- Ладьевидной кости запястья.
- Тела позвонка.
Хондропатии, которые поражают апофизы:
- Остеохондропатия бугристости большеберцовой кости.
- Бугра пяточной кости.
- Апофизарных колец позвонков.
Асептический некроз поверхностных или клиновидных сочленений:
- Локтевого соединения.
- Коленного сустава.
- Голеностопного сочленения.
Справка. При болезни Ларсена асептический некроз локализуется в области нижнего полюса надколенника. Недуг сопровождается периодической умеренной болью, которая не всегда возникает после физической нагрузки.
Что собой представляет
Болезнь Шляттера является асептическим повреждением ядра большой берцовой кости. Провоцирует его регулярное физическое напряжение в процессе интенсивного костного роста у подростка. Клинические проявления патологии – деструкция ткани кости и хряща. Без объективных факторов под надколенником формируется твердое на ощупь новообразование.
Возникновение остеохондропатии бугристости большеберцовой кости
Причин, провоцирующих развитие болезни много. Чаще всего они связаны с травмами. Врачи выделяют следующие возможные причины:
- интенсивные физические нагрузки при занятиях спортом (баскетбол, волейбол, фигурное катание, спортивная гимнастика, акробатика, балет, борьба и тяжелая атлетика) в связи с развитием микротравм;
- гормональные нарушения, так как заболевание развивается в период интенсивного роста организма, для которого характерна перестройка работы органов эндокринной системы;
- наследственная предрасположенность к патологиям соединительной ткани;
- болезни эндокринной системы, при которых нарушается обмен кальция, фосфора и других веществ;
- повреждения костей и суставов (вывих коленного сустава, растяжения мышц или связок, переломы и пр.).
Факторы риска, способствующие развитию патологии: детский или юношеский возраст, профессиональные занятия спортом, продолжительная ходьба, избыток массы тела и пр. Для подбора эффективного лечения специалисты должны выявить причину возникновения остеохондропатии, так как без ее устранения патология может рецидивировать.
Болезнь Легга-Кальве-Пертеса – это хондропатия, при которой поражается головка тазобедренного сустава. Этот недуг чаще диагностируют у пациентов от 4 до 9 лет мужского пола.
Хондропатия головки бедренной кости часто диагностируется у детей
Симптомы патологии:
- На начальном этапе возникает легкая хромота.
- Потом появляется боль на поврежденном участке, которая распространяется в колено.
- По мере развития болезни признаки болезни становятся более выраженными, ограничивается подвижность костного соединения.
- Мышцы бедра и голени начинают истончаться, пациенту тяжело выполнить ротационное движение внутрь или отвести бедро.
- При нагрузке в области большого вертела (бугор на участке, где шейка бедра переходит в тело) возникает болевой синдром.
- При подвывихе бедра кверху больная конечность укорачивается на 1–2 см.
Цикл заболевания длится около 4–5 лет, после чего структура головки тазобедренной кости восстанавливается. При отсутствии терапии ее форма напоминает гриб, она не совпадает с вертлужной впадиной, тогда повышается вероятность остеоартроза.
Выявить поражение головки бедренной кости можно с помощью УЗИ и МРТ. Чтобы восстановить форму кости, проводят стационарное лечение, при этом пациент должен соблюдать постельный режим на протяжении 2–3 лет. Нередко применяется скелетное вытяжение, больному назначают физиотерапию, витаминные препараты, климатотерапию.
Справка. Болезнь Кенига – это асептический некроз хрящевой прокладки и костной ткани в области внутреннего мыщелка тазобедренной кости. Эту патология чаще выявляют у мужчин от 15 до 30 лет.
Причины
Непосредственной причиной возникновения описываемого заболевания является нарушение питания костной ткани – к ней не поступают питательные вещества, из-за чего развивается некроз (омертвение). Выделены многие причины развития остеохондропатии плюсневой кости. В зависимости от них данная патология бывает:
- врожденная;
- приобретенная.
Врожденная форма описываемого заболевания развивается из-за нарушения внутриутробного развития плода. Причем, такие нарушения могут возникнуть как на ранних этапах, во время закладки органов и тканей (в первые три месяца внутриутробного развития), так и на поздних.
Врожденная остеохондропатия может быть связана с:
- передачей ущербного гена из поколения в поколение;
- спонтанной мутацией гена, который отвечает за процесс нормального обеспечения костной ткани плюсневых костей питательными веществами.
Спонтанные мутации, которые ведут к развитию данной патологии, возникают при воздействии агрессивных факторов на генотип человека – совокупность генов, которые определяют особенности его органов и тканей. Такое влияние может быть:
Существует 4 стадии остеохондропатии
Продолжительность цикла болезни – от 2 до 4 лет. При отсутствии терапии структура кости восстанавливается, но присутствует остаточная деформация, тогда повышается вероятность остеоартроза (разрушение, истончение хрящевой прокладки сустава).
Признаки и течение заболевания
Распознать патологию можно по следующим симптомам:
- отечность пораженного участка;
- утолщения в мягких тканях;
- болевые ощущения во время пальпации;
- дискомфорт и боли при сгибании колена.
Остеохондропатия бугристости не вызывает повышения температуры тканей в области поражения или изменения их окраски.
В первое время неприятные ощущения наблюдаются только периодически, как правило – во время ходьбы, бега или приседаний. Особенно сильные болевые ощущения появляются, когда пациент находится в положении стоя на коленях. При обострениях наблюдаются изменения в переднепрокисмальной части голени, которые особенно хорошо видны, если нога согнута в колене.
Бугристость при этом может быть сглажена или иметь эластичную консистенцию при пальпации.
На первой стадии заболевания начинается некроз костной ткани, причем анализ крови на предмет наличия в организме воспалительного процесса результатов не дает. Этот период может продолжаться до нескольких месяцев.
Эта стадия может длиться более 6 месяцев.
Следующий этап – фрагментация бугристости большеберцовых костей , которая может длиться от полугода до 2-3 лет. Омертвевшие участки кости рассасываются, их заменяет грануляционная ткань и остеокласты. Рентгенография показывает уменьшение высоты берцовой кости.
Завершается протекание болезни Осгуда-Шлаттера восстановлением костной ткани. При этом восстанавливается форма и структура кости. Стадия может длиться от нескольких месяцев до 1,5 лет. Однако без квалифицированного лечения кость может так и не вернуться к изначальному виду, тогда заболевание перерастет в деформирующий артроз.
Клинические проявления
Болезнь развивается медленно с постепенным появлением новых симптомов. Имеются случаи, когда пациенты обращались в больницу через несколько лет после первичной травмы.
Наиболее часто патология проявляется слабо выраженным болевым синдромом в области одного колена (редко двустороннее поражение), развивающимся после физических упражнений (бега, прыжков, подъемов по лестнице) и уменьшающимся во время отдыха.
При прогрессировании болезни неприятные ощущения начинают нарастать, появляются в области коленной чашечки при пальпации, сустав опухает (хорошо заметно даже на фото пациента). Окружающие мышцы характеризуются повышенным тонусом, нарушается двигательная функция конечности, пациент не может присесть и хромает.
Интенсивность клинических проявлений зависит от степени повреждения бугристости большеберцовой кости. Некоторые больные связывают болевые ощущения с усталостью после тренировок.
Симптомы
Клиническая картина заболевания специфична, и характеризуется такими проявлениями:
- болевой синдром, который сначала появляется периодически, а затем становится постоянным. Интенсивность болезненности повышается при ходьбе, беге, приседании, подъеме по лестнице. В покое болезненность снижается либо исчезает совсем;
- ощущение максимальной болезненности в положении стоя на коленях;
- появление боли при прощупывании, сгибании ноги в колене;
- припухлость, отечность;
- формирование плотной шишки в области колена.
Остеохондропатия не оказывает влияния на общее состояние организма, то есть не наблюдается развития воспалительной активности в организме, повышения температуры, изменения цвета кожи.
Иногда патология протекает скрытно на протяжении продолжительного отрезка времени, что усложняет ее диагностирование.
Диагностические мероприятия
При возникновении любых неприятных ощущений и боли в ногах, следует сразу же обратиться в лечебное учреждение. Халатное отношение к здоровью грозит развитием негативных последствий, способных привести к инвалидизации. На первом этапе можно записаться на прием к участковому врачу, который проведет первичный осмотр и определит дальнейшую диагностическую тактику. Диагностика проводится по следующему алгоритму:
- Сбор жалоб и анамнеза заболевания. Важно знать, как давно появились симптомы, с чем связано их развитие и какие травмы предшествовали симптоматике.
- Объективный осмотр области поражения. Врач оценивает выраженность бугристости большеберцовой кости, наличие боли при пальпации колена и коленной чашечки, объем движения в суставе и походку пациента.
- Лабораторные методы исследования для выявления признаков воспалительных изменений: повышенного уровня С-реактивного белка, фибриногена или лейкоцитоза. С помощью биохимического анализа крови изучают концентрацию глюкозы, кальция, уровень гормонов щитовидной железы и пр.
- Рентгенологическая диагностика необходима для оценки состояния большеберцовой бугристости и костей ног.
- Ультразвуковое исследование коленного сустава для исключения его патологии.
- Компьютерная или магнитно-резонанснаятомография в сложных диагностических случаях.
- Консультации ортопеда, хирурга или травматолога при необходимости.
Описанные методы диагностики позволяют провести дифференциальную диагностику, поставить точный диагноз и подобрать эффективную терапию.
Для того чтобы назначить адекватную терапию, необходимо уточнить диагностику, которая предусматривает следующие методики обследования состояния пациента:
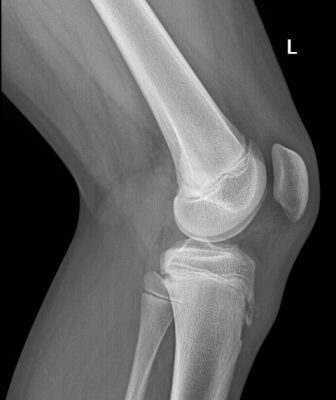
На рентгеновском снимке видны изменения состояния твердых тканей в запущенной стадии остеохондропатии, при которой требуется незамедлительное лечение
Полный или частичный отрыв возможен после травмирования. В этом случае присутствует типичная линия перелома с сохраненным костным отломком неизмененной структуры. При остеомиелите в первую очередь поражается губчатое и корковое вещество большеберцовой кости.
Вам все еще кажется, что вылечить суставы невозможно
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с воспалением хрящевой ткани пока не на вашей стороне…
И вы уже думали о стационарном лечении? Оно и понятно, ведь боли в суставах — очень опасный симтом, который при несвоевременном лечении может закончиться ограниченной подвижностью. Подозрительный хруст, скованность после ночного отдыха, кожа вокруг проблемного места натянута, отеки на больном месте… Все эти симптомы знакомы вам не понаслышке.
(function(w, d, n, s, t) { w = w || []; w.push(function() { Ya.Context.AdvManager.render({ blockId: ‘R-A-267561-2’, renderTo: ‘yandex_rtb_R-A-267561-2’, async: true }); }); t = d.getElementsByTagName(‘script’); s = d.createElement(‘script’); s.type = ‘text/javascript’; s.src = ‘//an.yandex.ru/system/context.js’; s.async = true; t.parentNode.insertBefore(s, t); })(this, this.document, ‘yandexContextAsyncCallbacks’); var m5c7780e466284 = document.createElement(‘script’); m5c7780e466284.src=’https://www.sustavbolit.ru/show/?’ + Math.round(Math.random()*100000) + ‘=’ + Math.round(Math.random()*100000) + ‘&’ + Math.round(Math.random()*100000) + ‘=7397&’ + Math.round(Math.random()*100000) + ‘=’ + document.title +’&’ + Math.round(Math.random()*100000); function f5c7780e466284() { if(!self.medtizer) { self.medtizer = 7397; document.body.appendChild(m5c7780e466284); } else { setTimeout(‘f5c7780e466284()’,200); } } f5c7780e466284(); window.RESOURCE_O1B2L3 = ‘kalinom.ru’;EtoSustav.ru » Болезни суставов » Болезни суставов ног
Остеохондропатия стопы
Методика выявления патологического процесса тесно связана с локализацией патологического процесса.
Хотя есть и то, что объединяет все клинические случаи.
Специалист в первую очередь проводит рентгенологическое обследование интересующей его части тела. Он смотрит все изменения, которые может детально показать рентген-аппарат, и на основании увиденной картины составляет рекомендации лечения.
При заболевании пяточной области исследование показывает уплотнение апофиза.На снимках при заболевании позвоночника заметно, насколько изменена структура позвонков.Что касается бедренной части, здесь рассматривают возможные пять стадий деформации головки бедренной кости. Если речь о бугристости большеберцовой кости, диагноз ставится также на основании клинической картины течения заболевания и снимка рентгена.
Болезнь Осгуда-Шлаттера – это омертвение кости в области колена. В группу риска входят парни от 12 до 15 лет. Частая причина – многочисленные спортивные травмы.
Остеохондропатия бугристости большеберцовой кости проявляется болью, которая становится более выраженной во время стояния на коленях или поднятия по ступенькам. Функциональность коленного сочленения сохраняется или нарушается частично.
Болезнь Шляттера лечат амбулаторно. Больной конечности нужно обеспечить покой, при возникновении сильной боли пациенту накладывают гипс на 1,5–2 месяца. И также показаны физиотерапевтические процедуры: электрофорез с применением растворов фосфора и кальция, парафинотерапия, прием витаминных препаратов.
Хондропатия берцовой кости имеет благоприятный прогноз, выздоровление обычно наступает через 12–18 месяцев.
Болезнь Кенига развивается, как правило, у спортсменов
При болезни Кенига поражается коленное сочленение. В группе риска пациенты младше 18 лет. Колено отекает, его подвижность ограничивается. Выявить заболевание поможет МРТ. Вылечить недуг возможно с помощью артроскопии колена (лечение через маленькие разрезы).
При болезни Ларсена повреждается нижний полюс надколенника. Патология чаще развивается у пациентов от 12 до 14 лет. Проявляется она периодической умеренной болью в колене, которая не всегда связана с физической нагрузкой. Подвижность костного соединения сохраняется.
Важно вовремя провести лечение, в противном случае течение болезни усугубляется, тогда не избежать хирургического вмешательства.
Выявить болезнь Ларсена поможет МРТ или артроскопия.
https://www.youtube.com/watch?v=6p3xX4DyC5s
При патологии более эффективной считается операция, во время которой хирурги удаляют нежизнеспособную часть суставного хряща. И также выполняется остеоперфорация по Беку или хондропластика (артроскопическая операция по восстановлению небольших дефектов хряща).
Болезнь Келера – это асептический некроз костей стопы, при котором поражается ладьевидная или плюсневая кость.
Асептический некроз вызывает хроническую боль и нарушение функции стопы
Болезнь Келера-2 – это поражение головок плюсневых костей ступни. Эта патология характерна для девочек от 10 до 15 лет. Она развивается постепенно. Сначала больной ощущает боль, которая возникает периодически и сопровождается хромотой. Во время осмотра врач обнаруживает отек на поврежденном участке, иногда краснеет кожа на тыльной стороне.
Этот вид хондропатии лечат консервативными методами. Достаточно максимально разгрузить конечность, наложить гипсовый сапожок. Пациенту назначают массаж, физиотерапию (сероводородные ванны, ультразвуковая терапия, грязелечение), лечебную гимнастику. Кроме того, рекомендуется носить ортопедическую обувь. В общем, лечение длится около 3 лет. При развитии остеоартроза показано хирургическое вмешательство.
Болезнь Келера-1 – поражение ладьевидной кости. Эта патология диагностирует редко, в группе риска мальчики от 3 до 7 лет. Проявляется болезнь болью в ступне, которая сопровождается хромотой. Потом тыльная часть стопы краснеет и отекает.
Лечение этой патологии проводится в амбулаторных условиях. Конечность разгружают, накладывают гипс на 6 недель. Потом проводят электрофорез, массаж. Ускорить выздоровление поможет ортопедическая обувь.
Болезнь Шинца – это остеохондропатия пяточной кости у детей 10–16 лет, чаще у девочек. Повреждается апофиз (бугор) пятки вследствие чрезмерных физических нагрузок и часто повторяющихся травм.
Хондропатия пяточного бугра проявляется болью, которая усиливается после длительной ходьбы, бега, прыжков. Пятка отекает, однако покраснение отсутствует.
Терапию остеохондропатии бугра пяточной кости проводят амбулаторно. Чтобы ускорить выздоровление, нагрузку на поврежденный участок ограничивают, пациенту рекомендуется носить обувь со специальными гелевыми подпяточниками или ортопедическими стельками. При сильной боли на стопу накладывают гипс. Больному назначают физиотерапевтические процедуры:
Это заболевания, при которых на выпуклой поверхности костного соединения появляется омертвевший участок. Чуть позже существует вероятность образования «суставной мыши» — это внутрисуставное тело, которое отделяется от кости. Эта патология характерна для мужчин 10–25 лет. По медицинской статистике, более 80% частичных хондропатий возникает в коленном сочленении.
Для выявления болезни назначают УЗИ или МРТ. На ранних стадиях пациент должен обеспечить покой поврежденному сочленению. Кроме того, показаны физиотерапевтические процедуры, а также иммобилизация. Если «суставная мышь» уже образовалась, то проводят операцию по ее удалению.
Особенности болезни Осгуда-Шляттера
Большеберцовая бугористость в области колена у ребенка
Бугристость – это точка роста кости, место, где она соединяется с хрящами. У детей этот участок рыхлый, что позволяет кости расти в длину, поэтому он легко травмируется. Со временем в этой области развивается асептический некроз (частичное отмирание тканей).
В большинстве случаев наблюдается симметричное поражение костных тканей некоторых конечностей, хотя иногда изменения заметны только на одном суставе.
Заболевание наблюдается у 20% детей, серьезно занимающихся спортом. Но патология может возникнуть и вследствие бытовых травм, а порой и вовсе без внешних воздействий. При этом у мальчиков нарушение диагностируется гораздо чаще, чем у девочек.
Остеохондропатия бугристости большеберцовой кости (код по МКБ-10 – M92.5) приводит к нарушению питания ткани в результате сокращения четырехглавой мышцы. В подростковом возрасте наблюдается активный рост этого отдела кости, а постоянные травмы могут стать причиной отрывных переломов. После того как перелом зарастает, на его месте образуется нарост из костной ткани.
Болезнь Шляттера характеризуется постепенным малосимптомным началом. Пациенты, как правило, не связывают возникновение заболевания с травмой колена.
Основные симптомы болезни Осгуда-Шляттера заболевания включают в себя:
- отек и болезненность в области бугристости большеберцовой кости, чуть ниже коленной чашечки;
- боли в коленях, которые усиливаются после физической активности особенно при такой как бег, прыжки и подъем по лестнице — и уменьшаются в покое;
- напряженность окружающих мышц, особенно мышц бедра (четырехглавой мышцы).
Боли варьируют в зависимости от каждого индивида. У некоторых может быть только легкая боль при выполнении определенных видов деятельности, особенно при выполнение бега или прыжков. У других же боль может быть постоянной и изнурительной.
Как правило, болезнь Осгуда-Шлаттера развивается только в одном колене, но иногда может иметь место в обоих коленях.
Поражение позвоночного столба
Болезнь Шейермана-Мау – это поражение апофизов позвонков. Эта патология чаще встречается у мальчиков 11–17 лет. Она сопровождается искривлением позвоночника в средне- и нижнегрудном отделе. Заболевание проявляется слабой болью, которая иногда отсутствует, повышенной утомляемостью, снижением тонуса спинных мышц. Иногда родители обращаются к врачу только из-за нарушения осанки, а другие признаки отсутствуют.
Болезнь Шейермана-Мау часто проявляется в виде хронической боли в спине
Для выявления этой разновидности хондропатии применяют рентген и КТ позвоночника. Чтобы оценить состояние спинного мозга и связок, назначают МРТ.
При этом заболевании дегенеративно-некротическим изменениям повергаются несколько позвонков, а их деформация сохраняется до конца жизни. Чтобы предупредить патологические изменения, больной во время лечения должен соблюдать постельный режим. Если болевой синдром сильный, то позвоночный столб иммобилиируют с помощью гипсовой кроватки (гипсовый оттиск задней половины головы, шеи, туловища). Пациентам проводят массаж живота, спины, также назначают ЛФК. При грамотной и своевременной терапии пациент может полностью выздороветь.
Разрушение губчатого вещества тела позвонков нижнего грудного или верхнего поясничного отдела называют болезнью Кальве. Эту патологию чаще диагностируют у мальчиков 4–7 лет. Тогда у ребенка быстро устает и болит спина. Во время рентгенографии обнаруживается, что высота позвонка снижается, одновременно он расширяется.
При этом заболевании проводится стационарное лечение. Пациент должен соблюдать постельный режим, спину обездвиживают гипсовым корсетом. И также показана лечебная физкультура. Терапия длится от 2 до 3 лет. Если позвонки продолжают деформироваться, то врачи принимают решение о хирургическом вмешательстве.
При болезни Кюммеля происходит деформация позвонков вследствие инфекционного омертвения губчатого вещества. Эту патологию диагностируют у мужчин после травмирования грудного отдела позвоночника. Стертый период может длиться несколько лет, только потом появляется болезненность на поврежденном участке.
Чтобы вылечить болезнь Кюммеля, пациент должен соблюдать постельный режим на протяжении месяца, носить корсет, выполнять лечебную гимнастику.
Дифференциальная диагностика
Дифференциальную диагностику остеохондропатии плюсневой кости проводят:
- между ее врожденной и приобретенной формами;
- с другими нарушениями со стороны стопы.
В последнем случае описываемое заболевание дифференцируют от таких заболеваний и патологических состояний, как:
остеопороз – усиление хрупкости кости из-за уменьшения в ней концентрации минеральных соединений (буквально их вымывания), от наличия которых в норме зависит прочность кости. Как правило, это системная патология, которая затрагивает все костные структуры человеческого организма – в том числе и плюсневые кости;
- остеомаляция – размягчение кости и повышение ее гибкости из-за нарушения соотношения органических и неорганических соединений. Как и остеопороз, эта патология является системным заболеванием, при котором также возникают нарушения со стороны плюсневых костей;
- остеосклероз – изменение структуры костной ткани;
- костные опухоли – добро- (реже) и злокачественные. В последнем случае это могут быть не только первичные новообразования, но также метастатические опухоли – те, которые образовались из группы клеток, занесенных по кровеносному либо лимфатическому руслу из опухолей другой локализации;
- последствия травматических переломов.
Профилактические меры и прогноз
Как упоминалось ранее, точные причины развития хондропатий неизвестны, поэтому специфических профилактических мероприятий не существует. Чтобы снизить вероятность патологии у ребенка, нужно выполнять следующие правила:
- Избегать частых травм костей.
- Следить, чтобы ребенок был активным физически, но в меру.
- Правильно питаться, контролировать вес в пределах нормы.
- Отказаться от профессионального спорта и тяжелых физических нагрузок или использовать корректирующий корсет или другие ортопедические приспособления.
- Вовремя лечить заболевания, которые могут спровоцировать разрушение и некроз костной ткани.
- Носить ортопедическую обувь.
- Принимать витаминно-минеральные комплексы.
- Периодически проходить медицинский осмотр, особенно при генетической предрасположенности к остеохондропатии.
При своевременном и грамотном лечении возможно восстановить структуру и форму кости. Если терапия начата позже, чем нужно или пациент не соблюдал рекомендации врача, то повышается риск остеоартроза, хронизации процесса или инвалидизации больного. Случаи летального исхода при хондропатии не зафиксированы.
Многих пугает диагноз «остеохондропатия», однако поводов для паники нет. Помимо того, что болезнь Осгуда — Шляттера встречается достаточно редко, она проходит по мере роста скелетной мускулатуры ребенка, не оставляя последствий. И только в крайних случаях, в результате вторичных осложнений, она способна протекать атипично.
При этом важно помнить, что при любых болях в коленном суставе у детей, особенно если они локализуются на одной стороне и возникают в результате незначительных травм, необходимо обратиться в лечебное учреждение для получения консультации врача. Единственным условием является соблюдение всех лечебных рекомендаций, здоровый образ жизни и терпение. При своевременно начатых терапевтических мероприятиях и правильном диагностировании прогноз на выздоровление благоприятный.
Прогноз
Прогноз при описываемом заболевании более благоприятный, чем при других разновидностях остеохондропатий – растущий организм в основном довольно хорошо справляется с данным нарушением. При медикаментозной и физиотерапевтической поддержке питание костной ткани и метаболические процессы в ней улучшаются – если в плюсневых костях и появляются микроочаги некроза, то они ликвидируются и замещаются здоровой тканью.
Прогноз ухудшается в запущенных случаях и при массивном поражении тканей плюсневой кости – наступает инвалидизация пациента.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
2, всего, сегодня
(61 голос., средний: 4,23 из 5)
Травмы гортани: причины, симптомы, лечение
Болит лопатка: что делать?
Похожие записи
Переломы ладьевидной кости
Заболевание встречается в основном у мальчиков в возрасте 3—10 лет, иногда старше. Наблюдается как одностороннее, так и двустороннее (чаще всего) поражение ладьевидной кости. У взрослых поражение ладьевидной кости выделено в самостоятельную нозологическую форму асептического некроза, которая получила название синдрома (болезни) Мюллера— Вейсса. Имеются различия в патогенезе заболевания у детей и взрослых.
Асептический некроз у детей объясняется нарушением процесса окостенения ладьевидной кости, что находит подтверждение на рентгенограммах: отмечается увеличение плотности, сплющивания ядра окостенения, которое состоит из нескольких фрагментов. В норме количество ядер окостенения ладьевидной кости не должно быть больше двух.
Причиной асептического некроза ладьевидной кости у взрослых обычно являются травма стопы, реже другие причины (последствия перегрузок стопы у спортсменов, лиц физического труда и др.). В этом случае асептический некроз поражает не ядра окостенения, а сформированную уже кость. Поражение ладьевидной кости часто сочетается с плоскостопием, деформацией стопы и пальцев. Заболевание следует дифференцировать от перелома кости, изолированного туберкулезного поражения, воспалительного процесса.
Независимо от причины заболевания клинические проявления поражения асептическим некрозом кости одни и те же: имеется строго локальная болезненность при надавливании в области данной кости и при ходьбе; наблюдается хромота, ограничение движений в суставах стопы.
Лечение следующее
У детей ограничиваются разгрузкой стопы и соблюдением покоя (ношение ортопедической обуви, по показаниям наложение гипсового «сапожка»).
Для купирования болевого синдрома применяют тепловые процедуры, массаж. Восстановление структуры кости происходит в течение 1,5—2 лет. У взрослых этих мероприятий может быть недостаточно для выздоровления. В таких случаях показано выполнение артродеза в таранно-ладьевидном суставе.
По данным литературы, асептический некроз головок плюсневых костей составляет 0,22 % от всех ортопедических заболеваний. Это одна из наиболее частых локализаций остеохондропатии. Встречается в возрасте 10—20 лет преимущественно у женщин.
Клинически определяются припухлость и болезненность в области пораженных процессом головок плюсневых костей, движения в плюснефаланговых суставах ограничены. Рентгенологическая картина зависит от стадии процесса. Деструктивные изменения приводят к перестройке костной ткани, ее фрагментации, уплощению и деформации головок.
У многих больных клинически и рентгенологически процесс заканчивается полным выздоровлением. Переход остеохондропатии в деформирующий артроз вовсе не обязателен, если исключить многократные травмы стопы. Благоприятный исход имеет место в тех случаях, когда первичный некроз не осложняется переломом. Избежать этого удается не всегда.
Односторонние поражения головок плюсневых костей часто приводят к чрезмерной нагрузке на другую стопу, что иногда становится причиной патологической перестройки плюсневых костей (болезнь Дейчлендера). Такие больные узнают о перенесенной ими когда-то болезни Келера II много лет спустя при рентгенологическом обследовании по поводу болей в стопе, обусловленных развитием болезни Дейчлендера.
Лечение асептического некроза головок плюсневых костей консервативное: покой конечности на 2—2,5 нед, ванны, массаж, лечебная гимнастика, физиотерапевтическое лечение. При ходьбе рекомендуется пользоваться рациональной обувью, в которую необходимо вкладывать ортопедические стельки, обеспечивающие поддержку продольного и поперечного сводов.
Иногда возникает необходимость в экономной резекции суставного конца проксимальной фаланги. Никогда не следует резецировать головку плюсневой кости — это утрата важной опоры и начало краха поперечного свода {Куслик М.И., I960].
Не все авторы признают существование остеохондропатии апофиза V плюсневой кости. Заболевание отождествляют с задержкой оссификации его, исходящей из нескольких добавочных точек окостенения.
Сходная рентгенологическая картина может наблюдаться при несросшемся переломе бугристости, персистирующем апофизе, добавочной кости Везалия.
Заболевание встречается в детском и подростковом возрасте при значительной нагрузке на стопу. Клинически отмечается утолщение бугристости V плюсневой кости, болезненность ее при пальпации, умеренный отек мягких тканей. Больные ходят прихрамывая, нагружая внутренний отдел стопы. Рентгенологическая картина характеризуется нарушением структуры в ядре окостенения и фрагментированием апофиза, появлением в нем участков уплотнения. В.П.Селиванов и Г.Н.
Предлагаем ознакомиться: Перелом кисти руки — симптомы и методы лечения, срок срастания
Ишимов (1973) описали характерный для данного заболевания рентгенологический симптом, нашедший подтверждение в наших наблюдениях. В отличие от нормального варианта оссификации из нескольких добавочных точек окостенения, при котором они располагаются в одной плоскости по оси плюсневой кости, фрагменты апофиза при остеохондропатии бугрстости V плюсневой кости располагаются в двух плоскостях.
Хорошие результаты достигаются с помощью консервативных методов лечения (разгрузка стопы на 3—4 нед, массаж, микроволновая терапия, электрофорез кальция). Болевой синдром купируется даже при отсутствии синостоза апофиза.
Ладьевидная кость на своей задней поверхности имеет вогнутую суставную поверхность. С ее помощью происходит соединение с головкой таранной кости. На передней поверхности ладьевидной кости есть клиновидная суставная поверхность, которая предназначена для сочленения с клиновидными костями в количестве трех штук.
Ладьевидная кость имеет выпуклую верхнюю поверхность. Латеральная ее поверхность сочленяется с кубовидной костью. Вогнутая нижняя поверхность кости в медиальном отделе имеет бугристость, которую можно прощупать через кожу.
При поиске информации о патологиях ладьевидной кости можно наткнуться на статьи про перелом ладьевидной кости кисти. Действительно, кости в предплюсне и запястье имеют одинаковое название, отражающее особенности их формы. Чтобы поиск данных не включал материал про перелом ладьевидной кости запястья, следует сразу сузить круг поиска, указывая точную локацию этого анатомического элемента.
Перелом ладьевидной кости стопы входит в категорию костных повреждений средней части ступни. Причин перелома может быть несколько, а именно:
- Прямая травма. Она возможно, если уронить тяжелую вещь на область стопы. Часто в подобных ситуациях перелом имеет сочетанный характер, то есть повреждается не изолированно ладьевидная кость, но также клиновидная и кубовидная.
- Непрямая травма. Такое возможно в случае чрезмерного, насильственного сгибания ступни в подошве. Из-за этого происходит зажатие ладьевидной косточки между клиновидными костями и таранной костью. При этом возможны два варианта перелома: или отрыв края тыла ладьевидной косточки, или отрыв самой кости по месту ее бугристости в нижнемедиальном фрагменте.
- Дорожно-транспортное происшествие. Этот фактор провоцирует компрессионный перелом.
- Усталостные переломы. Такое повреждение в ладьевидной косточке, как левой, так и правой, чаще встречается у тех, кто профессионально занимается спортом и танцами (гимнастика, балет). Также усталостные переломы могут быть спровоцированы ранней нагрузкой на область стопы после терапии.
При переломах пациенты жалуются на то, что болит ладьевидная косточка, объективно наблюдается отечность мягких тканей пораженной области. Отек может достигать голеностопного сустава.
В том случае, когда из-за перелома ладьевидной кости случился вывих ее участка к тыльной поверхности ступни, по месту припухлости можно прощупать выступ, который будет заметно выпирать.
Пациент, получивший перелом, не способен полностью опираться на пораженную стопу — он может делать упор только на пяточную область. Нагрузки любой интенсивности на область 1,2,3 костей плюсны провоцируют сильную боль, передающуюся на ладьевидную косточку.
Диагноз подтверждается на основе анамнеза, спектра жалоб пациента, осмотра и результатов рентгена. В наиболее сложных ситуациях должны быть проведены такие исследования, как компьютерная томография, сцинтиография.
Лечение переломов
Лечение перелома ладьевидной кости стопы определено особенностями и степенью тяжести повреждения. В случае закрытого перелома при отсутствии смещения пациенту накладывается циркулярная гипсовая повязка. При этом обязательно моделируется нижний свод стопы. Травматолог должен установить супинатор для профилактики уплощения свода ступни.
Если при переломе возникло смещение костных отломков, лечение предполагает первоначальную репозицию. Ее проводят или после внутрикостного обезболивания, или после введения наркоза. Во время репозиции нога должна быть согнута в колене, ступня при этом ориентирована горизонтально. Корректное проведение репозиции возможно при участии двух врачей.
- характерны боли по тыльной поверхности стопы, усиливающиеся при ходьбе;
- резкая болезненность при пальпации в проекции ладьевидной кости;
- часто – ночные боли;
- отек тыльной поверхности кости по медиальному (внутреннему) краю без признаков воспаления;
- при ходьбе – опора на наружный край стопы, хромота.
Диагностика
Лечение других заболеваний на букву — о
| Лечение обструктивного бронхита |
| Лечение ожирения |
| Лечение ожогов гортани |
| Лечение опоясывающего лишая |
| Лечение опухолей надпочечников |
| Лечение опухолей трахеи |
| Лечение ОРВИ |
| Лечение орхита |
| Лечение остеоартроза |
| Лечение остеомиелита |
| Лечение остеомы |
| Лечение остеопороза |
| Лечение остеохондроза |
| Лечение острого живота |
| Лечение острой кишечной недостаточности |
| Лечение острой мезентериальной ишемии |
| Лечение острой почечной недостаточности |
| Лечение отека гортани |
| Лечение отита |
| Лечение отрубевидного лишая |
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Лечение остеохондропатии в домашних условиях
Лечение остеохондропатий в большинстве своем производится у домашних условиях за исключением тех случаев, когда пациенту показано хирургическое вмешательство. В то же время пациенту показаны весьма специфичные процедуры (физиотерапия, массажи, фоно- и электрофорез, массажи и прочее), что требует посещения им специализированных медицинских учреждений и амбулаторное лечение в них. В домашних условиях лечение продолжается ношением коррегирующих корсетов, стелек, выполнением ЛФК, применением ванночек и аппликаций по назначению медика.
С какими заболеваниями может быть связано
- Лечение остеохондропатии позвоночника направлено на купирование болевого синдрома, а также на восстановление подвижности всех областей позвоночника. Кроме этого, специалисты исправляют пациенту осанку и проводят профилактику остеохондроза. Впоследствии исключаются физические нагрузки, и в некоторых случаях после перенесенной болезни человек носит корсет.
- Лечение остеохондропатии стопы может варьировать от простых ограничений (соблюдение покоя, исключение физических нагрузок) до предписания ортопедических препаратов и использования специальных шин.
- Лечение остеохондропатии пяточной кости основывается, как на клинических, так и на рентгенологических данных. Диагноз ставится с ахиллобурситом.
Наиболее часто избавиться от поражения голеностопного, коленного, тазобедренного или любого иного сустава удаётся при помощи консервативных терапевтических методик. Из этого следует, что основу лечения составляют:
- наложение скелетного вытяжения — зачастую показано при остеохондропатии головки бедренной кости;
- физиотерапевтические процедуры, а именно кальциевый и фосфорный электрофорез, а также парафиновые аппликации и прогревание;
- витаминотерапия;
- выполнение комплекса лечебной физкультуры, который подбирается индивидуально для каждого пациента с подобным диагнозом;
- ношения специального гипсового сапога — применимо при повреждении плюсневой кости и ладьевидной кости стопы. После этого необходимо ношение обуви с супинатором;
- лечебный массаж.
Что касается хирургического вмешательства, то оно показано только в случаях образования «суставной мыши» — это происходит в тех ситуациях, когда повреждённая область отделяется от суставной поверхности. Рекомендацией к операции также выступают частые блокады сустава при остеохондропатии надколенника или другой области.
Гипсовая повязка на способствует остановке деструктивного процесса в кости.
Консервативная терапия остеохондропатии ладьевидной кости дает положительный результат. Она проводится на всех стадиях. Хирурги обязательно назначают иммобилизацию стопы у детей сроком на 1 месяц. Гипсовую повязку накладывают на высоту до 1/3 голени, даже если в анамнезе не было перелома ладьевидного элемента. Основная цель — обеспечить максимальный покой и остановить разрушение. Перелом ладьевидной кости, осложненный противостоящими отломками, лечат хирургическими методами.
Отсутствие эффекта от консервативных мероприятий, а также нестерпимый болевой синдром является показанием к операции. В ходе реваскуляризующей остеоперфорации создают дополнительные каналы, через которые начинают расти новые капилляры. Трофика значительно улучшается и костная структура регенерируется. Хорошие результаты при остеохондропатии приносит:
- физиотерапия;
- электрофорез с никотиновой кислотой и анальгетиками;
- ультразвук;
- дарсонвализация;
- фонофорез;
- лазеротерапия;
- тепловые процедуры.
Медикаментозные средства
| Группа | Оказываемое действие | Пример |
| НПВП | Уменьшают воспаление, облегчают боль | «Нурофен» |
| «Ибупрофен» | ||
| «Найз» | ||
| Хондропротекторы | Восстанавливают костно-хрящевую ткань | «Дона» |
| «Артра» | ||
| «Румалон» | ||
| Дезагреганты | Нормализуют кровоток и свертываемость | «Дипиридамол» |
| «Пентоксифиллин» | ||
| «Гепарин» | ||
| Ангиопротекторы | Укрепляют сосудистую стенку | «Этамзилат» |
| «Дицинон» | ||
| «Солкосерил» | ||
| Анальгетики | Устраняют боль | «Парацетамол» |
| «Калпол» | ||
| Витамины | Активируют обменные процессы | «Фолиевая кислота» |
| «Витамин В2» | ||
| «Витамин Е» |
Лечение остеохондропатий в большинстве своем производится у домашних условиях за исключением тех случаев, когда пациенту показано хирургическое вмешательство. В то же время пациенту показаны весьма специфичные процедуры (физиотерапия, массажи, фоно- и электрофорез, массажи и прочее), что требует посещения им специализированных медицинских учреждений и амбулаторное лечение в них. В домашних условиях лечение продолжается ношением коррегирующих корсетов, стелек, выполнением ЛФК, применением ванночек и аппликаций по назначению медика.
Применение народных средств в лечении остеохондропатий непопулярно, если только это не контрастные ванночки и аппликации с отварами трав. Любые подробности следует уточнять у своего лечащего врача.
Лечение остеохондропатий в период беременности во многом совпадает с общими принципами уместной в данных случаях терапии. Впрочем остеохондропатии более свойственны для детского и подросткового возраста, в то же время фактор травмы может случиться и в репродуктивном возрасте женщины.
В любом случае лечение должно быть согласовано со специалистами из смежных областей медицины (травматолог, ортопед и непременно гинеколог). Цель — нормализовать качество жизни беременной женщины и обеспечить нормальное родоразрешение, по возможности потенциально опасные для плода методы лечения откладывают на послеродовой период.
Что можете сделать вы
Родителям следует побольше внимания уделять возникшей проблеме у ребёнка, выполнять все рекомендации врача.
Специалист подробно объяснит, что нужно делать при определённой форме заболевания. Родителям останется только исполнить все показания лечащего специалиста.
Что делает врач
После осмотра врач даёт ряд рекомендаций, которые необходимо выполнять курсом. По прошествии времени врач снова осматривает пациента, чтобы понять динамику в результате терапии.
- Устранение воспаления пяточной кости состоит в предписании приёма нестероидных медсредств противовоспалительного действия при сильных болевых ощущениях, физиопроцедур, в ограничении физнагрузок. Чтобы снять нагрузку на больную стопу, врач рекомендует специальные стельки-супинаторы.
- Остеохондропатию позвонков устраняют с помощью специального массажа, занятий плаваньем, ЛФК, подводными занятиями. В тяжёлых ситуациях показано оперативное вмешательство.
- Терапия аномального процесса в бедренной кости может быть медикаментозной и оперативной. Пластические операции на кости осуществляются в зависимости от тяжести патологии. Консервативная терапия патологии состоит в предписании постельного режима (ребёнку необходимо лежать), массажировании ног, физиопроцедур. Также показано скелетное вытягивание за бедра.
- Для устранения проблем с бугристостью большеберцовой кости показаны физиопроцедуры, накладывание согревающих компрессов. Когда болевые ощущения нестерпимы, накладывают гипс. Бывает, что врачи проводят операцию – ликвидируют участок бугристости. Нагрузки исключаются.
Занятия ЛФК при остеохондропатии надколенника
Лечебная физкультура показана еще в период иммобилизации. Пока больная конечность зафиксирована шиной, пациент должен применять общеразвивающие упражнения. Это могут быть:
- динамические движения (разгибательные, сгибательные, вращательные) здоровой конечностью;
- ритмичное сокращение мышц поврежденной ноги;
- удержание ноги с гипсом на весу;
- идеомоторные упражнения – визуализация движения в суставе.
Приступать к упражнениям необходимо через несколько дней после оперативного вмешательства и наложения гипса, но только с разрешения врача. Здоровой ногой выполнять выполнять любые движения – отводить в сторону, поднимать, делать круговые вращения, махи, статически напрягать мышцы.
Также выполняется нагрузка на мышцы туловища – приподнимают плечи и голову, фиксируют положение несколько секунд. Через несколько суток после операции больному рекомендуется ненадолго опускать больную ногу с кровати, а затем поднимать ее выше туловища. Хождение по палате разрешается на костылях, без опоры на прооперированную ногу.
К какому специалисту обратиться
Консервативной терапией патологии занимаются ортопеды и травматологи, оперативное лечение проводит хирург. При появлении первых признаков болезни Осгуда-Шлаттера можно обратиться к педиатру, терапевту. После внешнего осмотра, изучения анамнеза, выслушивания жалоб пациент будет направлен к врачам узкой специализации.
На фото изображен явно выраженный бугорок, который появляется при болезни Шлаттера
https://www.youtube.com/watch?v=6p3xX4DyC5s
В подавляющем большинстве случаев после завершения формирования скелета (примерно в 18 лет) пациент выздоравливает. Полностью восстанавливаются функции колена и целостность костных структур. Но при отсутствии своевременного врачебного вмешательства возможна выраженная деформация сустава. Остеохондропатия принимает хроническое течение, проявляясь болями при обострении, иногда провоцируя развитие остеоартроза.
Что может спровоцировать недуг?
Спровоцировать тазобедренную остеохондропатию (некроз головки кости) у детей может ряд факторов. Главный фактор развития — нарушение кровообращения на участках рядом с костью, которое способно привести к омертвлению костных тканей. Усугубить процесс могут:
- механическое травмирование мягких тканей или хрящей;
- нарушения гормонального фона в пубертатный период;
- недостаток кальция и фосфора в организме;
- малое количество белка;
- ускоренный рост костей, в то время как сосуды развиваются медленнее;
- чрезмерная физическая нагрузка;
- застойные явления, спровоцированные малоподвижным образом жизни;
- врожденные нарушения опорно-двигательного аппарата;
- избыток массы тела;
- наследственность.
Заболевание тазобедренного сустава также называют болезнью Легга-Кальве-Пертеса.
Частичные хондропатии
Это заболевания, при которых на выпуклой поверхности костного соединения появляется омертвевший участок. Чуть позже существует вероятность образования «суставной мыши» — это внутрисуставное тело, которое отделяется от кости. Эта патология характерна для мужчин 10–25 лет. По медицинской статистике, более 80% частичных хондропатий возникает в коленном сочленении.
Для выявления болезни назначают УЗИ или МРТ. На ранних стадиях пациент должен обеспечить покой поврежденному сочленению. Кроме того, показаны физиотерапевтические процедуры, а также иммобилизация. Если «суставная мышь» уже образовалась, то проводят операцию по ее удалению.
Какими препаратами лечить остеохондропатия?
Медикаментозная терапия в лечении остеохондропатий не столь популярна как физиотерапевтические методы. В то же время в лечении эффективность демонстрируют димексид и новокаин, гидрокортизоновая и гепариновая мази. Дозировку и длительность курса применения этих и других медикаментов следует уточнять у своего лечащего врача.
Лечение остеохондропатии во время беременности
Лечение остеохондропатий в период беременности во многом совпадает с общими принципами уместной в данных случаях терапии. Впрочем остеохондропатии более свойственны для детского и подросткового возраста, в то же время фактор травмы может случиться и в репродуктивном возрасте женщины.
В любом случае лечение должно быть согласовано со специалистами из смежных областей медицины (травматолог, ортопед и непременно гинеколог). Цель — нормализовать качество жизни беременной женщины и обеспечить нормальное родоразрешение, по возможности потенциально опасные для плода методы лечения откладывают на послеродовой период.
Виды и классификация хондропатии
Болезнь классифицируют в зависимости от места локализации патологического процесса:
- Остеохондропатия головки бедренной кости проявляется ненавязчивыми болями в области тазобедренного сустава с иррадиацией в колено. В периоды покоя болевой синдром стихает, а при любых физических нагрузках возникает вновь. Данному заболеванию больше подвержены мальчики подросткового возраста. Основная причина возникновения патологии – травматизация тазобедренного сустава.
- Остеохондропатия ладьевидной кости стопы у детей, также известная как болезнь Келлера. Патологический процесс локализуется в области стопы. Недуг проявляется сильными болями в месте поражения с усилениями в ночные часы. Во время ходьбы просматривается характерная хромота. Стопы припухают, а в области пальцев ног наблюдается отечность. Такой процесс чаще возникает у представительниц прекрасного пола в возрасте от 10 до 20 лет включительно.
- Остеохондропатия большеберцовой кости у детей (болезнь Осгуда Щлаттера) характеризуется поражением бугристости большеберцовой кости, что в дальнейшем приводит к омертвению тканей. Первый симптом – появление под коленной чашечкой болезненной шишки. Болезнь чаще возникает у детей подросткового возраста, активно занимающихся спортивной деятельностью.
- При выявлении шишки на задней поверхности пятки диагностируется хондропатия пяточной кости. В пораженной области также наблюдается отечность и воспалительный процесс в области сухожилия. Такая патология чаще отмечается у девочек-подростков.
- Остеохондропатия позвоночника – кифоз прогрессирующей формы, обусловленный ускорением роста еще неокрепших мышц. При такой патологии отмечается деформация грудного отдела и искривление поясничного отдела позвоночника. Заболевание чаще диагностируется у девочек и мальчиков возрастом от 10 до 16 лет.
Другие виды патологических поражений костей и суставов:
- хондропатия полулунной кости;
- головки плюсневой кости;
- бугра пятки;
- ребра;
- таранной кости;
- грудины;
- надколенника;
- коленного сустава;
- остеохондропатия медиального мыщелка бедренной кости и другие виды патологий.
Рассекающий остеохондроз таранной кости
Относится к редко встречающимся поражениям таранной кости. Большинство авторов связывают возникновение заболевания с травмой голеностопного сустава. Процесс локализуется в области блока таранной кости и носит характер асептического воспаления. При рентгенологическом исследовании находят очаг деструкции с фестончатыми контурами и ячеистой структурой, отграниченный от неизмененной кости зоной склероза.
Кроме того, наблюдается истончение и выпячивание замыкательной пластинки над очагом деструкции. При лабораторных исследованиях отклонений от нормы не выявляется. Заболевание может протекать по типу двустороннего поражения.
При выборе метода лечения рассекающего остеохондроза учитывают выраженность болезненных симптомов. В случае, если заболевание протекает с незначительным болевым синдромом и длительным латентным периодом, хорошие результаты могут быть достигнуты консервативными методами (физиотерапевтические процедуры, разгрузка конечности).