Рейтинг: 5/5 (1)
В первом триместре своей беременности каждая женщина проходит такую безболезненную процедуру, как скрининг. Для многих это новое понятие. Поэтому возникает необходимость более детально рассмотреть вопрос прохождения скрининга и выявления основных патологий по его результатам.
Что такое первый скрининг и какие анализы он включает
Данная процедура очень важна во время вынашивания, поскольку предоставляет сведения о состоянии и развитии ребенка. Проводится она с целью исключения любых патологических изменений в организме плода генетического характера.
Состоит скрининг из анализа крови и ультразвукового исследования. Перед проведением скрининга специалист учитывает основные характеристики беременной (вес, рост, пристрастие к вредным привычкам, возможные заболевания), которые могут повлиять на результаты обследования.
Благодаря УЗИ специалист осматривает, как развивается телосложение у ребенка, и нет ли явных отклонений. Если есть подозрения на патологию, то будущая роженица направляется на детальное диагностирование с последующим лечением.
Что определяют с помощью первого скрининга
На десятой недели беременности будущая мать мажет узнать, на сколько благополучно развивается плод, и не присутствуют ли у него какие-либо генетические недуги. Если плод развивается с признаками заболевания Дауна, то это определится благодаря толщине воротникового пространства. Патологии выявляются по специальным показателям при анализе крови:
- Норма ХГЧ: если цифра ниже нормы, то, скорее всего, у плода подтвердится синдром Эдвардса, если выше – синдром Дауна.
- Показатель РАРР-А (плазменного белка): значение меньше нормы свидетельствуют, что в дальнейшем ребенок склонен к заболеваниям.
УЗИ при первом скрининге направлено на определение следующих моментов:
- местоположение плода для исключения вероятности внематочной беременности;
- подтверждение одноплодной или многоплодной беременности;
- отслеживание сердцебиения и жизнеспособности эмбриона на десятой недели развития;
- вычисление КТР (копчико-теменного размера);
- анатомическое обследование плода (определяются как внешние дефекты, так и патологии внутренних органов);
- осмотр воротникового пространства, толщина которого, при нормальном развитии должна соответствовать двум сантиметрам. Если отмечается утолщение, то высока вероятность порока;
- обследование состояния плаценты и исключение ее дисфункции.
Именно это комплексное исследование помогает выявить генетически-хромосомные нарушения плода. Если подтверждается серьезный диагноз, калечащий жизнь будущему ребенку, то беременной могут предложить искусственное прерывание беременности.
Только по данным комплексных анализов врач определяет точное состояние плода. В случае подтверждения вероятности патологии женщину направляют на специальные анализы – биопсию и амниоцентез. По результатам которых, делают окончательные выводы и принимают решение о дальнейшей судьбе плода.
Когда делают первый скрининг при беременности
Во сколько недель беременности проходят скрининг? Стандартно беременная женщина может пройти скрининг на 10-13 неделе. Но чаще всего, исходя из индивидуальных особенностей беременной, ведущий врач сам определяет точное время, когда нужно сделать первый скрининг.
Обязателен ли первый скрининг
Когда будущая мать становится на учет, то комплекс исследований, дающих возможность отслеживать состояние беременной и ее плода, являются обязательными. Сюда же можно включить и скрининг, что дает возможность роженице быть спокойной за генетически-хромосомное развитие малыша. Но, если сама женщина отказывается от данной процедуры, то врач не может принудительно заставить ее сделать первый скрининг.
Прежде всего, гинекологи ориентируются на интерес беременной. Поскольку каждую мать должно волновать состояние плода с момента зачатия.
Опасность отказа от проведения скрининга может заключаться в том, что на раннем сроке у плода может присутствовать серьезнейшее заболевание головного мозга, что приведет или к летальному исходу до рождения или к тяжелой инвалидности в дальнейшем.
Даже если беременность запланирована и оба родителя полностью здоровы, а среди родственников нет людей, больных генетическими недугами, то ведущий врач все равно настоятельно рекомендует пройти процедуру скрининга.
Существуют группы риска, которы в первом триместре требуется пройти скрининг. Им игнорировать первый скрининг запрещено. В такую группу попадают:
- роженицы в возрасте от 35 лет;
- юным особям, решившим стать матерями до совершеннолетия;
- девушки, среди родственников которых есть люди с заболеванием Дауна или иными недугами генетического характера, также, если такие представители есть среди родных мужа;
- если предыдущие беременности были с патологией плода или выкидыши;
- беременным, которые до зачатия злоупотребляли спиртным или наркотическими веществами;
- если отец ребенка является далеким родственником роженицы;
- беременным, у которых прежде отмечались случаи мертворождения;
- девушки, употребляющие незадолго до зачатия препараты для быстрого прерывания беременности;
- если предыдущий ребенок родился с генетической патологией.
Гинеколог обязательно должен назначить скрининг, беременным, которые в первом триместре болели вирусными заболеваниями. Объясняется это тем, что для лечения используют противопоказанные группы противовирусных препаратов, влияющие на здоровье плода.
Как подготовится к первому скринингу при беременности
Подготовительные мероприятия проводятся в женской консультации за участием ведущего гинеколога. Между беременной и врачом должна пройти беседа, в ходе которой пациентка выяснит все интересующие вопросы об анализах. Также существуют некоторые нюансы по поводу первого скрининга:
- Комплексные анализы должны проходить в один день, при этом рекомендуется сдавать их в одной лаборатории. Роженица должна быть спокойна, и понимать, что все процедуры не принесут боль, если не учитывать забор венозной крови.
- Перед сдачей крови рекомендуется воздержаться от интимной близости и приема пищи, поскольку это может повлиять на результаты.
- Перед скринингом беременная должна взвеситься, поскольку потребуются точные данные роста и веса на момент проведения процедуры.
- Непосредственно перед процедурой следует воздержаться от употребления жидкости. При сильной жажде разрешено не более ста миллилитров жидкости.
- Результаты исследований и выводы о наличии патологий после расшифровки сообщает врач.
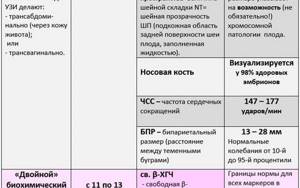
Нормы первого скрининга при беременности
Если беременная знает показатели нормы, то ей легко будет расшифровать результаты первого скрининга самостоятельно. Таким образом, будущая мама будет уже осведомлена о вероятности риска патологий. Для этого предоставляются утвержденные специалистами нормы.
Важным является показатели белка (РАРР-А), отвечающего за нормальное функционирование плаценты и ХГЧ.
Нормы РАРР-А и ХГЧ на первом скрининге
Данные показатели являются нормой и не прогнозируют развитие пороков.
Нормы показателей первого УЗИ скрининга при беременности
Первое на что врач обращает внимание – это частота сердечных сокращений (на этом сроке она должна быть в пределах 150-175 ударов) и КТР (не меньше 45 мм.) на данном сроке.
Вычисление возможных патологий при скрининге
По данным первого скрининга определяется симметричность полушарий головного мозга, а также общие показатели того, как развиваются внутренние органы плода. Но, основная задача исследований предоставить данные, которые подтверждают вероятность хромосомной патологии. Вынашивая ребенка, очень важно исключить в дальнейшем такие отклонения и заболевания:
- Триплодию (при нормальном развитии плода отмечают двойной набор хромосом).
- Патологические изменения нервной трубки.
- Возможная пуповинная грыжа.
- Вероятность развития синдрома Дауна.
- Расположенность к синдрому Патау.
- Признаки синдрома де Ланге.
- Плод развивается с синдромом Эдвардса.
Поэтому, чтобы начать своевременное лечение или стимулировать развитие плода рекомендуется всем будущим роженицам после десятой недели отправляться на скрининг. Расшифровкой 1 скрининга при беременности должен заниматься специалист, т.к. не правильная трактовка параметров приведет только к нежелательной панике и беспокойству.
Факторы, влияющие на результаты первого скрининга
Иногда результаты комплексного исследования могут быть неточными, и сопутствует этому такие факторы:
- лишний вес беременной, стадия ожирения;
- если зачатие произошло не природным путем, а с помощью ЭКО — тогда показатели белка в крови будут занижены;
- если беременность многоплодная (в таком случае будет трудно определить показатель нормы);
- переживания и стрессовые ситуации накануне сдачи анализов у будущей матери;
- амнеоцентоз может также повлиять на результаты;
- если у беременной диагноз сахарного диабета.
Такие случаи искажают результаты скрининга и не дают полной клинической картины о состоянии будущего малыша.
Могут ли быть результаты первого скрининга ложными
Как известно, могут быть различные факторы, которые существенно повлияют на результаты исследований. Не стоит исключать вероятность медицинской ошибки. Итак, ложные результаты, которые легко спутать с показателями генетического заболевания, присутствуют:
- у беременных с заболеванием сахарного диабета;
- также отклонение от нормы ХГЧ может быть, когда женщина беременна двойней;
- несвоевременное проведение первого скрининга (рано или поздно);
- внематочная беременность.
Видео о первом скрининге
Предлагаем вам посмотреть видео о первом скрининге, где вы, надеемся, найдете ответы на ваши оставшиеся вопросы.
Чтобы исключить возможные неприятные исходы беременности, на ранних сроках каждой беременной настоятельно рекомендуется обследоваться посредством скрининга. Именно благодаря этому методу выявляется большинство синдромов. А как проходил ваш первый скрининг?
Скрининг при беременности
08.05.2015Анализы при беременности Скрининг- в переводе с английского это слово обозначает сортировку или отбор. Словом, перинатальный скрининг – это особый набор анализов, тестов, исследований, которые могут дать ясное представление о возможных отклонениях в развитии будущего ребенка. Весь скрининг подразделяется на количество триместров, так как во время каждого периода вынашивания будущая мама обязана пройти намеченные исследования. Скрининги подразделяются на двойной, тройной и четвертной тесты, демонстрирующие те или иные гормональные аномалии во все периоды беременности. Главная цель скрининга – это разделение категорий риска в развитии у плода врожденных пороков: синдрома Дауна, синдром Эдвардса, дефекты развитости нервной трубки. По показателям ультразвукового исследования и результатам анализа крови, взятому из вены, высчитывается итог. Естественно, во время обработки информации учитываются персональные сведения женщины (от возраста, веса, вредных привычек до применения гормональных препаратов на протяжении беременности).
Содержание
На УЗИ следует изучить – толщину воротникового пространства (ТВП). Ее коэффициент, если он превышает 2-2,5 см указывает на возможное наличие у ребенка синдорома Дауна. ТВП измеряется при строго ограниченных сроках беременности – от 11 до 14 недели, более точно – до 12 недель. Позже плод подрастет и показатели ТВП потеряют свою информативность. В первом триместре кровь сдают на гормоны b-ХГЧ и РАРР-А. Второй скрининг (16-18 недель) не предусматривает УЗИ – показания для него берутся из первого. А кровь надо сдавать на гормон b-ХГЧ, белок Альфа-протеина АФП и эстриол – то есть, так называемый «тройной тест». Результатов необходимо дожидаться около трех недель. Показатели анализов выражаются не цифрами, а в МоМ, что означает кратность в медицине. Медиана – это среднестатистический показатель для приведенного маркера. По норме МоМ должен оказаться в границах 0,5-2,0. Если на основании анализов выявляется отклонение от нормы, значит, присутствует некая патология в развитии плода. Повышенный ХГЧ может свидетельствовать о таких отклонениях: хромосомные дефекты развития, многоплодие, резус-конфликт. Сниженный ХГЧ говорить о внематочной беременности, угрозе выкидыша, неразвивающуюся беременность. Повышение и понижение АФП говорит о вероятных хромосомных отклонениях. Сумма и сочетаний отклонений в пропорциях гормонов тоже может рассказать о наличии патологий. Положим, при синдроме Дауна показатель АФП бывает заниженным, а ХГЧ – наоборот, завышенным. Отличительная черта незакрытой нервной трубки является повышенный уровень белка Альфа-протеина (АФП) и пониженную степень гормона хорионического гонадотропина ХГЧ. При синдроме Эдвардса исследуемые гормоны понижены. При высоком риске женщину направляют на консультацию к специалисту-генетику. Здесь нужно принимать очень важное в жизни решение. Пороки развития, на которые указали результаты ваших измерений, не поддаются лечению. Здесь вам дадут информацию о том, что у вас, скорее всего, будет «не такой» ребенок. Генетик изучит ваши показатели, сведения о вашей родословной, уточнит, было ли для сохранения беременности применено гормональное лечение (Утрожестан, Дюфастон) и обязательно предупредит, что нет никаких возможностей узнать со стопроцентной точностью, есть ли патологии у малыша, кроме инвазивных способов. Они, эти способы, весьма не безобидны: биопсия хориона, амниоцентез (взятие посредством прокола в животе околоплодной жидкости), кордоцентез (пункция из пуповины плода). Определенный риск в проведении инвазивных исследований присутствует. К сожалению, на сегодняшний день скрининги несут мало информации. Довольно высока недостоверность и ошибочность неинвазивных исследований. Некоторые врачи вообще спорят о целесообразности проведения таких процедур. 
Первый скрининг при беременности предоставляет возможность распознать патологии в развитии плода. Он состоит из ультразвукового исследования и анализов крови. Для проведения диагностики учитываются все персональные данные женщины (начиная от возраста, веса, наличия хронических заболеваний до вредных привычек). У нее берут из вены кровь и делают УЗИ.
Все эти действия производят на 10-13 неделе вынашивания. Несмотря на такой небольшой срок, они помогают выявить у плода генетические и хромосомные отклонения. Все заключения о развитии будущего ребенка делают по результатам суммы исследований и анализов. Если диагностика определила высокую вероятность аномалий в формировании малыша, женщина направляется на амниоцентоз и БВХ.
Группа риска:
- Женщины, которым белее 35 лет.
- Те будущие мамочки, у которых в роду были дети с синдромом Дауна или другими генетическими аномалиями.
- Беременные, у которых уже рождались дети с отклонениями или у которых в прошлом были выкидыши.
Кроме того, скрининг обязателен для женщин, которые болели вирусными заболеваниями в первом триместре и для терапии принимали противопоказанные лекарственные средства. Приготовление к первому скринингу проходит в женской консультации под руководством гинеколога.
- Анализ крови и УЗИ постарайтесь провести в один день и в одной лаборатории.
- Делайте анализ крови натощак, воздержитесь от половых контактов, чтобы исключить возможность искажения результатов.
- Взвесьтесь перед тем, как отправляться в клинику – это необходимо для заполнения бланка.
- Перед процедурой не стоит пить воду, по крайней мере, не более 100 мл.
Первый этап – биохимический. Это процесс исследования крови. Его задача – определить такие отклонения, как синдром Дауна, синдром Эдвардса, дефекты формирования головного и спинного мозга у плода. Результаты исследования крови при первом скрининге не дают доподлинных данных для постановки диагноза, но дают повод для дополнительных исследований.
Второй этап – это УЗИ первых трех месяцев вынашивания. Он определяет развитие внутренних органов и расположение конечностей. Кроме того, делаются замеры тела ребенка и сопоставляются с соответствующими сроку нормами. Этот скрининг исследует расположение и структуру плаценты, носовой кости плода. Обычно на таком сроке она просматривается у 98% детей.
Также первый скрининг определяет многоплодную беременность, если все показатели превышают норму.
- Если результаты проведенных анализов выше нормы, то высок риск синдрома Дауна у будущего ребенка. Если они ниже нормы, то возможен синдром Эдвардса.
- Норма РАРР-А – еще один коэффициент первого скрининга при беременности. Это плазматический протеин А, уровень которого в течение всей беременности увеличивается, а если это не происходит, значит у будущего ребенка существует предрасположенность к заболеваниям.
- В случае, когда РАРР-А оказывается ниже нормы, то высок риск развития у ребенка отклонений и патологий. Если он выше нормы, но при этом остальные результаты исследований не отклоняются от нормы, то не стоит тревожиться.
Норма при первом скрининге позволяет матери самостоятельно сделать расшифровку результатов полученных анализов. При знании их нормы беременная женщина сможет определить риски на развитие патологий и заболеваний будущего ребенка. Чтобы рассчитать показатели, необходимо использовать коэффициент МоМ, который обозначает отклонения от среднего показателя. В процессе расчета берутся корригированные значения, учитывающие особенности женского организма. Если у вас возникло недоверие результатам скрининга, повторите его, повторно сдав те же анализы крови и УЗИ в другой лаборатории. Это можно сделать до 13 недели беременности. 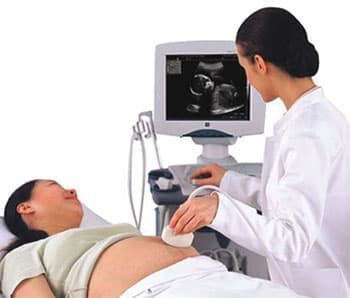
- ультразвуковой (выявление аномалий при помощи УЗИ),
- биохимический (показатели крови),
- комбинированный, где применяются два первых.
Обычно УЗИ проводится при скрининговом исследовании в конце второго триместра и состоит из анализа крови на разные признаки. Учитывают при этом и итоги ультразвукового исследования, которое проводилось ранее. Система последовательных операций во время проведения этого комплекса исследований такая: после того, как сдана кровь и проведено ультразвуковое исследование, женщина заполняет анкету с указанием персональных данных, по которым будут определяться срок беременности и вероятности развития пороков. При учете срока беременности выполняются анализы. После этого полученная информация для вычисления рисков обрабатывается компьютерной программой. Однако даже получены итог не может считаться окончательным диагнозом, стопроцентной гарантией присутствия риска, если он установлен. Чтобы получить более точную и подробную информацию, беременная направляется сдавать дополнительные анализы и консультируется у врача-генетика.
Второй скрининг при беременности – это биохимическое исследование крови будущей мамочки по определенным тестам.
Точнее по так называемому «тройному тесту», по которому проводится изучение степени белков и гормонов, таких, как: хорионический гонадотропин человека (ХГЧ) в крови, альфа-фетопротеин (АФП), свободный эстирол. Тест становится «четверным», когда данный вторичный комплекс исследований предусматривает еще и взятие крови на уровень ингибина А. Изучение концентрации в крови указанных гормонов и белков дает возможность судить с большой долей вероятности о возможности формирования у ребенка синдрома Дауна, синдрома Эдвардса, пороки нервной трубки.
Выводы повторного комплекса исследований могут быть косвенным показателем дефективного состояния формирования ребенка и обострений протекания беременности. Например, аномальная степень ХГЧ свидетельствует о ненормальностях в хромосомах, опасности формирования гестоза или о наличии сахарного диабета у будущей мамы.
Пониженные же показатели ХГЧ могут свидетельствовать о нарушениях развития плаценты. Повышенные или пониженные в сыворотке крови беременной АФП и ингибин А – признак расстройства естественного формирования малыша и вероятных прирожденных аномалиях – пороках открытой нервной трубки, возможно синдроме Дауна или синдроме Эдвардса. Если резко повышается альфа-фетопротеин, то плод может погибнуть. При изменении уровня женского стероидного гормона — свободного эстриола можно допустить нарушения активности фетоплацентарной системы: дефицит его предполагает вероятные неправильности функционирования ребенка. В случае, когда итоги повторного комплекса исследований оказались неблагоприятными, не следует раньше времени переживать. Они только говорят о предполагаемых рисках отклонений, не есть окончательный диагноз. В случае, когда хотя бы единственная составляющая вторичного скрининга не вписывается в норму, необходимо проделать добавочное исследование. На показатели скринингового исследования, возможно, влияют некоторые причины: экстракорпоральное оплодотворение, вес женщины, наличие сахарного диабета, вредные привычки, например, курение.
Видео о скрининг
Чтобы оставить отзыв, вам необходимо авторизоваться на сайте
Разделы статей
Храп у женщин
Храп – это заболевание, которое свойственно мужчинам. Но, все-таки, есть также большое количество женщин
Легкие новорожденного
Легкие — это парные органы у человека, которые нужны ему для дыхания воздухом. Строение данных органов
Скрининг 1 триместра беременности: что это такое, как его делают, расшифровка результатов
Каждая беременная женщина сталкивается со скринингом 1 триместра, а потом и со вторым скринингом во 2 триместре. Когда я была беременна первый раз, мне сказали, что нужно сделать скрининг.
Что это и зачем — не объяснили подробно, пришлось самой искать информацию в интернете. Ведь важно правильно подготовиться к этому исследованию, чтобы результаты были максимально достоверными.
Но даже тщательная подготовка не даст Вам 100% гарантии правильности результатов.
Читайте в этой статье, зачем делать скрининг в 1 триместре, какие исследования включает в себя это понятие, как к ним подготовиться и как расшифровать результаты.
Скрининг — что это такое?
Скрининг 1 триместра беременности — это специальное исследование плода на пороки развития. Проводится скрининг с 10 по 13 недели. В женской консультации абсолютно всем беременным говорят о необходимости такого исследования, дают направления. Но женщина в положении может отказаться от скрининга. В этом случае ей предложат написать письменный отказ.
Я в первую беременность делала оба скрининговые исследования и до сих пор помню, как сильно я переживала и нервничала. Потому что знала случай, когда женщине сказали, что у нее родится ребенок с синдромом Дауна, а она не сделала аборт. В итоге родился совершенно здоровый ребенок. Представляете, что она пережила за эти 9 месяцев?
К сожалению, ошибки бывают и обратного характера. Не всегда скрининг может предсказать рождение больного ребенка.
Сам скрининг состоит из двух исследований — УЗИ и сдачи крови из вены на биохимию. В идеале нужно проходить эти две процедуры в один день, чтобы получить более точные результаты.
Важней всего сделать скрининг в 1 триместре таким категориям женщин:
- тем, у кого было 2 и больше выкидыша или преждевременные роды;
- тем, у кого была ранее замершая беременность;
- у кого есть родственники или дети с генетическими заболеваниями;
- возраст старше 35 лет;
- если женщина болела вирусной или бактериальной инфекцией на ранних сроках;
- если женщина принимала лекарства, которые нельзя принимать беременным;
- если беременная с отцом ребенка находится в близких родственных отношениях;
- у кого «вредная» работа;
- при алкогольной, табачной и наркотической зависимости.
Какие патологии выявляют на первом скрининге
На скрининге в 1 триместре проводят исследования на выявление таких патологий:
- Синдром Дауна. Это хромосомная патология, когда в 21-й паре хромосом вместо двух имеются три хромосомы. Этот синдром не редкий, на 700 плодов встречается 1 случай. Риск развития этого синдрома увеличивается с возрастом матери.
- Синдром Патау. Это также хромосомная патология, когда в клетках находится дополнительная копия 13 хромосомы. Частота рождения детей с таким синдромом — 1 к 7000 или 10000. Рожденные дети с такой патологией в большинстве случаев умирают в возрасте до 1 года, потому что у них очень тяжелые аномалии развития.
- Синдром Эдвардса. Это хромосомное заболевание, когда в 18-й паре хромосом находятся три хромосомы. При этой патологии имеется много различных пороков развития. Встречается этот синдром у 1 ребенка на 5000-7000.
- Синдром Смита-Опитца. Это наследственное заболевание, которое вызывается мутациями гена. При этом нарушается обмен веществ холестерина, который необходим эмбриону для правильного развития мозга, нервной системы, конечностей и для других важных функций. Частота заболевания — 1 к 20000-30000.
- Триплоидия. Это редкая хромосомная аномалия. В этом случае у плода вместо необходимых 46 хромосом (23 — от отца, 23 — от матери), имеется 69 хромосом. В большинстве случаев такие беременности заканчиваются выкидышем, реже дети рождаются живыми, но с множественными нарушениями.
- Синдром де Ланге. Причина этого заболевания — генные мутации. Поражения внутренних органов могут быть разной степени тяжести.
- Омфалоцеле. Это тяжелый порок развития, когда органы брюшной полости ребенка (кишечник и печень) находятся снаружи, в пуповине, которая расширена.
- Патологии нервной трубки.
Первый скрининг необходимо сделать в период с начала 10 недели до окончания 13 недели. А лучше всего делать его в 11-12 недель. Самый лучший момент подскажет гинеколог, исходя из даты последних месячных.
Первый скрининг позже 13 недели уже не может считаться достоверным.
Подготовка к УЗИ. Эту процедуру могут делать двумя способами: трансвагинально и абдоминально.
Трансвагинальный способ считается более точным, чем УЗИ через живот. Делается такое УЗИ специальным датчиком, который вводится во влагалище.
При этом на датчик надевается презерватив, который смазывается специальным гелем. На таком УЗИ определяют, не существует ли угрозы выкидыша, нет ли угрозы отслойки плаценты.
Специальной подготовки к такому УЗИ не требуется, оно делается на пустой мочевой пузырь.
Если же Вы предпочтете сделать УЗИ абдоминально (через брюшную стенку), то придется наполнить мочевой пузырь. Для этого за полчаса до исследования выпейте 0,5-1 л воды без газа и не ходите в туалет. Для УЗИ во втором триместре уже не нужно этого делать. Желательно, чтобы кишечник был пустым. То есть минимум за 4 часа до УЗИ не нужно есть.
Подготовка к забору крови.
Чтобы результат был максимально точным, нужно придерживаться важных правил. Первое, кровь сдают натощак. Это означает, что минимум 6 часов до этого исследования нельзя есть. Можно выпить немного воды, но не увлекайтесь.
Второе, нужно за один-два дня до сдачи этого анализа, «сесть» на специальную диету. В этот день нельзя есть ничего копченого, жирного, жареного, острого. А также исключить шоколад, цитрусовые, морепродукты.
К слову сказать, шоколад, цитрусовые, клубнику лучше вообще исключить из рациона беременным женщинам, чтобы ребенок не был склонен к аллергии. Жирное нельзя есть, потому что из Вашей крови невозможно будет получить нормальную сыворотку, и деньги за биохимию будут потрачены впустую.
На сдачу крови нужно приходить с результатами УЗИ, потому что показатели в анализе крови тесно связаны со сроком беременности. Результаты биохимии Вы получите через полторы недели.
Расшифровка результатов первого скрининга
Нормы УЗИ в первом триместре.
Копчико-теменной размер плода (КТР). Норма зависит от срока беременности. В таблице смотрите нормы для этого показателя.
| Срок беременности | КТР, мм |
| 10-11 недель | 33-41 |
| 11-12 недель | 42-58 |
| 12-13 недель | 59-73 |
Толщина воротникового пространства (ТВП). Этот показатель считается очень важным при обследовании на генетические нарушения.
| Срок беременности | ТВП, мм |
| 10 недель | 1,5-2,2 |
| 11 недель | 1,6-2,4 |
| 12 недель | 1,6-2,5 |
| 13 недель | 1,7-2,7 |
- Размер ТВП более 3 мм может расцениваться как риск развития синдрома Дауна или Эдвардса.
- Носовая кость.
- Этот показатель считается очень важным, ведь при синдроме Дауна эту кость на ранних сроках не обнаруживают.
В норме в 10-11 недель эту кость уже обнаруживают на УЗИ, но не измеряют. В 12-13 недель носовая кость должна быть не менее 3 мм. Если этот показатель меньше нормы, а воротниковая зона — больше, то это может свидетельствовать о развитии синдрома Дауна.
Частота сокращений сердца (ЧСС) плода.
| Срок беремености | ЧСС, ударов в минуту |
| 10 недель | 161-179 |
| 11 недель | 153-177 |
| 12 недель | 150-174 |
| 13 недель | 147-171 |
Бипариетальный размер (БПР) — это расстояние между теменными буграми.
| Срок беременности | БПР,мм |
| 10 недель | 14 |
| 11 недель | 17 |
| 12 недель | 20 |
| 13 недель | 26 |
Также на УЗИ измеряют размер внутренних органов, оценивают состояние и предлежание плаценты, смотрят пуповинные сосуды. На УЗИ поставят точный срок беременности.
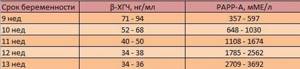
Расшифровка результатов анализа крови на гормоны
После УЗИ Вам нужно будет сдать кровь из вены на гормоны. Здесь читайте нормы для биохимического анализа крови в 1 триместре. В этот раз кровь исследуют на два маркера — β-ХГЧ (хорионический гонадотропин человека) и РАРР-А (протеин А, ассоциированный с беременностью).
Хорионический гонадотропин.
| Срок беременности | β-ХГЧ, нг/мл |
| 10 неделя | 25,8-181,6 |
| 11 неделя | 17,4-130,3 |
| 12 неделя | 13,4-128,5 |
| 13 неделя | 14,2-114,8 |
Если показатели этого гормона снижены, то это говорит о патологии плаценты или повышенном риске синдрома Эдвардса. Повышенное количество данных гормонов может быть при развитии синдрома Дауна. А также этот гормон будет больше нормы при беременности двойней.
РАРР-А. Это белок, который вырабатывается плацентой. Количество этих протеинов увеличивается со сроком беременности.
| Срок беременности | РАРР-А, мЕД/мл |
| 10 недель | 0,3-2,5 |
| 11 недель | 0,44-3,72 |
| 12 недель | 0,7-4,75 |
| 13 недель | 1,03-6,03 |
Также при анализе крови делают расчет коэффициента МоМ. В норме этот коэффициент равняется 0,5-2,5 на этом сроке беременности. Если беременность двойней, то МоМ может быть до 3,5.
Если МоМ ниже 0,5 — это трактуется как риск развития синдрома Эдвардса, МоМ выше 2,5 — риск развития синдрома Дауна.
Как рассчитывается риск врожденных патологий у плода
После прохождения скрининга Вам должны выдать результаты обследования. В этих результатах должны быть указаны риски по каждому отдельному синдрому. Например, синдром Дауна — риск 1:380. Это означает, что у женщин с такими же результатами скрининга рождается 1 больной ребенок на 380 здоровых.
Делается такой расчет с помощью специальной компьютерной программы, в которую вводятся данные Вашего УЗИ, результаты биохимического анализа крови, а также возраст, индивидуальные особенности организма, сопутствующие заболевания и патологии, вредные факторы. И уже в совокупности всех этих параметров программа рассчитывает риски.
Считается, что риск 1:250-1:380 — высокий. В этом случае всегда направляют на консультацию к генетику.
Для точного диагноза родителям предложат пройти дополнительные исследования: амниоцентез или биопсию ворсинок хориона.
Эти исследования могут быть опасны для жизни ребенка (1% детей погибает после такого вмешательства). Но после амниоцентеза практически со 100% гарантией Вам скажут, здоров ребенок или нет.
Если риск патологий низкий, то во втором триместре беременную направят на второй плановый скрининг.
Что влияет на результаты скрининга
Как я писала выше, результаты скрининга могут быть ошибочными. Есть факторы, которые могут повлиять на конечный результат.
- Если у беременной ожирение, то количество гормонов будет повышенное, хотя это и не свидетельствует о патологии плода. А в случае слишком малого веса будущей мамы количество гормонов будет меньше нормы.
- При сахарном диабете в первом триместре количество гормонов будет ниже нормы. В этом случае результаты анализа крови будут недостоверными.
- Если женщина беременна двойней, то ей делают только УЗИ, потому что неизвестны точные нормы по гормонам.
- Если беременность наступила в результате ЭКО, уровень ХГЧ будет выше нормы, а РАРР — ниже.
- Также может повлиять эмоциональное состояние обследуемой женщины. Поэтому лучше не думать о плохом, а настраиваться на хорошие результаты и не волноваться.
Особенности скрининга в первом триместре
УЗИ-скрининг на синдром Дауна.
При этом заболевании в 70% случаев в первом триместре не видно носовой кости. Но Вы должны знать, что иногда и у здоровых детей эта кость может не определяться. Воротниковая зона больше 3 мм. Нарушение кровяного потока в венозном потоке. Учащенное сердцебиение, увеличение мочевого пузыря. Верхняя челюсть меньше нормы. Черты лица сглажены.
Синдром Эдвардса.
Сердцебиение ниже нормы. Носовая кость не определяется. Одна артерия пуповины вместо двух. Присутствует омфалоцеле (когда некоторые внутренние органы находятся снаружи в грыжевом мешке).
Синдром Патау.
Развитие головного мозга нарушено. Сердцебиение учащенное. Омфалоцеле. Размеры плода меньше, чем положено на данном сроке.
Скрининг первого триместра лучше проходить в одном месте, чтобы получить максимально достоверные результаты. А также немаловажную роль играет правильная подготовка к скринингу и положительный настрой. Помните, что скрининг — это не диагноз. И в случае повышенных рисков только дополнительные исследования помогут установить истину.
Рекомендую посмотреть видео о скрининге на 11 неделе.
Вот основные моменты, которые нужно знать о скрининге. Пускай у Вас будут здоровые дети!
Первый скрининг: чем важен и зачем нужен. Показатели и нормы
Несколько десятилетий назад диагностировать и выявить проблемы с вынашиванием ребенка на ранних сроках было довольно сложно, чаще всего о патологиях узнавали уже после выкидыша.
Сейчас избежать, скорректировать многие проблемы помогает скрининг – комплексное обследование, которое проводят несколько раз во время беременности.
Сегодня мы поговорим о первом скрининге – когда его нужно делать, что показывают показатели.
Скрининг – что это такое
Перинатальный скрининг – комплекс диагностических мероприятий, позволяет своевременно выявить среди будущих мам женщин, у которых велика вероятность рождения ребенка с генетическими патологиями и аномалиями. Не стоит бояться этого исследования, если вам его назначили, это совсем не означает, что с вами или малышом что-то не так.
В современных больницах скрининг рекомендуют делать практически всем беременным, но заставлять вас пройти обследование против вашей воли никто не будет.
Кому необходим первый скрининг при беременности:
- женщинам младше 18 и старше 35 лет – у будущих мам этих возрастных категорий чаще всего случаются самопроизвольные аборты в первой половине беременности;
- наличие генетических аномалий у уже родившихся детей;
- плохая наследственность;
- наличие выкидышей, замерших беременностей в анамнезе;
- если работа женщины связана с вредным производством;
- лечение препаратами с тератогенным действием;
- после инфекций, перенесенных вначале беременности или незадолго до зачатия;
- пагубные привычки и зависимости у родителей;
- близкородственная связь между родителями.
Особенности первого скрининга
Скрининг I триместра состоит из 2 этапов.
- УЗИ – значение имеют параметры воротникового пространства, состояние носовой кости.
- Биохимический анализ – определяют уровень основных гормонов, которые необходимы для нормального протекания беременности.
Сроки проведения первой перинатальной диагностики – 10-14 неделя, но самыми информативными считаются показатели обследования, полученные в промежуток между 11 и 13 неделями.
Ультразвуковое исследование
Перинатальное обследование состоит из двух составляющих, но вначале обычно проводят УЗИ, чтобы потом скорректировать перечень дополнительных исследований.
Диагностику назначают на 11-13 акушерской неделе.
На более раннем сроке толщина воротниковой полости еще очень мала, а с наступлением 14 недели пространство начнет заполняться лимфой, что может стать причиной неправильных результатов измерений.
Что показывает УЗИ скрининг:
- где закрепился эмбрион – непосредственно в самой матке или за ее пределами;
- число развивающихся эмбрионов;
- жизнеспособность плода – в процессе диагностики уже хорошо прослушивается сердцебиение малыша, можно определить параметры сердца и основных сосудов;
- копчико-теменной размер плода (КРТ) – результаты измерений показывают точный срок зачатия;
- размер головы, расстояние между буграми темени и между костями лобной и затылочной области;
- врач проводит визуальную оценку строения черепа, лицевых костей, конечностей, мозга;
- ультразвуковое исследование позволяет уже в I триместре увидеть патологии крупных костей, определить правильность расположения некоторых внутренних органов;
- зрелости плаценты, многоводье или маловодье, число пуповинных артерий;
- состояние слизистой шейки матки, признаки гипертонуса.
Но главное, что определяют в 1 скрининге при беременности – толщина воротникового пространства (ТВП). При отсутствии патологических процессов показатели не должны быть более 2 мм.
Если УЗИ проводят трансвагинальным методом (датчик вводят непосредственно во влагалище), то предварительно готовиться к процедуре не нужно.
Если при исследовании датчик будет контактировать с передней брюшной стенкой, то мочевой пузырь должен быть полным – за 60–80 минут до обследования выпейте 550–650 мл негазированной воды.
Часто женщины с первой беременностью заблуждаются, думая, что первый скрининг покажет и пол ребенка. Специалисты, которые сотрудничают с Итс Кидс, еще раз акцентируют внимание на том, что узнать, сын или дочь живет у вас под сердцем, вы сможете не ранее, чем на втором скрининге.
Нормы показателей УЗИ
Несмотря на огромное количество информации, которую можно получить во время УЗИ, при первом скрининге особое внимание уделяют нескольким параметрам.
Нормы УЗИ первого скрининга
| Показатель | 10 неделя | 11 неделя | 12 неделя | 13 неделя |
| КРТ (мм) | 33-41 | 42-50 | 51-59 | 62-73 |
| ТВП (мм) | 1,5-2,2 | 1,6-2,4 | 1,6-2,5 | 1,7-2,7 |
| Состояние и размер кости носа (мм) | Хорошо просматривается, но размер не определяется | Четко видна, но длина не определяется | Не менее 3 | Не менее 3 |
| Пульс (ударов/минуту) | 161–179 | 153–177 | 150–174 | 147–171 |
| Расстояние между теменными буграми – БПР (мм) | 14 | 17 | 20 | 26 |
Какие аномалии показывает УЗИ
УЗИ на начальном этапе развития беременности позволяет обнаружить или исключить наличие тяжелых генетических отклонений.
Список основных аномалий:
- Синдром Дауна – одна из самых частых патологий генетического характера, выявляют у 1 ребенка из 700 младенцев. При проведении УЗИ можно увидеть увеличение ТВП, лицо имеет расплывчатый контур, кости основания носа просматриваются плохо.
- Отклонения в формировании нервной трубки.
- Омфалоцеле – перемещение некоторых органов в грыжевую полость, которая расположена на передней стенке брюшины.
- Синдром Патау – сбой в 13 хромосоме, аномалия встречается в 1:10 тыс. случаев, заболевание сопровождается различными функциональными сбоями внутренних органов, поэтому большинство малышей умирает в течение 2–6 месяцев. При этом УЗИ показывает учащенный пульс, неправильное строение полушарий мозга и трубчатых костей.
- Синдром Эдвардса – сбой в 18 хромосоме, патология чаще всего развивается у поздно родящих женщин. Ультразвуковая диагностика показывает слабый и редкий пульс, основание носа не просматривается, в пуповине отсутствует 1 артерия.
- Триплоидия – генетический сбой, у плода присутствует 3 хромосомных набора вместо двух, болезнь сопровождается многочисленными патологическими процессами.
- Синдром Корнелии де Ланге – генетическая болезнь, выявляют у 1 младенца из 10 тыс., сопровождается различными отклонениями физического и умственного характера.
- Синдром Смита-Опица – заболевание развивается на фоне метаболических сбоев, у ребенка развивается аутизм, умственная отсталость, патология выявляют у 1 малыша из 30 тыс.
Как видите, тяжелые аномалии генетического характера встречаются довольно редко, не все они являются смертельными для плода, но негативно сказываются на дальнейшей жизнеспособности новорожденного.
Первый скрининг – нормы анализа крови
После УЗИ назначает биохимическое исследование крови из вены для определения количества основных гормонов беременности – ХГЧ и РАРР-А. Сдавать биоматериал следует утром натощак, за несколько суток до обследования откажитесь от шоколада, морепродуктов, мяса, любой жирной пищи, врачи рекомендуют воздерживаться и от секса.
ХГЧ начинает вырабатываться в организме сразу после оплодотворения яйцеклетки, значения должны соответствовать срокам акушерской беременности.
Нормы ХГЧ
| Срок беременности | Норма ХГЧ (мг/мл) |
| 10 | 25,8–181,6 |
| 11 | 17,4–130,3 |
| 12 | 13,4–128,5 |
| 13 | 14,2–114,8 |
Повышение показателей – признак вынашивания двойни или тройни, синдрома Дауна, сильного токсикоза, высокого уровня глюкозы в крови у будущей мамы.
Низкие значения – симптом синдрома Эдвардса, недостаточности плаценты, внематочной беременности, резкое снижение ХГЧ практически всегда возникает на фоне угрозы выкидыша.
Гормон РАРРА-А – специфическое белковое соединение, которое необходимо для нормальной работы плаценты. В зависимости от срока, показатели составляют 0,45–8,55 мЕДЛ/мл. Снижение показателей возникает при хромосомных отклонениях, замершей беременности.
Плохие результаты первого скрининга – насколько это опасно?
Все данные обследований фиксируют в специальной программе, которая рассчитывает МоМ-коэффициент и риск рождения малыша с хромосомными патологиями. Программа учитывает возраст женщины, наличие у нее пагубных пристрастий и хронических болезней.
Норма МоМ-коэффициента – 0,5-2,5 единицы, при вынашивании двойни, тройни – 3,5. О высокой вероятности рождения ребенка с отклонениями свидетельствуют показатели риска более 1:380, при значениях 1:100 необходимо срочно проконсультироваться с генетиком.
Чтобы уберечь будущую маму от негативных эмоций, при неудовлетворительных показателях скрининга беременных, врачи всегда назначают дополнительные анализы – исследование амниотической жидкости и пуповинной крови, биопсию плаценты.
Всегда нужно помнить, что отклонения от нормы могут быть вызваны вполне безобидными причинами – многоплодной беременностью, неправильно установленным сроком беременности, лишним весом у мамы, зачатием после ЭКО.
Даже плохие показатели не являются диагнозом, а тем более приговором для малыша, а только позволяют рассчитать возможные последствия и риски.
Если же все анализы указывают на наличие тяжелых хромосомных аномалий у плода, то женщине рекомендуют искусственно прервать беременность на 14-16 неделе, но последнее слово всегда остается за матерью малыша.
Заключение
Мы подробно разобрались, с тем, что такое первый скрининг, зачем его назначают, какие патологии с его помощью можно выявить.
Расскажите в х, делали ли вы скрининг при беременности, какими были результаты. И не забудьте поделиться статьей с подругами в социальных сетях.