Согласно стандартной медицинской выкладке пневмония может быть определена как инфекционно-воспалительное, грибковое, аллергическое, застойное заболевание, в ходе которого происходит нарушение нормального газообмена в легких в результате поражения структур нижних дыхательных путей.
Пневмоцистная пневмония выступает частной формой воспаления легких. Суть заболевания точно такая же, за тем лишь исключением, что возбудителем становится условно-патогенный грибок особого типа (пневмоцистный агент).
Подобного рода поражение нижних дыхательных путей протекает в разы сложнее, чем прочие формы, что обуславливается высокой резистентностью микроорганизма к антибактериальным фармацевтическим средствам и иным препаратам.
Условно такую разновидность воспалительного процесса можно назвать атипичной формой, поскольку поражение дыхательной системы грибками считается малоспецифичным и достаточно редким, что осложняет лечение. Что же рекомендуется знать о столь непростой форме пневмонии?
Кратко о возбудителе
Пневмоцистная пневмония, как уже было сказано, провоцируется особым агентом, который называется Pneumocystisjiroveci. Представляет собой данный микроорганизм нечто среднее между простейшим и грибком, что обуславливает его высокую устойчивость к терапевтическому воздействию.
Пути передачи микробактерии (так ее можно назвать лишь условно) множественны:
- Наиболее распространен контактно-бытовой путь транспортировки микроорганизма. Прикосновения к больному, взаимодействие с ним, взаимодействие с предметами быта инфицированного может привести к тому, что незадачливый человек сам станет носителем инфекционного агента.
- Воздушно-капельный путь. Ничуть не уступает контактно-бытовому. При дыхании в окружающую среду выходят частички слюны и слизи. То же происходит при кашле и чихании. Достаточно дышать с инфицированным одним воздухом, чтобы самому тать инфицированным.
- Пневмоцисты прекрасно чувствуют себя на слизистых полости рта, половых органов, активно размножаясь, потому в исключительных случаях возможна передача грибка нисходящим путем при родовой деятельности и прохождении плода через родовые пути.
- Перинатальный путь встречается сравнительно редко. В этом случае агент транспортируется в организм плода через плаценту и инфицирует его.
По данным медицинской статистики, пневмоцистный агент считается высококонтагиозным (заразным). Инфицированы им, по разным оценкам, до 60% всех людей на планете. Это существенная цифра.
Причины становления проблемы
Непосредственных причины две. Во-первых — это проникновение инфекционного агента в организм. Учитывая, какой процент людей инфицирован, можно с большой долей вероятности утверждать, что заражение уже произошло.
Второй же момент касается недостаточности работы иммунной системы. Если защитная система организма «дает сбой», пневмоцистный возбудитель «встает в полный рост».
Иммунодефицит может быть врожденным или приобретенным (в данном случае понятие иммунодефицита понимается в широком смысле, а не как ВИЧ-инфекция). Причины недостаточности работы иммунитета множественны.
Среди наиболее распространенных можно назвать:
Доказано в ходе научных исследований: наиболее слаб иммунитет в возрасте от года до 8 лет. В этот период защитная система организма только-только формируется и находится в крайне неустойчивом состоянии, что и обуславливает повышенную чувствительность к воздействию инфекционных возбудителей.
Больше всех рискуют те дети, которые были рано отлучены от груди и питались искусственными смесями (т.н. «искусственники»).
Пневмоцистоз это легочная инвазия, вызываемая пневмоцистами и протекающая преимущественно в виде пневмоцистной пневмонии. В большей мере рискуют стать жертвами описываемого агента дети недоношенные. У подобных пациентов велик риск становления проблем с первого же дня самостоятельной жизни.
Наличие в анамнезе инфекционно-воспалительных заболеваний, уже успевших перейти в хроническую фазу.
Подобные недуги характеризуются формированием устойчивого очага хронического инфекционного поражения. Это могут быть кариозные зубы, больное горло, ревматоидный, инфекционный артриты и иные поражения. Подобные очаги «перетягивают» внимание иммунитета на себя. Грубо говоря, на борьбу с новоприбывшими незваными гостями сил уже не остается.
Также вполне закономерно, что наиболее часто страдают лица преклонного возраста. В период между 50 и 60 годами наблюдается резкий спад эффективности работы иммунной системы. Это обусловлено образом жизни, возрастными изменениями в меньшей мере и, конечно же, особенностями жизненного цикла человека.
Пневмоцистная пневмония у пациентов пожилых и старых развивается, примерно, в 15% клинических ситуаций.
- Врожденные нарушения работы сердечнососудистой и дыхательной систем.
- Частые инфекционные (острые респираторные вирусные и иные) заболевания. Подтачивают защитную систему организма изнутри. Сказываются на работе всего организма в целом.
- Наличие в организме ВИЧ-инфекции. Согласно данным статистики, на долю подобных пациентов приходится до 70-80% всех клинических случаев заболеваемости пневмоцистозом (воспалением легких).
- Пневмоцистоз — настоящий бич больных СПИДом людей.
Иные заболевания неинфекционного воспалительного свойства с хроническим течением. Сюда входят циррозы печени, заболевания сердца, органов желудочно-кишечного тракта.
Группы риска
Исходя из причин, можно выделить несколько характерных групп риска. Наиболее часто болеют:
- Недоношенные дети.
- Дети в возрасте до 8 лет по причине недостаточного развития иммунной системы в целом.
- Больные онкологического профиля (со злокачественными опухолями), получающие химиотерапию, лучевую терапию и иммунодепрессанты.
- Престарелые пациенты, старики.
- Пациенты, получающие глюкокортикоиды.
- Наконец, сюда же входят туберкулезные больные, ВИЧ-инфицированные и иные группы больных.
Причины снижения иммунитета множественны. В большинстве случаев, не считая ситуаций с ВИЧ-инфекцией, пневмоцистную пневмонию можно предотвратить в рамках профилактических мероприятий.
Симптоматика
Симптомы пневмоцистной пневмонии в достаточной мере специфичны. Однако, что называется, «на глаз» поставить диагноз невозможно. Тем не менее, можно заподозрить неладное, если учитывать некоторые проявления болезни. В своем развитии недуг проходит 4 стадии, каждая сопровождается собственными симптоматическими признаками.
1 этап течения болезни называется стартовым или периодом отеков. Длится данный период, порядка недели (плюс-минус несколько суток).
Для первой стадии характерны следующим проявления:
- Развивается умеренная гипертермия в пределах субфебрилитета (не свыше 38.1 градуса Цельсия). Показания термометра могут оставаться нормальными, в большинстве случаев так и происходит.
- Наблюдаются проявления общей интоксикации организма со слабостью, ощущением ватности тела, головной болью, желанием постоянно спать. Больные больше лежат, много спят.
- Для пневмоцистной пневмонии типично появление кашля с трудно отходящей мокротой желтоватого или зеленоватого оттенка (может быть светлой).
Для первой стадии течения характерна смазанная клиническая картина. Воспаление легких можно спутать с банальной простудой.
2 стадия течение недуга имеет название ателектатической. Длится она 3-5 недель. Появляются специфические, классические симптомы.
Они включают в себя:
- Одышку. Человек не может заниматься привычными делами. Минимальная физическая активность дает сильные нарушения дыхания.
- Удушье. Пациент, как правило, может сравнительно легко вдохнуть, но не может выдохнуть. В отсутствии медицинской помощи удушье может привести к смерти пациента.
- Кашель становится более интенсивным. Мокрота, как правило, имеет светлый оттенок, желтый и зеленый цвета не характерны, поскольку процесс не гнойный. Экссудат отходит плохо, без отхаркивающих и муколитиков почти не отходит.
- Отмечается повышение температуры тела.
- Пациенты наблюдают посинение носогубного треугольника, что свидетельствует в пользу гипоксии.
3 стадия, эмфизематозная. Постепенно симптомы спадают, наблюдается облегчение. 4 стадия или этап разрешения заболевания. Длится порядка 2 недель.
Как правило, патология локализуется в области нижних дыхательных путей. В отсутствии адекватного иммунного ответа отмечается транспортировка пневмоцистного возбудителя в отдаленные органы и ткани лимфогенным и гематогенным путями. Это крайне опасно.
Пневмоцистная пневмония у ВИЧ-инфицированных
Как уже было сказано, подавляющее большинство пациентов, страдающих пневмоцистной пневмонией, это ВИЧ-инфицированные люди и пациенты с выраженным СПИДом.
На их долю приходится, порядка 80% всех клинических ситуаций, которые были документально зафиксированы. Это означает, что страдает каждый четвертый носитель этого опасного вируса.
Патология у ВИЧ-инфицированных развивается по тем же правилам, что и у простых больных, но протекает более тяжело. При этом первого этапа, с нарастанием симптоматики не наблюдается.
Болезнь начинается стремительно, протекает без температуры и быстро приводит к летальному исходу без грамотной терапии. Часто именно у ВИЧ-инфицированных наблюдается транспортировка вируса в отдаленные органы и ткани.
Диагностические мероприятия
Постановкой диагноза пневмоцистной пневмонии занимаются специалисты-пульмонологи в тандеме с инфекционистами. На первичном приеме специалист проводит устный опрос пациента, выявляет жалобы, их характер, давность и длительность.
Важно собрать анамнез, то есть определиться с теми заболеваниями, которыми страдал или страдает пациент. Это имеет большое значение, поскольку поможет установить первопричину инфицирования.
Среди типичных мероприятий объективного характера можно назвать:
- Выслушивание легочного звука с помощью стетоскопа.
- Физикальное исследование (простукивание для определения характера звука).
- Рентгенографическое исследование. Рентгенологическая картина пневмоцистной пневмонии включает в себя усиление бронхолегочного рисунка, появление участков затемнения, усиление сосудистого рисунка, на крайних стадиях, в период компенсации наблюдается появление светлых участков эмфизематоза.
- ПЦР-диагностика. Полимеразная цепная реакция состоит в репликации участок ДНК для восстановления полной цепочки. Позволяет обнаружить следы генетического материала вируса в крови.
- Общий анализ крови. Необходим для выявления классического воспалительного процесса. Обнаруживается повышение количества лейкоцитов, скорость оседания эритроцитов становится выше в разы и т.д.
- Анализ мокроты, определение чувствительности флоры к антибиотикам.
Какие именно исследования назначать — решает только врач-специалист. Как правило, указанных вполне достаточно для постановки и верификации диагноза.
Терапия
Лечение заключается в назначении лекарственных средств нескольких фармацевтических групп:
- Противовоспалительные нестероидного происхождения. Необходимы для купирования воспалительного процесса.
- Глюкокортикостероиды. Назначаются для тех же самых целей. Однако действуют более мощно.
- Противогрибковые лекарственные препараты. Уничтожают пневмоцистного агента.
- Антибиотики.
Лечение пневмоцистной пневмонии — задача сложная. Недуг имеет склонность хронизироваться и часто рецидивировать, что негативно сказывается на состоянии всей дыхательной системы.
Прогноз
При своевременном лечении — условно благоприятный.
Пневмоцистная пневмония — частный случай пневмонии атипичной. Она требует внимательного подхода к диагностике и лечению. Наиболее часто страдают ВИЧ-инфицированные. Но и простым пациентам не стоит закрывать глаза на проблему. При первых же проявлениях требуется срочно обращаться к специалисту.
Пневмоцистная пневмония: симптомы, лечение
Пневмоцистная пневмония, называемая также пневмоцистозом, характерна для людей с проблемами со стороны иммунной системы. Без надлежащего лечения она имеет фатальные последствия.
Вызывается данная болезнь микроорганизмом под названием пневмоциста. Он является условно-патогенным, имеет некоторые общие черты с грибами и простейшими.
Причины пневмоцистоза
Возбудитель болезни широко распространен в окружающей среде. Если естественные защитные механизмы организма в порядке, то пневмоциста опасности не представляет.
Зафиксированы случаи вертикального заражения плода от больной матери, когда результатом становилось мертворождение. Возможность внутриутробного заражения подтверждает и раннее возникновение симптомов пневмонии у новорожденных. В группы риска входят следующие категории:
- ВИЧ-инфицированные;
- люди с онкологическими заболеваниями;
- пациенты с системными патологиями крови;
- реципиенты органов;
- люди, которые проходят облучение или иммуносупрессивную терапию;
- пожилые люди, страдающие диабетом;
- лица, которые контактируют с опасными веществами;
- курильщики.
Чаще всего пневмоцистная пневмония поражает детей с проблемами со стороны иммунной системы, причинами которых являются недоношенность, пороки развития, цитомегаловирусная инфекция.
Патогенез пневмоцистоза
После контакта с носителем инфекции инкубационный период продолжается несколько недель. Пневмоцистная пневмония у ВИЧ-инфицированных характеризуется более коротким инкубационным периодом.
Пневмоцисты, попавшие в альвеолы, активно размножаться, вызывая при этом местные реакции воспаления. Площадь здоровой поверхности альвеол уменьшается за счет продуцирования пенистого экссудата.
Чем слабее иммунный ответ, тем интенсивнее проходит диссеминация возбудителя по легким. При этом нарастает клиника легочной недостаточности. Целостность капиллярной мембраны нарушается, при этом возбудитель проникает в кровь. Создаются условия, благоприятные для присоединения вторичной инфекции.
Признаки пневмоцистоза
Болезнь способна проявляться по-разному. Клиника зависит от иммунного статуса больного.
У детей пневмоцистная пневмония симптомы изначально дает довольно стертые. В числе характерных легочных признаков нужно выделить непродуктивный лающий кашель, приступы затрудненного дыхания, малое количество пенистой серой мокроты.
У взрослых пневмоцистоз обычно начинается чрезвычайно остро и сопровождается высокой температурой, интоксикацией, надсадным кашлем и болью в груди. В числе явлений дыхательной недостаточности – тахипноэ, цианоз, резкая одышка.
У пациентов с выраженными проявлениями СПИДа пневомоцистная пневмония может развиваться постепенно. В течение нескольких месяцев держится температура выше 38 градусов, наблюдается постепенное похудание.
Далее присоединяются такие признаки патологии, как сухой кашель и легочная недостаточность. Распространяясь, пневмоцистоз вызывает патологические изменения в сердце, почках, ЦНС, других органах.
В результате возникают очаги некроза, для которых характерно наличие пенистого содержимого.
Диагностика пневмоцистоза
Постановка диагноза исключительно по клиническим признакам сопряжена с немалыми трудностями. Связано это с отсутствием патогномоничных симптомов. Заподозрить пневмоцистную пневмонию можно в случае недоношенности ребенка, при наличии ВИЧ-инфекции, онкопатологии.
Также насторожиться нужно в случае необычного течения воспаления легких, то есть без температуры, с отсутствием явного эффекта от приема антибиотиков. Особого внимания заслуживает несоответствие между скудными аускультативными данными и степенью выраженности дыхательной недостаточности. Однако все эти явления не специфичны исключительно для пневмоцистной пневмонии.
Косвенными являются и лабораторные показатели, свидетельствующие о том, что легочная паренхима поражена (усиленное поглощение технеция-99 и галлия-67 при сканировании, рост уровня лактатдегидрогеназы в сыворотке крови). Функциональные пробы показывают снижение жизненной емкости легких, но такая картина тоже характерна не только при поражении пневмоцистами.
Для подтверждения диагноза необходимы молекулярно-биологические, иммунологические и паразитологические методы. В качестве материала для исследований используются мокрота, промывная жидкость бронхов, биопсийный секционный материал легких и других органов, мазки-отпечатки.
Выявление стадий развития возбудителя осуществляется при помощи окрашивания препаратов. Полисахариды клеточной оболочки пневмоцисты невосприимчивы к некоторым красителям. Следовательно, обычные методы окраски в данной ситуации результата не дают.
Для определения возбудителя пневмоцистной пневмонии используют красители, дифференцирующие внутреннюю структуру клеток без окрашивания оболочки. Также применяются красители, которые могут быть восприняты и удержаны нейтральными полисахаридами оболочки возбудителя. В данном случае визуализируется клеточная стенка без определения внутренней структуры.
Лечение пневмоцистоза
Терапию заболевания нужно начинать как можно скорее. Если у ВИЧ-инфицированного развилась пневмоцистная пневмония, лечение должно быть комбинированным. В данной ситуации противоретровирусная терапия сочетается с патогенетической и симптоматической.
Цель патогенетического лечения пневмоцистной пневмонии – устранение явлений недостаточности со стороны легких. Уменьшению гипоксии способствуют кортикостероиды, но в данной ситуации их нужно применять осторожно, короткими курсами. Симптоматическое лечение пневмоцистной пневмонии подразумевает сочетание жаропонижающей, противовоспалительной, муколитической и бронхолитической терапии.
Прогноз пневмоцистоза
Огромное значение в данной ситуации имеют состояние иммунной системы больного и тяжесть течения болезни.
Без надлежащего лечения летальность у определенных групп населения может достигать 100%-го показателя.
Тем не менее, грамотная терапия снижает риск летального исхода, так что не стоит сразу же паниковать и выяснять, сколько живут после пневмоцистной пневмонии. Ситуация очень серьезная, но не безнадежная.
Особенность этого крайне коварного заболевания в том, что оно может рецидивировать даже через несколько недель после наступления выздоровления. Для ограничения распространения пневмоцистоза предпринимаются меры по выявлению источников инфекции в группах риска, а также среди медперсонала специализированных стационаров.
Профилактика пневмоцистоза
Меры по предупреждению пневомоцистной пневмонии у ВИЧ-инфицированных делятся на первичные и вторичные. Первичная профилактика нужна лицам, у которых пневмоцистоза ранее не было. В числе показаний к профилактике:
- CD4-лимфоцитов менее 0,2 Х 109/л;
- болезнь в IIIВ стадии;
- болезнь в IIIБ стадии и легочные проявления невыясненной этиологии;
- кандидоз ротовой полости;
- температура неясного происхождения в течение двух недель.
Также в первичных профилактических мерах нуждаются младенцы, рожденные от ВИЧ-инфицированных матерей. Профилактика проводится в течение нескольких месяцев до тех пор, пока будет точно установлено, что ребенок не является носителем ВИЧ.
Вторичные профилактические меры нужно проводить после острой пневмоцистной пневмонии. Иногда профилактика у людей, однажды перенесших пневмоцистоз, длится пожизненно.
Пневмоцистная пневмония
Пневмоцистная пневмония – это специфическая патология, патоморфологические проявления которой локализуются преимущественно в легочной паренхиме, развивающаяся как правило на фоне мощного нарушения функционирования иммунного аппарата человека.
Особенностью пневмоцистной пневмонии является способность протекать, как в острой, так и в бессимптомной латентной клинических формах. Крайне тяжело в отношении влияния на здоровье пациента протекает пневмоцистная пневмония у новорожденных.
Возбудители пневмоцистной пневмонии распространены повсеместно и вместе с тем, данной патологией страдают преимущественно лица с выраженным иммунодефицитом.
Несмотря на то, что большинство пневмоцист могут поражать не только человеческий организм, но и животных, патогенные для человека формы передаются только в качестве антропоноза.
Пневмоцистная пневмония у детей дебютирует, как правило, в возрасте 3-4 лет и в большинстве ситуаций маскируется под клиникой острой респираторной инфекции. Тяжелое течение сопровождает пневмоцистная пневмония у новорожденных детей, у которых отмечается несовершенство иммунных механизмов защиты или врожденный генез иммунодефицита.
Кроме того, к категории повышенного риска в отношении развития пневмоцистной пневмонии тяжелого течения относятся пациенты, страдающие СПИДом и лица, постоянно принимающие лекарственные средства иммуносупрессивного действия.
Иммунологами верификация диагноза «пневмоцистная пневмония» у человека считается косвенным маркером СПИДа, являющимся поводом для дальнейшего всестороннего обследования.
Максимальным уровнем летальности отличается пневмоцистная пневмония у детей и составляет до 50%, при условии полного отсутствия специфического лечения.
Преимущественным механизмом распространения пневмоцист, как возбудителей данной патологии, является воздушно – капельный, и вместе с тем, эпидемиологам ни разу не удавалось выделить возбудитель из проб воздуха. При инфицировании пневмоцистами женщины во время беременности становится возможным вертикальный путь заражения плода, так как данный тип возбудителя способен преодолевать трансплацентарный барьер.
Причины пневмоцистной пневмонии
Тяжелая форма иммунодефицита, которая характерна для ВИЧ-инфицированных пациентов сопровождается продолжительной циркуляцией пневмоцист в кровеносном русле, поэтому помимо воздушно-капельного способа передачи пневмоцистной пневмонии может наблюдаться и гемотрансфузионный способ заражения человека.
Концентрация возбудителя пневмоцистной пневмонии в организме ВИЧ-инфицированного пациента может варьировать в широких пределах и составлять до 1500 цист в единице объема мокроты. Эпидемиологами не исключается возможность развития эпидемических вспышек пневмоцистной пневмонии в педиатрической практике, что обусловлено внутрибольничным распространением возбудителя.
Специфический возбудитель пневмоцистной пневмонии представляет собой простейший микроорганизм, относящийся к категории условно-патогенной микрофлоры, то есть патогенность пневмоцисты проявляется только в случае угнетения работы иммунного аппарата человека, развивающемся при различных патологических и физиологических ситуациях. Вышеперечисленная особенность распространения возбудителя пневмоцистной пневмонии предопределяет выделение категории повышенного риска, к которой относятся дети, женщины в период беременности, онкопациенты, лица, получающие иммуносупрессивные препараты и ВИЧ-инфицированные.
Также не исключается возможность развития пневмоцистной пневмонии на фоне какого-либо хронического неспецифического заболевания легких, причем на выраженность поражения легких в этой ситуации не влияет возраст пациента.
Эпидемиологами отмечается некоторое увеличение показателя заболеваемости пневмоцистной пневмонии в зимний период года.
Наиболее значимой в отношении определения эпидокружения группой риска по пневмоцистной пневмонии является категория пациентов, страдающих СПИДом.
Единственным возможным возбудителем пневмоцистной пневмонии является одноклеточный микроорганизм именуемый — Pneumocystis carina, который по морфологическим параметрам сходен с представителями типа простейших, что подтверждается эффективностью антипротозойного лечения. Пневмоциста является внеклеточным паразитом, обладающим тропностью к легочной паренхиме и сложным стадийным жизненным циклом.
Симптомы пневмоцистной пневмонии
Клиническая симптоматика пневмоцистной пневмонии достаточно многообразна и степень ее проявления напрямую зависит от состояния иммунного аппарата человека. В некоторых ситуациях инфицирование человека пнвмоцистой сопровождается развитием легкой клинической симптоматики острой респираторной патологии, однако, в большинстве случаев развивается тяжелое течение пневмоцистной пневмонии.
Манифестное течение пневмоцистной пневмонии может наблюдаться как в детской возрастной категории, так и среди взрослых.
В педиатрической практике специалисты все чаще стали сталкиваться с эпидемическим течение пневмоцистной пневмонии на фоне цитомегаловирусной инфекции, протекающей по типу интерстициальной легочной инфильтрации.
Для пневмоцистной пневмонии характерен продолжительный период инкубации возбудителя, составляющий в среднем 28 дней. В начальной патогенетической стадии развития пневмоцистной пневмонии отмечается развитие пропотевания жидкости в альвеолоциты.
В дальнейшем в легочной паренхиме отмечается формирование альвеолярно-капиллярного блока, соответствующего клинической ателектатической стадии пневмонии.
В поздней стадии патогенеза пневмоцистной пневмонии на первый план выступают признаки эмфизематозного поражения легких и осложнений в виде спонтанного пневмоторакса, пневмомедиастинума, подкожной эмфиземы.
Патогномоничными клиническими маркерами пневмоцистной пневмонии у детей является появление с первых суток грубого, лающего кашля сходного с таковым при коклюше, не сопровождающегося выделением мокроты с максимальной активностью в ночное время. В дальнейшем кашель становится более продуктивным, вследствие чего отмечается выделение серой, стекловидной, вязкой мокроты. В педиатрической практике, к сожалению, течение пневмоцистной пневмонии в 50% случаев заканчивается летально.
В группе новорожденных пациентов, страдающих пневмоцистной пневмонией развивается яркая клиническая симптоматика, в которой преобладают обструктивные проявления, что является благоприятным фоном для формирования рецидивирующего обструктивного хронического заболевания легких.
Пневмоцистная пневмония у вич инфицированных
Среди пациентов, страдающих СПИДом, наблюдается преимущественно медленное течение клинической симптоматики пневмоцистной пневмонии с наличием продолжительного периода продромальных явлений (до 12 недель).
По окончанию продромального периода отмечается резкий дебют интоксикационной симптоматики, проявляющейся пиретической реакцией гектического типа, носящей продолжительный характер, сопровождающейся снижением веса и нарастающими респираторными нарушениями.
Летальный исход наступает, как правило, в результате острой дыхательной недостаточности, что имеет место практически в 80% случаев.
Несмотря на интенсивную клиническую симптоматику, верификация диагноза «пневмоцистная пневмония» становится возможной после проведения рентгенологического исследования.
На рентгенограммах в стандартных проекциях в легочной паренхиме человека визуализируются множественные инфильтративные тени, расположенные диффузно с максимальной концентрацией в медио-базальных отделах.
В качестве дополнительных косвенных признаков пневмоцистной пневмонии у ВИЧ-инфицированных людей, на рентгенограмме и томограмме отмечается двухсторонняя лимфаденопатия внутригрудных лимфатических узлов, а также спонтанный пневмоторакс, как признак осложненного течения.
Пульмонологами отмечается, что течение пневмоцистной пневмонии у ВИЧ-инфицированных лиц по клиническим проявлениям ничем не отличаются от симптоматики пневмонии иной этиологии.
Исключение составляют лишь атипичные формы пневмоцистной пневмонии, проявляющиеся развитием миллиарной инфильтрации, полостей деструкции легочной паренхимы, плеврального выпота.
Трудно диагностируются пневмоцистные пневмонии у ВИЧ-инфицированных, которые не сопровождаются развитием патогномоничных рентгенологических скиалогических признаков. В реконвалесцентном периоде в легочной паренхиме формируются множественные участки метапневмонического пневмофиброза достаточно большой протяженности.
Клиническое течение пневмоцистной пневмонии в группе ВИЧ-инфицированных, как правило, тяжелое. Среди респираторных проявлений лидирующие позиции занимает надсадный непродуктивный кашель и выраженная прогрессирующая одышка. Объективными признаками нарастающей гипоксии является развитие акроцианоза, втягивания межреберных промежутков при дыхательных движениях.
Диагностика пневмоцистной пневмонии
Достоверная верификация диагноза «пневмоцистная пневмония» на основании исключительно клинических данных, крайне затруднительна. В качестве косвенных диагностических маркеров следует рассматривать наличие у пациента выраженного иммунодефицита, признаков атипичного течения клинической симптоматики, отсутствие положительного эффекта от применения антибактериальных препаратов.
Среди лабораторных показателей, свидетельствующих в пользу поражения легочной паренхимы следует рассматривать повышенный показатель поглощения радиоактивного галлия-67, при сцинтиграфии, увеличенного уровня лактатдегидрогеназы в сыворотке крови пациента.
Ввиду преобладания обструктивного типа респираторных нарушений, для пациентов, страдающих пневмоцистной пневмонией, характерно развитие нарушений при проведении спирографических функциональных проб в виде снижения жизненной емкости легких, а также функции внешнего дыхания, что конечно, нельзя считать патогномоничными диагностическими признаками, так как данные изменения могут наблюдаться и при других заболеваниях легких.
В качестве лабораторных методов идентификации возбудителя пневмоцистной пневмонии в настоящий момент используется широкий спектр диагностических методик в виде паразитологических, иммунологических и молекулярно-биологических способов обследования пациента. Основополагающим звеном в данных методах является непосредственная визуализация возбудителя в биологическом материале, забранном у пациента.
В качестве биоматериала для проведения исследования пациента могут быть использованы различные биологические выделения в виде мокроты, промывных вод после лаважа бронхов, биопсийного или секционного материала легочной паренхимы. При продолжительном течении пневмоцистной пневмонии также возможно выделение маркеров возбудителя в сыворотке крови.
После забора биометариала лаборантом осуществляется предварительное окрашивание мазков с применением различных специфических красителей, позволяющих не только обнаружить, но и определить стадию развития возбудителя. Иммунологические способы верификации диагноза «пневмоцистная пневмония» подразумевают обнаружение специфических иммуноглобулинов, вырабатываемых организмом пациента в ответ на внедрение антигенов возбудителя.
Лечение пневмоцистной пневмонии
В отношении лечения и тактики ведения пациентов, страдающих пневмоцистной пневмонией, разработаны эффективные меры специфической терапии, что значительно снизило риск развития осложненных форм заболевания и как следствия – летального исхода.
Учитывая тот факт, что основной категорией пациентов, у которых наблюдается развитие пневмоцистной пневмонии, являются ВИЧ-инфицированные пациенты, препараты специфической терапии должны приниматься одномоментно с противоретровирусными лекарственными средствами.
Еще до недавнего времени широко применялся Бисептол при пневмоцистной пневмонии, однако достаточная фармакологическая активность препарата развивалась только в сочетании с другими антибактериальными средствами.
В настоящий момент фармакологами разработан достаточно широкий спектр комбинированных антимикробных средств, хотя Бисептол при пневмоцистной пневмонии продолжает эффективно работать.
Следует отметить, что специфическая профилактика пневмоцистной пневмонии проводится также с помощью пролонгированного приема Бисептола в расчетной дозе 20 мг на кг веса пациента, разделяемой на четыре приема.
В большинстве ситуаций антибактериальная терапия пневмоцистной пневмонии подразумевает пероральный прием таблетированной формы Бисептола, однако, при выраженном иммунодефиците следует отдавать предпочтение внутривенно капельному введению Бисептола в дозе 20 мг на 250 мл 5% раствора глюкозы. Продолжительность антибактериального лечения пневмоцистной пневмонии в среднем составляет 21 день, после чего больной переводится на пролонгированную поддерживающую терапию Бисептолом в суточной дозе 480 мг.
У части пациентов, получающих специфическое лечение против возбудителя пневмоцистной пневмонии, в период с шестого по четырнадцатый день терапии может наблюдаться развитие побочных реакций в виде пиретической реакции, сыпи и зуда, диспепсических явлений, агранулоцитоза, что является показанием для отмены препарата. В данной ситуации необходимо заменить Бисептол на парентеральное введение Пентамидина в расчетной суточной дозировке 4 мг на кг веса пациента.
Особое место в лечебных мероприятиях ВИЧ-инфицированных пациентов занимает специфическая вторичная медикаментозная профилактика пневмоцистной пневмонии, которую необходимо начинать при прогрессирующем снижении уровня CD4-лимфоцитов менее чем 0,2×109/л.
Пневмоцистная пневмония – какой врач поможет? При наличии или подозрении на развитие пневмоцистной пневмонии следует незамедлительно обратиться за консультацией к таким врачам как инфекционист, иммунолог.
Пневмоцистная пневмония: клинико-диагностический и терапевтический алгоритм
Возросшее значение пневмоцистной пневмонии связано с синдромом приобретенного иммунодефицита. До эры СПИДа пневмоцистная пневмония была редким заболеванием и встречалась в основном среди младенцев (особенно недоношенных новорожденных), больных, получавших иммуносупрессивную терапию, и пациентов с гемобластозами.
На рубеже 70-80-х годов уходящего столетия стали поступать тревожные сигналы о возникновении нового заболевания среди мужчин-гомосексуалистов – пневмоцистной пневмонии. Пневмоцистная пневмония как типичная оппортунистическая инфекция проявляется в условиях недостаточности иммунитета, в первую очередь при СПИДе. Патогенез.
Редкость возникновения и развития пневмоцистоза связана с особенностями его возбудителя – Pneumocystis carinii. Ранее этот микроорганизм относили к простейшим, но генетический и биохимический анализ P.сarinii показал его таксономическую принадлежность к дрожжевым грибам.
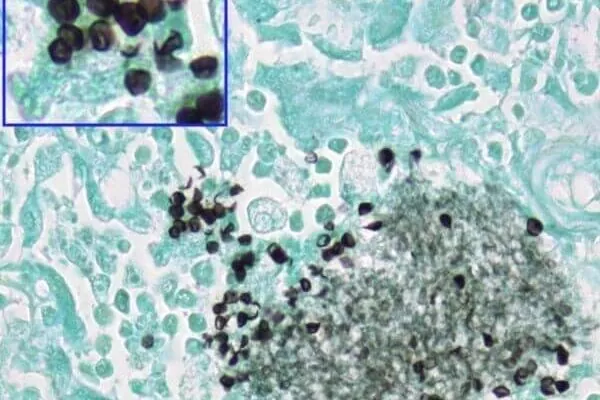
P. сarinii может существовать в трех морфологических формах: спорозоит (внутрицистное тельце), трофозоит и циста. Наиболее характерной структурой является розетка, состоящая из 8 грушевидных спорозоитов, размером 1-2 мкм каждый, объединенных в цисту диаметром 7-10 мкм с толстой стенкой. Размножение P. сarinii сопровождается появлением большого количества ее мелких (до 1-5 мкм) вегетативных форм – трофозоитов.
P.сarinii обладают выраженной тропностью к легочной ткани, и пневмоцистоз в подавляющем большинстве случаев протекает как бронхолегочный процесс. Микроорганизмы прикрепляются к пневмоцитам, вызывая их десквамацию.
В разгаре заболевания микроорганизмы обнаруживаются в больших количествах в вакуолизированных макрофагах, альвеолах, бронхиолах, в пенистом содержимом среди десквамированного эпителия, скоплений плазматических клеток и эозинофилов. Развивается интерстициальная моно-, лимфо- и плазмоцитарная инфильтрация.
Таблица. Инфицированность детского и взрослого населения СНГ Pneumocystis carinii по результатам сероконверсии.
| Регионы и группы взрослого населения | Инфицированность общая(в %) | Регионы и группы детского населения |
| специфические АТ в высоких титрах | ||
| Организованные дошкольники | ||
| Неорганизованные дошкольники | ||
| С бронхо-легочной патологией |
Таким образом, характерными проявлениями пневмоцистоза являются интерстициальная пневмония и реактивный альвеолит. Инфекция не склонна к генерализации даже в терминальной стадии заболевания, хотя такие формы могут встречаться. У больных без иммунодефицита инфекция, вызванная P.сarinii, часто протекает как банальное ОРЗ, бронхит, пневмония.
Иммунная недостаточность играет решающую роль в развитии пневмоцистной пневмонии как при первичном инфицировании P.сarinii, так и при реактивации инфекции на фоне иммунодефицита. Наиважнейшее значение в патогенезе пневмоцистоза придается снижению Т-лимфоцитов-хелперов (CD4+).
Более 90% всех случаев пневмоцистоза развивается при снижении CD4+ в периферической крови менее 200 клеток в 1 мл (при норме 640-1360 клеток в 1 мл). Гуморальный иммунитет также важен в защите организма от пневмоцистной инфекции.
Хотя общего дефицита антител (АТ) в сыворотке периферической крови не наблюдается, выявлен дефицит некоторых изотипов антипневмоцистных АТ и экспериментально получен положительный эффект при введении гипериммунной сыворотки или моноклональных АТ к P.сarinii. Эпидемиология. P.carinii широко распространены в природе среди животных (крыс, мышей, собак, кошек, свиней, кроликов и др.).
Но пневмоцистоз не относится к зоонозам, так как передачи инфекции от животных к человеку не происходит. По-видимому, это связано с генетической неоднородностью P.carinii и тропностью различных возбудителей к «своему» хозяину. У человека инфекция, вызванная P.сarinii hominis, является антропогенной, а путь передачи – инспирационный (воздушно-капельный, аэрогенный, ингаляционный).
Зарегистрированы случаи трансплацентарной передачи пневмоцист. Инфицированность P.сarinii чрезвычайно высока, зависит от возраста и условий жизни (см. таблицу). Заболевание чаще всего протекает бессимптомно.
Высокий уровень противопневмоцистных АТ в сыворотке периферической крови при отсутствии клиники пневмоцистной пневмонии свидетельствует о латентно текущей инфекции и/или неспецифических проявлениях пневмоцистоза при ко-инфекциях респираторного тракта. Более 3/4 пневмоцистных пневмоний являются СПИД-ассоциированными.
Остальные случаи приходятся на долю больных с первичным или вторичным иммунодефицитом, в том числе с ятрогенной иммуносупрессией. Пневмоцистной пневмонией заболевают лица: со СПИДом – 60%; с гемобластозами – 49%; подвергнутые массивной иммуносупрессивной или кортикостероидной терапии:
- при злокачественных новообразованиях – 4%;
- при трансплантациях – 9-17%;
- с идиопатическим СD4+ иммунодефицитом;
- с туберкулезом; с цитомегалией;
- недоношенные или ослабленные новорожденные;
- дети или взрослые, не получавшие достаточного количества белкового питания;
пациенты старческого возраста.
Клинико-лабораторные особенности. Инкубационный период пневмоцистной пневмонии колеблется от 8-10 дней до 5 нед. Начало заболевания ничем не отличается от банальных инфекций респираторного тракта.
Далее развивается клиника типичной интерстициальной пневмонии, характеризующейся непродуктивным кашлем в течение нескольких недель, выраженной одышкой и симптомами нарастающей дыхательной недостаточности, скудностью физикальных проявлений и особенностями рентгенологической картины легких. Различают 3 клинико-гистологические стадии болезни.
Отечная стадия длится 7-10 дней.
У больных появляются сухой кашель и одышка при физической нагрузке, затем в покое. Интоксикация умеренная, температура нормальная или субфебрильная, в легких – ослабленное дыхание.
Ателектатическая стадия длится до 4 нед. Характерна резкая одышка (до 30-50 дыханий в 1 мин), навязчивый кашель со скудной, вязкой, редко пенистой мокротой, вздутие грудной клетки.
Повышение температуры необязательно, но может быть до фебрильной. При аускультации выслушивается жесткое и/или ослабленное дыхание (местами или над всей поверхностью легких), иногда – сухие хрипы. По мере прогрессирования пневмонии могут нарастать симптомы дыхательной и сердечно-сосудистой недостаточности. 3.
Эмфизематозная стадия (ее продолжительность вариабельна) характеризуется некоторым улучшением состояния больных, уменьшением одышки. На этой стадии имеются эмфизематозные лобулярные вздутия и возможно разрушение альвеолярных перегородок с развитием пневмоторакса. Четкая стадийность пневмонии характерна для младенцев, тогда как при СПИД-ассоциированной пневмонии границы между стадиями стерты.
У взрослых заболевание может протекать очень быстро – за 7-10 дней. Рентгенологическая картина в начале заболевания неясная, затем выявляется прикорневое снижение пневматизации легочной ткани и усиление интерстициального рисунка. Более чем в половине случаев выявляются билатеральные облаковидные инфильтраты (симптом «бабочки»), а в разгаре заболевания – обильные очаговые тени («ватное» легкое).
В общем анализе крови выявляется гипохромная анемия, гиперлейкоцитоз до 50 х 109/л, эозинофилия. В биохимическом анализе крови характерно повышение лактатдегидрогеназы до 700-800 МЕ/л, при определении РаО2 выявляется артериальная гипоксемия. Схема диагностики пневмоцистной пневмонии представлена на рисунке.
Специфическую диагностику проводят на основании обнаружения возбудителя или по показателям противоинфекционного гуморального иммунитета. Паразитологический метод основан на прямом исследовании мазков из биоматериала респираторного тракта: мокроты, бронхоальвеолярного лаважа (БАЛ) и, по специальным показаниям, биоптатов легочной ткани.
Может применяться в клинических, но чаще в цитологических и микробиологических лабораториях. Исследование нативной мокроты малоинформативно. Диагностическая ценность анализа индуцированной мокроты (ИМ), полученной с помощью ингаляции 3% NaCl или (у детей) путем надавливания на корень языка и собранной в чашку или на тампон, составляет (в зависимости от окраски) 80-90%.
Исследование БАЛ, являющееся за рубежом рутинной процедурой, показано при отрицательном результате анализа ИМ. Его информативность достигает 90-97%. При окрашивании мазков по Романовскому–Гимзе выявляются все формы пневмоцист, но анализ требует высокой квалификации специалиста.
Мазок легче интерпретировать при специальных окрасках (по Гомори, толуидиновым синим), но они более трудоемки, дороги, длительны и не выявляют трофозоитов. Иммунофлюоресценция высокоинформативна, наглядна, быстра в выполнении, но дорогостояща.
Моноклональные непрямые тест-системы для выявления пневмоцист в мазках методом РИФ выпускают «Диагностик Пастер», Франция, «Медак», Германия, «Ниармедика», Россия. ПЦР-диагностика отделяемого респираторного тракта показала хорошие результаты в сравнении с другими методами.
Высокочувствительные и специфичные серологические исследования (РНИФ, ИФА), незаменимые при эпидемиологических исследованиях и в оценке течения латентных инфекций, способны служить диагностическим методом пневмоцистной пневмонии при исследованиях в парных сыворотках. Лечение и профилактика. Несмотря на то, что P.
сarinii относится к дрожжеподобным грибам, известные противогрибковые средства на нее не действуют. Для лечения рекомендуются следующие препараты . 1. Триметропим/сульфаметоксазол (ко-тримоксазол).
Препарат первого ряда для лечения и профилактики пневмоцистоза. Оказывает бактерицидное действие на P.carinii. Ко-тримоксазол применяют при нетяжелых формах заболевания (PaO2 > 70 мм рт. ст.) внутривенно или внутрь, при тяжелых – только внутривенно.
Суточная доза составляет 10–15 мг/кг (расчет по триметоприму), препарат вводится каждые 6–8 часов (обычно назначается в дозе 1920 мг 3 раза в день). Длительность лечения – 3 нед. Возможны побочные эффекты, характерные для сульфаниламидов. Резистентность к препарату развивается медленно.
Дапсон применяют в комбинации с триметопримом для лечения легких и среднетяжелых форм пневмоний. По эффективности не уступает комбинации сульфаметаксозол/триметоприм, используемой per os. В монотерапии дапсон малоэффективен, и к нему развивается резистентность P.carinii. Дозы дапсона –1 мг/кг (до100 мг в сутки) в 1 прием + 20 мг/кг триметоприма в сутки не менее 3 нед.
Пентамидин (в 2 формах) используется при СПИД-ассоциированных пневмониях ввнутривенно капельно 2,5-4 мг/кг 1 раз в сутки 2-3 нед. Из-за тяжелых побочных эффектов применение ограничено. Монотерапия аэрозолью эффективна только для профилактики, но не для лечения пневмоцистной пневмонии. 4. Атоваквон внутрь используется в дозе 750 мг 2 раза в день при нетяжелых формах и непереносимости триметоприм/сульфаметоксазола.
Он менее токсичен, но и менее эффективен, чем последний.
Триметрексат (метотрексат) несколько уступает по эффективности триметоприм/сульфаметоксазолу. Используется при непереносимости последнего и неэффективности другой терапии в лечении от легких до тяжелых форм заболеваний совместно с препаратами фолиевой кислоты (лейковорином). В схемы лечения могут входить антибиотики линкозамины (клиндамицин) или макролиды в комбинации с основными препаратами, коротким курсом – кортикостероиды, ингаляционное применение сурфактанта. Перспективными являются новые противогрибковые антибиотики, действующие на P.carinii: бенаномицины, пневмокандины.