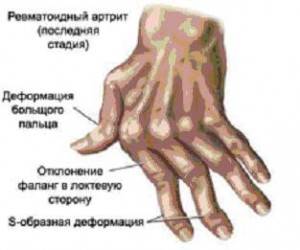
Ревматоидный артрит – это заболевание аутоиммунной природы, при котором происходит поражения костных соединений. Суть аутоиммунного процесса состоит в том, что организм начинает воспринимать собственные клетки как чужие и атаковать их. В начале заболевания происходит поражение и деформация мелких и средних суставов. При запущенной стадии процесса артрит может поражать другие системы и органы (системы дыхания, кровообращения). Заболевание может начаться в любом возрасте, чаще в 40-45 лет. Однако существует и ювенильный ревматоидный артрит, который поражает детей в возрасте до 14 лет.
Что такое ревматоидный артрит?
Ревматоидный артрит — это аутоиммунное заболевание, приводящее к воспалению в суставах и окружающих их тканях. Точную причину заболевания назвать сложно, но специалисты называют среди возможных причин генетическую предрасположенность к «прорехам» в иммунной системе.
Также аутоиммунную реакцию могут вызывать инфекционные (бактериальные, вирусные и грибковые) инфекции, сильный стресс и гормональные изменения в организме. Считается, что женщины более предрасположены к ревматоидному артриту, но прием противозачаточных препаратов, беременность и кормление грудью значительно снижают риск появления заболевания.
В любом случае, ревматоидный артрит сложен тем, что возникает внезапно, воспалительный процесс, направленный на разрушение хряща сустава всегда появляется симметрично (например, оба сустава указапризтельных пальцев правой и левой руки).
В процессе разрушения суставного хряща, суставная жидкость не выделяется — это вызывает сильную боль в суставах, лишает их подвижности, а если вовремя не заняться правильным лечением, приводит к деформации суставов, поражению тканей, мышц, иногда в воспалительный процесс вовлекаются позвоночные сочленения.
При артрите иммунные клетки по ошибке принимают клетки суставов за чужеродные элементы — вирусы, бактерии, и пытаются их уничтожить. Этот процесс продолжается годами. Часто болезнь начинается с поражения коленного сустава. В начале заболевания больной чувствует слабость, недомогание, теряет аппетит, худеет, температура может подниматься до 37-39 градусов.
При этом проблемы с суставами отходят на второй план или вообще отсутствуют. По мере развития заболевания, в процесс вовлекаются всё новые суставы, а после лечения обострений суставы становятся менее подвижными и деформируются.
Со временем присоединяются симптомы, связанные с поражением внутренних органов и систем: лёгких, сердца, сосудов, почек, глаз, слюнных желез. При ревматоидном полиартрите достаточно часто образуются плотные подкожные узелки.
Кроме того, он опасен тем, что вызывает серьезные расстройства в деятельности внутренних органов (сосудов, сердца, легких, печени, почек, и кишечника). В 40% процентах случаев в течении 5 лет больной становится инвалидом, поэтому врачи настаивают, что начинать лечение нужно с самых первых признаков и подозрений на болезнь.
Хирургия при РА
Большинстве людей с ревматоидным артритом не приходилась лечится хирургическим путем, но, как больные с остеоартритом, страдающие от РА пациенты, могут выбрать операцию, чтобы снизить болевой синдром в суставах и улучшить качество повседневной жизни.
Наиболее распространенными операциями являются, эндопротезирование, артродез и синовэктомия.
Эндопротезирование
Пациенты могут сделать эндопротезирование (операция по замене компонентов сустава имплантантами) суставов плеч, бедер или колен, а также небольших суставов пальцев рук и ног.
Артродез
При этой процедуре, поврежденный сустав удаляется, а соседние кости соединяются вместе. Процедура значительно ограничивает движение, но повышает стабильность и уменьшает болевой синдром в пораженных суставах.
Артродез наиболее часто используется для лечения артрита в голеностопных суставах, запястьях и пальцах.
Артродез иногда требует применения костных трансплантатов, полученных из собственного таза пациента. Его также, применяют для снятия боли с суставов позвоночника, только при этом, процедура называется спондилодезом.
Синовэктомия
Во время этой процедуры хирург удаляет воспаленную синовиальную оболочку вокруг сустава. Удаляя поврежденную ткань, предполагается уменьшить или устранить у пациента все симптомы. Однако не все ткани могут быть удалены, поэтому воспаление, отек и боль могут вернутся вновь.
Виды заболевания: классификация
Принято выделять следующие формы заболевания:
Занятия на велотренажере
Причины
Основная причина заболевания — аутоиммунное воспаление. Под влиянием генетических факторов и попадания инфекции (предположительно — вирусной), в организме образуются иммунные комплексы, которые откладываются в тканях и прежде всего — в хрящевой ткани суставов. Далее в местах отложения развивается воспаление. Начало болезни могут спровоцировать:
- инфекция — иммунные клетки могут среагировать на микробы и вирусы, которые остаются в суставах после перенесённой инфекции;
- переохлаждение, ОРЗ, грипп, ангина;
- травмы суставов;
- длительные переживания, стресс;
- наследственная предрасположенность.
Болезни подвержены родственники больных ревматоидным артритом. Примечательно, что кормление грудью в течение двух лет вдвое снижает риск ревматоидного артрита у женщин.
Причины и факторы риска РА
Ученные не понимают, почему люди так часто страдают ревматоидным артритом, но годы исследований показывают, что наиболее восприимчивы к заболеванию люди:
- генетически предрасположенные к РА;
- подверженные воздействию вредных экологических факторов (например, курения);
- люди испытывающие значительные нарушения гормонального баланса;
- дисбаланс кишечной микрофлоры, возникший естественным образом с рождения или вызванный кишечной инфекцией.
Многие ученные и доктора считают, что РА, скорее всего, в большинстве случаев развивается у людей, которые генетически предрасположены к заболеванию, подвергаются воздействию определенных факторов окружающей среды, испытывают изменения гормонального фона и/или подвергаются дисбалансу кишечной микрофлоры.
Генетическая предрасположенность
Специфический ген (антиген), связанный с ревматоидным артритом, HLA-DR4, обнаружен у 60% -70% людей с этим заболеванием. Но в целом встречается только у 20% населения земли.
Хотя наличие этого специфического генетического маркера увеличивает вероятность развития ревматоидного артрита, это далеко не точный признак. Фактически, большинство врачей не берут анализы на выявления этого гена при диагностике ревматоидного артрита.
Факторы окружающей среды и образа жизни
Повседневные привычки, похоже, оказывают определенное влияние на риск возникновения ревматоидного артрита. Наиболее известные исследования в этой области сосредоточены на курении, питание и весе человека.
Большинство случаев заболевания развивается в осеннее-весенний период, а также в периоды физиологических гормональных сдвигов – во время полового созревания, после родов, в климактерический период.
Первым симптомом является появление скованности в суставах всего тела, особенно в мелких суставах кисти, по утрам – после того, как больной встал с постели. В течение часа после активных движений больные отмечают нормализацию состояния – ощущение скованности исчезает.
Также в продромальном периоде больные отмечают:
- периодические неинтенсивные боли в суставах, чаще связанные с переменой погоды;
- потливость;
- сердцебиение;
- ухудшение аппетита и возникающее вследствие этого похудание;
- повышение температуры тела до субфебрильных значений;
- усталость;
- воспаление слюнных желез;
- слабость.
Через некоторое время появляются и постепенно нарастают стойкие боли в мелких суставах кистей и стоп, усиливающиеся ночью и в предутренние часы. Боль и утренняя скованность приводят к ограничению подвижности сустава той или иной степени.
Наиболее часто поражаются второй и третий пястно-фаланговые и проксимальные межфаланговые суставы, реже – лучезапястные и коленные, еще реже – локтевые и голеностопные суставы. Поражение остальных суставов в начале болезни маловероятно.
Пораженные суставы отечны, слегка гиперемированы, горячие на ощупь, резко болезненны при пальпации, движения в них ограничены и болезненны.
Периоды обострения заболевания сменяются периодами ремиссии, причем при каждом новом обострении в патологический процесс вовлекаются новые суставы. Постепенно суставы кисти деформируются – визуально определяются следующие изменения:
- Утренняя скованность более 1 часа. Суставы могут быть горячими, болезненными. Скованность может появляться даже при незначительном отдыхе
- Боль в области суставов, чаще симметричная
- Наиболее часто поражаются пальцы, кисти, локти, плечи, тазобедренные суставы, колени, лодыжки, пальцы ног, суставы нижней челюсти и шейного отдела позвоночника
- Суставы часто отечные, теплые и мягкие (губчатые) на ощупь
- Со временем появляются ограничение движений в суставах, они деформируются:
- кисть напоминает плавник моржа;
- пальцы приобретают вид шеи лебедя;
- сгибание одних суставов пальцев и разгибание других приводят к тому, что кисть приобретает вид бутоньерки.
Поражаются и деформируются не только мелкие суставы кисти, но и другие суставы верхних и нижних конечностей, что существенно ограничивает двигательные возможности больного и снижает качество его жизни.
При ревматоидном артрите могут определяться следующие внесуставные проявления:
- атрофия мышц (как правило, локализуется выше пораженного сустава, но при тяжелых формах она диффузная и охватывает большое количество мышц);
- поражение мышц – ревматоидный миозит (больше характерен для начальной стадии заболевания);
- поражение сухожилий – ревматический тендинит;
- трофические изменения кожи (сухость, бледность, истончение, пигментация, шелушение) и ногтей (ломкость, истончение, исчерченность);
- подкожные ревматоидные узелки (возникают у четверти больных, представляют собой округлой формы плотные безболезненные подвижные образования размерами от нескольких миллиметров до 2-3 сантиметров; чаще локализуются возле локтя, на разгибательной поверхности предплечий, на тыльной поверхности суставов; располагаются симметрично);
- поражение лимфатических узлов – чаще обнаруживается при тяжелом течении заболевания; пальпируются подчелюстные, шейные, подмышечные, локтевые и паховые лимфоузлы размером от 4-5 мм до 2-3 см, плотной консистенции, подвижные, безболезненные; в период ремиссии, как правило, уменьшаются в размерах или вовсе исчезают; часто сочетается с увеличением селезенки, анемией, снижением в крови уровня лейкоцитов и тромбоцитов.
В случае высокой активности ревматоидного артрита и генерализации патологического процесса поражаются и внутренние органы – легкие, сердце, печень, почки и другие. В основе этого процесса лежит ревматоидный васкулит (поражение сосудов).
Поражение суставов может проявляться через 1–2 года после появления первичных симптомов заболевания.
Ревматоидный артрит увеличивает риск развития и прогрессирования некоторых заболеваний:
- Остеопороз. Околосуставной остеопороз характерен для ревматоидного артрита, однако хроническое воспаление в сочетании с применением в лечении глюкокортикоидов, цитостатиков приводит к развитию системного остеопороза. В связи с чем костная ткань становится хрупкой, что приводит к переломам костей.
- Атеросклероз сосудов (отложение холестерина на стенках сосудов) прогрессирует на фоне ревматоидного артрита с развитием ишемической болезни сердца, гипертонической болезни.
- Развитие онкопатологии.
Ревматоидный Артрит поражает не только суставы. В воспалительный процесс могут быть вовлечены и другие органы:
- Анемия (малокровие).
- Повреждение легких.
- Нестабильность шейного отдела позвоночника, вызванная Ревматоидным Артритом может приводить к серьезным травмам спинного мозга.
- Ревматоидный васкулит (воспаление кровеносных сосудов) может привести к язвам кожных покровов, вызывать кровотечение в желудке, приводить к инсульту, инфаркту и сердечной недостаточности.
- Отек и воспаление сердечной сумки (перикардит) и сердечной мышцы (миокардит). Оба эти явления могут привести к выраженной сердечной недостаточности.
- Заболевания слюнных и слезных желез.
Корректируем питание
Можно ли лечить артрит с помощью диеты? Ответить однозначно на этот вопрос нельзя. Конечно, одной корректировкой питания артрит не вылечить. Но оказать благоприятное течение болезни, облегчить ситуацию и помочь в наступлении ремиссии диета способна.
При артрите нельзя:
- Цитрусовые.
- Мучное.
- Молоко.
- Сахар.
- Помидоры.
- Жирное.
- Овсянку.
- Острое.
- Алкоголь.
Продукты питания при артрите
Врачи запрещают эти продукты, так как при лечении нужно максимально снизить нагрузку на печень, а употребление запрещённых продуктов не только увеличивает её, но и способствует ухудшению общего состояния пациента.
Для прогресса в лечении очень важно питаться правильно, употребляя витамины различных групп, и особенно витамин D, который содержится в:
- оливковом масле;
- рыбе;
- орехах;
- рыбьем жире.
По проведённым медицинским исследованиям было выявлено, что наибольший процент достижения ремиссий был осуществлён пациентами, строго соблюдающими рекомендации врача и придерживающимися диеты.
Физиотерапия
В комплексном подходе физиотерапия играет важную роль. С показаний врача пациент может получать следующие процедуры:
- электрофорез;
- ультразвук;
- вытяжение;
- амплипульс;
- парафиновые ванны;
- тепловые процедуры.
Физиотерапия при артрите играет очень большую роль
Физиолечение хорошо справляется со снятием боли и тонуса мышц.
Диагностика
Заподозрить у больного ревматоидный артрит может врач любой специальности, но чаще других такие пациенты обращаются к терапевту или травматологу. Установив предварительный диагноз, эти врачи направляют больного к ревматологу, который и подтверждает или опровергает наличие недуга.
При поражении внутренних органов требуется консультация кардиолога, пульмонолога, невролога, офтальмолога и пр.
При подозрении на ревматоидный артрит пациенту могут быть назначены следующие дополнительные методы исследования:
- рентгенография пораженных суставов (как правило, суставов кисти) – это главный диагностический метод, позволяющий обнаружить данное заболевание;
- общий анализ крови (может быть обнаружена анемия (снижение уровня эритроцитов и гемоглобина), лейкопения (снижение уровня лейкоцитов) или лейкоцитоз (повышение их количества) и повышение СОЭ);
- ревмопробы (определение РФ, СРБ и других показателей);
- протеинограмма (исследование белкового состава крови) – определяется измененное соотношение альбуминов, глобулинов и фракций белка;
- определение гликопротеидов (количество их будет увеличено);
- тест ревматоидной розетки;
- определение антинуклеарных антител к цитрулиновому циклическому пептиду (АЦЦП);
- исследование синовиальной жидкости, которая была взята путем пунктирования пораженного сустава (снижена ее вязкость и уровень глюкозы, число лейкоцитов и нейтрофилов, а также белка резко увеличено, определяются особые клетки – рагоциты);
- биопсия синовиальной оболочки пораженного сустава;
- другие методы исследования, позволяющие диагностировать внесуставные проявления ревматоидного артрита (эхокардиоскопия, рентгенография легких, ультразвуковое исследование почек и прочие);
- консультации смежных специалистов – кардиолога, пульмонолога, нефролога, гепатолога и других.
Для диагностики и прогноза развития ревматоидного артрита проводится анализ на Anti-CCP. Anti-CCP (антитела к циклическому цитруллиновому пептиду, Анти-ЦЦП, антицитруллиновые антитела) – высокоспецифичный маркер ревматоидного артрита. Аnti-CCP – это аутоантитела, преимущественно относящиеся к классу Ig G.
Они взаимодействуют с синтетическими пептидами, которые содержат цитруллин. Цитруллин – это атипичная, редкая аминокислота, входящая в состав филаггрина (белок эпидермиса, связывающий между собой кератиновые филаменты).
Специфичность Аnti-CCP при ревматоидном артрите (РА) составляет около 95%, в отличие от таких тестов, как РФ, СРБ и СОЭ, которые являются неспецифичными тестами при диагностике РА. Обнаруживаются Аnti-CCP у пациентов на самых ранних стадиях заболевания, иногда за много лет до появления первых симптомов болезни.
По данным литературы около 50% пациентов с отрицательным ревматоидным фактором (РФ) имеют антитела против ССР. Следовательно, параллельное определение у пациентов РФ и Аnti-CCP увеличивает прогностическую ценность исследования.
Также дает возможность дифференцировать эрозивную (положительный тест на Аnti-CCP) и неэрозивную (отрицательный тест на Аnti-CCP) формы ревматоидного артрита. У пациентов, имеющих антитела к ССР, чаще встречаются тяжелые поражения суставов.
Данный факт подчеркивает важность определения Аnti-CCP как прогностического признака развития и прогрессирования заболевания.
С целью упрощения диагностики в Риме, а затем и в Нью-Йорке были разработаны критерии, согласно которым и устанавливается вероятность ревматоидного артрита. Разбирать их подробно здесь не имеет смысла – они должны оцениваться исключительно специалистами. Важная задача специалиста — отличить реаматоидный артрит от остеохондроза, болезни Бехтерева, болезни Лайма.
Как правильно организовать физическую нагрузку
Доктора при артрите настоятельно рекомендуют:
Выполнять составленный индивидуальный комплекс ЛФК.
- Совершать процедуры закаливания.
- Плавать или делать специальные упражнения в воде.
- Посещать баню.
- Получать массаж.
Больному артритом следует посещать баню и делать массаж
Все эти манипуляции улучшают кровоток, снимают воспаление и боль.
Лечение
При ранней диагностике, своевременной постановке диагноза и назначении адекватной терапии, можно затормозить разрушение суставного хряща и костной структуры.
Ревматоидный Артрит обычно требует пожизненного лечения, которое включает: медикаменты, физиотерапию, лечебную физкультуру и, возможно, хирургическое лечение. Раннее активное лечение Ревматоидного Артрита может на длительный срок отсрочить деструкцию суставов.
Лицам, страдающим ревматоидным артритом, должно быть известно, что заболевание их, увы, неизлечимое, а при отсутствии адекватной терапии еще и неуклонно прогрессирующее, влекущее за собой инвалидизацию. Именно поэтому лечение должно быть начато сразу же после установки диагноза.
Поскольку для подавления аутоиммунного процесса используются очень серьезные препараты с множеством побочных эффектов, подбор их дозировки должен осуществляться в стенах ревматологического отделения.
Принципы лечения: комплексность, длительность, этапность. Цели лечения: подавление активности аутоиммунного процесса, предотвращение/замедление прогрессирования заболевания, восстановление объема движений в суставах, предупреждение обострения.
Тактика лечения напрямую зависит от формы, характера течения и степени активности патологического процесса.
Медикаментозная терапия
Комплексная терапия ревматоидного артрита включает применение нескольких классов медикаментов:
- нестероидные противовоспалительные препараты для уменьшения болевого синдрома и воспаления в суставах, препараты назначаются на длительный период времени до получения клинического эффекта;
- глюкокортикоиды (гормоны) являются одним из эффективных методов лечения для подавления выраженного воспалительного процесса в суставах, они быстро и эффективно подавляют воспаление. Дозы препаратов и длительность приема варьируются от выражености воспалительного процесса;
- базисная терапия — основной метод лечения ревматоидного артрита. Эти препараты подавляют активность иммунной системы, что способствует уменьшению воспаления в суставах при постоянном их применении.
Иммуносупрессивные препараты. В комбинации с лечебной физкультурой и нестероидными противовоспалительными средствами данная группа препаратов являются базисными в лечении Ревматоидного Артрита. К ним относятся:
- Метотрексат,
- Азотиоприн,
- Инфликсимаб,
- Левамизол,
- Лефлуномид,
- Меркаптопурин и т.д.
При приеме этих препаратов возможны значительные побочные эффекты, поэтому при их длительном приеме пациенты нуждаются в систематической сдачи анализов крови и мочи.
К синтетическим базисным препаратам относятся метотрексат, лефлуномид, сульфасалазин, гидроксихлорохин. Также возможна их комбинация: метотрексат + лефлуномид или метотрексат + сульфасалазин. При получении положительного результата показан прием их на протяжение нескольких лет при сохранении эффективности.
Современная базисная терапия представлена иммунобиологическими препаратами, оказывающими точечное блокирование факторов иммунной системы, которые запускают аутоиммунный воспалительный процесс в суставах.
К ним относятся:
Правильно подобранные упражнения для увеличения объема движений и физиотерапия (магнит, электрофорез, ультрафонофорез) могут на значительный срок отсрочить потерю функции сустава. В лечении ортопедических проявлений Ревматоидного Артрита врачи часто используют ортезы – приспособления для фиксации сустава в правильном положении.
При ревматоидном артрите полезно делать следующие упражнения:
- Кисти держите перед собой, рядом друг с другом. Попеременно поворачивайте ладонями вверх и вниз. Повторяйте 10 раз.
- Сожмите руки в кулак и вытяните их вперед. Вращайте кисти 5 раз по часовой стрелке и 5 раз против.
- Делайте круговые движения плечами, по 5 раз вперёд и назад.
- Обхватите ладонями локти. Поднимайте и опускайте их 10 раз.
- Лягте на спину. Сгибайте ногу в колене, не отрывая стопу от пола. Повторяйте по 5 раз на каждую ногу.
- Делайте махи выпрямленной ногой, держась за опору. Повторяйте упражнение 5 раз на каждую ногу.
- Перед выполнением лечебной гимнастики проконсультируйтесь с врачом. Выполняйте упражнения по 30 минут 5 дней в неделю. Если во время гимнастики возникла сильная боль, прекратите занятия.
Помощь в домашних условиях:
- Болезненный и припухший сустав нельзя греть (компрессы, горячие ванны, сауна и др.), можно использовать мази с нестероидными противовоспалительными препаратами (диклофенак, нимесулид, кеторолак и др.).
- Фиксация пораженного сустава — эластическим бинтом, бандажами и др.
- Строгое соблюдение рекомендаций врача-ревматолога.
Физиотерапия
Физические методы являются незаменимой составляющей комплексного лечения данного заболевания. Некоторые из них назначаются в острой стадии болезни, когда имеется активный экссудативный процесс, другие же – в период, когда заболевание вступает в фазу ремиссии.
Итак, в острой стадии болезни применяют:
- ультрафиолет на вовлеченные в патологический процесс суставы (воздействуют лишь на 1-3 сустава в день; курс лечения составляет до 15 процедур, в течение которых подвергаются 2-3-кратному облучению все пораженные суставы);
- электрофорез глюкокортикоидов (преднизолона, дексаметазона и других) на воспаленные суставы (процедура длится 18-20 минут, проводится каждый день, курс – 12 сеансов).
В подострой стадии назначают:
- ДМВ-терапию на область воспаленных суставов и надпочечников (для терапии суставов используют излучатель сферической формы с мощностью излучения 30-50 Вт в течение 7-8 минут, после чего заменяют его на цилиндрический и с той же мощностью воздействуют на надпочечники; за один сеанс воздействию подвергаются лишь 1-2 сустава; частота проведения процедур – ежедневно, курс – 10 сеансов);
- лазерное гелий-неоновое облучение области суставов (воздействуют на 1 сустав в течение 7-8 минут с общим временем облучения до получаса; частота проведения сеансов – каждый день, курс лечебных процедур – 30, а профилактических – до 15 дважды в год);
- импульсная низкоинтенсивная магнитотерапия (индукторы размещают по бокам воспаленного сустава контактно; продолжительность 1 сеанса составляет до 10 минут на 1 сустав, в течение 1 процедуры разрешено воздействие на 2 сустава – не больше; курс – 10-12 процедур);
- магнитотерапия низкочастотная на суставы (плоские индукторы устанавливают на область воспаленных суставов конечностей; воздействуют в течение получаса; курс составляет 15 сеансов);
- светолечение (можно использовать лампу «Биоптрон» (продолжительность сеанса до получаса, частота – дважды в день при обострении заболевания) и «Геска» (воздействие до получаса, частота – 3 раза в день при обострении)).
Пролиферативная стадия ревматоидного артрита позволяет использовать:
- ультрафонофорез глюкокортикоидов на область воспаленных суставов (воздействие осуществляют в течение 5 минут на 1 сустав 1 раз в день или в 2 дня; 1 сеанс может включать в себя воздействие на 1-3 сустава; лечебный курс – 12 процедур);
- магнитотерапия импульсная высокоинтенсивная (сеанс длится до 10 минут и включает в себя терапию 1-2 суставов; курс – до 12 процедур);
- светолечение (используются лампы «Геска» и «Биоптрон» аналогично рекомендациям в терапии подострой стадии заболевания);
- электрофорез лидазы (во время одной процедуры лечению подвергают 1-2 сустава; продолжительность сеанса – 20 минут; частота – ежедневно или 1 раз в 2 дня; курс – 15 сеансов);
- общая криотерапия (используют воздушно-азотную смесь температурой -160 °С; продолжительность процедуры составляет 1-3 минуты; проводят сеансы каждый день; курс включает в себя до 20 процедур);
- местная криотерапия (оказывается воздействие на 1 пораженный сустав; лечебный фактор – холодный сухой воздух температурой до -30 °С; продолжительность сеанса – до 20 минут ежедневно; курс лечения включает в себя до 15 процедур);
- нафталанотерапия (воздействие осуществляют в течение 15-20 минут; курс включает в себя до 15 процедур).
Также важнейшим компонентом лечения ревматоидного артрита является лечебная гимнастика – она улучшает подвижность суставов, предотвращая образование в них соединительнотканных спаек и анкилозов. Применяться она должна ежедневно, начиная с момента постановки диагноза, но после того, как активность воспалительного процесса будет снижена.
Каждый год больной ревматоидным артритом должен проходить курс санаторно-курортного лечения. В зависимости от активности патологического процесса оно может быть проведено в Цхалтубо, Пятигорске, Сочи, Евпатории, Одессе, Саках или на других курортах.
Пребывание на курорте не исключает прием больным базисной терапии. Если во время применения курортных факторов лечения развивается обострение болезни, противовоспалительную терапию усиливают, а воздействие курортных факторов временно прекращают.
Народные методы
В интернете и прессе есть много рецептов народной медицины от артрита. Но применяя тот или иной рецепт, проконсультируйтесь с врачом.
Считается, что лечение горчицей способно оказать положительный эффект. Для этого нужно прогревать больные суставы с помощью обычных горчичников.
Лечить заболевание можно при помощи горчицы
Также рекомендуются ванны с настоем из еловых веток. Приготовить ванну можно так: полведра мелких еловых веток промыть чистой водой и залить кипятком, чтобы получилось полное ведро. Настоять в течение суток, затем процедить и вылить в ванну, разбавив обычной водой, доведя температуру до комфортной.
Хорошо помогает картофельный настой на кефире. Для его приготовления необходимо одну картофелину натереть на мелкой тёрке и залить стаканом кефира. Принимать этот настой нужно каждый вечер перед сном по следующей схеме: первые десять приёмов ежедневно, последующие десять – через день, и ещё десять – через два дня.
Картофельный настой на кефире способен снять воспаление суставов
Огромную пользу при артрите несут соки. Но это не должны быть соки из коробки, а только свежевыжатые. Их вы можете приготовить так:
- 10 частей моркови, 3 части свёклы и 3 части огурцов отправить в соковыжималку либо, если её нет, натереть на мелкой тёрке и отжать сок через марлю;
- 8 частей моркови, 4 части капусты и 4 части латука измельчить и выжать сок;
- 10 частей моркови и 6 частей шпината перемолоть в блендере или соковыжималке.
В борьбе с артритом все средства хороши, главное – не отчаиваться.
Профилактика болезни
На сегодняшний день методов профилактики ревматоидного артрита не существует. В то же время, своевременное лечение является профилактикой повреждений суставов.
К неспецифическим мерам профилактики ревматоидного артрита также можно отнести следующие мероприятия:
- Скорейшее устранение воспалительных очагов в организме. Имейте в виду, что хроническое воспаление – это постоянный стресс для иммунной системы. Своевременное лечение ангины, тонзиллитов, кариеса, синуситов и других воспалительных заболеваний предотвратят наступление серьезных патологий, в том числе и ревматоидного артрита.
- Избегание переохлаждения. Одевайтесь тепло и не допускайте резких перепадов температур, поскольку при таких условиях резко падают защитные силы организма и развивается воспаление.
- Отказ от вредных привычек, в частности, от курения и чрезмерного употребления алкогольных напитков.
- Лечение вирусных инфекционных заболеваний под строгим контролем врача.
- Достаточное обеспечение организма витаминами и минералами, особенно в периоды витаминно-минеральной недостаточности (зимой и ранней весной).
- Ведение здорового образа жизни (соблюдение режима сна и бодрствования, рациональное качественное питание, отказ от чрезмерных физических и психоэмоциональных нагрузок).
- Занятие лечебной физкультурой, которая имеет своей целью отсрочить или даже предотвратить развитие контрактур, обездвиживания и деформаций суставов, атрофий мышц.
Завершая статью, хочется отметить, что ревматоидный артрит – заболевание грозное. При отсутствии адекватной терапии оно прогрессирует, ухудшая качество жизни больного, и рано или поздно приводит к инвалидности.
Комплексное лечение, одним из компонентов которого является физиотерапия, ускоряет наступление ремиссии заболевания и снижает риск развития рецидивов.
Лечение ревматоидного артрита должно проводиться исключительно под контролем специалиста. Самолечение или самовольная отмена назначенных врачом препаратов недопустимы и повлекут за собой ухудшение состояния больного и ускоренное прогрессирование болезни.
Физиотерапия
Лечение при ревматоидном артрите проводится с применением процедур физиотерапии. Они снижают активность воспалительных процессов, купируют боль, способствуют восстановлению поврежденных тканей. Назначают физиотерапию только после снятия болевого синдрома и купирования воспаления.
(если таблица видна не полностью – листайте ее вправо)
| Наименование процедуры | Эффективность действия |
| Бальнеотерапия | Стимулирует кровообращение, повышает доступ питательных веществ к суставу, повышает их восприимчивость. |
| Магнитотерапия | Способствует снижению отеков, стимулирует восстановительные механизмы хрящевых тканей. |
| УВЧ | Купирует боль, снимает отеки, препятствует появлению свободных радикалов. |
| Ультразвук | Активизирует процессы обмена в тканях сустава, останавливает распространение воспалительного процесса, убирает отеки, ускоряет восстановление поврежденных тканей. |
| Электрофорез | Усиливает действие обезболивающих препаратов, стимулирует кровоснабжение и подвижность, тормозит деформацию суставов. |
Гимнастика
Занятия гимнастикой при РА позволяют восстановить двигательную активность суставов и устранить в них боль. Упражнения подбираются индивидуально, основываясь на степень болезни и деформационные изменения суставов.
Лечебная гимнастика способна принести пользу лишь при выполнении следующих рекомендаций:
- Индивидуально рассчитанная интенсивность нагрузок;
- Определенное количество выполняемых упражнений;
- Соблюдение скорости темпа;
- Регулярность и систематичность занятий.
К пациенту, страдающему ревматоидным артритом, подбирают один из трех методов проведения лечебных занятий. При тяжелой форме поражения суставов или после перенесенной хирургической операции применяют индивидуальный метод. Групповой метод заключается в распределении больных по группам с учетом их стадии болезни, а консультативный метод предусматривает индивидуальные самостоятельные занятия гимнастикой после рекомендации физиотерапевтов.
Прогноз
Быстро прогрессирующий ревматоидный артрит способен сократить продолжительность жизни пациентки от трех до двенадцати лет. Не столько опасно само заболевание, сколько его осложнения.
Женщины с данной болезнью больше подвержены ожирению и развитию патологий сердечно-сосудистой системы.
Общий прогноз при таком артрите зависит от степени запущенности патологии и проводимых лечебных мер. Чем раньше будет начата терапия, тем выше шанс на стабилизацию состояния.
Как проявляется и чем опасен артрит у женщин
Артрит — причина инвалидности людей пенсионного возраста. Почти половина всех взрослых людей возраста старше 65 диагностирован врачом с определенной формой артрита.
Но риск влияет на мужчин, женщин различно. Статистика показывает: женщины подвержены значительно более высокому риску почти всех типов артрита, кроме подагры. Это особенно верно для остеоартрита колен.
Ищите женщину
Причины возникновения остеоартрита таинственны, но ясно, женщины более подвержены риску. Узнать больше: ревматоидный артрит
Почему так происходит? Исследователи «вооружены» несколькими теориями, которые содержат подтверждающие доказательства. Некоторые являются факторами, с которыми женщины ничего не могут сделать, но женщины могут принять меры управления риском появления артрита.
Самостоятельные нозологические формы артритов
Анкилозирующий спондилоартрит – см. Бехтерева болезнь.
Болезнь Рейтера – см. Рейтера болезнь.
Водянка суставов перемежающаяся – см. Гидрартроз.
Инфекционно-аллергический полиартрит – см. статью.
Инфекционные специфические артриты
Артриты инфекционные специфические составляют группу поражений суставов при бактериальных, вирусных, грибковых и паразитарных заболеваниях. Хотя возникновение этих А. связано с наличием в организме общего инфекционного процесса, однако после ликвидации последнего они могут длительно протекать уже как самостоятельные нозологические формы.
По механизму развития различают две формы инфекционных специфических А.: бактериально-метастатическую и токсико-аллергическую. Для первой формы характерно тяжелое поражение одного или нескольких суставов с наличием возбудителя в синовиальной жидкости. Вторая форма проявляется множественным синовитом или полиартралгиями без видимых объективных изменений. Существуют также смешанные формы А. с поражением многих суставов и наличием возбудителя в синовиальной жидкости.
Характерные поражения опорнодвигательного аппарата в сочетании с клиническими, бактериологическими и серологическими данными, подтверждающими наличие инфекционного заболевания, дают возможность диагностировать инфекционные специфические А. Большое дифференциально-диагностическое значение имеет исследование синовиальной жидкости (пунктата) и биопсийного материала.
Бруцеллезный артрит (arthritis brucellosa) является одним из частых проявлений бруцеллезной инфекции. В большинстве случаев он имеет токсико-аллергическую и редко – бактериально-метастатическую природу. Бруцеллезные поражения суставов чаще, чем А. другой этиологии, сопровождаются периартритами, тендовагинитами, бурситами, невритами и другими внесуставными поражениями мягких тканей опорно-двигательного аппарата.
В соединительной ткани апоневрозов, суставных сумок и мышц образуются целлюлиты и фиброзиты в виде соединительнотканных узелков и инфильтратов. Характерной локализацией бруцеллезного А. являются крестцово-подвздошные сочленения. Сакроилеит (см.) чаще бывает односторонним, его необходимо дифференцировать с сакроилеитом при болезни Бехтерева (см.
Бехтерева болезнь), псориатическом полиартрите, дизентерийном А. и болезни Рейтера (см. Рейтера болезнь). Кроме того, поражаются коленные, голено-стопные, плечевые, локтевые, луче-запястные суставы, грудино-ключичное сочленение и поясничная часть позвоночника. Особенно характерным для бруцеллеза является сочетание спондилита поясничного отдела позвоночника с сакроилеитом.
Решающее значение в диагностике имеет обнаружение у данного больного бруцеллеза – по анамнестическим и клиническим данным, а также на основании результатов кожных и серологических реакций: реакции агглютинации Райта (см. Райта реакция), реакции Хаддлсона (см. Хаддлсона реакция), кожной пробы Бюрне (см. Бруцеллез), опсоно-фагоцитарной реакции.
Прогноз при токсико-аллергической форме бруцеллезного А. благоприятный. Хронический бруцеллезный А. с предполагаемым бактериально-метастатическим генезом протекает как остеоартрит с развитием стойких воспалительных изменений в суставах и признаков костно-хрящевой деструкции, что приводит к значительному нарушению их функции.
Лечение: в остром периоде заболевания – антибактериальная терапия, в период ремиссии показаны ЛФК, массаж, парафиновые, озокеритовые и грязевые аппликации на суставы, курортное лечение (радоновые и сероводородные ванны, грязелечение). См. также Бруцеллез.
Вирусный артрит, иногда сопровождающий вирусные заболевания, может появляться в любом периоде болезни. Так, своеобразным А. может начинаться инфекционный гепатит.
А. при гриппе считаются самым редким его осложнением, более характерны артралгии и миалгии, связанные с общей интоксикацией, но грипп может активировать латентную кокковую и другую инфекцию, что является причиной обострений специфических и неспецифических А. и ревматизма.
А. (полиартритом) могут начинаться или сопровождаться такие заболевания, как краснуха, эпидемический паротит, корь, а также паховый лимфогранулематоз.
Лечение: применение антибиотиков или сульфаниламидов для лечения основного заболевания, а также антиревматических препаратов.
Гонорейный артрит, полиартрит (arthritis gonorrhoica) развивается у больных острой и хронической гонореей, преимущественно у людей молодого возраста. Он может быть бактериально-метастатическим и токсико-аллергическим. Чаще всего развивается острый синовит с серозным, серозно-фибринозным или (реже) гнойным выпотом, затем в процесс вовлекаются суставные сумки, связки, сухожилия.
быстро развивается деформация, сгибательные контрактуры (рис. 14), мышечная атрофия. Показатели лабораторных исследований говорят об активности воспалительного процесса. В пунктате можно обнаружить гонококки. При неправильном или запоздалом лечении быстро развивается выраженная деструкция суставных элементов и анкилоз.
В наст. время значительно чаще стали наблюдаться острые и хронические гонорейные олиго- и полиартриты токсико-аллергической природы. Острый полиартрит может провоцироваться травмой, охлаждением. Процесс быстро фиксируется в 2-3 крупных суставах. При правильном и своевременном лечении в большинстве случаев прогноз благоприятный, но могут развиться хронический гонококковый полиартрит и спондилоартрит, очень напоминающие ревматоидный А. и деформирующий спондилоартрит.
Рис. 14. Острый гонорейный артрит левого коленного сустава. Резкое опухание и увеличение в объеме левого коленного сустава. Сгибательная контрактура
Предлагаем ознакомиться: Артроз височно-нижнечелюстного сустава симптомы диагностика и лечение
Частым и типичным поражением опорно-двигательного аппарата при гонорейной инфекции является поражение стопы – ахиллодиния (боль в пяточном сухожилии), обусловленная ахиллобурситом, быстрое развитие “шпор”, тендовагиниты, атрофия мышц стопы и голени, с последующим вторичным плоскостопием.
Диагностика гонорейного А. очень затруднительна ввиду того, что больные скрывают или не знают о перенесенном заболевании, а клиническая картина может быть сходна с ревматоидным артритом.
Диагностическое и дифференциально-диагностическое значение имеют анамнез, наличие первичного гонорейного очага, положительная реакция Борде-Жангу, положительная кожная проба с гоновакциной, в нек-рых случаях наличие гонококков в суставном выпоте, данные общего анализа крови, рентгенологического исследования.
Прогноз в большинстве случаев благоприятный, но острые гнойные формы могут привести к значительным нарушениям функции сустава, а подострые – принять хроническое рецидивирующее течение.
Лечение: в острой стадии заболевания необходимо провести курс лечения антибиотиками, в тяжелых случаях применяют кортикостероиды и аутогемотерапию; при хроническом течении заболевания в период ремиссии показаны ЛФК, массаж, парафиновые, озокеритовые и грязевые аппликации на суставы, курортное лечение (радоновые и сероводородные ванны, грязелечение). См. также Гонорея.
Грибковый артрит может встречаться при актиномикозе, бластомикозе, кокцидиозе и мадурской стопе. В сустав процесс, как правило, переходит из близлежащей пораженной микозом кости. В некоторых случаях актиномикоз распространяется также гематогенным путем, поэтому могут поражаться кости и суставы, расположенные далеко от первичного очага, напр. стопа (рис. 15).
Для всех грибковых поражений костно-суставного аппарата характерно образование свищей и длительное рецидивирующее течение. Диагноз всегда должен быть подтвержден обнаружением соответствующего грибка. Дифференцировать грибковый А. следует с туберкулезным и сифилитическим поражением костно-суставного аппарата.
Рис. 15. Грибковый артрит. Стопа больного актиномикозом. Очаговый остеопороз (участки просветления) и умеренный остеосклероз (рентгенограмма)
Лечение – антибиотики, сульфаниламиды, иногда актинолизат и др., – хирургическое вмешательство (удаление очага).
Дизентерийный артрит (arthritis dysenterica) развивается сразу или спустя несколько недель после перенесенной дизентерии. В настоящее время встречается редко. Как правило, это токсико-аллергические серозные или серозно-фибринозные синовиты, к-рые протекают в виде полиартрита, а иногда моноартрита коленного или голено-стопного суставов.
Суставы очень болезненны, отмечается припухлость, деформация. Суставной выпот богат фибрином, полинуклеарами, но возбудитель обнаруживается чрезвычайно редко. Общее состояние больного меняется незначительно, несмотря на длительное и стойкое поражение суставов. В процесс часто вовлекаются крестцово-подвздошные суставы, характерна умеренная атрофия мышц. На рентгенограммах отмечается обычная картина А. (остеопороз, изменения суставной щели, неровность суставных поверхностей).
Прогноз благоприятный, но при хроническом рецидивирующем течении могут развиться контрактуры, стойкая деформация и даже фиброзный анкилоз.
Лечение: антиревматическая терапия не эффективна. Необходим полный покой, удобное положение сустава, сухое тепло. Хороший эффект дает применение антибиотиков. В тяжелых случаях, кроме обычной десенсибилизирующей терапии, применяются кортикостероиды, при уменьшении активности процесса – ЛФК, массаж, парафиновые, озокеритовые или грязевые аппликации.
Паразитарный артрит (arthritis раrasitaria) может развиться при эхинококковом поражении костей. Эхинококк чаще всего локализуется в позвонках, межпозвонковых дисках, реже в костях таза и длинных трубчатых костях. Суставные боли обычно связаны с реактивным синовитом, вызванным процессом в близлежащей костной ткани.
Лечение – см. Эхинококкоз.
Базисная терапия как путь к излечению
Лечение ревматоидного артрита стоит начинать с базисной терапии. Эффект заметен спустя пару месяцев, на сегодня – это способ вылечить болезнь. Препараты, составляющие базисную терапию:
- Ауротерапия — лечение золотом. Препараты используют, если организм не переносит Метотрексат. Золото имеет преимущества, например, препараты помогают детям, подросткам, тормозят развитие болезни, использование разрешено при воспалительных процессах, злокачественных опухолях. Метотрексат — препарат, входящий в базисную терапию.
Ауротерапия суставов - Иммунодепрессанты. Препараты, снижающие активность иммунитета. Лечение ревматоидного артрита невозможно без них. Организм «атакует» иммунная система, необходимо её подавить. Иммунодепрессанты эффективны, имеют побочные эффекты, проходящие после отмены препарата. Метотрексат относится к таким лекарствам. Принимают один раз в неделю, результат заметен спустя полтора месяца. Полное выздоровление спустя полгода, год.
- Сульфаниламиды. Группа препаратов, без которых лечение ревматизма не будет полным. Лекарства не имеют побочных эффектов, не вызывают осложнения, имеют невысокую стоимость. Недостатки – результат дольше, чем от препаратов золота, Метотрексата.
Лекарства от ревматоидного артрита есть. Дело стоит за регулярностью приёма препаратов, постоянном наблюдении врача. Лечение заболевания составляет желание пациента поправиться. Если нет веры в исцеление трудно добиться положительного результата. Депрессии, стрессы — провокаторы заболевания, стоит исключить посредством психолога.
АЦЦП
Лабораторно-клинический показатель в диагностике, признанный достоверным как диагностический маркер. Обнаружение в крови наличия антител к ЦЦП (циклическому цитрулинизированному полипептиду) — важный критерий постановки диагноза и определения синдрома на ранних стадиях болезни.
У этого показателя есть немаловажная для диагностики заболевания сторона – серопозитивный вариант встречается у больных, у которых титр ревматоидного фактора в крови обнаружен не был. АЦЦП — надёжный и достоверный диагностический критерий.
Распространена диагностика заболевания исследованием уровня антител к модифицированному виметину (АВМЦ).
Для тазобедренных суставов
К выполнению упражнений необходимо приступать не раньше чем через семь — десять дней после устранения видимых симптомов артрита. Для этого сустава делают такой вид упражнений:
- В положении стоя и держась за спинку стула, поочередно отводить прямые ноги в обе стороны;
- Из этого же положения при вдохе поднять прямую ногу, а при выдохе ставить на место;
- Стоя на четвереньках, выпрямляют поочередно ноги и удерживают их в подобном состоянии до 5 секунд.
Диетотерапия
Для очищения суставов и позвоночника от продуктов распада тканей, отложений вредных минеральных солей рекомендуется раз в 2-3 месяца придерживаться специальной диеты. Это способствует улучшению общего состояния здоровья, а также становится отличной профилактикой болезненных рецидивов ревматоидного артрита.
При лечении патологии больные начинают принимать все больше и больше лекарств, но никто не готов полностью изменить свой рацион, а это очень важно.
Рыбная
В течение недели следует исключить из рациона мясные супы, жаркое, котлеты, рагу. Нужно заменить их ухой, постной речной или морской рыбой, приготовленной на пару, припущенной в небольшом количестве воды или запеченной с овощами. Ежедневно необходимо употреблять 50-100 г морской рыбы, содержащей большое количество полиненасыщенных жирных кислот и жирорастворимых витаминов. Это лосось, сардины, сельдь, корюшка.
Рисовая очистительная
Используется для лечения и очищения. С вечера нужно залить полстакана риса 200 мл прохладной кипяченой воды. Утром ее следует слить, крупу хорошо промыть и добавить еще столько же свежей воды. После отваривания рис необходимо разделить на три части и съесть их перед завтраком, обедом и ужином. Продолжительность диеты — 5-7 дней. Употребление риса способствует частому опорожнению мочевого пузыря. С мочой выводятся и полезные минералы, поэтому в этот период нужно дополнительно принимать сбалансированные комплексы витаминов и микроэлементов (Компливит, Витрум, Центрум).
Проросшая пшеница
Необходимо тщательно промыть пшеницу и выложить на смоченную водой марлю. Сверху можно разместить еще слой влажной марли, а затем поставить емкость в теплое, светлое место. Примерно через 2 дня появятся первые зеленые ростки. Как только они достигнут в длину 2 мм, их следует срывать и добавлять в свежем виде в гарниры, супы, овощные салаты.
Краткое описание заболевания
Ревматоидный артрит – ревматическая патология, для которой характерны эрозивно-деструктивные поражения преимущественно периферических мелких суставов.
Заболевание обусловлено нарушениями иммунных ответов и активизацией вирусов Эпштейн-Барра, ретровирусов, цитомегаловирусов, микоплазм, вирусов герпеса или краснухи. Ревматоидный артрит проявляется болями в суставах, формированием воспалительных отеков, скованностью движений.
Наглядный пример «ревматоидной кисти».
Диета
При заболевании ревматоидным артритом рекомендуется соблюдать определенную диету, способную скорректировать нарушенный обмен веществ. При этом следует придерживаться определенных правил:
- Не употреблять продукты, способные вызвать аллергическую реакцию;
- Замена мясных блюд на молочные и растительные продукты;
- Достаточное употребление свежих овощей и фруктов;
- Включение в рацион пищи, содержащей кальций;
- Облегчение работы ЖКТ, почек и печени;
- Не употреблять калорийные продукты.
Для коленного сустава
Проводят лишь после устранения боли и воспаления, таких как покраснение, отек. Этот вид гимнастики включает в себя следующие упражнения:
- Лежа на спине, доставать пятками ягодицы попеременно одной и другой ногой;
- В том же положении с прижатыми ногами к животу, поочередно опускать ногу и задерживать ее над полом на несколько секунд;
- Сидя верхом на стуле, раскачивать в стороны голени ног;
- В положении на животе, согнув колено, голенью производить круговые движения.
Комплекс
Начинать лечение можно утром после пробуждения, не вставая с кровати, или на полу с использованием гимнастического коврика. Необходимо лечь на спину, руки вытянуть вдоль тела.
- Ногу, медленно сгибая в колене, подтянуть к телу, затем выпрямить.
- Одну ногу согнуть в колене. Вторую прямую поднять и удерживать на весу на расстоянии 30 см от пола, медленно опустить.
- Делать поочередные взмахи прямыми ногами, приподнимая их под углом 45 градусов.
- Нижние конечности согнуть под прямым углом, приподнять. Совершать движения, имитируя езду на велосипеде.
- Одна нога прямая, вторую согнуть в колене, подтянуть, не отрывая стопы от пола, к телу. Обхватить колено руками и подтянуть к животу. Повторить в обратной последовательности.
- Ноги согнуть в коленях, пятки свести вместе. Одну конечность опускать в сторону, стараясь прижаться боковой поверхностью к полу.
- Сесть на высокий стул, ноги не должны касаться пола. Совершать взмахи вперед и назад.
- Сесть на стул, стопы полностью опираются в пол. Сжимать и разжимать пальцы ног.
- Положение как в упражнении 8. Притопывать стопой, не отрывая пятку от пола.
- Опереться на спинку стула. Совершать легкие полуприседания.