Адреногенитальный синдром (АГС) – это серьезное нарушение, угрожающее как вашему спокойствию, здоровью и жизни, так и состоянию ваших детей. Ему подвержены и новорожденные, и подростки, и люди зрелого возраста обоих полов. Поэтому важно выяснить, каковы симптомы, формы, способы лечения и профилактики данного заболевания. В этой статье мы рассмотрим все перечисленные аспекты и дадим рекомендации касательно предотвращения риска возникновения АГС у младенцев.
Адреногенитальный синдром (АГС) – это серьезное нарушение, угрожающее как вашему спокойствию, здоровью и жизни
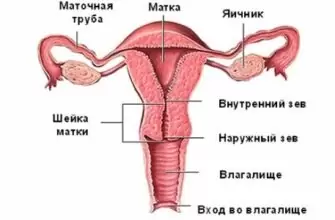
Немного анатомии
Надпочечники – парные эндокринные железы, расположенные над верхней частью почек человека. Этот орган обеспечивает слаженную работу всех систем организма и регулирует обмен веществ. Надпочечники вместе с гипоталамо-гипофизарной системой обеспечивают гормональную регуляцию жизненно важных функций организма.
Надпочечники располагаются в забрюшинном пространстве и состоят из наружного коркового и внутреннего мозгового слоя. Клетки коркового вещества секретируют глюкокортикостероидные и половые гормоны. Кортикостероидные гормоны регулируют обмен веществ и энергии, обеспечивают иммунную защиту организма, тонизируют сосудистую стенку, помогают адаптироваться к стрессу. В мозговом веществе вырабатываются катехоламины — биологически активные вещества.
Кортизол – гормон из группы глюкокортикостероидов, секретируемый наружным слоем надпочечников. Кортизол обеспечивает регуляцию углеводного обмена и кровяного давления, защищает организм от влияния стрессовых ситуаций, оказывает незначительное противовоспалительное действие и повышает уровень иммунной защиты.
Альдостерон – основной минералокортикоид, вырабатываемый железистыми клетками коры надпочечников и регулирующий водно-солевой обмен в организме. Он выводит лишнюю воду и натрий из тканей во внутриклеточное пространство, предотвращает образование отеков. Воздействуя на клетки почек, альдостерон способен увеличить объем циркулирующей крови и повысить артериальное давление.
Как происходит диагностика адреногенитального синдрома?
АГС диагностируется путем обследования больного у ряда врачей, в числе которых:
- генетик;
- акушер-гинеколог или уролог-андролог;
Нужно пройти обследование у врача эндокринолога
- дерматовенеролог;
- эндокринолог;
- детский кардиолог;
- окулист.
Врач проводит сбор анамнеза касательно заболевания, анализирует жалобы пациента. Он проводит осмотр потенциального больного для обнаружения первичных физических отклонений от нормы, свидетельствующих об АГС.
Далее следует сдать некоторые анализы:
- На определение уровня натрия, калия, хлоридов в крови.
- Гормональные. Следует проверить соотношение половых гормонов, также работу щитовидной железы.
- Клинический.
- Биохимический.
- Общий (мочи).
Классификация
Существует 3 клинические формы АГС, которые основаны на различной степени недостаточности 21-гидроксилазы:
21-гидроксилаза
- Полное отсутствие 21-гидроксилазы в крови приводит к развитию сольтеряющей формы. Она является довольно распространенной и жизнеугрожающей. В организме новорожденного нарушается водно-солевой баланс и реабсорбция в почечных канальцах, происходит избыточное мочевыделение. На фоне скопления солей в почках нарушается работа сердца, возникают скачки артериального давления. Уже на второй день жизни ребенок становится вялым, сонливым, адинамичным. Больные часто мочатся, срыгивают, рвут, практически не едят. Младенцы погибают от дегидратационных и метаболических нарушений. У девочек наблюдаются явления псевдогермафродитизма.
- Частичным дефицитом 21-гидроксилазы обусловлена типичная вирильная форма синдрома. При этом на фоне нормального содержания альдостерона и кортизола в крови повышается уровень андрогенов. Данная патология не сопровождается явлениями надпочечниковой недостаточности, а проявляется лишь половой дисфункцией. У девочек клиническая картина заболевания намного ярче, чем у мальчиков. Первая симптоматика появляется сразу после родов. Увеличение клитора колеблется от его незначительной гипертрофии до полного формирования мужского полового члена. При этом яичники, матка и маточные трубы развиваются нормально. Несвоевременное выявление патологии и отсутствие лечения приводит к прогрессированию болезни. У мальчиков с АГС клиническая картина менее выражена. Их половые органы при рождении сформированы правильно. Синдром преждевременного полового созревания проявляется клинически в 3-4 года. По мере взросления мальчика прогрессирует нарушение репродуктивной функции: развивается олиго- или азооспермия.
- Атипичная поздняя или постпубертатная форма является приобретенной. Она развивается только у женщин, ведущих активную половую жизнь и имеет скудную клиническую картину вплоть до полного отсутствия симптомов. Причиной патологии обычно становится опухоль надпочечников. У больных ускорен рост, увеличен клитор, появляется угревая сыпь, гирсутизм, дисменоррея, поликистоз яичников, бесплодие. При данной форме синдрома высок риск невынашивания плода и его ранней гибели. Атипичная форма сложно диагностируется, что связано с неясностью симптоматики и отсутствием выраженной дисфункции надпочечников.
Симптомы у девочек, мальчиков
Первые признаки неправильного строения половых органов часто видны на УЗИ даже до рождения ребенка. У новорожденных девочек увеличен клитор, бывает даже полностью сформированный половой член. Влагалище и матка присутствуют, но они бывают не до конца развитыми. У мальчиков обнаруживают увеличение мошонки и полового члена.
Так как в еще в период внутриутробного развития образуется много АКТГ и меланоцитстимулирующего гормона, то дети могут родиться с темной кожей из-за усиленного синтеза пигмента кожи.
Недостаток кортизола проявляется низким артериальным давлением, учащенным сердцебиением. При стрессовой ситуации может возникать адреналовый криз с шоковым состоянием. Дефицит альдостерона вызывает тяжелое обезвоживание – понос, рвота, судорожный синдром. Они могут иметь катастрофические последствия для младенца.
Этиопатогенез
АГС встречается у лиц, имеющих врожденный дефицит фермента С21-гидроксилазы. Чтобы его количество в организме поддерживалось на оптимальном уровне, необходим полноценный ген, локализованный в аутосомах 6-й хромосомы. Мутация этого гена приводит к развитию патологии – увеличению размеров и ухудшению функционирования коркового слоя надпочечников.
Передача синдрома по наследству осуществляется аутосомно-рецессивным путем — сразу от обоих родителей. У носителя одного мутантного гена синдром клинически не проявляется. Манифестация заболевания возможна лишь при наличии дефектных генов в обоих аутосомах 6-й пары.
Закономерности наследственной передачи адреногенитального синдрома:
- Дети, рожденные от здоровых родителей, являющихся носителями мутантного гена, могут унаследовать гиперплазию надпочечников.
- Дети, рожденные здоровой матерью от больного отца, являются здоровыми носителями заболевания.
- Дети, рожденные здоровой матерью от отца-носителя мутации, в 50% случаев будут болеть АГС, а в 50% останутся здоровыми носителями пораженного гена.
- Дети, рожденные от больных родителей, в 100% случаев унаследуют это заболевание.
В крайне редких случаях адреногенитальный синдром наследуется спорадически. Внезапное возникновение патологии обусловлено негативным воздействием на процесс формирования женских или мужских половых клеток. В крайне редких случаях рождаются больные дети у абсолютно здоровых родителей. Причиной подобных аномалий могут стать новообразования надпочечников и гиперпластические процессы в железах.
Патогенетические звенья АГС:
- дефект гена, кодирующего фермент 21-гидроксилаза,
- недостаток этого фермента в крови,
- нарушение биосинтеза кортизола и альдостерона,
- активация системы гипоталамус-гипофиз-надпочечники,
- гиперпродукция АКТГ,
- активная стимуляция коры надпочечников,
- увеличение коркового слоя за счет разрастания клеточных элементов,
- накопление предшественника кортизола в крови,
- гиперсекреция надпочечниковых андрогенов,
- женский псевдогермафродитизм,
- синдром преждевременного полового созревания у мальчиков.
Факторы риска, активизирующие механизм патологии:
- прием сильнодействующих препаратов,
- повышенный уровень ионизирующего излучения,
- длительный прием гормональных контрацептивов,
- травмы,
- интеркуррентные заболевания,
- стрессы,
- оперативные вмешательства.
Причины АГС носят исключительно наследственный характер, несмотря на воздействие провоцирующих факторов.
Каковы причины и патогенез адреногенитального синдрома?
Патология обусловлена наследственными мутациями генов, которые приводят к расстройству надпочечной ферментной системы. Чего следует ожидать родителям:
- В случае если заболевание имеется лишь у отца или матери ребенка, указанное нарушение не будет унаследовано младенцем.
- Когда два родителя имеют указанную мутацию, вероятность ее появления у новорожденного – до 25 процентов.
- Если один из родителей страдает от гормонального отклонения, а другой оказывается носителем генной мутации, риск обнаружения патологии у будущего ребенка увеличивается до 75 процентов.
Симптоматика
Основные симптомы АГС:
- Больные дети в раннем возрасте имеют высокий рост и большую массу тела. По мере развития детского организма их внешний вид меняется. Уже к 12 годам рост останавливается, а масса тела нормализуется. Взрослые люди отличаются низкорослостью и худощавым телосложением.
- Признаки гиперандрогении: большой половой член и небольшие яички у мальчиков, пенисообразный клитор и оволосение по мужскому типу у девочек, наличие у девочек прочих мужских признаков, гиперсексуальность, грубый голос.
- Быстрый рост с деформацией костной ткани.
- Нестабильное психическое состояние.
- Стойкая артериальная гипертензия у детей и диспепсия – неспецифические признаки, присутствующие при многих заболеваниях.
- Гиперпигментация кожных покровов ребенка.
- Периодические судороги.
Сольтеряющая форма отличается тяжелым течением и встречается редко. Заболевание проявляется:
- вялым сосанием,
- снижением АД,
- диареей,
- сильной рвотой,
- судорогами,
- тахикардией,
- нарушением микроциркуляции,
- потерей веса,
- обезвоживанием,
- метаболическим ацидозом,
- нарастающей адинамией,
- дегидратацией,
- остановкой сердца вследствие гиперкалиемии.
Сольтеряющая форма характеризуется гиперкалиемией, гипонатриемией, гипохлоремией.
Простая форма АГС у мальчиков в возрасте 2 лет проявляется:
- увеличением полового члена,
- гиперпигментацией мошонки,
- потемнением кожи вокруг ануса,
- гипертрихозом,
- появлением эрекции,
- низким, грубым голосом,
- появлением вульгарных угрей,
- маскулинизацией,
- ускоренным формированием костей,
- низким ростом.
Постпубертатная форма проявляется у девушек-подростков:
- поздним менархе,
- неустойчивым менструальным циклом с нарушением периодичности и длительности,
- олигоменореей,
- ростом волос в атипичных местах,
- жирной кожей на лице,
- увеличенными и расширенными порами,
- мужеподобным телосложением,
- микромастией.
Спровоцировать развитие данной формы АГС могут аборты, выкидыши, неразвивающаяся беременность. У девочек классическая вирильная форма АГС проявляется интерсексуальным строением наружных гениталий: большим клитором и экстензией отверстия уретры на его головку. Большие половые губы напоминают мошонку, в подмышечных впадинах и на лобке рано начинают расти волосы, скелетные мышцы быстро развиваются. Ярко выраженный АГС не всегда позволяет определить пол новорожденного. Больные девочки внешне очень похожи на мальчиков. У них не растут молочные железы, менструации отсутствуют или становятся нерегулярными.
Дети с АГС находятся на диспансерном учете у детских эндокринологов. С помощью современных терапевтических методик специалисты проводят медикаментозное и хирургическое лечение синдрома, что позволяет в дальнейшем правильно развиваться детскому организму.
АГС – не является смертельно опасным недугом, хотя некоторые его симптомы психологически угнетают больных, что нередко заканчивается депрессией или нервным срывом. Своевременное выявление патологии у новорожденных позволяет больным детям со временем адаптироваться в обществе. При обнаружении заболевания у детей школьного возраста ситуация часто выходит из-под контроля.
Этиология
Причины развития данной патологии зависят от того, врожденный развивающийся адреногенитальный синдром или же приобретенный.
Врожденный появляется из-за повреждения гена, который отвечает за выработку гормонов коры надпочечников. Дети наследуют такое заболевание по аутосомно-рецессивному типу. Другими словами, если только один родитель является носителем патологии, тогда адреногенитальный синдром у девочек или мальчиков не проявится. В случае когда и папа, и мама ‒ носители, тогда риск появления заболевания у ребенка равен 25%. Если болен один родитель, а второй ‒ носитель, тогда в 75% случаев родится больной малыш.
Приобретенный вид может развиться при доброкачественном образовании (андростерома), которое имеет тенденцию к перерождению в злокачественное. Такая опухоль может появиться в любом возрасте.
При диагностировании патологии, в 95% случаев выявляется врожденная форма, и только в 5% ‒ приобретенная.
Путь наследования адреногенитального синдрома
Диагностические мероприятия
Диагностика АГС основывается на анамнестических и фенотипических данных, а также результатах гормонального исследования. Во время общего осмотра оценивают фигуру больных, рост, состояние половых органов, степень оволосения.
Лабораторная диагностика:
- Гемограмма и биохимия крови.
- Исследование хромосомного набора — кариотипа.
- Изучение гормонального статуса с помощью иммуноферментного анализа, который показывает содержание кортикостероидов и АКТГ в сыворотке крови.
- Радиоиммунологический анализ определяет количественное содержание в крови и моче кортизола.
- В сомнительных случаях поставить правильный диагноз позволяет молекулярно-генетический анализ.
Инструментальная диагностика:
- Рентгенография лучезапястных суставов позволяет установить, что костный возраст больных опережает паспортный.
- На УЗИ у девочек обнаруживают матку и яичники. УЗИ яичников имеет важное диагностическое значение. У больных обнаруживают мультифолликулярные яичники.
- Томографическое исследование надпочечников позволяет исключить опухолевый процесс и определиться с имеющейся патологией. При АГС парная железа заметно увеличена в размере, при этом форма ее полностью сохранена.
- Радионуклеидное сканирование и ангиография являются вспомогательными методами диагностики.
- Аспирационная пункция и гистологическое исследование пунктата с изучением клеточного состава выполняются в особо тяжелых и запущенных случаях.
Неонатальный скрининг проводится на 4 сутки после рождения ребенка. Из пяточки новорожденного берут каплю крови и наносят на тест-полоску. От полученного результата зависит дальнейшая тактика ведения больного ребенка.
Скрининг и другие методы диагностики
При обследовании беременных о возможности гиперплазии надпочечников может свидетельствовать аномальное формирование половых органов плода. Это можно увидеть на втором скрининговом акушерском УЗИ. В таких случаях рекомендуется дополнительное обследование для выявления патологии еще до родов. Проводят анализ амниотической жидкости или после 21 недели берут кровь плода (из пуповины под контролем УЗИ).
После родов назначается обследование:
- проба с АКТГ – нет повышения содержания кортизола после его введения;
- анализ крови – снижен натрий, повышен калий, 17 ОН-прогестерон в 5-7 раз и более, андростендион (предшественник стероидов), ренин (при сольтеряющей форме);
- анализ мочи – высокая концентрация 17-кетостероидов, после приема преднизолона снижается наполовину.
Анализ амниотической жидкости
Для молодых женщин с нетипичным течением гиперплазии учитывают данные, полученные при:
- рентгенографии костей кисти (раннее завершение роста);
- УЗИ яичников – фолликулы, не достигающие овуляции;
- измерении температуры в прямой кишке на протяжении цикла (базальной) – отсутствие изменений, характерных для овуляции.
Лечение
АГС требует пожизненного гормонального лечения. Взрослым женщинам заместительная терапия необходима для феминизации, мужчинам она проводится с целью устранения стерильности, а детям для того, чтобы преодолеть психологические трудности, связанные с ранним развитием вторичных половых признаков.
Медикаментозная терапия болезни заключается в применении следующих гормональных препаратов:
- Для коррекции гормональной функции надпочечников больным назначают глюкокортикоидные препараты – «Дексаметазон», «Преднизолон», «Гидрокортизон».
- При невынашивании беременности назначают «Дюфастон».
- Эстроген-андрогенные препараты показаны женщинам, не планирующим в будущем беременность – «Диане-35», «Марвелон».
- Для нормализации функции яичников необходимо принимать оральные контрацептивы с прогестинами.
- Из негормональных препаратов уменьшает гирсутизм «Верошпирон».
Предотвратить кризы надпочечниковой недостаточности можно путем увеличения дозы кортикостероидов в 3-5 раз. Лечение считается эффективным, если у женщин нормализовался менструальный цикл, появилась овуляция, наступила беременность.
Хирургическое лечение АГС проводят девочкам в возрасте 4-6 лет. Оно заключается в коррекции наружных половых органов – пластике влагалища, клиторэктомии. Психотерапия показана тем больным, которые не в состоянии самостоятельно адаптироваться в обществе и не воспринимают себя как полноценного человека.
Возможные осложнения синдрома
Чем раньше возникают признаки адреногенитального синдрома, тем меньше шансов на то, что у женщины может произойти зачатие и нормальное вынашивание плода. Стойкое бесплодие характерно для вирилизирующей и сольтеряющей формы, а при неклассическом варианте беременность наступает, но возрастает риск выкидышей.
Любой стрессовый фактор может спровоцировать наступление острой надпочечниковой недостаточности. При сольтеряющей форме это возможно уже на второй неделе жизни.
Адреналовый криз у младенцев проявляется тяжелой рвотой, поносом, срыгиванием, неуправляемым падением давления, частым сердцебиением. Ребенок быстро теряет массу тела, впадает в бессознательное состояние. Ему требуется экстренная госпитализация для спасения жизни.
Как осуществляется лечение адреногенитального синдрома?
Особенности борьбы с указанным пороком следующие:
- Врачи рекомендуют лечение от АГС при помощи гормональных препаратов, которые обеспечивают сбалансированный синтез гормонов надпочечной корой (гидрокортизон в таблетках – для детей). Лечебный курс длится на протяжении всей жизни.
- Больные пребывают под пожизненным наблюдением у гинеколога, эндокринолога.
- Иногда (в случае поздней диагностики) девочкам необходимо операционное вмешательство (коррекция гениталий).
- При заболевании сольтеряющим АГС следует увеличить количество употребляемой соли и других микроэлементов. Обязательна диета.
- Низкий рост, косметические изъяны могут вызвать потребность в психологической помощи пациенту.
- В случае постпубертатной формы дефекта терапия нужна лишь при возникновении косметических или репродуктивных проблем.
Степень излечения зависит от того, своевременно ли поставлен диагноз. Вовремя поставленный диагноз может предотвратить генитальные изменения у девочек. При правильном лечебном подходе к классическим формам болезни у женщин возможно обеспечение функции деторождения и нормального протекания процесса беременности.
Надпочечники и их функция
Надпочечники представляют собой парные органы, которые находятся на верхних полюсах почек. Каждую железу покрывает плотная оболочка (капсула), которая проникает внутрь и делит орган на два слоя: корковое вещество (наружный слой) и мозговое вещество (внутренний слой). Корковое вещество синтезирует кортикостероиды:
- глюкокортикоиды (кортикостерон, кортизон) – регулируют все обменные процессы;
- минералокортикоиды (альдостерон) – регулирует калиево-натриевый баланс;
- половые гормоны.
Мозговое вещество отвечает за выработку катехоламинов (адреналин и норадреналин). Адреналин увеличивает частоту и силу сердечных сокращений. Норадреналин поддерживает тонус сосудов.
НЕГОРМОНАЛЬНЫЕ ПРЕПАРАТЫ
Увлажняющие гели, в состав которых входит биоадгезивные компоненты для усиления прилипания к стенкам влагалища, могут быть эффективными при постоянном использовании. Курс лечения можно начинать с введения препарата во влагалище 3 раза в неделю, уменьшая частоту применения до 2-х раз в неделю после восьми недель использования препарата. Заметное субъективное облегчение может проявиться только после, как минимум, шести недель применения таких гелей.
Для предотвращения сухости во время полового акта, используйте различные смазки на водной основе для увлажнения влагалища. Смазки на основе вазелина не подходят в данной ситуации. Кроме того, необходимо помнить, что даже после того, как достигнута нормальная степень увлажненности влагалища и симптомы отсутствуют, при соитии, тем не менее, все равно важно применять дополнительные увлажняющие смазки.
Как наследуется врожденная гиперплазия надпочечников
По данным исследований, у одного из 50 человек присутствует рецессивный дефект гена, но заболевание развивается только у 1 из 10 000.
Люди с адреногенитальным синдромом получили дефектный ген от каждого из родителей. Если у пары уже есть один или несколько детей с данной патологией, вероятность рождения больного ребенка 25%.
Если человек с врожденной гиперплазией надпочечников вступает в брак со здоровым партнером, вероятность рождения ребенка с патологией низкая — примерно один случай из 100. Если и у матери, и у отца есть заболевание — все дети в 100% случаев унаследуют данную патологию.
Признаки болезни при взрослении
По мере взросления ребенка симптоматика заболевания усиливается. У детей начинает формироваться непропорциональность размеров частей тела. Девочки часто имеют небольшой рост, широкие плечи и узкий таз. До семи лет начинается половое созревание, что сопровождается появлением вторичных мужских признаков.
При постпубертальной форме болезни симптоматика менее выражена. Обычно у таких людей в раннем возрасте отмечается появление волос в области лобка, сосков и подмышек, а также над верхней губой и по белой линии живота. Это все сопровождается развитием угревой сыпи. Нередко в возрасте от двух до пяти лет у ребенка появляется избыточный рост волос на лице в области усов и бороды, лобке, груди, спине и конечностях.
По данным статистики, заболевание нередко сопровождается снижением кровяного давления, развитием гипотонии, головных болей, повышением пигментации кожных покровов. Возможно развитие коллапса из-за нарушения водно-обменных функций в организме.
В некоторых случаях наблюдается увеличение кровяного давления, что обуславливается большим количеством минералокортикоидов в крови человека.
Отзывы
Светлана: Дочери поставили диагноз ВДКН. Сейчас ей три года. Заместительная терапия – постоянный и важнейший этап в лечении. Пока все антропометрические критерии в норме. Эндокринолог говорит, что дозу гормонов пока повышать не стоит, а при стрессовых ситуациях сказал вводить гидрокортизон внутримышечно.
Мария: У ребенка еще внутриутробно диагностировали АГС, лечение начали вовремя. Сразу после рождения обратились в платную клинику, сделали операцию, принимаем теперь назначенные препараты. Врачи говорят, все будет в норме, беременность в дальнейшем возможна.
Что делать?
Если Вы считаете, что у вас Адреногенитальный синдром
и характерные для этого заболевания симптомы, то вам могут помочь врачи: эндокринолог, гинеколог, генетик.
Желаем всем здоровья!
Заболевания со схожими симптомами
Дизентерия (совпадающих симптомов: 3 из 20)
Дизентерия, также определяемая как шигеллез, является заболеванием из группы кишечных острых инфекций, сама эта группа подразумевает под собой заболевания, передающиеся фекально-оральным путем. Дизентерия, симптомы которой проявляются в виде диареи и общей интоксикации, имеет склонность к собственной широкой распространенности, что подразумевает под собой возможность эпидемии или пандемии при ее обнаружении.
Понравилась статья? Поделись с друзьями в соц.сетях:
Когда давать дополнительный кортизон
Дополнительный прием кортизона не нужен при незначительных порезах и царапинах, даже если предполагается проведение местной анестезии. Но если травма более тяжелая (например, перелом руки или ноги), необходимо увеличить дозу препарата.
Другие случаи использования включают:
• когда ребенок чувствует себя больным, особенно если он или она имеет высокую температуру; • когда вашему ребенку требуется общая анестезия по любой причине. Важно, чтобы инъекцию кортизона сделали заранее. Несоблюдение этого условия может привести к смерти; • когда у ребенка есть рвота или диарея. Учитывая то, что в ЖКТ препарат не усваивается в данной ситуации, используют инъекционные формы. Не стоит отказываться от предложенной госпитализации.
Проконсультируйтесь с врачом о том, какое количество гормона давать ребенку в сомнительных ситуациях.
Расстройство уродинамики
Из всех урогенитальных расстройств недержание мочи — одно из самых неприятных как в физическом, так и в психологическом смысле. Это отклонение негативно отражается на всех сферах жизнедеятельности, приводит к стрессу, ограничению подвижности, социальной изолированности. Частый спутник неудержания мочи — инфекции мочевыводящих путей.
Женщины с урогенитальными расстройствами чаще всего обращаются к урологу. Однако урогенитальный синдром, вызванный, в первую очередь, снижением выработки эстрогенов, должен лечить совсем другой специалист — гинеколог, тогда лечение достигнет нужного эффекта!
Различают стрессовое, ургентное и смешанное недержание мочи.
Диагностика заболевания заключается в следующем:
- сбор анамнеза (врач выслушивает жалобы больной о нарушениях, недержании мочи, выясняет, когда начались эти явления, сопровождаются ли они другими проявлениями урогенитальных расстройств);
- прокладочный тест (основан на измерении веса прокладки до физических упражнений и после часа занятий: увеличение веса прокладки более чем на 1 грамм может говорить о недержании мочи);
- бактериологическое исследование посева мочи и определение чувствительности к антибиотикам.
Уродинамическое обследование:
- урофлоуметрия — объективная оценка мочеиспускания, которая дает представление о скорости опорожнения мочевого пузыря;
- цистометрия — исследование емкости мочевого пузыря, давления в мочевом пузыре в момент его наполнения, при позыве к мочеиспусканию и во время мочеиспускания;
- профилометрия — метод диагностики, позволяющий изучить состояние аппарата, удерживающего мочу (наружный и внутренний сфинктеры мочеиспускательного канала).
Патогенез
Патогенез заболевания сложный, связан он с тем, что вышеперечисленные ферменты понижают кортизол в сыворотке крови.
Из-за того, что уровень кортизола снижается, повышается секреция адреногенитальных гормонов, способствующих гиперплазии зоны в коре надпочечников, отвечающей за синтезирование андрогена.
В результате нарушения сложных биохимических процессов происходит:
- кортизоловая недостаточность.
- компенсаторно увеличивается адренокортикотропный гормон.
- снижается уровень альдостерона.
- наблюдается увеличение таких веществ, как прогестерон, 17-гидроксипрогестерон и андрогены.
Атрофический вагинит
Постменопаузный атрофический вагинит выявляется почти у 75% женщин спустя 5-10 лет после прекращения менструаций.
Состояние и функционирование многослойного плоского эпителия во влагалище зависит от эстрогенов. Когда женщина вступает в период менопаузы, в ее яичниках начинает вырабатываться все меньше эстрогенов, затем процесс выработки полностью останавливается. Это приводит к тому, что эпителий влагалища становится тонким, сухим (атрофируется), теряет эластичность и способность противостоять различным воспалениям.
У здоровой женщины репродуктивного возраста во влагалище поддерживается кислая среда (pH 3,5-5,5.), которая является препятствием для проникновения условно-патогенных и патогенных микроорганизмов.
Снижение выработки женских половых гормонов в яичниках приводит к тому, что из флоры влагалища начинают исчезать лактобактерии, производящие молочную кислоту, благодаря которой патогенные микроорганизмы не могут размножаться. Влагалищная среда становится щелочной, что приводит к снижению ее защитных свойств и появлению различных инфекций.
Наиболее частыми симптомами атрофического вагинита являются:
- сухость влагалища (урогенитальная атрофия);
- зуд и жжение во влагалище;
- мажущие кровянистые выделения из половых путей;
- опущение стенок влагалища;
- кольпит (воспаление слизистой оболочки влагалища, вызванное различными инфекциями);
- болезненные ощущения во влагалище при сексуальных контактах.
Также растяжение тазовых связок и ослабление тонуса мышц связок приводит к опущению органов, частым позывам к мочеиспусканию и недержанию мочи.
Диагностика атрофического вагинита
Диагностика урогенитальной атрофии достаточно простая и включает несколько обследований, таких как:
- гинекологический осмотр;
- расширенная кольпоскопия помогает увидеть толщину слизистой влагалища, имеется ли кровоточивость, состояние субэпителиальной сосудистой сети;
- лабораторные исследования (мазок на флору и бакпосев).
Распространенность заболевания
Распространенность АГС варьируется среди различных национальностей. Среди европеоидов классические варианты врожденной надпочечниковой гиперплазии составляют один случай на 14000 новорожденных детей (1 к 9800 – в Швеции, 1 к 11000 – в США). В Японии заболеваемость составляет 1 случай на 18000 новорожденных. Среди изолированных популяций распространенность АГС превышает средние показатели в 5–10 раз. Так, у эскимосов Аляски распространенность классических вариантов заболевания составляет примерно один случай на 282 новорожденного.
Причины развития болезни
Как было сказано выше, причиной заболевания выступает генные мутации, приводящие к несостоятельности ферментов, что принимают участие в продуктировании стероидов. Обычно это связано с патологией гена, который несет ответственность за образование гормона кортизола (95% случаев). В остальных случаях происходит расстройство иных ферментов, участвующих в стероидогенезе.
В большинстве случаев симптоматика патологии начинает проявляться после тяжелых болезней, травм и интоксикаций, воздействия радиации, стрессовых ситуаций и эмоциональных напряжений, длительных физических нагрузок и так далее.
Приобретенное заболевание может появиться вследствие андростеромы – доброкачественной опухоли, которая легко может трансформироваться в злокачественную. Новообразования формируется из аденоцитов коры надпочечников, это приводит к синтезу большого количества андрогенов. Данная патология может появиться в любом возрасте.
Как проходит диагностика новорожденных с помощью неонатального скрининга
Диагностику с помощью неонатального скрининга производят в первые дни жизни младенца. Делается это для того, чтобы предотвратить патогенез АГС и развитие тяжелых форм болезни. Для этого уже на четвертый день жизни у новорожденных детей берут кровь и наносят ее на специальную фильтровальную бумагу. Далее анализ направляется в лабораторию. Генетик производит специальное исследование и при подозрении наличия адрогенитального синдрома у детей, запрашивает у педиатра повторный анализ крови для диагностики заболевания.
Бывает такое, что повторный анализ получается отрицательным. Уровень 21-гидроксилазы в этом случае в норме. Причина ложного результата связана с общим состоянием ребенка в момент забора крови. Отрицательные результаты второго анализа показывают, что ребенок абсолютно здоров и у родителей нет повода для волнения.