Дискинезия желчевыводящих путей у детей — довольно распространенный диагноз. Ууслышать его в поликлинике могут родители как мальчиков, так и девочек, родители с любым достатком и отношением к воспитанию ребенка. О том, что собой представляет заболевание и как с ним бороться, рассказывает любимец миллионов мам детский врач Евгений Комаровский.
О болезни
Дискинезия желчевыводящих путей — это нарушение деятельности желчного пузыря, связанное с нарушением оттока желчи, крайне необходимой организму в первую очередь для расщепления жиров. Вырабатывается она печенью, накапливается в желчном пузыре, «работает» в двенадцатиперстной кишке, куда попадает по специальным желчным путям.
Нарушиться движение желчи может по самым разным причинам.
Самая редкая из них — врожденные пороки развития желчного пузыря, его протоков. Она занимает всего около 5% всех случаев недуга.
Во всех остальных случаях медики говорят о вторичном заболевании, вызванном нарушением питания, разными проблемами с желудком (гастритом, язвенной болезнью и др.), глистными инвазиями, вирусным гепатитом, гормональными нарушениями. Иногда дискинезия может начаться даже в результате перенесенного сильного стресса, психологического и эмоционального потрясения.
Проявляется болезнь нестабильным стулом — чередованием запоров и поносов, рвотой при употреблении жирной пищи или сладкого, плохим аппетитом. Лечение недуга основано на коррекции питания в сочетании с медикаментозными средствами, которые врач назначает в зависимости от того, какой тип болезни обнаружен у ребенка. Дискинезия по гипермоторному типу (с избытком желчи) лечится препаратами, которые расслабляют гладкую мускулатуру («Но-шпа», «Папаверин» и др.), успокоительными, мягкими седативными средствами. Недуг, который протекает по гипомоторному типу (с нехваткой желчи) — желчегонными препаратами.
Дисфункции билиарного тракта у детей
Заболевания желчевыводящих путей являются одной из частых причин абдоминального синдрома и диагностируются чаще у девочек 6–10 лет. Функциональные нарушения пассажа желчи могут приводить к органической патологии желчевыводящей системы, печени, поджелудочной железы и двенадцатиперстной кишки, и не всегда удается установить первичность заболевания какого–либо из органов гастро–гепато–панкреато–дуоденальной зоны, так как между ними складываются очень сложные функциональные взаимоотношения. В основе расстройств функций желчевыделительной системы лежат нарушения, характеризующиеся несогласованным, несвоевременным, недостаточным или чрезмерным сокращением желчного пузыря, желчных протоков и (или) сфинктеров внепеченочных желчных протоков. Для обозначений этих состояний принят термин «Дисфункциональные расстройства билиарного тракта» (Римский консенсус, 1999). Дисфункцию билиарного тракта согласно международной классификации подразделяют на два типа: дисфункцию желчного пузыря и дисфункцию сфинктера Одди. Согласно Римскому консенсусу по функциональным расстройствам органов пищеварения (1999 г.) дисфункция желчного пузыря у взрослых определяется, как комплекс функциональных расстройств продолжительностью свыше трех месяцев, основными клиническими симптомами которых являются боли в животе с локализацией в правом подреберье. Болевой синдром характеризуется многообразием проявлений: от постоянных, длительных до приступообразных. Сопутствующими симптомами являются тошнота, рвота и нарушение стула. У этих больных отмечается повышенное беспокойство и психоэмоциональные нарушения. Диагностические критерии дисфункции сфинктера Одди определены, как комплекс функциональных расстройств продолжительностью свыше трех месяцев, основными клиническими симптомами которых являются рецидивирующие приступы сильных или умеренных болей продолжительностью 20 и более минут, локализующиеся в эпигастрии или правом подреберье (билиарный тип); в левом подреберье, уменьшающиеся при наклоне вперед (панкреатический тип); опоясывающие (сочетанный тип). Боль может сочетаться со следующими признаками: начало после приема пищи, появление в ночные часы, тошнота и/или рвота. Различают первичные и вторичные дисфункции билиарного тракта. К первичным билиарным дисфункциям относятся заболевания, в основе которых лежат функциональные нарушения желчевыделительной системы на почве расстройства нейрогуморальных регуляторных механизмов, приводящих к нарушению оттока желчи и/или панкреатического секрета в двенадцатиперстную кишку при отсутствии органических препятствий. Вторичные дискинезии билиарного тракта сочетаются с органическими изменениями желчного пузыря, сфинктера Одди или возникают при различных заболеваниях органов брюшной полости. Выделяют несколько вариантов нарушений моторной деятельности желчного пузыря и сфинктерного аппарата билиарного тракта: гипотоническую, гипертоническую и гиперкинетическую. Гипотоническая дискинезия обусловлена слабым сокращением желчного пузыря при нормальном или спастическом состоянии сфинктерного аппарата. Гипокинетическая дискинезия характеризуется слабым сокращением желчного пузыря в сочетании со слабостью сфинктеров. Гипертоническая (гиперкинетическая) дискинезия характеризуется сильным сокращением желчного пузыря с недостаточным или нормальным состоянием сфинктерного аппарата. У детей с преобладанием тонуса симпатической нервной системы чаще наблюдаются гипомоторные дисфункции, с преобладанием парасимпатической – гипермоторные. Анатомо–физиологические особенности желчевыделительной системы у детей Желчь, образуясь в гепатоцитах, поступает в желчные капилляры, затем во внутридольковые желчные капилляры, правый и левый долевые протоки, общий печеночный проток. Общий желчный проток, началом которого считается место слияния печеночного протока с пузырным, соединяется с протоком поджелудочной железы внутри стенки 12–перстной кишки. Часто оба протока впадают в общую ампулу, которая заканчивается узким каналом на вершине фатерова соска. Желчные протоки имеют сложный сфинктерный аппарат, представляющий собой пучки продольных и циркулярных мышц: 1) сфинктер Люткинса – в месте впадения пузырного протока в шейку желчного пузыря; 2) сфинктер Мирицци в месте слияния пузырного и общего желчного протоков; 3) сфинктер Одди – располагается на конце общего желчного протока и регулирует не только поступление желчи, панкреатического сока в 12–перстную кишку, но и предохраняет протоки от рефлюкса содержимого кишки. Сфинктер Одди – фиброзно–мышечное образование, состоящее из: • собственно сфинктера большого дуоденального соска (сфинктер Вестфаля), который обеспечивает разобщение протоков с 12–перстной кишкой; • собственно сфинктера общего желчного протока; • сфинктера панкреатического протока. Для нормального функционирования желчевыводящих путей чрезвычайно важно синхронная, последовательная деятельность всего сфинктерного аппарата. Желчный пузырь новорожденного имеет длину около 3 см и веретенообразную форму. В возрасте 6–7 месяцев желчный пузырь приобретает грушевидную или воронкообразную форму, которая сохраняется в последующие годы. Функции желчного пузыря представлены в таблице 1. Физиологическое значение желчи заключается в: • нейтрализации соляной кислоты, пепсина; • активизации кишечных и панкреатических ферментов; • фиксации ферментов на ворсинках; • эмульгировании жиров; • усилении всасывания витаминов А, Д, Е, К; • повышении перистальтики кишечника, усиление тонуса кишки; • уменьшении размножения гнилостных бактерий; • стимуляции холереза в печени; • экскреции лекарственных, токсических веществ, ядов и др. При недостатке желчи в просвете кишечника: • тормозится двигательная функция кишечника; • уменьшается всасывание кальция, витаминов; • увеличивается риск развития остеопороза; • снижается уровень фибриногена; • снижается уровень гемоглобина; • возможно развитие язв, дисфункции половых желез, цирроза печени. Клиническое обследование больного с дисфункцией билиарного тракта По нашим данным (Решетняк Г.П.,1991), хронический гастродуоденит у детей в 100% сочетался с дискинезией желчевыводящих путей. У каждого третьего больного с дискинезией желчевыводящих путей наследственность отягощена по язвенной болезни желудка и 12–перстной кишки. Большая часть детей находились на раннем искусственном вскармливании (76%), 52% из них имели проявления аллергии в анамнезе. Каждый четвертый ребенок ранее перенес острую кишечную инфекцию, имел хронические очаги инфекции, каждый третий – часто болел ОРВИ и получал антибактериальную терапию. Неврологические нарушения выявлены у 24% больных с дискинезией желчевыводящих путей. Для правильной оценки причин развития дисфункций билиарного тракта необходимо уточнить акушерско–гинекологический анамнез у матери, характер вскармливания ребенка с рождения, длительность грудного вскармливания, характер стула, наличие пищевой аллергии и непереносимости пищевых веществ; уточнение характера перенесенных заболеваний – острые кишечные инфекции, паразитарные (лямблиоз) и глистные инвазии, вирусный гепатит и др. Требуется тщательный анализ генеалогического анамнеза. При опросе больного с подозрением на патологию желчевыводящей системы следует обратить внимание на следующее: боли в животе локализуются преимущественно в правом подреберье, реже в околопупочной или эпигастральной области; носят характер кратковременных (приступообразных), либо продолжительных (ноющих); возникают чаще всего после погрешности в диете (употребление жирной, жареной пищи); возможны диспепсические симптомы – тошнота (изредка может быть рвота), нарушение аппетита (сниженный или избирательный), нарушение характера стула (чаще запоры, реже – неустойчивый); симптомы вегетативной дисфункции – головные боли, головокружение, повышенная утомляемость, нарушение сна, снижение умственной и физической работоспособности. При осмотре больного чаще наблюдается бледность, реже сухость кожных покровов. Язык может быть обложен желто–коричневатым налетом. Возможно вздутие живота, увеличение размеров печени, положительные печеночные или пузырные симптомы. При транзиторном холестазе возможно субиктеричное прокрашивание кожи и видимых слизистых, увеличение печени до 2–3 см из–под края реберной дуги, периодически возникающая ахолия стула. Лабораторные методы исследования При дисфункции билиарного тракта в клиническом анализе крови, как правило, изменения не определяются. При воспалительных заболеваниях (холангит, холецистит) в крови наблюдаются лейкоцитоз с нейтрофилезом и палочкоядерным сдвигом, ускорение СОЭ. При биохимическом исследовании крови при холестазе чаще всего отмечается повышение уровня общего и прямого билирубина, холестерина, щелочной фосфатазы, лактатдегидрогеназы, иногда умеренное повышение активности трансаминаз. При проведении дуоденального зондирования в первую очередь проводится визуальная оценка дуоденального содержимого – цвет, консистенция (наличие мути, хлопьев, слизи, осадка) с последующим ее микроскопическим исследованием. Необходимо учитывать, что диагностическая ценность обнаруженных клеточных элементов при микроскопии ограничена, так как желчь в течение нескольких минут разрушает их. При дисфункциях желчевыводящих путей в желчи определяется слизь в небольшом количестве, кристаллы холестерина, микробы. При биохимическом анализе желчи проводится исследование «В» и «С» порций с определением концентрации фосфолипидов, фосфолипаз, щелочной фосфатазы, креатининкиназы, суммарного содержания желчных кислот, холато–холестеринового коэффицента. Также целесообразно определение в желчи продуктов перекисного окисления липидов (малоновый диальдегид) и антиоксидантной системы (токоферол, ретинол и др.). Используя современный уровень диагностических исследований, можно установить характер функциональных или органических заболеваний желчевыводящей системы, определить характер течения заболевания и выработать оптимальный лечебный комплекс. Ультразвуковое исследование занимает ведущее место среди других методов, применяемых для диагностики патологии желчевыводящих путей. Метод может быть применен у ребенка любого возраста и практически не имеет противопоказаний. Эхография позволяет определить расположение и форму желчного пузыря, его внешние контуры, состояние стенки, внутрипузырные патологические структуры, а также определить состояние печени, поджелудочной железы, селезенки. Для уточнения функционального состояния билиарного тракта используют УЗИ с оценкой функции желчного пузыря и сфинктера Одди. При гипермоторной дискинезии на 30–й минуте исследования отмечается сокращение желчного пузыря более чем на 60%, при гипомоторных дискинезиях сокращение происходит менее чем на 40%. При спазме протоков желчный пузырь сокращается на 10–20–й минуте. Динамическая гепатосцинтиграфия является наиболее точным методом в плане дифференциальной диагностики различных форм билиарных дисфункций. С помощью данного метода удается диагностировать начальные функциональные изменения в желчных путях, рефлюксы в желчные протоки, определить нефункционирующий желчный пузырь (табл. 2). Однако у детей использование данного метода возможно только с 12 лет. Показанием к проведению исследования печени с Tc–99m–ИДА у детей является абдоминальный болевой синдром и гепатомегалия, если УЗИ не позволяет установить диагноз. Относительным противопоказанием к гепатохолесцинтиграфии является повышенный уровень прямого билирубина сыворотки крови, так как некоторые производные ИДА (ХИДА, МЕЗИДА) конкурируют с билирубином за связь с белком крови, тем самым снижая информативность метода у детей с гипербилирубинемией. У взрослых в последние годы удалось провести измерения количества выделяемой желчи из различных отделов билиарной системы, манометрические исследования, что позволило говорить о нарушении сфинктера Одди в виде мышечной дискинезии или в сочетании со структурными его нарушениями. Манометрия может служить «золотым стандартом» в диагностике двигательных расстройств сфинктера Одди. Лечение дисфункциональных расстройств билиарного тракта у детей Лечение дисфункций билиарного тракта у детей должно быть своевременным, патогенетически обоснованным, комплексным, с учетом формы и характера течения заболевания, а также состояния других органов пищеварения. Необходимы проведение санации хронических очагов инфекции, ликвидация функциональных нарушений со стороны кишечника, восстановление обменно–энергетических нарушений Восстановительная терапия предусматривает рациональное использование лечебной физкультуры в зависимости от типа нервной деятельности (в ускоренном темпе – для холериков, в замедленном – для флегматиков). Необходимо проведение массажа спины 1–2 раза в год для восстановления нарушенной осанки. Показаны водные процедуры (ванны, души, подводный массаж), массаж кистей и стоп. При патологии печени и желчного пузыря рекомендуется диета №5. Известно, что сам факт приема пищи является хорошим стимулятором поступления желчи в 12–перстную кишку. Поэтому питание должно быть регулярным, необильным, до 5–6 раз в день, желательно в одно и то же время. Диета должна быть физиологичной по возрасту, легко усвояемой, с оптимальным введением белка и углеводов, витаминов и микроэлементов. При дисфункциональных расстройствах билиарного тракта лечение не может быть стандартным, оно должно быть комплексным в зависимости от их формы и характера основного заболевания желудочно–кишечного тракта. При выявлении дисфункциональных расстройств необходимо определить индивидуальный план лечения в период обострения и восстановительной терапии. Учитывая высокую роль нарушений вегетативной и центральной нервной систем, стрессовых ситуаций в реализации двигательных расстройств желчевыводящей системы у детей, необходимо использование средств, направленных на восстановление сна, поведенческих реакций, невротических расстройств, вегетативных нарушений. Хороший эффект при вегетативных дистониях оказывают растительные препараты на основе валерианы, мяты перечной и мяты лимонной. При лечении дисфункций желчного пузыря, обусловленной повышением тонуса сфинктеров билиарной системы, диета должна быть с уменьшенным содержанием жира (0,5–0,6 г/кг/сутки). Рекомендуются жиры преимущественно растительного происхождения. Также показано применение сухого тепла на место проекции желчного пузыря; ограничение приема желчегонных препаратов; прием миотропных препаратов коротким курсом, т.к. они не обладают селективным действием на сфинктеры, а воздействуют и на кишечник. После снятия спазма и боли рекомендуется применение процедур и препаратов, оказывающих механическое опорожнение желчного пузыря, на 3–6 месяцев по индивидуальному плану. При дисфункции желчного пузыря, обусловленной гипомоторной дискинезией, рекомендуется диета с достаточным содержанием жиров растительного происхождения (до 1,0–1,2 г/кг/сутки). Для восстановления моторики пищеварительного тракта назначают прокинетики: домперидон, метоклопромид; холецистокинетики. Среди широкого спектра лекарственных средств, применяемых при заболеваниях гепатобилиарной системы, заслуживает внимания препарат Гепабене. Достоинством препарата является его растительное происхождение, 1 капсула содержит: экстракт дымянки 275 мг и сухой экстракт расторопши 70–100 мг. Экстракт плодов расторопши пятнистой, основным действующим веществом которого является силимарин, при длительном применении способен связывать свободные радикалы в ткани печени, стимулировать синтез белков и фосфолипидов, стабилизируя клеточные мембраны, уменьшая тем самым их проницаемость. В итоге применение силимарина ведет к предотвращению потери компонентов клетки, в том числе трансаминаз, что клинически проявляется уменьшением цитолитического синдрома. Алкалоид фумарин стимулирует выработку эндогенного холецистокинина, нормализует выработку желчи, устраняет дискинезию желчевыводящих путей как гипо–, так и гиперкинетического типа, оказывает спазмолитическое действие на сфинктер Одди и, следовательно, увеличивает пассаж желчи и выведение желчных кислот через кишечник. Кроме того, через механизм обратной связи Гепабене снижает всасывание холестерина в кишечнике, секрецию холестерина в желчь и синтез холестерина в печени, что уменьшает литогенность желчи. Препарат назначают детям от 6 до 10 лет по 1 капсуле 2 раза во время еды, детям от 10 до 14 лет – по 1 капсуле 3 раза в день во время еды. Капсулы Гепабене принимают внутрь целиком, во время еды, запивая небольшим количеством жидкости. Растительный препарат Гепабене можно использовать для лечения билиарных дисфункций у детей в качестве желчегонного, спазмолитического и гепатопротекторного средства. Таким образом, ранняя диагностика и своевременное лечение дисфункции билиарного тракта позволяют предупредить более тяжелую патологию желчевыводящей системы. Широкий арсенал лекарственных средств обеспечивает возможность выбора наиболее эффективного и безопасного препарата или комбинации лекарственных средств зависимости от патогенетических особенностей билиарной дисфункции.
Литература 1. Коровина Н.А., Захарова И.Н. Холепатии у детей и подростков.М–2003.–68 с. 2. Решетняк Г.П. Структурно–функциональные нарушения и дисхолия при заболеваниях билиарной системы у детей. Дисс..к.м.н.М.–1991.–131 с. 3. Урсова Н.И. Дисфункциональные расстройства билиарного тракта у детей: критерии диагностики и коррекции Педиатрия. 2002. №1. стр. 23–24. 4. Сапожников В.Г. Современные методы диагностики и лечения гастродуоденальной патологии у детей Архангельск.1997.–263
Мнение доктора Комаровского
Евгений Комаровский подчеркивает, что ни разу не встречал в своей практике такой диагноз у детей из многодетных семей. Не потому, что родителям некогда тщательно и детально обследовать каждого своего ребенка, а потому, что в больших семьях детей обычно не перекармливают.
Именно перекармливание Евгений Олегович считает основной причиной появления дискинезии желчевыводящих путей.
Когда ребенок единственный в семье и чрезмерно любимый всеми домочадцами, довольно часто родители допускают такую ошибку. Они кормят малыша не тогда, когда он действительно голоден и просит есть, а тогда, когда мама и папа решили, что время пришло и уже «пора кушать».
Еще одна крайность — скармливание чаду объема пищи, который он способен уместить в желудке, но никак не способен переварить.
Некоторые мамы, но чаще бабушки и дедушки, «грешат» тем, что стараются всю пищу для ненаглядного младенца сделать как можно более мягкой, жидкой, протертой, кормят только теплым и измельченным. Излишняя кулинарная обработка продуктов, подчеркивает доктор Комаровский, тоже часто становится причиной появления заболевания.
Довольно часто такой диагноз ставят деткам, чьи родители очень любят экспериментировать с разными прикормами без учета возрастных особенностей пищеварения ребенка.
Как ни странно, но в группе риска и малыши, родители которых являются приверженцами обязательной стерилизации всего, с чем имеет дело кроха — сосок, бутылочек, пустышек, погремушек, посуды. Такая патологическая, по словам Евгения Комаровского, тяга к стерильности до добра не доводит, так как помимо дискинезии может являться косвенной причиной возникновения аллергических реакций.
Лечение
Единого подхода в лечении детской дискинезии желчевыводящих путей нет и быть не может, говорит Евгений Комаровский. Все строго индивидуально и во многом зависит от причин, которые привели к нарушению оттока желчи. Лечить, говорит доктор, нужно не саму дискинезию, а именно причины, которые к ней привели.
В терапии всех типов заболевания следует придерживаться строгой диеты, ее следует уточнить у лечащего врача. Как правило, полностью запрещены жирное и жареное, маринады, консервы, сладкое. При гипермоторной дискинезии (избыточном желчевыделении) важно кушать пшеничную и гречневую каши, зелень, овощи и хлеб. Не стоит при таком нарушении есть мороженое и пить холодные напитки, куриные желтки, а также продукты, которые способствуют газообразованию — бобы, горох и капусту.
Из медикаментов требуются препараты, которые сглаживают гладкую мускулатуру («Но-шпа), полезны препараты магния. Кроме того, если у ребенка нет болей, доктор может рекомендовать прием лечебной минеральной воды в строго определенных индивидуальных дозировках.
При терапии нужно неукоснительно соблюдать назначения врача и диету. Даже после окончания курса лечения не нужно бросаться с энтузиазмом пичкать ребенка всем подряд. Правильное сбалансированное питание без переедания позволит избежать рецидивов недуга. Эти же принципы следует считать лучшей профилактикой болезни.
Подробнее смотрите ниже в выпуске доктора Комаровского.
медицинский обозреватель, специалист по психосоматике, мама 4х детей
Фитотерапия
Наряду с прочими билиарными патологиями, дискинезию желчного можно лечить средствами народной медицины. Нередко врачи рекомендуют принимать настои и отвары лекарственных трав в дополнение к медикаментозной терапии. Однако фитолечение следует начинать после выхода из рецидива и стихания острых проявлений.
При подтвержденной гипертонической форме дискинезии облегчить состояние больного и ускорить выздоровление помогут рецепты:
- настой мяты перечной — на 10 г сырья добавляют 250 мл кипятка, оставляют настояться на 30 минут, процеживают и принимают по 50-70 мл за полчаса перед завтраком, обедом, ужином;
- отвар корня солодки — 10 г сырья заливают стаканом кипящей воды и держат на водяной бане 25 минут, фильтруют и пьют перед основным приемом пищи за 30 минут.
Если у больного гипокинетическая дискинезия, улучшить моторику желчного пузыря помогут травы с желчегонным действием — кукурузные рыльца и бессмертник. Дополнительно такие травы налаживают работу ЖКТ, выводят из организма лишний холестерин.
- Настой кукурузных рылец — на 10 г сырья добавляют стакан кипятка, дают настояться полчаса, процеживают. Принимают по четверти стакана за 30 минут до приема пищи. Курс длится 3 недели.
- Отвар бессмертника — 30 г сырья заливают 300 мл кипятка и держат на водяной бане 30 минут, постоянно помешивая состав. После остывания процеживают и пьют трижды за сутки по 50 мл, до приема пищи. Курс лечения — не меньше 21 дня.
Если человек страдает от смешанного типа патологии, рекомендуется принимать ромашковый чай. Регулярный прием поможет снять воспаление, наладить перистальтику кишечника и моторику желчного пузыря, снять диспепсические признаки дискинезии в виде метеоризма и вздутия живота. Дополнительно ромашковый чай купирует негативные проявления со стороны нервной системы — нормализует сон, улучшает аппетит. Способ приготовления прост — 10 г цветков ромашки запаривают 200 мл кипятка, оставляют на 5 минут, процеживают. Пить чай можно до 4 раз в день, длительно.
Больные с дискинезией желчного пузыря нуждаются в постоянном врачебном контроле. При раннем выявлении недуга, адекватно подобранном лечении и ежегодном проведении поддерживающей терапии, пожизненном соблюдении диеты и ведении здорового образа жизни прогноз на выздоровление благоприятный. Отказ от лечения и игнорирование врачебных предписаний всегда приводят к негативным последствиям в виде раннего камнеобразования и воспаления желчного пузыря.
Причины
Причины заболевания часто бывают связаны с:
Лечение болезни, клинические рекомендации
Клинические рекомендации даются индивидуально, с учетом формы заболевания и степени выраженности симптоматики
ДЖВП может иметь первичную и вторичную этиологию. Во второй ситуации важно выяснить и устранить причины расстройства. По-другому полностью восстановить работу ЖП будет проблематично.
Схема основной терапии разрабатывается индивидуально, с учетом формы заболевания и степени выраженности симптоматики.
При гипертонической дискинезии детям назначают спазмолитические препараты с платифиллином, дротаверином или папаверином. Целесообразно использовать желчегонные средства, стимулирующие секрецию желчи. Подбираются преимущественно лекарства растительного происхождения – Аллохол, Холагон и др. Разрешено применять травяные отвары и фитосборы.
Основное лечение дополняется использованием седативных средств на основе валерианы лекарственной, пустырника, брома. Обязательно проводятся тепловые процедуры (сеансы озокерита или парафиновых аппликаций), физиотерапия, теплые хвойные ванны. При завершении острой фазы заболевания детям назначается курс ЛФК, проводимый под руководством инструктора.
Гипотоническая форма патологического процесса лечится при помощи медикаментов, ускоряющих отток желчи. Такой эффект достигается за счет употребления яичного желтка, ксилита, сорбита, сульфата магния. Устранить холестаз удается благодаря тюбажу по методике Демьянова. Детям назначаются препараты, обладающие тонизирующими свойствами: элеутерококк, Пантокрин. При стихании патологического процесса проводится курс стимулирующей физиотерапии, ЛФК и теплые углекислые ванны.
Рецепты народной медицины являются хорошими помощниками в процессе основного лечения. Но самостоятельно пытаться справиться с болезнью, используя только такие методы лечения, нельзя. Неправильная дозировка или наличие противопоказаний к употреблению того или иного средства может только усугубить положение пациента. Особенно опасно самолечение для детей. Чтобы не допустить развития осложнений, перед употреблением любого народного средства следует проконсультироваться с врачом.
Чтобы не допустить осложнений в будущем, пациентам, у которых удалось своевременно вылечить дисхолию, рекомендуется регулярно проходить плановый осмотр с целью профилактики и вести здоровый образ жизни.
Патологические изменения в желчевыводящих путях могут развиться в любом возрасте. Именно поэтому очень важно своевременно выявить и устранить недуг, не дожидаясь серьезных и зачастую необратимых изменений. В приведенной информации рассмотрены основные причины и признаки дисхолии желчного пузыря, а также методики лечения.
Народные рецепты
При ДЖВП действенными будут такие народные средства:
- Залить ложку геркулесовых хлопьев 50 мл крутого кипятка и настоять до тех пор, пока они не «набухнут». После остывания полученную кашицу можно давать ребенку. Употреблять блюдо необходимо за полчаса до основного приема пищи 2 раза в день – утром и вечером. Проводить такое лечение рекомендуется на протяжении всего курса медикаментозной терапии.
- Полезны для желчного пузыря и плоды шиповника. 1 ст. л. ягод размять до получения сока, залить стаканом кипятка и накрыть крышкой. Поставить смесь на медленный огонь и прокипятить 3–4 мин. Затем лекарство снять с плиты и настоять еще 3–4 часа. Готовый настой хорошо профильтровать и довести до первоначального объема кипяченой водой. Давать лекарство ребенку нужно 3 раза в день за полчаса до еды. Разовая доза – 100 мл настоя. В теплый, но не горячий, напиток можно добавить немного меда – он улучшит вкусовые качества лекарства. Шиповник обладает противовоспалительными свойствами и регулирует деятельность органов пищеварительного тракта.
Эти рецепты можно чередовать на протяжении всего курса лечения. Допускается также их сочетание, но перед этим родители больного ребенка должны проконсультироваться с педиатром или гастроэнтерологом.
Правила питания при дисхолии
Рассказав маме и папе, что такое дисхолия, гастроэнтеролог должен объяснить им важность соблюдения малышом диеты. В течение первых пяти дней он должен кушать часто и мелкими порциями. От копченостей, жареного и жирного кроху придется оградить.
Наладить функции желчного пузыря позволяют пшеничные отруби. На одни сутки будет достаточно 30 г. Продукт понижает уровень ХС в желчи. В рацион детей его вводят следующим образом:
- отруби обдают кипятком и сливают жидкость;
- массу добавляют в пищу разовой дозировкой 0,5 – 1 ч. л. (всего 3 р. в день);
- с началом 3-ей недели объём увеличивают вдвое и дают отруби малышу еще 2 недели.
Для восстановления желчи крохе полезно принимать оливковое масло (по 1 ст. л. натощак). Продукт разрешается добавлять во все блюда и заменять ним подсолнечное масло. В летнее время выделение желчи хорошо ускоряют салаты из свежих огурцов и капусты с добавлением укропа, базилика, кинзы.
Возможные осложнения
При отсутствии лечения такое заболевание способно спровоцировать развитие у ребенка:
- заболеваний 12-перстной кишки;
- гастрита;
- холецистита;
- печеночных патологий.
При гипотонической форме болезни возникает холестаз – застой желчи. Он способен привести к другим, не менее опасным, осложнениям – печеночной колике и желчнокаменной болезни. К тому же воспалительный процесс с желчного пузыря способен перейти на поджелудочную железу с последующим развитием острого панкреатита.
Симптомы
Выявление подобного рода недугов чрезвычайно затруднено, в первую очередь вследствие недостаточно сильных проявлений.
В большинстве случаев на ранних стадиях заболевания, симптоматика весьма скудная, к тому же в ряде случаев болевые и дискомфортные ощущения отсутствуют вообще. Это приводит к тому, что пациенты обращаются за врачебной помощью уже на запущенных стадиях болезни.
Насторожить должны следующие проявления:
- Боль справа под ребрами, может отдавать под лопатку, в плечо или ключицу.
- Тошнота или рвота, исключающая другие причины.
- Отсутствие аппетита, потеря веса.
- Быстрая утомляемость.
- Периодически появляющийся горький привкус во рту.
- Расстройства пищеварительной функции, частые запоры или диарея.
- Чувство жжения в пищеварительном тракте, отрыжка и метеоризм.
Обычно интенсивность симптомов свидетельствует о начавшемся процессе камнеобразования. При отсутствии нарушений в оттоке желчи, негативные проявления не определяются, пациент даже не догадывается о возможных проблемах.
Именно поэтому, при угрозе такого заболевания в первую очередь по наследственным факторам, необходимы регулярные обследования желчного пузыря, его протоков, а также общей пищеварительной системы в целом.
Профилактические мероприятия
Диета — основной помощник в лечении и профилактике дискинезии желчевыводящих путей
Для предотвращения первичного или повторного развития болезни у детей, врачи-педиатры и гастроэнтерологи рекомендуют уделить особое внимание рациону ребенка. Следует оградить его от употребления холодной или горячей пищи. Вместо этого в меню рекомендуется включить продукцию растительного происхождения – фрукты, овощи, ягоды, крупы и злаки.
Полезно употреблять кисломолочные изделия – творог, сметану, ряженку, кефир. По возможности, они должны быть не покупными, а домашними. Если у ребенка нет аллергии, ему нужно давать яйца – вареные или в виде парового омлета.
При отсутствии гиперчувствительности можно включать в рацион детей сливочное и растительные масла. Наряду с вышеперечисленными продуктами они помогают поддерживать тонус желчного пузыря в норме.
Дискинезия желчевыводящих путей – серьезное функциональное расстройство, симптомы которого трудно выявить на начальных стадиях развития болезни. Но если они были замечены, игнорировать их нельзя.
Если родители своевременно обратятся за врачебной помощью, патологию удастся излечить без последствий для детского здоровья. Главное – неотступно следовать клиническим рекомендациям, данным педиатром или детским гастроэнтерологом.
Лечение минеральной водой
Лечение дисфункции желчного пузыря минеральной водой проводят после предварительной консультации с лечащим врачом. Но наличие камней является противопоказанием для данной процедуры.
Разогрейте минеральную воду без газа до 40°С. Выпейте сразу 1-2 стакана, но небольшими глотками. Лягте в постель на правый бок, положите под него теплую грелку. В течение часа продолжайте пить небольшими глотками подогретую минеральную воду, чтобы общий объем выпитой жидкости составлял 400-500 мл.
При появлении умеренных болезненных ощущений в области правого подреберья необходимо принять любой спазмолитик. Во время процедуры возникают сокращения желчного пузыря, желчь выходит в двенадцатиперстную кишку, что устраняет застойные явления и предупреждает образование конкрементов в будущем.
Тюбаж
Тюбаж желчного пузыря при дисфункции можно проводить разными способами. Чаще всего используют минеральную воду без газа, в которую необходимо добавить десертную ложку сорбита (на стакан жидкости) и медленно выпить. Затем нужно лечь на правый бок с грелкой, подтянув ноги к груди. Рекомендуется укрыться теплым одеялом.
Тюбаж можно проводить и с магнезией. Она усиливает желчегонное действие процедуры. В стакане теплой минеральной воды нужно растворить столовую ложку порошка магнезии и выпить состав небольшими глотками.
Перед тюбажом и несколько дней после него соблюдайте диету, ограничивая жирные блюда. Нельзя употреблять жареные продукты и алкоголь. Более подробно о процедуре можно прочитать в статье Что такое тюбаж и как его правильно провести
Дыхательная гимнастика
При симптомах дисфункции желчного пузыря у взрослых можно проводить дыхательную гимнастику. Ее цель — восстановить нормальный кровоток в области эпигастрия и моторные функции. Делают гимнастику в положении стоя. Попробуйте на вдохе надувать живот и задерживаться в таком положении на несколько секунд. В положении стоя руки на поясе приподнимите плечевой пояс и голову вверх на вдохе, а на выдохе медленно возвращайтесь в исходное положение.
Лечение травами
Травы при симптомах дисфункции желчного пузыря необходимо использовать с осторожностью, чтобы не спровоцировать выраженные спазмы и появление колики. Легкий и безопасный желчегонный эффект дают кукурузные рыльца. Залейте столовую ложку травы стаканом кипятка и дайте постоять 20 минут. Лучше это делать в термосе. Принимайте настой теплым небольшими глотками в течение дня.
Также при дисфункции желчного можно принимать корень одуванчика, ромашку, шиповник, цикорий. Травы можно комбинировать друг с другом или использовать по отдельности.
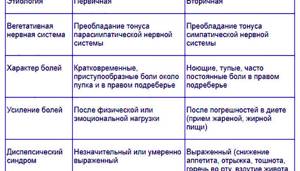
Причины дискинезии желчевыводящих путей у детей (ДЖВП)
Дискинезии желчевыводящих путей бывают первичные и вторичные.
Первичные ДЖВП связаны у детей с врожденными пороками развития желчных путей (удвоение желчного пузыря и протоков, врожденное сужение, перетяжки и перегородки в желчном пузыре и т. д.). Первичные ДЖВП встречаются у детей достаточно редко,, примерно в 10 % случаев.
Вторичные ДЖВП — нарушение функции (сокращения) желчевыводящих путей, связанные с различными заболеваниями.
Большинство врачей склоняются к мнению, что ДЖВП — не самостоятельное заболевание, а следствие различных нарушений.
Играют роль следующие факторы:
- Наследственная предрасположенность.
- Нерациональное питание (особенно употребление большого количества жирной и жареной пищи).
- Как следствие различных нарушений пищеварения. Сопутствует гастриту, гастродуодениту, язвенной болезни, панкреатиту, холециститу и др.
- Вирусный гепатит.
- Глисты и лямблии.
- Кишечные инфекции.
- Гормональные нарушения.
- Расстройства вегетативной нервной системы.
- Предрасполагает к ДЖВП психоэмоциональное напряжение, стресс, значительные физические нагрузки.
В детском возрасте может быть проходящим явлением, когда идет очень бурный рост костно-мышечной системы, и внутренние органы за ним не поспевают. Обычно это случается в подростковом периоде, когда ребенок очень быстро вытягивается.
Как распознать дисхолию
Клиническая картина при дисхолии желчного пузыря характеризуется болевыми ощущениями.
Дискомфорт у ребенка возникает после употребления острой, жирной и жареной пищи.
Боль бывает тупой и острой, иррадиирующей в правое плечо, лопатку, правую сторону шеи. Если синдром не получается купировать спазмолитиками и согревающими процедурами, значит, воспаление покинуло границы пузыря.
Важным признаком изменений в желчи является ощущение горечи во рту. Иногда к нему присоединяется чувство тяжести в эпигастральной зоне. И довольно редкими явлениями у детей считаются тошнота и рвота.
Кишечные нарушения как симптомы дисхолии выражаются по-разному. У малыша могут наблюдаться:
- поносы, порой слишком зловонные;
- постоянное выделение газов;
- атрофия слизистых тканей желудка;
- выброс содержимого 12-перстной кишки в желудок, отчего ощущается горечь во рту.
Для оценки состояния желчевыводящих путей маленьких пациентов направляют на эзофагогастродуоденоскопию и УЗИ. Некоторые полезные данные доктора извлекают из ответов биохимического анализа крови. Постановку диагноза облегчает семейный анамнез, неврологический статус и индивидуальные особенности организма.
Терапевтические мероприятия специалисты разрабатывают на основании диагностических сведений. Родители получают диетические рекомендации и рецепты на приобретение медикаментов, улучшающих отток желчи и повышающих секрецию кислот.
Клинические формы и проявления дискинезии желчевыводящих путей у детей (ДЖВП)
Гипермоторная (или гиперкинетическая) ДЖВП. Возникает при излишнем спастическом сокращении желчного пузыря. Характерны резкие кратковременные приступы болей (колики) в правом боку. Боли усиливаются при быстром беге и ходьбе (обычно на уроках физкультуры), в стрессовых ситуациях и при нарушении диеты. Больные гипермоторной ДЖВП не переносят жирное, жареное и желтки яиц.
Гипомоторная (или гипокинетическая) ДЖВП. Желчный пузырь сокращается вяло. Характерны тупые, ноющие боли в правом боку, скорее похожие на ощущение распираний, тяжести, дискомфорта. Боли усиливаются при нарушении диеты или при эмоциональном напряжении. Для детей с гипомоторной ДЖВП характерны запоры.
Смешанная ДЖВП. Сочетает в себе признаки и гипомоторной и гипермоторной форм. В разных ситуациях ведет себя непредсказуемо.
Помимо болей в животе, ДЖВП обычно сопровождают:
- Снижение аппетита.
- Тошнота.
- Непереносимость жирной пищи.
- Иногда рвота при переедании жирной и сладкой пищи.
- Горечь во рту.
- Неустойчивый стул (чередование запоров и поносов).
- У больных ДЖВП обычно есть признаки расстройства вегетативной нервной системы.
Хронический холецистит у детей. Причины. Клиника. Диагностика. Лечение. Прогноз.
– это воспалительное заболевание продолжительностью более 6 месяцев, поражающее стенки желчного пузыря преимущественно в области шейки, протекающее как правило с нарушением циркуляции желчи.
Причины:
– инфекционная, допускается аллергический генез болезни, первично-асептическое (химическое) воспаление, как результат длительной дисхолии. Ферментативный генез, вследствие повреждения эпителия слизистой желчевыводящих путей панкреатическими ферментами. Инфекция поступает в желчевыводящие пути лимфогенным, гематогенным и восходящим путем.
Клиника:
– субфебрилитет и умеренный лейкоцитоз. В период обострения возможна выраженная интоксикация. Болевой синдром: боли в животе интенсивные и длительные, чаще приступообразного характера, возникающие или независимо от приема пищи или после приема жирной пищи, физической нагрузки. Боле не связаны с сезоном года. Основная локализация боли – правое подреберье и в «пузырных» точках. Положительными бывают симптомы – Ортнера, Мерфи, болезненность в точке Кера, симптом Лепине. У детей старшего возможна атипичная локализация болевого синдрома- боли в области сердца, боли в подложечковой области или за грудиной (эзофалгическая форма). Диспептический синдром: тошнота, рвота, не приносящая облегчения, склонность к запорам. Наиболее выражена клиника при холецистохолангите.
Диагностика:
-дуоденальное зондирование (Желчь при осмотре мутная, неоднородная, иногда с хлопьями, содержит большое количество слизи; при микроскопии желчи – определяется большое количество лейкоцитов (более 10 в п/зр), аморфные соли желчных кислот соли билирубината кальция, холестерина)
-анализ крови (повышение уровня Ig- М, G, а также повышение активности щелочной фосфатазы сыворотки крови.)
-холецистография (нарушения двигательной функции желчных протоков, резкое снижение концентрационной функции, увеличение в размерах желчных протоков, деформация «шейки» его – « яблоко на тонкой ножке»)
-УЗИ (врожденные изменения ЖП, изменения стенок пузыря, утолщение и уплотнение их, расслоение стенок (симптом слоистости)).
Лечение:
-в условиях стационара в период обострения
-постельный режим; диета стол №5; желчегонные продукты (овощные соки, растительное масло, яйца); желчегонные препараты; антибактериальная терапия (ампициллин с эубиотиком)
Прогноз:
-холецистэктомия; несложный холецистит имеет отличный прогноз, с очень низкой смертностью; могут развиться некоторые осложнения (рак ЖП, желтуха, панкреати, перфорация).
Диагностика дискинезии желчевыводящих путей у детей (ДЖВП)
При подозрении на дискинезию желчевыводящих путей ребенку обычно проводится:
- Ультразвуковое исследование (УЗИ) желчного пузыря и желчных путей. Исследование показывает объем пузыря, состояние его стенки, наличие камней, перегородок, врожденных деформаций, осадок желчи (признак застоя желчи в желчном пузыре, состояние предкамнеобразования), состояние протоков и т. д.
- УЗИ с пробным завтраком. Больному дается нагрузка различными завтраками, которые включают в себя жирные продукты (сливочное масло, сметана, желток). УЗИ проводят до завтрака, и после через полчаса и через час. Врач смотрит, насколько хорошо и своевременно сократился желчный пузырь после еды. С помощью УЗИ с пробным завтраком можно определить клиническую форму ДЖВП (гиперкинетическия или гипокинетическая).
- Дуоденальное зондирование. Это исследование работы желчного пузыря и желчи: в двенадцатиперстную кишку ребенка вводится зонд, с которым он сидит в течение достаточно длительного времени. За это время берутся несколько порций желчи для исследования. По характеру желчи можно обнаружить признаки воспаления, склонность к образованию камней, яйца глистов, лямблии и др. Этот метод последнее время используется все реже.
- Рентгенологическое обследование (проводится не всем детям, а только при подозрении на пороки развития протоков и желчного пузыря).
- По показаниям проводят ЭГДС (по бытовому — гастроскопия).
- ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография) — метод, сочетающий эндоскопическое ЭГДС и рентгеновское обследование. Проводится по показаниям.
Как лечить дискинезию
Лечение дискинезии желчевыводящих путей у детей не является простым. Это заболевание является лишь следствием, поэтому лечить нужно первопричину.
Правильное питание
Так как при дискинезии желчевыводящих путей жалобы появляются после еды, необходимо пересмотреть питание ребенка. Основой диеты является стол №5, рекомендуемый при всех заболеваниях печени и желчевыводящих путей.
Ребенку запрещается есть жирную и богатую углеводами пищу. Разрешается постное мясо, обезжиренные молочные и кисломолочные продукты, любые фрукты и овощи. Питание должно быть дробным, 5-6 раз в день. Не рекомендуются интервалы более 4 часов между приемами пищи, чтобы не провоцировать застой желчи.
Физическая нагрузка
Гипотоническая дискинезия требует повышенной физической нагрузки. В корне неверно давать таким детям полное освобождение от уроков физкультуры. Гиподинамия только ухудшит состояние ребенка. Дети просто должны быть активными и играть со сверстниками на свежем воздухе.
Упражнения на укрепление мышц брюшного пресса улучшат отток желчи. Не рекомендуется долго лежать на правом боку, так как это приводит к застою в желчном пузыре. Самым лучшим видом спорта для таких детей является плавание.
Медикаментозная терапия
Для гипокинетического и гиперкинетического типа дискинезии желчевыводящих путей у детей лечение будет отличаться. В первом случае нужно стимулировать желчевыведение, во втором — снять спазм.
- Холеретики — препараты, усиливающие выведение желчи. Они делаются на основе куркумы или компонентов желчи животных. Самыми известными препаратами данной группы являются Аллохол и Холензим.
- Спазмолитики, например, Но-Шпа или Бускопан, снимут спазм сфинктера Одди и откроют дорогу желчи.
Альтернативные способы лечения
Широко применяется лечение народными способами при ДЖВП. Можно заваривать желчегонные сборы трав. Их существует три вида:
- №1 используется при воспалительных заболеваниях печени и желчевыводящих путей;
- №2 подходит для гипокинетического типа дискинезии;
- №3 обладает спазмолитическим эффектом.
Применяя их в составе комплексной терапии, можно хорошо скорректировать работу желчного пузыря. Стоить помнить о возникновении аллергических реакций у детей на растительные препараты.
Хирургическое лечение
При неэффективности консервативной терапии и сохранении выраженного болевого синдрома показано удаление желчного пузыря, холецистэктомия. Операция оправдана также в том случае, если из-за застоя желчи начали формироваться конкременты.
Диетическое питание детей с ДЖВП
Основным в лечении ДЖВП является диета. Без налаживания правильного питания ребенка успехов не добиться, какими бы чудо-таблетками вы его не кормили. Детям с дискинезией желчевыводящих путей традиционно назначается стол № 5 по Певзнеру или печеночный стол. Правда, есть свои особенности в диете у детей с повышенным и сниженным тонусом желчного пузыря. Об этом сказано ниже. Диета назначается ребенку сроком на 1,5—2 года, но и в дальнейшем следует придерживаться правильного питания: не объедаться жирным, жареным, не увлекаться пряностями и т. д.
Детям с дискинезией желчевыводящих путей категорически противопоказаны: Кола (Пепси-кола, Кока-кола и др.), чипсы, «Мак-доналдс», майонез, кетчуп.
Что такое дисхолия желчного пузыря?
Изменение в составе желчи приводит к патологическому состоянию. Прежде всего нарушается соотношение желчных кислот и холестерина (в пользу последнего), повышается содержание пигментов, уменьшается количество воды. За счет этого желчь сгущается — этот процесс называется дисхолией. Чем гуще желчь, тем выше риск камнеобразования.
Дисхолия провоцируется следующими факторами:
- инфекционный процесс в желчном пузыре (источником его может быть любой очаг инфекционного воспаления в организме);
- избыточное питание (злоупотребление жирной, жареной пищей, переедание);
- алкоголь;
- отсутствие двигательной активности;
- заболевания печени (жировой гепатоз, гепатит, цирроз);
- печеночные паразиты (лямблиоз, описторхоз);
- нарушение деятельности органов внутренней секреции (щитовидная железа, поджелудочная железа);
- наследственные причины.
Лечение ДЖВП гипермоторного типа у детей
I. Диета. В целом детям с гипермоторной ДЖВП нужно придерживаться принципов диетического питания, указанных выше. Однако здесь есть свои особенности. Тонус и сократительная способность желчного пузыря высокие. Показаны продукты, снижающие его напряжение, и не рекомендуются те, которые усиливают его сокращение.
- Рекомендуются продукты, содержащие магний: пшеничная и гречневая каши, пшено, хлеб, овощи, особенно зелень.
- Не рекомендуются: охлажденные продукты и напитки (мороженое, газировка, коктейли); яичный желток; большое количество жира; грубая клетчатка (ржаной хлеб, хлеб из муки грубого помола); газообразующие продукты (бобы, горох, капуста).
II. Медикаментозное лечение.
Препараты, расслабляющие гладкую мускулатуру: но-шпа, папаверин, дюспаталин, спазмофен, одестон, препараты красавки.
Препараты, успокаивающие нервную систему: валериана, пустырник, препараты брома и др.
Препараты магния: панангин, аспаркам, магне В6, магнерот, донат-магний.
Все медикаментозное лечение назначается строго врачом. Доктор может назначить и другие препараты на свое усмотрение, в зависимости от индивидуальных особенностей течения болезни.
III. Минеральная вода. Назначается вне обострения, при отсутствии болей. Правила приема:
- Прием воды начинают с половины дозы первые 2—3 дня, а потом постепенно увеличивают количество до полной дозы.
- Курс лечения составляет 30—45 дней 2 раза в год.
Принимают минеральную воду: славяновская, смирновская, ессентуки № 4 и № 20, нарзан, 5-6 раз в день дробно в возрастной дозировке.
IV. Физиотерапия:
- Лечебная физкультура (ЛФК).
- Электрофорез с магнием, новокаином и др.
Диагностика и лечение
Предварительный диагноз можно поставить на основании клинической симптоматики. Подтвердить опасения врача поможет ультразвуковое исследование брюшной полости, гастродуоденоскопия, а также биохимический анализ крови. Специалист обязательно осмотрит пациента, установит его неврологический статус, соберет информацию о заболеваниях его близких родственников, а также узнает об индивидуальных особенностях организма.
Терапия дисхолии должна быть комплексной и включает она в себя правильный распорядок дня, диетическое питание, физические нагрузки и медикаментозное лечение. Снять болевой синдром, устранить причину недуга, улучшить работу пищеварительного тракта и очистить организм помогут такие препараты:
- ферментативные средства;
- спазмолитики;
- анальгетики;
- противовоспалительные средства;
- антибиотики при бактериальном поражении.
Предупредить дисхолию гораздо легче, чем лечить. Профилактические мероприятия включают в себя следующее:
- избегать стрессовых ситуаций;
- периодическое обследование;
- сбалансированное питание, включающее употребление овощей и фруктов;
- занятия спортом;
- отказ от вредных привычек: наркотиков, курения и злоупотребления алкоголем.
Стрессовые ситуации и эмоциональные перегрузки могут вызвать обострение недуга, поэтому старайтесь не нервничать
Причины развития патологии
В гастроэнтерологии дискинезию желчного пузыря подразделяют на первичную и вторичную. В основе такого деления — причины, спровоцировавшие недуг. Также в современной гастроэнтерологии активно изучают теорию о нарушении в функционировании печеночных клеток, которые сразу производят желчь с измененным составом.
При первичной форме дискинезии желчного пузыря причины дисфункции кроются в функциональных нарушениях, обусловленных врожденным несовершенством органа и путей, по которым циркулирует желчный секрет. Факторы риска, приводящие к развитию первичной формы дискинезии:
- подверженность стрессовым ситуациям, сбои в работе нервной системы провоцируют несоответствие между сократительной функцией и расслаблением стенок желчного пузыря и сфинктеров;
- неправильное питание — прием больших объемов пищи, злоупотребление жирными и жареными продуктами, питание всухомятку, длинные временные промежутки между приемами пищи;
- гиподинамия в сочетании с мышечной гипертрофией и низкой массой тела;
- болезни аллергического происхождения — пищевая непереносимость, атопический дерматит;
- наследственный фактор, повышающий риск развития дискинезии у потомства при наличии патологии у одного из родителей.
Вторичная форма дискинезии представлена в виде структурных преобразований в желчном и протоках, сформированных по причине перенесенных и имеющихся патологий. Распространенные причины вторичной дискинезии:
- заболевания органов пищеварения — гастрит, энтероколит, язва желудка и ДПК;
- патологии билиарных органов — желчекаменная болезнь, цирроз, холецистит;
- хронические патологии органов брюшины, малого таза — воспаление почек, поликистоз яичников, сальпингоофорит;
- кишечные инфекции и носительство сальмонеллы;
- недуги, вызванные паразитами — энтеробиоз, лямблиоз;
- гормональный дисбаланс из-за ожирения, гипотериоза;
- аномальное строение желчного — единичные и множественные перетяжки внутри органа, перегибы.