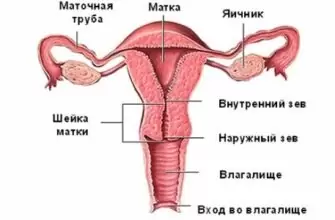
Если повторное исследование показывает такой же результат, то женщине диагностируется гестационный сахарный диабет.
Сбой углеводного обмена
Часто женщины до беременности не сталкивались с проявлениями сбоя углеводного обмена.
После родоразрешения показатели сахара входят в норму, но сигнализируют о вероятности нарушений эндокринной системы в дальнейшем. Гестационный диабет беременных имеет код по МКБ 10 — О24.4.
Почему возникает заболевание?
- Поджелудочная железа функционирует в усиленном режиме, обеспечивая производство необходимого количества инсулина, который корректирует уровень сахара в организме.
- Одновременно инсулин вступает в противоборство с прогестероном — гормоном, который вырабатывается плацентой, что блокирует его действие.
- К тому же гормоны приводят к потере клетками восприимчивости к инсулину, что в результате способствует повышению концентрации глюкозы.
Существуют категории женщин наиболее подверженных возникновению этой патологии. Планируя беременность, стоит ответственно подойти к предупреждению возможных рисков.
Чаще глюкоза повышена у беременных, у которых отмечается:
- избыточный вес;
- наследственные факторы;
- заболевания яичников;
- возраст после 40 лет;
- вредные привычки (курение, алкоголь);
- гестационный сахарный диабет в предыдущую беременность;
- многоводие;
- внутриутробная гибель плода;
- крупный плод;
- ранее установленные проблемы с вынашиванием и рождение плодов с патологиями;
- принадлежность к определенной национальности — у азиаток, латиноамериканок и африканок более часто отмечается ГСД;
- неоднократные случаи повышения глюкозы в крови в прошлом.
За беременными, которые относятся к этим категориям, устанавливается усиленный контроль лечащим врачом.
Общие симптомы
Признаки неполадок углеводного обмена похожи на проявления других патологий и для подтверждения диагноза потребуются дополнительные исследования.
Стоит предупредить лечащего врача, если стали заметны следующие признаки:
- повышенная жажда;
- учащенное мочеиспускание с запахом ацетона;
- изменение аппетита;
- зуд в области половых органов;
- слабость, раздражительность, нарушение сна;
- повышение давления, тахикардия;
- проблемы со зрением.
Если проигнорировать симптомы и не начать своевременно лечение, то диабет способен привести к серьезным осложнениям:
- развитие гипергликемии;
- заболевания почек;
- ухудшение зрения;
- гипертония, инсульт;
- проблемы с сердцем;
- потеря сознания;
- снижение чувствительности;
- низкая регенерация поврежденных тканей.
Чем опасен ГСД?
Не начатое своевременно лечение диабета, поздняя постановка на учет у гинеколога или игнорирование рекомендаций врача может закончиться тяжелыми последствиями для состояния матери и развивающегося плода.
Беременная женщина рискует получить такие осложнения, как:
- нарушения функции почек;
- перспектива развития патологий во время последующих беременностей;
- в сочетании с ишемией сердца заболевание может привести к гибели женщины в процессе родов;
- проявление на поздних сроках гестоза с выраженными отеками, судорогами и повышениями артериального давления;
- вероятность сбоя в системе кровообращения, что приводит к возникновению преэклампсии и эклампсии – тяжелого состояния, при котором возможен летальный исход;
- трудные роды с травмами внутренних органов в результате рождения крупного плода;
- резкое падение остроты зрения.
Повышенное содержание глюкозы оказывает негативное воздействие и на растущий плод. На первых месяцах периода вынашивания поджелудочная железа ребенка не способна производить инсулин, поэтому избыточное количество глюкозы, поступающей от матери провоцирует появление патологий сердечно-сосудистой системы и мозга малыша. Часто в первом триместре беременность заканчивается выкидышем.
Начиная со второго триместра, на фоне диабета матери у ребенка появляются такие отклонения в развитии:
- крупный размер с нарушением пропорций тела — широкие плечи, большой живот, значительная жировая прослойка и маленькие конечности развиваются от излишнего перекорма глюкозой;
- после рождения у ребенка наблюдается пожелтение кожных покровов, отечность;
- возможно образование тромбов в сосудах в результате повышенной вязкости крови;
- нарушение дыхательной деятельности, удушье.
Из-за врожденных патологий смертность новорожденных в первые недели жизни составляет около 80%.
Впоследствии у малышей, родившихся от непролеченных матерей, развивается ожирение и сахарный диабет 2 типа.
Диагностика патологии
В женской консультации беременной женщине регулярно назначается исследование крови на глюкозу.
Норма показателей концентрации сахара:
- при анализе на пустой желудок – не больше 6 ммоль/л
- при исследовании через два часа после трапезы – меньше 7 ммоль/л
При завышенных результатах применяется тест на глюкозу, который требует соблюдения правил:
- за три дня до исследования не изменять привычки, питание и образ жизни;
- кровь сдается на пустой желудок;
- через 5 минут нужно выпить раствор глюкозы с водой;
- спустя 2 часа исследование повторяют.
Патология диагностируется, если показатели уровня сахара:
- на пустой желудок – более 6 ммоль/л
- после приема глюкозы – больше 7 ммоль/л
При допустимых показателях на 7 месяце тест повторяют. Именно в это время увеличивается выработка гормонов, и результаты будут более достоверными.
Методы лечения
После подтверждения диагноза наблюдать за уровнем глюкозы придется чаще.
Беременная получает следующие клинические рекомендации:
- регулярно сдавать мочу на анализ, чтобы вовремя обнаружить кетоновые тела;
- самостоятельно следить за уровнем сахара 4 раза за день на пустой желудок и спустя 2 часа после употребления пищи;
- регулярно измерять давление;
- не переедать — вес не должен увеличиться более чем на 12 кг;
- скорректировать рацион;
- больше двигаться.
Если уровень глюкозы не снижается, врач назначает инъекции инсулина. Доза препарата рассчитывается в зависимости от тяжести течения осложнения.
Инъекции нужно делать одноразовыми шприцами и не дезинфицировать кожу спиртом, так как спирт тоже нейтрализует инсулин.
Диета для нормализации состояния
Изменение рациона является эффективным способом нормализации концентрации сахара в крови. Питаться следует часто и небольшими порциями, не забывая выпивать в день 2 литра чистой воды.
Количество быстрых углеводов необходимо снизить до минимума, а увеличить дозу белков и клетчатки. Суточная норма не должна превышать 1800 калорий и состоять из 30% белков, 40% сложных углеводов и 30% жиров. Завтрак и последний перекус должен состоять из углеводов.
Основой меню должны стать:
- рыбные и мясные продукты с низким содержанием жира;
- каши и крупяные гарниры;
- молочные продукты и сыры, сливки и масло повышенной жирности ограничить до минимума;
- продукты из сои, чечевица;
- больше фруктов и овощей;
- морепродукты.
А вот мороженое, особенно приготовленное в домашних условиях, будет полезным и легким десертом. От жареных блюд придется отказаться и отдавать предпочтение варке на пару, тушению и запеканию. Про сладости, хлеб и сдобу придется забыть.
Следует исключить такие продукты, как:
- колбасные изделия и жирные блюда;
- копченые и консервированные продукты;
- мясные полуфабрикаты;
- жирные соусы;
- сладкие фрукты (дыня, банан);
- газированные напитки.
После согласования с врачом для снижения сахара можно использовать фитотерапию:
- свежий капустный и морковный сок поддержит работу поджелудочной железы;
- 50 г листьев черники настоять 30 минут в литре кипящей воды и пить по половине стакана 4 раза в день;
- полезно принимать отвары ромашки, клевера, есть свежую клюкву, малину, облепиху.
Физические упражнения
Выполнять упражнения нужно, ориентируясь на собственное самочувствие и не доводя до появления головокружения, отдышки и травм. При появлении болей в животе тренировку необходимо прекратить и проконсультироваться с врачом.
Занимаясь физкультурой, стоит исключить упражнения на мышцы пресса. Лучше выполнять наклоны, повороты, вращение туловищем. Полезны будут плаванье, прогулки, занятия аквааэробикой. Не рекомендуется заниматься травмоопасными видами спорта: катание на велосипеде, коньках, лыжах, конный спорт.
Проверять уровень глюкозы нужно до занятий и после. Инсулиновые инъекции вместе с физкультурой могут способствовать резкому падению концентрации сахара в крови. После зарядки стоит перекусить соком или фруктом, чтобы исключить гипогликемию.
Гестационный диабет и роды
В большинстве случаев симптомы диабета после родов пропадают, и показатель глюкозы входит в норму. Только четвертая часть женщин сталкивается с прогрессированием сахарного диабета после окончания беременности.
Беременность, протекающая с гестационным диабетом, может спровоцировать задержку развития плода или его крупные размеры. В этом случае проводят кесарево сечение, чтобы снизить риск возникновения родовых травм у ребенка.
У новорожденного наблюдается низкий уровень глюкозы в крови, что не требует коррекции и восстанавливается после кормления.
После родов контроль за концентрацией сахара у матери и ребенка продолжается еще некоторое время.
Профилактика заболевания
Патология может возникать в период вынашивания даже у совершенно здоровой женщины, у которой показатели сахара в анализах всегда были в норме. Если же повышение глюкозы уже наблюдалось во время прошлой беременности, то высока возможность возвращения симптомов диабета.
Уменьшить риск развития осложнения поможет соблюдение мер профилактики:
- Необходимо контролировать свой вес, планируя беременность и весь период вынашивания.
- Рацион беременной должен быть сбалансированным и не содержать блюд, способных повысить глюкозу в крови (сладости, мучные блюда, крахмалосодержащие продукты).
- Избавиться от вредных привычек. Никотин и алкоголь вызывают рост уровня сахара.
- С осторожностью принимать противозачаточные средства перед планированием беременности и после рождения ребенка.
- Некоторые лекарственные препараты, такие как Преднизолон, могут снижать восприимчивость клеток к действию инсулина.
- Регулярно измерять давление. Гипертония часто провоцирует повышение глюкозы.
- Посещение врача с ранних сроков беременности и выполнение всех его рекомендаций.
- Спокойные прогулки на свежем воздухе, дозированные физические нагрузки и полноценный сон позволят беременности протекать спокойно и без осложнений.
Рекомендуем другие статьи по теме
Гестационный диабет при беременности, диета и норма показателя сахара
Беременная женщина иногда получает диагноз гестационный диабет, который имеет неприятные последствия для ребенка.
Болезнь возникает даже у людей с отличным здоровьем, ранее не испытывавших проблем с высокой глюкозой в крови.
Стоит подробнее узнать о признаках заболеваниях, провоцирующих факторах и рисках для плода. Лечение назначается врачом, а его результаты тщательно отслеживаются до родов.
Что такое гестационный диабет
Иначе сахарный диабет беременных называется гестационным (ГСД). Возникает он при вынашивании плода, считается «преддиабетом». Это не полноценная болезнь, а лишь предрасположенность к нетолерантности к простым сахарам.
Гестационный диабет у беременных считается показателем риска возникновения настоящего заболевания второго типа. Болезнь может исчезать после рождения малыша, но иногда развивается далее.
Чтобы ее предотвратить, назначают лечение и тщательное обследование организма.
Причиной развития заболевания считается слабая реакция организма на собственный инсулин, производимый поджелудочной железой. Нарушение появляется из-за сбоя гормонального фона. Факторами возникновения диабета гестационного типа считаются:
- избыточная масса тела, нарушение обмена веществ, предожирение;
- наследственная предрасположенность к общему сахарному диабету в популяции;
- возраст после 25 лет;
- предыдущие роды закончились рождением ребенка от 4 кг веса, с широкими плечами;
- в анамнезе уже был ГСД;
- хроническое невынашивание;
- многоводие, мертворождение.
Влияние на беременность
Отрицательным считается влияние сахарного диабета на беременность. Женщина, страдающая заболеванием, получает риск самопроизвольного аборта, позднего гестозного токсикоза, инфицирования плода и многоводия. На здоровье матери ГСД при беременности способен повлиять следующим образом:
- развитие гипогликемического недостатка, кетоацидоза, преэклампсии;
- осложнение сосудистых заболеваний – нефро-, нейро- и ретинопатии, ишемии;
- после родов в ряде случаев появляется полноценная болезнь.
Чем опасен гестационный сахарный диабет для ребенка
Не менее опасными являются последствия гестационного диабета для ребенка. С увеличением сахаров в материнской крови наблюдается рост ребенка.
Это явление вкупе с избыточной массой называется макросомией, приходится на третий триместр беременности. Размеры головы и мозга остаются нормальными, а крупные плечи могут вызвать проблемы при естественном проходе по родовым путям.
Нарушение роста ведет к ранним родам, травмированию женских органов и ребенка.
Помимо макросомии, приводящей к незрелости плода и даже смерти, ГСД несет следующие последствия для ребенка:
- врожденные пороки организма;
- осложнения на первых неделях жизни;
- риск диабета первой степени;
- болезненное ожирение;
- нарушение дыхания.
Нормы сахара при гестационном диабете у беременных
Предотвратить развитие опасной болезни способно помочь знание норм сахара при гестационном диабете у беременных. Врачи рекомендуют женщинам в группе риска постоянно мониторить концентрацию глюкозы – до приема еды, по истечении часа после. Оптимальная концентрация:
- натощак и ночью – не менее 5,1 ммоль/литр;
- по истечении часа после пищи – не более 7 ммоль/л;
- процент гликированного гемоглобина – до 6.
Признаки диабета у беременных
Гинекологи выделяют следующие первоначальные признаки сахарного диабета у беременных женщин:
- увеличение массы тела;
- частое объемное мочеиспускание, запах ацетона;
- сильная жажда;
- быстрая утомляемость;
- отсутствие аппетита.
Если сахарный диабет беременных не контролировать, то заболевание способно вызвать осложнения с отрицательным прогнозом:
- гипергликемия – резкие скачки сахаров;
- спутанность сознания, обмороки;
- высокое давление, боли в сердце, инсульт;
- поражение почек, кетонурия;
- снижение функциональности сетчатки глаз;
- медленное заживление ран;
- инфекции тканей;
- онемение ног, потеря чувствительности.
Диагностика гестационного сахарного диабета
Выявив факторы риска или симптомы болезни, врачи проводят оперативную диагностику гестационного сахарного диабета. Производится сдача крови натощак. Оптимальные уровни содержания сахара колеблются в пределах:
- из пальца – 4,8-6 ммоль/л;
- из вены – 5,3-6,9 ммоль/л.
Анализ на сахарный диабет при беременности
Когда предыдущие показатели не укладываются в норму, проводят глюкозотолерантный анализ на сахарный диабет при беременности. Тест включает два измерения и нуждается в выполнении правил обследования больной:
- за трое суток до анализа не меняйте режим питания, придерживайтесь обычной физической нагрузки;
- за ночь до теста не рекомендуется ничего есть, анализ делается натощак;
- берется кровь;
- в течение пяти минут больная принимает раствор из глюкозы и воды;
- через два часа еще берется проба крови.
Диагноз манифестный (проявляющийся) ГСД ставится согласно установленным критериям концентрации глюкозы в крови по трем лабораторным пробам:
- из пальца натощак – от 6,1 ммоль/л;
- из вены натощак – от 7 ммоль/л;
- после принятия глюкозного раствора – свыше 7,8 ммоль/л.
Определив, что показатели в норме или низкие, врачи назначают тест повторно в период 24-28 недель, потому что тогда возрастает уровень гормонов.
Если провести анализ раньше – ГСД можно не выявить, а позже – уже нельзя предотвратить появление осложнений у плода. Некоторые врачи проводят исследование с разным количеством глюкозы – 50, 75 и 100 г.
В идеале сделать глюкозотолерантный анализ нужно еще при планировании зачатия.
Лечение гестационного сахарного диабета у беременных
Когда лабораторные пробы показали ГСД, назначается лечение сахарного диабета при беременности. Терапия заключается в:
- правильном питании, дозировании углеводной пищи, повышении белков в рационе;
- нормальной физической активности, ее рекомендовано повысить;
- постоянном гликемическом контролировании сахаров в крови, кетоновых продуктов распада в моче, давления;
- при хронической повышенной концентрации сахара назначается инсулинотерапия в виде инъекций, помимо нее других лекарств не назначают, потому что сахаропонижающие таблетки отрицательно действуют на развитие ребенка
При каком сахаре назначают инсулин при беременности
Если гестационный диабет при беременности длителен, а сахар не снижается, назначается инсулинотерапия с целью предотвращения развития фетопатии.
Также инсулин принимают при нормальных показаниях сахара, но при выявлении избыточного роста плода, отека его мягких тканей и многоводия. Инъекции препарата назначают на ночь и натощак.
Точный распорядок приема узнайте у эндокринолога после консультации.
Диета при гестационном сахарном диабете беременных
Одним из пунктов лечения заболевания считается диета при гестационном диабете, которая помогает удерживать нормальный сахар. Существуют правила, как снизить сахар при беременности:
- исключите из меню колбасные изделия, копчености, жирное мясо, отдавайте предпочтение постной птице, говядине, рыбе;
- кулинарная обработка пищи должна включать запекание, варку, использование пара;
- ешьте молочные продукты с минимальным процентом жирности, откажитесь от сливочного масла, маргарина, жирных соусов, орехов и семечек;
- без ограничений допускается употреблять овощи, зелень, грибы;
- ешьте часто, но мало, каждые три часа;
- суточная калорийность не должна превышать 1800 ккал.
Роды при гестационном диабете
Чтобы родоразрешение при гестационном сахарном диабете прошло нормально, нужно выполнять предписания врача. Опасностью для женщины и малыша может стать макросомия – тогда естественные роды невозможны, назначается метод кесарева сечения.
Для матери роды в большинстве ситуаций означают, что сахарный диабет во время беременности больше не опасен – после выхода плаценты (раздражающего фактора) опасность проходит, а полноценная болезнь развивается в четверти случаев.
Полтора месяца после рождения малыша количество глюкозы должно измеряться регулярно.
Важное о сахарном диабете при беременности гестационного типа
Сахарный диабет – это такое заболевание, которое, как известно, напрямую связано не только с нарушением соотношения инсулина, но еще и с дестабилизацией его активности.
Все это в норме является гарантией обеспечения транспорта глюкозы из крови к различным клеткам человеческого организма.
В том же случае, когда организм теряет способность разрабатывать инсулин в необходимом соотношении или же рационально его использовать, увеличивается соотношение глюкозы в крови. Чем же характеризуется гестационный сахарный диабет при беременности и что можно о нем сказать?
О недуге
Есть особенная форма сахарного диабета, которая в некоторых случаях формируется у беременных (от трех до пяти процентов случаев). У этих женщин до наступления беременности ранее не увеличивалось соотношение глюкозы в крови. Это и есть гестационный диабет, который формируется исключительно во время беременности, примерно после 20-той недели.
Если представительница женского пола столкнулась с любым диабетом, будь он стандартным или гестационным, слишком большие запасы глюкозы начинают накапливаться в самом плоде, в результате чего преобразуются в жир. У детей с повышенным развитием подкожного и жирового слоя вероятно повреждение костей области плеч в течение родов.
Помимо этого, у подобных детей поджелудочная железа начинает вырабатывать увеличенное соотношение инсулина, что делается в целях утилизации поступившего от матери сахара, на что воздействует гестационный диабет.
В связи с этим у них может быть выявлено малое соотношение глюкозы в крови. Кроме того, у подобных детей:
- увеличивается риск формирования расстройств, которые связаны с дыхательными функциями;
- в дальнейшем у них увеличивается вероятность появления ожирения;
- в более взрослом возрасте — выявление диабета второго типа.
Гестационный диабет, как правило, завершается после родов. У тех, кто столкнулся с представленной формой болезни при первой беременности, возможность того, что она же будет диагностирован при других беременностях, равняется примерно двум третям.
Помимо этого, в определенных ситуациях формируется также и диабет второго типа, но с течением времени и при недостатке витаминов в организма. В некоторых ситуациях после родов выявляется диабет первого или второго типа, о котором представительница женского пола не подозревала до этого.
Безусловно, гестационный диабет нуждается в обязательном лечении.
О причинах
Отдельно следует остановиться на тех причинах, которые воздействуют на то, что проявляется представленное заболевание. При этом следует отметить, что наличие некоторых из них далеко не всегда свидетельствует о вероятности того, что гестационный диабет проявится именно у данной роженицы.
Однако, причины, воздействующие на его формирование следующие: генетический фактор, как уже отмечалось ранее, а также аутоиммунные заболевания.
О втором факторе необходимо рассказать более подробно, потому что в подобном случае происходит разрушение клеток поджелудочной железы, которая и отвечает за выработку инсулина.
Кроме того, на то чтобы сформировался гестационный диабет, влияет также:
- вирусное инфицирование, пусть даже и незначительное, при котором происходит повреждение поджелудочной железы;
- неправильный образ жизни (курение, злоупотребление алкоголем);
- неграмотно составленная диета, наносящая вред организму.
О симптомах
Во многих случаях гестационный диабет проходит без каких-либо симптомов, но в некоторых случаях все-таки могут быть отмечены определенные симптомы, которые сводятся к обильному мочеиспусканию, которое многие беременные женщины воспринимают как нормальное явление при их состоянии. Поэтому представленный признак достаточно сложно «вычленить» из многих других.
Еще одним очевидным симптомом следует считать проблемы со зрительными функциями, сильную жажду и общую постоянную усталость. Чаще всего, когда все обозначенные симптомы уже имеются в наличии – это является свидетельством того, что гестационный диабет уже находится на достаточно запущенной стадии, что, безусловно, может оказаться опасным не только для матери, но и для ребенка.
В связи с этим обязательно необходимо сообщать о каждом из симптомов лечащему акушеру-гинекологу, который обозначит профилактику и необходимое лечение.
О лечении
Безусловно, гестационный сахарный диабет в обязательном порядке должен быть вылечен. Суть заключается в том, что в подавляющем большинстве случаев не только диета, но и различные физические упражнения дают возможность удерживать ситуацию под постоянным наблюдением.
Такие специалисты, как акушер-гинеколог и эндокринолог смогут рассказать о том, как необходимо питаться, чтобы получать минимальное соотношение сахара вместе с пищей.
Представительницам женского пола потребуется пересмотреть собственное привычное меню, чтобы можно было получать углеводы исключительно из зерновых компонентов, белки — из более постных продуктов, а жиры – исключительно такие, которые легко обрабатываются и дают лишь пользу организму беременной женщины.
В том случае, если был отмечен избыточный вес до наступления беременности, специалисты посоветуют наблюдать за степенью калорийности пищи, а также посвящать оптимальным нагрузкам физического плана не более 30-ти минут в сутки. Это поможет свести гестационный сахарный диабет к минимуму, а также поддерживать без сомнения идеальное общее состояние здоровья.
Также в соответствии с советом лечащего врача, может понадобиться приобретение экспресс-теста, который дает возможность контролировать соотношение глюкозы в крови. Это дает возможность определить то, насколько усилия воздействуют на общую оптимизацию состояния в плане здоровья.
Кроме того, специалист может указать на необходимость осуществления внепланового ультразвукового исследования плода, или УЗИ. Это дает возможность понять и определить то:
- как происходит рост ребенка;
- каково соотношение специфической амниотической жидкости в области матки.
Вполне вероятно также, что в рамках тщательного и эффективного лечения придется проводить УЗИ ежемесячно с 28-ой по 36-ую неделю беременности. Важно помнить, что именно постоянный контроль и профилактика дадут возможность не просто победить гестационный сахарный диабет, но и помогут появиться на свет здоровому ребенку, а также сохранят здоровье женщины.
О профилактике
Говоря о грамотной профилактике, важно отметить, что этот процесс должен быть постоянным и как можно более продолжительным. Лишь в этом случае сахарный диабет как таковой будет сведен на «нет».
В чем же заключается подобная профилактика? Прежде всего, в диетотерапии, которая подразумевает снижение количество жиров и углеводов, но оптимальное или даже увеличенное – белков.
Не менее важно, чтобы эти меры были согласованы с эндокринологом.
Для компенсации сахарного диабета в рационе всегда должно быть много клетчатки растительного типа, а также свежие ягоды и фрукты.
Питание обязательно должно производиться незначительными порциями, которые соответствуют правильному питанию.
Все представленные меры следует считать обязательными и должны безоговорочно соблюдаться, потому что гестационный сахарный диабет – это серьезный недуг, требующий адекватного лечения.
Гестационный диабет сахарный при беременности: диета, меню, симптомы, МКБ-10, показатели, рекомендации, чем опасен, инсулин
Гестационный сахарный диабет (ГСД) – нарушение углеводного обмена, которое формируется только в период вынашивания ребенка, приблизительно после 20 недель.
Причиной формирования ГСД является пониженная восприимчивость клеток и тканей к своему инсулину (инсулинорезистентность), это связано с большим содержанием в крови гормонов «беременности».
После родоразрешения уровень глюкозы возвращается в норму, однако, могут быть случаи формирования СД 1 или 2 типа.
Причины заболевания
К предрасполагающим факторам формирования ГСД относят:
- Возраст больше 25 лет, если более 40 — риски увеличиваются вдвое;
- Ожирение, многоводье, наличие СД у родственников;
- Аборты, замирание беременности, выкидыши;
- Пороки развития у предшествующих детей;
- Предыдущий малыш при рождении имел вес более 4 кг, с широким плечевым поясом, широкой окружностью живота;
- Табакокурение;
- Мёртворождение;
- ГСД в предшествующие беременности;
- Хроническое невынашивание плода (более 3 самостоятельных выкидышей в 1 или 2 триместре);
- Вирусные инфекции (корь, краснуха);
- Аутоиммунные заболевания;
- Расы с небелой кожей;
- Поликистоз яичников.
Симптомы гестационного диабета
Для гестационного диабета характерны следующие симптомы:
- Усиленное чувство жажды, сухость ротовой полости, даже после потребления большого количества жидкости эти состояния не проходят;
- Полиурия, увеличение объема мочи, частые позывы к мочеиспусканию;
- Снижение активности, вялость, подавленность – не проходят даже после полноценного отдыха, сна;
- Резкое увеличение массы тела;
- Снижение аппетита (при этом вес продолжает увеличиваться);
- Медленное заживление ранок;
- Помутнение зрения; зуд в области гениталий.
Диагностика
Заключение ГСД врач может поставить на основании жалоб беременной, сборе анамнеза (чем закончилась предыдущая беременность, перенесенные инфекции, есть ли ближайшие родственники с СД и другое), при осмотре (стопы, ранки), на основе результатов лабораторных исследований.
Все женщины в период между 24-28 недель беременности проходят скрининговое обследование, которое состоит из орального теста толерантности организма к глюкозе. Для этого на голодный желудок выпивают раствор глюкозы, через 20 мин. осуществляют забор крови из вены. Если результаты 7,7 ммоль/л и выше, это говорит о наличии ГСД.
Если есть подозрение на ГСД, и скрининг показал повышение сахара, назначают следующие исследования для подтверждения диагноза:
|
Осложнения, которые могут наблюдаться при ГСД:
- Гипергликемия – резкое повышение сахара крови;
- Гипогликемия – внезапное понижение сахара в крови;
- Высокое артериальное давление;
- Болезни сердца; инсульт;
- Диабетическое поражение почек;
- Поражение сосудов сетчатки – снижение зрения, вплоть до слепоты, катаракта;
- Гангрена (омертвение тканей) обычно стопы или больших пальцев ног;
- Инфекционные процессы (поражаются кожные покровы, мягкие ткани, влагалище);
- Нейропатии – онемение конечностей, утрата чувствительности в стопах;
- Развитие позднего гестоза, слабой родовой деятельности;
- Многоводье, гипоксия плода (кислородное голодание);
- Послеродовые кровотечения.
Если мать больна диабетом, у ребенка возможны следующие негативные последствия:
- Травмирование плечевых костей при родах – избыточное развитие подкожно-жирового слоя
(диабетическая фетопатия); - Поджелудочная железа продуцирует повышенное количество инсулина – у ребенка может наблюдаться понижение уровня сахара;
- Дыхательные расстройства;
- Ацидоз (скопление жидкости в брюшной полости);
- Склонность к ожирению;
- Инфицирование малыша; Желтуха;
- Задержка психического развития;
- Во взрослом возрасте риск развития СД 2 типа.
Лечение гестационного диабета
Если у беременной женщины диагностировали гестационный диабет, то в первую очередь ей назначают диету, умеренные физические нагрузки, рекомендуют измерять сахар 5-6 раз на протяжении дня. Также важно регулярно сдавать анализ мочи на наличие кетоновых тел, контролировать АД.
Важно знать, что при ГСД сахароснижающие таблетки применять запрещено (оказывают влияние на плод, поступая через кровоток в плаценту).
При неэффективности физических нагрузок и лечебной диеты женщине назначают уколы инсулина (не оказывает никакого влияния на развитие ребенка, не поступает с молоком малышу в организм).
Схему инсулинотерапии подберет лечащий врач, в зависимости от уровня сахара, наличия осложнений. Врач также научит пользоваться аппаратом для измерения уровня сахара в домашних условиях – глюкометром. Объяснит, как и куда можно ставить инсулин:
- Предплечье — для инсулина средней продолжительности воздействия;
- Область живота — для инсулина ультракороткого действия;
- Ягодицы — для пролонгированного (продленного) действия;
- Бедро — для инсулина пролонгированного воздействия.
При гестационном диабете, в отличие от СД 1 типа, собственная выработка инсулина поджелудочной железой сохранена, поэтому доза инсулина подбирается значительно ниже. Бывает достаточно инъекций короткого воздействия перед потреблением пищи, чтобы стабилизировать уровень сахара.
Важно учитывать, что в первом триместре потребность в инсулине снижена, во втором – показатели в потребности возрастают, и в третий триместр потребность снова понижается.
Наличие рвоты у беременной после введения инсулина может привести к гипогликемическому состоянию. Поэтому, если есть склонность к рвотным позывам, врач меняет условия инсулинотерапии, но ни в коем случае не отменяет (обычно при рвоте перед завтраком вводят полную дозу средней продолжительности инсулина и совсем небольшое количество инсулина короткого действия).
Необходимо осуществлять уход за ногами, так как во время вынашивания плода риски формирования патологических состояний (гангрена, грибковые поражения) резко возрастают. Это происходит за счет снижения защитных функций организма, повышенной нагрузки на нижние конечности (увеличение массы тела, снижение иммунных сил).
- Осматривать стопы на наличие мозолей, царапин, натоптышей;
- Вытирать стопы насухо, особенно межпальцевые области для предупреждения роста грибковой флоры;
- Ежедневно менять носки, колготки, чулки. Носить носки из хлопка – предотвращает потение ног;
- Правильно подобрать обувь, чтобы была удобной, из натуральных материалов, чтобы кожа ног могла дышать;
- Мыть ноги каждодневно теплой водой с мылом;
- Не рекомендовано ходить босиком (ни дома, ни на улице);
- Кожные покровы стоп, пяток смягчать ланолином, но нельзя наносить между пальцев. Если ноги сильно потеют можно использовать присыпку (специальная, детская);
- Аккуратно подстригать ногти, обрабатывать неровные края пилкой;
- Регулярно проверять обувь на наличии трещин, шероховатостей, каких-либо неровностей – могут травмировать кожные покровы, вызвать раздражение.
Не рекомендовано:
- Использовать пластыри для лечения мозолей;
- Держать ноги в горячей ванночке, обливать их.
Питание при гестационном сахарном диабете
Потреблять пищу при ГСД нужно не меньше 6 раз за день (3 основных приема пищи, 3 перекуса), небольшими порциями. Это нужно для того, чтобы в течение дня не происходило резких перепадов уровня глюкозы.
Нужно полностью отказаться от потребления углеводов, которые быстро усваиваются (картофель, сладости), калорийность рассчитывают по принципу 30─35 ккал на кг веса.
Жидкости в день нужно потреблять не менее 1,5 литра, соль ограничивают до потребления 8–10 гр.
| Продукты, которые нужно ограничивать | Продукты, которые рекомендованы при ГСД |
|
|
Физические упражнения
Беременным с ГСД можно совершать прогулки на свежем воздухе по несколько часов, 2-3 раза за неделю, возможно занятие в бассейне. Рекомендуется делать упражнения, которые можно выполнять самостоятельно:
Вставание на цыпочки. Придерживаясь руками за стул поочередно вставать на пальцы ног и медленно опускаться вниз. Выполнять нужно 20 раз и больше.
Растяжка икроножных мышц. Опереться руками об стену, ноги расположить чуть подальше от стенки, вся подошва ног должна плотно прилегать к полу. Сгибать руки в локтевых суставах 10 – 15 раз, при этом спина и колени должны оставаться прямыми, а пятки не отрываться от пола. При каждом сгибании задерживать руки на 10 сек.
Махи ногами. Положение стоя, держаться за стол, встать одной ногой на книгу или другую какую-нибудь невысокую поверхность, другая нога должна слегка провисать. Размахивать ногой (которая на весу) взад и вперед 10 раз, потом поменять ноги и повторить махи.
Приседания. Положение, стоя, держась за стул, выполнять глубокие приседания с ровной спиной 10 раз (можно начать с 5 раз постепенно увеличивая нагрузку).
Катание мяча. Сесть на стул со спинкой, ноги расположить на резиновый мяч, захватывать мячик, пальцами ног катать его, выполнить 10 – 15 раз.
Профилактика
Профилактическими мерами для предупреждения формирования ГСД являются:
- Не злоупотреблять конфетами, рафинированным сахаром – простыми углеводами, жирами, солью;
- При избыточном весе постараться его снизить;
- Ежедневно делать зарядку;
- Больше времени проводить на свежем воздухе (пешие прогулки, бег, езда на велосипеде);
- Наблюдение за уровнем сахара раз в год – сдача анализа (если возраст больше 40 2 раза за год, при наличии СД у ближайших родственников 3 раза в год);
- Правильно справляться со стрессовыми ситуациями;
- Постараться избегать инфекционных, вирусных заболеваний;
- Отказаться от вредных привычек (в частности от табакокурения).
Гестационный сахарный при беременности — советы врача
Сегодня в эпоху высокого развития информационных технологий и, тем самым, активной популяризации знаний о различных заболеваниях населения, в т.ч.
в период беременности, совершенствования методов планирования семьи, актуальным является повышение знаний женщин планирующих беременность о риске развития гестационного сахарного диабета для своевременного обращения за медицинской помощью в высококвалифицированные медицинские учреждения, где данной проблемой занимаются врачи с большим клиническим опытом ведения таких пациенток.
Гестационный сахарный диабет развившейся во время беременности — характеризуется гипергликемией (повышенный уровень глюкозы в крови). В ряде случаев данное нарушение углеводного обмена может предшествовать беременности и быть впервые выявлено (диагностировано) только в период развития данной беременности.
В организме матери во время беременности происходят физиологические (естественные) изменения обмена веществ, направленные на нормальное развитие плода — в частности, постоянное поступление через плаценту питательных веществ.
Основным источником энергии для развития плода и работы клеток его организма служит глюкоза, которая беспрепятственно (посредством облегченной диффузии) проникает через плаценту, плод самостоятельно синтезировать ее не может. Роль проводника глюкозы в клетку играет гормон «инсулин», который вырабатывается в β-клетках поджелудочной железы. Инсулин так же способствует «запасанию» глюкозы в печени плода.
Аминокислоты — главный строительный материал для синтеза белка в организме плода, необходим для роста и деления клеток, — поступают энергозависимым путем, т.е. посредством активного переноса через плаценту.
В организме матери для поддержания баланса энергии формируется защитный механизм («феномен быстрого голодания»), подразумевающий моментальную перестройку обмена веществ — преимущественное расщепление (липолиз) жировой ткани, вместо расщепления углеводов при малейшем ограничении поступления глюкозы к плоду — в крови повышаются кетоновые тела (продукты метаболизма жира токсичные для плода), которые так же беспрепятственно проникают через плаценту.
С первых дней физиологической беременности у всех женщин происходит снижение уровня глюкозы крови натощак вследствие ускоренного выведения ее с мочой, снижения синтеза глюкозы в печени, потребления глюкозы фетоплацентарным комплексом.
В норме при беременности глюкоза в крови натощак не превышает 3,3-5,1 ммоль/л. Уровень глюкозы крови через 1 час после еды у беременных выше, чем у небеременных, но не превышает 6,6 ммоль/л, что связано со снижением двигательной активности желудочно-кишечного тракта и удлинением времени всасывания углеводов поступающих с пищей.
В целом у здоровых беременных колебания глюкозы в крови происходят в очень узких пределах: натощак в среднем 4,1± 0,6 ммоль/л, после приема пищи — 6,1 ± 0,7 ммоль/л.
Во второй половине беременности (начиная с 16-20-й недели) потребность плода в питательных веществах остается высокоактуальной на фоне еще более быстрых темпов его роста.
Ведущую роль в изменениях метаболизма женщины в этот период беременности играет плацента.
По мере созревания плаценты происходит активный синтез гормонов фетоплацентарного комплекса, которые сохраняют беременность (прежде всего плацентарный лактоген, прогестерон).
С увеличением сроков беременности для нормального ее развития в организме матери повышается продукция таких гормонов, как эстрогены, прогестерон, пролактин, кортизол — они снижают чувствительность клеток к инсулину.
Все эти факторы на фоне уменьшения физической активности беременной, прибавке в весе, снижения термогенеза, снижении выведения инсулина почками приводят к развитию физиологической инсулинорезистентности (плохой чувствительности тканей к собственному (эндогенному) инсулину) — биологический адаптивный механизм для создания энергетических запасов в виде жировой ткани в организме матери, чтобы в случае голодания обеспечить плод питанием.
У здоровой женщины происходит компенсаторное повышение секреции инсулина поджелудочной железой примерно в три раза (масса бета-клеток при этом увеличивается на 10-15%) для преодоления такой физиологической инсулинорезистентности и поддержания нормального для беременности уровня глюкозы в крови. Таким образом, в крови любой беременной женщины будет повышенный уровень инсулина, что является абсолютной нормой во время беременности!
Однако, при наличии у беременной наследственной предрасположенности к сахарному диабету, ожирении (ИМТ более 30 кг/м2) и т.д.
существующая секреция инсулина не позволяет преодолеть развивающуюся во второй половине беременности физиологическую инсулинорезистентность — глюкоза не может проникнуть в клетки, что приводит к повышению сахара в крови и развитию гестационного сахарного диабета.
С током крови глюкоза незамедлительно и беспрепятственно переносится через плаценту к плоду, способствуя у него выработку собственного инсулина.
Инсулин плода, обладая «ростоподобным» эффектом, приводит к стимуляции роста его внутренних органов на фоне замедления их функционального развития, а весь поток глюкозы поступающей от матери к плоду посредством его инсулина откладывается в подкожное депо в виде жира.
В результате хроническая гипергликемия матери наносит вред развитию плода и приводит к формированию так называемой диабетической фетопатии — болезней плода возникающих с 12-й недели внутриутробной жизни и до начала родов: большой вес плода; нарушение пропорций тела — большой живот, широкий плечевой пояс и маленькие конечности; опережение внутриутробного развития — при УЗИ увеличение основных размеров плода в сравнении со сроками гестации; отечность тканей и подкожно-жировой клетчатки плода; хроническая гипоксия плода (нарушение кровотока в плаценте в результате длительной некомпенсированной гипергликемии у беременной); задержка формирования легочной ткани; травмы в родах.
Диабетическая фетопатия
Так при рождении детей с фетопатией наблюдается нарушение их адаптации к внеутробной жизни, которая проявляется незрелостью новорожденного даже при доношенной беременности и крупных его размерах: макросомия (вес ребенка более 4000 г), дыхательные расстройства вплоть до асфиксии (удушье), органомегалия (увеличение селезенки, печени, сердца, поджелудочной железы), патология сердца (первичное поражение сердечной мышцы), ожирение, желтуха, нарушения в системе свертывания крови, увеличивается содержание эритроцитов (красных кровяных телец) в крови, а так же нарушения обмена веществ (низкие значения глюкозы, кальция, калия, магния крови).
У детей, рожденных от матерей с некомпенсированным гестационным сахарным диабетом, чаще встречаются неврологические заболевания (церебральный паралич, эпилепсия), в период полового созревания и последующем повышен риск развития ожирения, метаболических нарушений (в частности, углеводного обмена), сердечно-сосудистых заболеваний.
Со стороны беременной при гестационном сахарном диабете чаще встречается многоводие, ранний токсикоз, инфекции мочевой системы, поздний токсикоз (патологическое состояние, которое проявляется появлением отеков, повышенным кровяным давлением и протеинурией (белок в моче), развивается во втором и третьем триместре вплоть до преэклампсии -нарушение мозгового кровообращения, что может привести к отеку мозга, повышению внутричерепного давления, функциональным нарушениям нервной системы), чаще наблюдаются преждевременные роды, самопроизвольное прерывание беременности, родоразрешение путем кесарева сечения, аномалии родовой деятельности, травмы в родах.
Нарушения углеводного обмена могут развиваться у любой беременной с учетом тех гормональных и метаболических изменений, которые последовательно происходят на разных этапах беременности.
Но наиболее высокий риск развития гестационного сахарного диабета у женщин с избыточной массой тела/ожирением и возрастом старше 25 лет; наличием СД у ближайших родственников; с нарушениями углеводного обмена, выявленными до настоящей беременности (нарушенная толерантность к глюкозе, нарушенная гликемия натощак, гестационный СД в предшествующие беременности); глюкозурия во время беременности (появление глюкозы в моче).
Гестационный сахарный диабет, впервые развившийся во время беременности, часто не имеет клинических проявления, связанных с гипергликемией (сухость во рту, жажда, увеличение объема выделенной за сутки мочи, зуд и т.д.) и требует активного выявления (скрининга) во время беременности!
Необходимые анализы
Всем беременным в обязательном порядке необходимо исследовать глюкозу в плазме венозной крови натощак в условиях лаборатории (нельзя исследовать с помощью портативных средств самоконтроля глюкозы — глюкометры!) — на фоне обычной диеты и физической активности — при первом обращении в женскую консультацию или перинатальный центр (как можно раньше!), но не позднее 24 недели беременности. Следует помнить, что во время беременности уровень глюкозы крови натощак ниже, а после еды выше, чем вне беременности!
Беременным женщинам, у которых показатели глюкозы крови по рекомендациям ВОЗ соответствуют критериям диагностики СД или нарушенной толерантности к глюкозе ставится диагноз гестационного сахарного диабета.
Если результаты исследования соответствуют нормальным показателям во время беременности, то в обязательном порядке на 24-28 неделях беременности проводится пероральный глюкозотолерантный тест — ПГТТ («нагрузочный тест» с 75 г глюкозы) с целью активного выявления возможных нарушений со стороны углеводного обмена.
Во всем мире ПГТТ с 75 г глюкозы является безопасным и единственным диагностическим тестом для выявления нарушений углеводного обмена во время беременности!
Время исследованияГлюкоза венозной плазмы
| Натощак | > 7,0 ммоль/л (> 126мг/дл) | > 5,1 < 7,0 ммоль/л (>92 6,5% | — | — |
| ПГТТ с 75 г безводной глюкозы ч/з 1 час после еды | — | > 10 ммоль/л (>180мг/дл) | < 10 ммоль/л ( 8,5 ммоль/л (> 153мг/дл) | < 8,5 ммоль/л ( |