Приступ заболевания очень опасен, может стать причиной летального исхода и требует срочного лечения в условиях стационара. Поэтому человеку, у которого в анамнезе имеется хроническое воспаление поджелудочной железы, нужно знать признаки обострения, чтобы вовремя определить патологическое состояние и вызвать врача.
Панкреатитом называют воспаление поджелудочной железы, а само заболевание может быть острого или хронического течения. Причиной формирования патологии выступает нарушение оттока из железы богатого ферментами пищеварительного сока. В результате застоя ткани поджелудочной начинают воспаляться и разрушаться, как и расположенные рядом с органом кровеносные сосуды и другие структуры.
Причины того, почему нарушается циркуляция пищеварительного сока, следующие:
- Заболевания желчного пузыря.
- Желудочные патологии.
- Интоксикации.
- Неправильная диета.
- Инфекции.
- Аллергия.
- Приём некоторых медикаментов.
- Травмы органа.
- Появление опухолевых новообразований.
- И даже беременность.
Если воспаление поджелудочной протекает в хронической форме, человек может и не догадываться о том, что болен, пока не наступает время обострения панкреатита. Многие путают это состояние с отравлением и пытаются справиться с ситуацией, не обращаясь за медицинской помощью.
Приступ острого панкреатита проявляется воспалительным процессом железы и мучительными болями, которые тяжело купировать. Симптомы при приступе поджелудочной железы также проявляются:
- периодической тахикардией;
- развитием шокового состояния;
- красные высыпания на коже.
Приступ острого панкреатита опасен, так как может наступить летательный исход.
Следствием этой болезни, протекающей в острой форме – является реактивный панкреатит. При реактивном форме болезни происходит нарушение функций других органов кишечной полости.
Хроническая форма протекает незаметно. Болезнь обостряется при стрессах и при отклонениях в режиме питания. Симптомы менее выражены, чем при других видах панкреатита. Воспаление то усиливается, то слабеет. Это приводит к омертвению тканей органа.
Полностью вылечить хроническую форму этого недуга практически невозможно, так как в железе начинают образовываться отложения солей кальция. Область повреждения зарастает фиброзной тканью.
Приступы панкреатита провоцируют эрозию пищевода, язву желудка и кишечника, прободению поджелудочной железы, изменению сахара в крови и могут привести к сепсису.
Симптоматика приступа
Интенсивность симптоматики при ПП зависит от стадии развития заболевания и степени поражения поджелудочной железы. При остром панкреатите болевые ощущения ярко выражены. Хроническая форма заболевания может сопровождаться латентными признаками (на ранних стадиях развития болезнь может развиваться бессимптомно). Приступы в данном случае будут практически не ощутимы для пациента. Объединяет все варианты обострений один фактор — болевой синдром. ПП всегда проявляется в виде опоясывающей или спазмообразной боли.
Симптомы ПП:
постоянное ощущение тошноты;
- неукротимая рвота;
- вздутие живота;
- бледность кожных покровов;
- опоясывающие боли;
- интенсивная диарея;
- признаки тахикардии;
- боль в левом или правом подреберье;
- отрыжка, сменяемая икотой;
- повышение температуры тела;
- отсутствие аппетита;
- регулярная изжога;
- головная боль;
- понижение артериального давления.
Симптомы и причины панкреатита
Поджелудочная железа производит пищевые ферменты для переваривания еды. А также она вырабатывает гормон инсулина. Его недостаток в крови может активировать сахарный диабет. Острая форма панкреатита по своим симптомам схожа с сильным отравлением организма.
Из-за прогрессирующего воспалительного процесса ферменты, что вырабатываются железой, не могут свободно проникнуть в желудок. Они начинают задерживаться в протоках органа, разрушая его. При этом наблюдаются симптомы интоксикации.
Основные причины развития острого приступа панкреатита:
- злоупотребление алкоголем;
- наличие воспаления в двенадцатиперстной кишке;
- негативное действие некоторых медикаментозных препаратов;
- при дисбалансе в обмене веществ;
- нарушение основных правил здорового питания, когда в рационе присутствует пища из фаст-фуда;
- желчнокаменная болезнь;
- травмирование поджелудочной;
- различные патологии соединительной ткани.
Приступ панкреатита может начаться как после приема пищи, так и до нее. Острый приступ панкреатита имеет выраженные симптомы, которые нельзя ни с чем спутать:
- Сильная и постоянная боль. Если вовремя не будет оказана помощь, то возможен болевой шок. Боль возникает в подреберье, справа или слева под ложечкой.
- Повышение температуры. Если воспаление прогрессирует, то состояние человека быстро ухудшается, а температура достигает высоких отметок.
- При приступе поджелудочной наблюдаются скачки давления, оно может повыситься или снизится.
- Кожа лица становится серой.
- Возникает тошнота, икота, отрыжка.
Рис. 2 — Возможные симптомы панкреатита.
При наличии таких симптомов необходимы врачебное наблюдение и исследования, исключающие злокачественные процессы в организме.
Лечение в стационаре
После осмотра больного врачом скорой помощи ему будет предложена госпитализация при явных симптомах приступа панкреатита. Симптомы приступа панкреатита можно выявить самостоятельно, но подтвердить диагноз может только врач после лабораторной диагностики, которая заключается:
- В сдаче общего анализа крови, в котором при наличии этой болезни наблюдаются измененные лейкоциты, а показатели СОЭ ускорены.
- В исследовании биохимии печени и амилазы повышены значения билирубина.
- В моче повышен фермент диастазы.
- Данные ультразвукового исследования отмечают увеличение размеров поджелудочной железы.
- В кале есть не переваренные частицы пищи.
- Электролитный состав крови нарушен.
Стоит отметить, что только квалифицированный врач, на основании лабораторных исследований может поставить диагноз и назначить необходимое лечение. Самостоятельно заниматься самолечением не стоит, так как многие заболевания имеют схожую симптоматику.
Приступ поджелудочной купируется в условиях стационара. Если своевременно не обратиться к врачу, то возможность летательного исхода увеличится в несколько раз.
Диагностика
Диагностику панкреатита осуществляет терапевт или гастроэнтеролог. Для подтверждения диагноза проводят ряд лабораторных и инструментальных обследований:
- общий и биохимический анализ крови. Он позволяет выявить воспалительные изменения, повышение активности ферментов и уровень глюкозы, которые указывают на разрушение ткани железы;
- анализ мочи на диастазу;
- ультразвуковое исследование, компьютерная томография, магнитно-резонансная, а также эндоскопическая ретроградная панкреатохолангиография.
Инструментальные исследования позволяют выявить структурные изменения: увеличение органа, образование свищей, кист, кальцинатов, вовлечение в процесс брюшины.
Для подтверждения хронического панкреатита необходимо исследовать функциональные изменения ферментативной активности поджелудочной. Наиболее современными являются дыхательный тест диагностики активности Липазы, а также определение активности панкреатической Эластазы 1 в кале. Также исследование кала (копрограмма) позволяет выявить количество непереваренной пищи, жира, количество клетчатки, что определяет степень тяжести хронического панкреатита.
При подозрении на специфический инфекционный или другой процесс, приведший к развитию панкреатита, проводят дополнительные профильные исследования: выявляют инфекции, диагностируют заболевания органов пищеварения, исключают онкологические процессы.
Чем снять приступ панкреатита?
До приезда скорой помощи можно дать больному «Но-шпу» или «Папаверин».
Если медикаментозная терапия не эффективна, то при подозрении на деструктивный панкреатит в условиях стационара проводится оперативное лечение болезни.
Симптомы приступа хронического панкреатита поджелудочной железы выражены слабо. Если болезнь начинает обостряться, то госпитализации не избежать. Как снять приступ поджелудочной железы в условиях стационара?
Первая помощь при хроническом панкреатите заключается:
- Назначение специальной дробной диеты, исключающей не только острую, жирную и жареную пищу, но и сладости.
- Для облегчения состояния больного и снятия болевого симптома вводятся спазмолитики.
- Вводятся лекарственные препараты, которые нормализуют секреторную недостаточность железы.
- Алкоголь неприемлем.
- Дополнительно пациент принимает ферменты, помогающие расщеплять жиры, белковую пищу, углеводы.
- Для снятия болевого синдрома и тошноты, назначают противорвотные средства и анальгетики.
- У больного постоянно берется кровь, для мониторинга показателя сахара в крови.
В стационаре лечение необходимо:
- для купирования воспалительного процесса;
- для избавления организма человека от токсинов;
- для прохождения курса терапии.
Причины обострения
Начало или активизация воспалительного процесса в поджелудочной железе может происходить вследствие патологического воздействия разных факторов:
- Злоупотребление жирной или вредной пищей, алкоголем.
- Заболевания или хирургические вмешательства на органах желудочно-кишечного тракта, желчном пузыре.
- ЭРХПГ.
- Травмы или ранения поджелудочной, живота.
- Инфекционные заболевания или заражение глистами.
- Лечение антибиотиками, эстрогенами.
- Приобретённые анатомические патологии протока поджелудочной железы или закупорка его камнями.
- Сердечно-сосудистые аномалии.
- Изменения гормонального фона, в том числе во время вынашивания ребёнка.
- Нарушение метаболических процессов.
- Онкология.
Статистика свидетельствует, что у 30% всех пациентов с обострением панкреатита выявить причину такого состояния не представляется возможным.
Помощь при приступе панкреатита в домашних условиях
Как это ни печально, но панкреатит в большинстве случаев вылечить полностью нельзя. Можно только сгладить острую форму болезни.
Лечение в домашних условиях заключается в снятии симптомов приступа панкреатита:
- Если больному тяжело дышать, то следует задержать воздух в легких, пока боль не станет меньше.
- Холод главный помощник при снятии приступа панкреатита. Грелка со льдом на область боли поможет успокоить боль до приезда скорой помощи.
- При рвотных позывах, не стоит их сдерживать. Надавите пальцами на корень языка, это поможет быстро эвакуировать содержание желудка наружу. После опорожнения желудка человеку станет легче, но ненадолго.
Как и чем снять приступ острого панкреатита? Для этого необходимо:
- Если ранее у вас не находили камни в желчном пузыре, то облегчить болевой синдром можно с помощью желчегонного препарата «Аллохол». Его нужно принимать по 2 таблетки 3 раза в день. Одновременно принимаются спазмолитики (Но-Шпа и Спазмолгон).
- Снизить болевые ощущения и расширить протоки органа помогут Панкреатин и Дротаверин.
- Когда больному станет лучше, и он попросит есть, то стоит помнить, что принимать пищу три дня нельзя. Можно пить воду, некрепкий чай или не газированную минеральную воду.
Важно: прием всех медикаментозных препаратов и их дозировку следует согласовать с лечащим врачом.
Чтобы избежать рецидивов не забывайте на постоянной основе проходить обследование.
Что можно и нельзя делать при панкреатите
Из-за высокого риска осложнений острый панкреатит лечат в стационарном режиме. При появлении первых симптомов больной должен лечь, вызвать бригаду скорой помощи самостоятельно или попросить об этом окружающих. Пока приедут медики, рекомендуется приложить к зоне проекции железы холодный компресс – грелку, пакет или бутылку со льдом, обернутую в ткань, что снизит темп, активность выработки ферментов.
Нельзя ничего есть и пить. Это повышает риск осложнений и нередко приводит к усугублению боли. Минералка, травяные чаи и любые другие напитки только создают дополнительную нагрузку на воспаленный орган.
Первая медикаментозная помощь при приступе панкреатита заключается в приеме спазмолитиков (Дротаверин, Бускопан, Спазмалгон, Баралгин). Прием таблеток возможен, только если боль нестерпима и пациент находится в полуобморочном состоянии. Если болезненность угасает при прикладывании компресса или перемене положения тела – лекарства пить нельзя. Обезболивающие средства «смазывают» клиническую картину, затрудняют диагностику заболевания и оценку степени его тяжести.
Медики должны узнать название и количество принятого препарата сразу по приезду к больному.
Что можно есть после приступа панкреатита?
Важно голод и покой. С минимальным приемом пищи а лучше полный отказ от пищи. Сварите густой кисель и просто первый день не употребляйте пищу, достаточно пить в течении дня кисель. В идеале кисельную диету выдержать 2 дня тем самым вы успокоите поджелудочную железу.
Особая диета, по истечении трех дней поможет сбалансировать состояние больного:
- Пищу необходимо варить, а лучше готовить на пару. Жареные блюда запрещены.
- Перед тем как начать готовить, измельчите или натрите продукты на терке.
- Еду солить не рекомендуется.
- Стоит употреблять преимущественно белковую пищу, углеводы стоит ограничить.
- Пища должна быть теплой.
Эти несложные правила позволят убрать симптомы приступа поджелудочной железы и ускорить выздоровление.
Достаточно часто после приступа панкреатита наступает облегчение. Достаточно часто такая картина наблюдается при некрозе железы. Стоит убедить больного в необходимости госпитализации для корректировки лечения и стабилизации его состояния.
Снятие симптомов приступа
В домашних условиях
Лечить дома приступ панкреатита не рекомендуется. Первые симптомы приступа могут наблюдаться примерно через полчаса после еды. Все, что разрешено и стоит сделать в домашних условиях – оказать первую помощь до приезда бригады врачей.
На область места расположения поджелудочной железы рекомендуют наложить лед. Это не только снизит немного болевой синдром, но и замедлит формирование приступа.
Когда принято решение оставить пациента дома, то все указанные выше мероприятия актуальны минимум в течение 3 суток. Когда улучшения не наблюдаются, обязательно надо обратиться к врачу.
Купирование приступа панкреатита на дому очень нежелательно, и все рекомендуемые меры – временные, обращение к врачу всегда обязательно.
Приступ панкреатита считается опасной болезнью, которая способна привести к летальному исходу. Полное лечение приступа проводится в условиях стационара в несколько этапов.
Купирование приступов в больнице
Основное требование при оказании первой помощи – временно исключить из процесса пищеварение. Для этого назначают лечебное голодание, которое может длиться всю первую неделю после приступа или ограничиться тремя днями – продолжительность зависит от протекания болезни, общего состояния пациента и уровня нарушения работы пораженного органа. После окончания этого срока рацион расширяют, назначают диету.
После купирования основного приступа врачи проводят очищение организма. Также выполняют внутривенное введение физрастворов для компенсации кислотного, солевого, белкового баланса организма, проводят антитоксическую терапию, обязательно прописывают прием антибиотиков как профилактику инфекционным осложнениям. На этом этапе пациенту также прописывают прием ферментов поджелудочной железы: «Панкреатин», «Креон».
Как правило, все мероприятия продолжаются около 2 недель, а потом больному рекомендуется следовать прописанной диете, соблюдать режим дня, избегать употребления отдельных продуктов.
При соблюдении этих рекомендаций повторных приступов можно избежать.
При неосложненном приступе проводят консервативную терапию. Назначают лекарственные средства, действие которых направлено на подавление воспалительных процессов. Также особая роль отведена специальной диете и приему симптоматических средств (спазмолитиков, анальгетиков).
При осложненном приступе возникает вопрос о хирургическом вмешательстве. Осложнениями подобного приступа панкреатита бывают:
- панкреонекроз (омертвение отдельных частей органа);
- перитонит;
- забрюшинная флегмона и абсцесс;
- киста поджелудочной железы;
- рак поджелудочной железы.
Профилактика болезни
Лечение приступа панкреатита и снижение проявлений его симптомов поможет комплекс профилактических мер, при условии, что они будут полностью выполняться больным:
- ограниченное употребление алкоголя;
- необходимо по утрам делать зарядку, чтобы восполнить недостаток движения при сидячей работе;
- дробный и сбалансированный прием пищи;
- достаточные физические нагрузки.
Своевременная профилактика поможет надолго сохранить ваше здоровье. Помните, что потерять здоровье легко, а лечить болезнь в наши дни достаточно дорого.
Как лечат панкреатические приступы
Основные правила лечения приступа панкреатита: холод, покой и голод. На 2-3 дня энтеральное питание полностью исключают. Если рвоты не было – проводят промывание желудка для устранения остатков пищи. При необходимости на 2 сутки начинают парентеральное введение питательных веществ (углеводных и белковых растворов).
Острый панкреатит лечат цитостатическими препаратами (для снятия воспаления), средствами для подавления активности ферментов и ускорения регенерации поджелудочной паренхимы. Внутривенно вводят кровезаменители и детоксикационные растворы. При развитии полиорганной недостаточности делают аппаратную очистку крови и корректируют состояние больного, зависимо от степени повреждения органов.
При обострившемся хроническом панкреатите кроме симптоматической терапии назначают заместительную – препараты ферментов. Они снижают нагрузку на поджелудочную, нормализуют пищеварение, устраняют симптомы диспепсии.
Роль диеты
После голодания при остром панкреатите или приступе хронического назначают строгую диету. Меню состоит из продуктов и блюд, не способных стимулировать секрецию и повышать активность протоков поджелудочной или желчного. Мясо, рыба и молочные продукты должны быть нежирными. Все блюда подают теплыми и в перетертом виде. В основе меню – разваренные слизистые каши. Разрешаются термически обработанные овощи с малым количеством клетчатки. Из питья можно употреблять слабый отвар шиповника и назначенные врачом минеральные воды без газов. Жирные продукты, сладости, волокнистые овощи и фрукты, все виды полуфабрикатов, сдобу и свежий хлеб исключают из меню.
При любой форме панкреатита нельзя заниматься самолечением. Все препараты должен подобрать врач. Со специалистом следует согласовать и методы нетрадиционной медицины, если пациент собирается их использовать в домашних условиях. В клинике подавление приступа панкреатита проходит быстро и безопасно для пациента. В сложных случаях оказывают хирургическую помощь (удаление некротических участков, кист, дренирование). При своевременном обращении к врачу риск осложнений минимален.
Особенности течения приступа
Наличие провоцирующего фактора
Обострение хронического панкреатита, как и впервые возникший приступ острого панкреатита, всегда имеет свой провоцирующий фактор.
Причины приступов поджелудочной железы
К таким факторам относят:
- злоупотребление алкоголем;
- переедание, особенно тяжелой, жирной, жареной, острой пищей;
- прием лекарственных препаратов, которые имеют побочные эффекты;
- обострение сопутствующих заболеваний ЖКТ, особенно желчнокаменной болезни;
- воздействие некоторых вирусов, которые имеют тропность к железистым органам;
- травмы живота;
- сильные стрессовые ситуации.
Характер болевого синдрома
Боль очень сильная, длительная, носит режущий характер. Она может четко локализоваться в левой подреберной области, а может носить разлитой характер, отдавать в спину и поясницу, под лопатку. Часто такие боли «охватывают кольцом» всю верхнюю часть живота. Иногда боли отдают в область грудины, повторяя боли при инфаркте миокарда.
Симптомы нарушения пищеварения
Боль всегда сопровождается изнурительной рвотой. Сначала в рвотных массах содержимое желудка, затем желчь или просто сильная тошнота и позывы на рвоту. Часто возникает жидкий стул с неприятным запахом, в нем видны остатки непереваренной пищи. Живот увеличивается в объеме за счет метеоризма.
Общее самочувствие
Больной с приступом панкреатита слабый, у него отсутствует аппетит, язык обложен белым или серым налетом. Часто повышается температура тела, падает или повышается артериальное давление, пульс учащается. Нарастают симптомы обезвоживания и интоксикации, появляется сухость во рту, кожа становится сероватого оттенка.
Совет! Приступ панкреатита может провоцировать гипертонический криз или приступ нарушения сердечного ритма. Если вы знаете о своих сопутствующих заболеваниях, обязательно расскажите о них врачу скорой помощи!
Строение и функции поджелудочной железы
Особенности течения приступа поджелудочной железы тесно связаны с тем, как она устроена.
Положение железы в организме
Анатомия органа
Поджелудочная железа расположена в эпигастральной области и в левом подреберье, в забрюшинном пространстве. Ее головку охватывает двенадцатиперстная кишка, тело касается задней стенки желудка и немного левой доли печени, а хвост идет в левую боковую область горизонтально до селезенки.
Сзади поджелудочная проецируется на уровне 1-2 поясничного позвонка.
Она имеет интенсивное кровоснабжение и богата нервными окончаниями.
Именно поэтому болевой синдром при приступе панкреатита очень сильный, боли дают иррадиацию в спину, а интоксикация организма быстро нарастает.
Функции поджелудочной железы
Лабораторная диагностика приступа панкреатита
Поджелудочная железа участвует во всех видах обмена веществ. Ферменты, которые расщепляют белки, жиры и углеводы, содержатся в панкреатическом соке в неактивной форме, поэтому в состоянии здоровья они не повреждают ткани самой железы. Однако в результате действия ряда провоцирующих факторов, проферменты преждевременно переходят в активную форму и запускают воспалительный процесс внутри железы.
В анализе крови определяют уровень повышения одного из ферментов поджелудочной, амилазы. В зависимости от степени активности амилазы крови прогнозируют тяжесть течения приступа и вероятность наличия осложнений.
Совет! Знание анатомии своего организма поможет вам оценить степень риска при любом недомогании и вовремя обратиться за медицинской помощью!
Разновидности панкреатита
Симптомы больной поджелудочной железы будут напрямую зависеть от типа заболевания. Поэтому в медицине выделяют 3 разновидности панкреатита.
- Острая форма. Такой вид болезни считается самым опасным из всех. При отсутствии своевременного лечения развивается панкреонекроз и смертельный исход.
- Реактивная форма. Отличается слабовыраженными проявлениями. Из-за этого может перерасти в осложненную форму.
- Хроническая форма. Характеризуется обострениями и ремиссиями. Сменяют друг друга в зависимости от воздействия неблагоприятных факторов.
От типа патологического процесса зависнет, как будет проходить лечение. Назначить медикаментозную терапию может гастроэнтеролог, который занимается болезнями пищеварительного тракта.
Основные сведения о заболевании
Острый приступ панкреатита
Панкреатит – воспалительное заболевание, характеризующееся повреждением тканей поджелудочной железы.
Патологический процесс обусловлен преждевременной активацией ферментов поджелудочной железы, которые в норме выделяются в двенадцатиперстную кишку для обеспечения пищеварительных функций.
Взаимодействие активных ферментов с тканями железы приводит к тяжелым последствиям, включая частичное разрушение органа. Осложнения могут быть связаны с нарушением работоспособности поджелудочной железы, обширной инфекцией, кровотечением и другими негативными процессами.
Поджелудочная железа – это орган брюшной полости, расположенный рядом с начальным отделом тонкого кишечника и желудком. Основная часть органа образована железой внешней секреции, выделяющей пищеварительные ферменты в кишечник.
Мелкие участки органа, представленные островками Лангерганса, имеют эндокринные функции и выделяют гормоны в кровоток.
В связи с функциональными особенностями обширный воспалительный процесс и повреждение железы может привести к потере сразу нескольких важных функций.
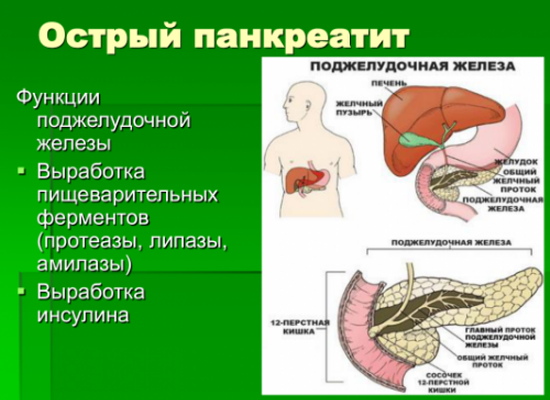
Основные функции поджелудочной железы:
- Выделение амилазы, липазы, протеазы и других ферментов в двенадцатиперстную кишку для расщепления жиров, углеводов и белков.
- Выделение инсулина и глюкагона для поддержания обмена глюкозы в организме.
- Выделение других гормонов, поддерживающих метаболическую регуляцию в организме.
Панкреатит может быть острым и хроническим. Хроническая форма заболевания характеризуется более благоприятным прогнозом и низким риском жизнеугрожающих осложнений, в то время как острый панкреатит может спровоцировать обширное воспаление в течение нескольких часов.
Соответственно, пациентам, страдающим от приступа острого панкреатита, требуется неотложная медицинская помощь.
Хроническую форму лечат постоянно с помощью медикаментов и специальной диеты. Тем не менее следует учитывать, что и такая форма болезни может обостриться, что приведет к усилению симптоматики.
Разрушение части поджелудочной железы или панкреонекроз – это первичное последствие острого приступа воспаления. В зависимости от тяжести патологии и задержки оказания первой помощи варьируется предполагаемый размер поражения.
Чаще всего в органе возникает мелкоочаговый панкреонекроз, не приводящий к существенному нарушению функцию железы, однако возможно поражение и большей части тканей.