Статистика показывает, что с каждым годом растет количество людей, которые перенесли операции по удалению желчного пузыря. 70% пациентов после нее не испытывают никакого дискомфорта.
Но 30% после холецистэктомии сталкиваются с различными расстройствами желчевыводящих путей и других органов.
Все виды расстройств в этой сфере в медицине объединяются под понятием «постхолецистэктомический синдром».
Что это такое
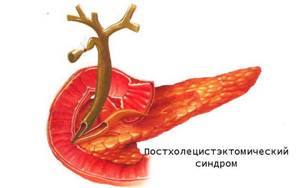
ПХЭС (Постхолецистэктомический синдром) — это ряд симптомов, возникающих в результате проведения операции по удалению желчного пузыря или холецистэктомии. Характеризуется дисфункцией системы желчевыведения, в том числе затруднением поступления поджелудочного сока и желчи в кишечник.
Желчный пузырь (ЖП) — орган человека, в котором накапливается желчь. В результате его сокращения желчь выбрасывается в двенадцатиперстную кишку и помогает переваривать пищу. После проведения операции по удалению ЖП организм перестраивается.
Низкая приспосабливаемость, например, снижение иммунитета, вызванные рядом причин, способствуют возникновению постхолецистэктомического синдрома. Чаще всего от него страдают лица женского пола. У детей данное заболевание встречается крайне редко.
Замечено, что патология может возникнуть сразу же после холецистэктомии или через несколько лет.
Причины появления и симптомы
Постхолецистэктомический синдром был открыт еще в тридцатые годы прошлого столетия, но до сегодняшнего дня это явление до конца не изучено. Основной причиной появления принято считать нарушение тока желчи.
К возникновению патологии могут привести:
- Дисбактериоз кишечника.
- Изменение в составе желчи.
- Застой желчи в двенадцатиперстной кишке, вызванный воспалением или другими нарушениями.
- Наличие камней в желчном пузыре.
- Поздняя операция по удалению ЖП.
- Недостаточно полная подготовка к хирургическому вмешательству и ее проведение, диагностика.
- Наличие спаек.
- Инфекция.
- Гиперсекреция желчи гепатоцитами.
- Спазмы сфинктера Одди.
- Хирургические ошибки при операции.
- Патология в протоке.
На развитие ПХЭС могут повлиять также заболевания:
- Непроходимость кишечника.
- Воспаление кишечника.
- Киста в желчном протоке.
- Панкреатит.
- Воспаление в толстом кишечнике.
- Синдром раздраженного кишечника.
- Гастроэзофагеальная рефлюксная болезнь или расстройство пищеварительной системы.
- Увеличение, сопровождающееся воспалением анальных сосочков.
- Свищи желчевыводящих путей.
О развитии патологии свидетельствуют симптомы:
- Главный признак синдрома — режущие болевые ощущения. Такие приступы боли обычно беспокоят более двадцати минут и повторяются в течение трех месяцев. В некоторых случаях могут напоминать болевые ощущения, как при болезнях ЖКТ (желудочно-кишечного тракта). Неприятные ощущения обычно возникают сразу после приема пищи в ночное время суток.
- Иногда патология проявляется в виде диареи, тяжести в области живота после тяжелой еды, тошноты, урчания в животе, вздутия, сухости и горечи во рту, отрыжкой.
- Нарушается всасывание в кишечнике. Это сопровождается резким похудением и гиповитаминозом. Человек быстро устает и много времени проводит в кровати, утомляется на работе, у него снижается аппетит, интерес к жизни и появляется сильная сонливость. Нарушается стул. Больной часто ходит в туалет, кал становится более жидким и неприятно пахнущим.
- В исключительных случаях возникают лихорадка, озноб, гипергидроз, тахикардия, кожный зуд и другие симптомы.
- ПХЭС может сопровождаться невралгическими расстройствами и болевыми ощущениями в области спины.
- Из-за постоянной боли и снижения качества жизни возникают тревога, страх, раздражительность, напряжение и излишняя эмоциональность.
После операции могут возникнуть также осложнения, например, разойтись швы или развиться атеросклероз.
Диагностика
Постановка диагноза постхолецистэктомический синдром происходит в гастроэнтерологии. Больной направляется на прием к врачу, который анализирует жалобы пациента, выясняет, когда проявились первые симптомы и когда была проведена операция. Врач также собирает данные о наличии каких-либо болезней или патологий ЖКТ у родственников.
Для диагностики ПХЭС используются следующие методы:
- Общий анализ клеток крови.
- Компьютерная томография и магнитно-резонансная томография сосудов и органов брюшной полости.
- Общий анализ мочи.
- БИК.
- Анализ кала: наличие или отсутствие в нем различных веществ, фрагментов пищи.
- УЗИ органов желудочно-кишечного тракта.
- Анализ желчи.
Для получения полной картины исследования могут быть использованы дополнительные методы:
- Флюорография (для подтверждения диагноза и полного исключения заболевания легких).
- Рентгеноконтрастное исследование желудка.
- Обследование желудочно-кишечного тракта и пищеварительной системы с помощью гастроскопии и ФГДС.
- Сцинтиграфия.
- Кардиограмма.
- Трансабдоминальная ультрасонография.
- Различные виды зондирования.
- Рентгенография желчных путей.
- Манометрия сфинктера Одди.
- РХПГ и другие.
Лечение
Для терапии постхолецистэктомического синдрома могут быть использованы разные методы. Обычно под лечением данной проблемы понимают комплексные методы, направленные на нормализацию работы пищеварительной системы.
Смысл терапии заключается в строгом соблюдении специального режима питания и приеме медикаментов. Если они окажутся недостаточно эффективными, врач предложит хирургический метод решения проблемы.
Медикаментозная терапия
Основа любого лечения — прием специальных лекарственных средств. При обнаружении постхолецистэкомического синдрома назначаются обезболивающие таблетки или спазмолитики, которые позволяют избавиться от болевых ощущений в брюшной области.
Подойдет обычная Но-шпа.
Но для устранения проблемы с пищеварением недостаточно заглушить боль, придется купить в аптеке ферментные препараты, например, Мезим, а также желчегонные (Аллохол), для улучшения работы желудочно-кишечного тракта (Тримедат) и антибактериальные (Тетрациклин).
Потребуется пить препараты для печени (Эссенциале), лекарственные средства для нормализации микрофлоры кишечника (Линекс), нестероидные противовоспалительные препараты (Парацетамол) и для вывода вредных веществ (активированный уголь).
Внимание! Заниматься самолечением при обнаружении и развитии постхолецистэктомического синдрома не рекомендуется. Перед началом лечения стоит проконсультироваться со специалистом. Если запустить развитие болезни, то хирургического вмешательства не избежать.
Физиотерапия
Чтобы избавиться от проблем с пищеварительным трактом после холецистэктомии, врачи назначают физиотерапию. Она позволяет стимулировать репаративные и процессы и восстановление организма. В физиотерапию входят следующие виды процедур:
- радоновые ванны;
- гальванизация;
- ультразвук;
- магнитотерапия;
- лазеротерапия;
- электрофорез;
- аппликация озокерита;
- аплипульстерапия;
- парафинотерапия и другие.
Физиотерапию нельзя проводить людям, страдающим от заболеваний печени. Спустя шесть месяцев после операции больным рекомендуют пройти лечение в санатории и занятия лечебной физкультурой.
Народная медицина
В качестве дополнительного средства для реабилитации организма после операции по удалению желчного пузыря и возникновения различных патологий может быть использована народная медицина.
Использовать ее в качестве основного способа борьбы с ПХЭС категорически нельзя.
Перед началом лечения с помощью народных средств лучше проконсультироваться со специалистом и обсудить варианты решения проблемы.
Улучшить состояние больного могут помочь:
- Настойки из чистотела, корня валерианы или цветов календулы.
- Отвары. Классическим является отвар из ромашки.
- Выгнать желчь можно с помощью различных сборов – мята, пижма, календула.
- Чай из ягод шиповника. Желательно, чтобы ягоды были сухими. Обычно сбор осуществляется осенью. Горстку ягод положить в термос или чайник и налить кипяток. Немного дать настояться, пить вместо обычного чая несколько раз в день.


Такие несложные средства народной медицины позволяют улучшить общее состояние организма при ПХЭС, вывести желчь и снять воспаление. Данный вид лечения окажет положительное влияние на организм, если сочетать его с медикаментозной терапией. Его следует принимать в течение 30 дней за тридцать минут до приема пищи или спустя час после.
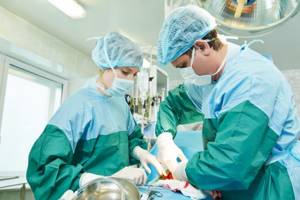
Оперативное лечение
Хирургическое вмешательство — крайняя мера лечения. Оно используется только, если медикаментозная терапия в комплексе с физиотерапией и народной медициной не приносят нужного результата.
Для решения проблемы хирург устанавливает в сфинктер Одди стенд:
- Сначала рассекаются спайки, тонкая кишка отделяется от передней брюшной стенки, освобождаются сальник от брюшной стенки и поперечная ободочная кишка;
- Затем сальник отделяется от брюшной стенки в зоне оперативного вмешательства. Освобождается правая доля печени, печень и подпеченочное пространство;
- После этого происходит освобождение двенадцатиперстной кишки из ложа желчного пузыря. Выделяются культи желчного пузыря (клипирование пузырной артерии);
- Заключительный этап — окончательное выделение культи. Извлекается конкремент, проводится санация зоны оперативного вмешательства.
Диета
При постхолецистэктомическом синдроме врачи обязательно рекомендуют соблюдать строгую диету. Кушать нужно часто и небольшими порциями (пять или шесть раз в день). Огранить употребление жирной пищи, полностью отказаться от жареного, острого и кислого.
Категорически запрещен алкоголь. Идеальный рацион для больного — блюда с витаминами и другими полезными веществами.
Разрешенные и запрещенные продукты
В пищу разрешено употреблять:
- курицу;
- салаты из фруктов и овощей;
- овощи из семейства бобовых;
- молочнокислые продукты невысокой жирности;
- компот из фруктов;
- подсушенный хлеб;
- фруктовые морсы;
- зелень;
- суп из овощей;
- диетическое мясо;
- рассыпчатые каши и другие продукты.
Полностью следует убрать из своего рациона:
- выпечку и сдобу;
- свинину;
- алкогольные напитки;
- жареную и жирную рыбу;
- мясо свинины и сало;
- различные виды специй;
- кофе;
- копченое мясо;
- рыбу и другие продукты;
- крепкий черный чай;
- мандарины и другие сладкие фрукты.
Если питаться в соответствии с предложенной диетой, это будет способствовать нормализации общего состояния организма и желудочно-кишечного тракта.
Примерное меню
- Первый прием пищи: рассыпчатые каши, фрукты и маложирные молочнокислые продукты.
- Второй: овощной суп, подсушенный хлеб, зелень и компот.
- Третий: нежирная отварная говядина или курятина, овощи из семейства бобовых и компот.
- Четвертый: овощной или фруктовый салат, компот.
- Пятый: маложирные молочнокислые продукты, подсушенный хлеб или компот.
- Перед составлением меню лучше проконсультироваться со специалистом.
Способы устранения постхолецистэктомического синдрома
Заболевания гепатобилиарной системы, отвечающей за функцию пищеварения и вывод продуктов обмена, поддаются консервативному лечению.
Только в редких случаях при образовании камней в желчном пузыре, перекрывающих выделительные протоки, прибегают к оперативному вмешательству.
Постхолецистэктомический синдромом (ПХЭС) – это состояние, при котором после пресечения проявляется нарушение двигательной активности кольцевидной мышцы и двенадцатиперстной кишки (ДПК). Патологический процесс сопровождается болью и диспепсией (дисфункция пищеварения).
Причины возникновения постхолецистэктомического синдрома
Патология развивается спустя некоторое время после проведения холецистэктомии (примерно в15% случаев). На фоне удаления органа развивается нарушение циркуляции в билиарной области.
Желчный пузырь является накопителем и поставщиком секрета в кишечник. Следствием недостаточного снабжения пищеварительной системы становится ее дисфункция.
Самочувствие пациента ухудшается, возвращается дооперационная симптоматика, основанная на болевом синдроме. Спровоцировать ПХЭС может ряд факторов:
- Диагностические мероприятия, проведенные не в полном объеме, влияющие на качество хирургического вмешательства.
- Повреждение сосудов выводящих путей, произошедшее во время холецистэктомии, неадекватная установка дренажей.
- Недостаточная выработка печенью желчных кислот.
- Причиной аномалии в часто являются хронические заболевания пищеварительного тракта, препятствующие экспорту секрета в двенадцатиперстную кишку.
- Сужение сосудов в большом сосочке ДПК или микробное разрушение микрофлоры.
Одной из причин ПХЭС является оставленный во время операции фрагмент плотного образования (камня) в желчевыводящих протоках.
Пусковым механизмом для развития синдрома могут послужить патологии в анамнезе:
- воспаление слизистой оболочки кишечника (дуоденит) или поджелудочной железы (панкреатит);
- недостаточное продвижение пищи (дискинезия), дисфункция сфинктера Одди, гастроэзофагеальная рефлюксная патология;
- выпячивание стенки ДПК, наличие свища (фистулы), язвенное поражение;
- образование спаек в подпеченной области, кисты в протоке, грыжи диафрагмы;
- синдром раздраженного кишечника, дисбактериоз, папиллостеноз;
- гепатит, фиброз печени.
На плохое состояние после холецистэктомии может влиять как одна, так и несколько причин. В 3% случаев патогенез определить не удается. Проявление аномалии встречается у совершеннолетних пациентов. Желчнокаменная болезнь, требующая операции у ребенка – явление крайне редкое. Развитие ПХЭС в раннем возрасте регистрируется в единичных случаях.
Классификация и основные симптомы
Клиническая картина патологии зависит от причин, классифицируется постхолецистэктомический синдром по трем видам:
- К первой группе относится последствие проведенного хирургического вмешательства на органах гепатобилиарной системы, которое было предпринято после неправильной диагностики. В результате ошибки самочувствие пациента не улучшилось, появилась симптоматика ПХЭС.
- Ко второму виду – некорректно проведенная холецистэктомия, которая повредила желчный проток (холедох) или при удалении органа остался недопустимо длинный фрагмент. Возможное появление на шве свища или локализация воспалительного процесса в поджелудочной железе.
- К третьей группе, самой распространенной, относится дисфункция пищеварительного тракта, непосредственно спазм сфинктера, регулирующего отток желчи в двенадцатиперстную кишку.
Основным признаком синдрома являются приступы боли длительностью 15–25 минут на протяжении двух месяцев и дольше. Локализуются в верхней части брюшины, отдавая в подреберье и спину с правой стороны при нарушении работы холедоха и кольцевидной мышцы.
Если затронута функция панкреатического сфинктера, боль иррадиирует в левую сторону или носит опоясывающий характер, утихая при наклоне. Проявиться неприятные ощущения могут сразу после еды, резко начаться во время сна ночью вместе с рвотой и тошнотой.
Постхолецистэктомический синдром сопровождается также симптомами второго плана:
- Диареей с частой жидкой дефекацией, с резким специфическим запахом. Стеатореей, характеризующейся маслянистым стулом с глянцевым блеском.
- Диспепсией на фоне роста болезнетворных бактерий в микрофлоре кишечника.
- Избыточным газообразованием, вздутием брюшной полости.
- Гиповитаминозом из-за плохой всасываемости ДПК.
- Нарушением эпидермиса в уголках рта в виде трещин.
- Слабостью, быстрой утомляемостью.
Сопутствующим симптомом является потеря массы тела на 5–10 килограмм, вплоть до истощения.
Диагностика
Клиническая картина аномального состояния после удаления желчного пузыря не имеет определенной симптоматики, свойственной заболеванию. Поэтому диагностировать постхолецистэктомический синдром необходимо с учетом комплексного подхода. Мероприятия направлены на выяснение причины для полноценной терапии.
Для определения состояний, лежащих в основе развития патологии, назначается лабораторный анализ крови, по результатам подтверждается или исключается наличие воспалительного процесса. Инструментальное исследование направлено на выявление дисфункции внутренних органов, влияющих на работу билиарной системы. Диагностика основана на применении:
- Рентгена желудка с применением специального вещества по выявлению язв, спазмов, новообразований, онкологических опухолей.
- МСКТ (спиральная компьютерная томография), позволяющая определить состояние сосудов и органов пищеварения, факт воспаления поджелудочной железы.
- МРТ (магнитно-резонансная томография) печени.
- УЗИ (ультразвуковое исследование) брюшины для обнаружения остатков конкрементов, перекрывающих протоки.
- Рентгенографии легких, возможно, причиной боли является наличие аномальных процессов в органе.
- Фиброгастродуоденоскопии двенадцатиперстной кишки.
- Сцинтиграфии, позволяющей выявить нарушение подачи желчи, процедура проводится с применением специального маркера, который показывает место застоя секрета.
- Манометрии общего протока и сфинктера.
- ЭКГ (электрокардиограмма) сердечной мышцы.
К обязательному методу при постановке диагноза и самому информативному относится эндоскопическая ретроградная панкреатохолангиография (РХПГ), позволяющая определить состояние желчевыводящих каналов, скорость производства секрета, место локализации камней.
Лечение
Устранение патологии проводится путем консервативной терапии, если в ее основе лежит нарушение работы внутренних органов.
Повторное хирургическое вмешательство показано при обнаружении фрагментов камней или расхождение краев операционного шва желчевыводящей системы.
Для нормализации состояния пациентов с постхолецистэктомическим синдромом рекомендуется лечение рецептами нетрадиционной медицины.
Препараты
Медикаментозная терапия проводится назначением:
- ферментов: «Панзинорм», «Панкреатин», «Креон»;
- пробиотиков: «Энтерол», «Лактовит», «Дуюфалак»;
- блокатора кальциевых каналов «Спазмомен»;
- гепатопротекторов: «Галстена», «Хофитол», «Гепабене»;
- противовоспалительных средств: «Ибупрофен», «Парацетамол», «Ацеклофенак»;
- холинолитиков: «Платифиллин», «Спазмобрю», «Атропин»;
- препаратов антибактериального действия: «Бисептол», «Эритромицин», «Цефтриаксон»;
- спазмолитиков: «Гимекромон», «Мебеверин», «Дротаверин»;
- минеральный и витаминный комплекс в составе, которого находится железо.
Тактика лечения зависит от заболевания, явившегося пусковым механизмом развития постхолецистэктомического синдрома.
Народные средства
Лечиться от недуга советами нетрадиционной медицины можно после консультации с врачом при условии, что нет аллергической реакции на компоненты. Рецепты направлены на нормализацию работы печени и выведение камней из желчного пузыря. Для получения настоев и отваров используется сбор из лекарственных трав и натуральных ингредиентов. Рекомендации народных целителей:
- Для выведения конкрементов измельчается корень крапивы (100 г), заливается заранее приготовленным кипятком (200 г), выдерживается на водяной бане 1 час, фильтруется, пьется 5 раз по 1 чайной ложке.
- При заболевании печени и желчного пузыря рекомендуется средство, приготовленное из семян борщевика и меда в равных пропорциях, принимается за 5 минут перед завтраком, обедом и ужином по 0,5 ст. л.
- Свежий измельченный плющ (50 г) заливается 0,5 л красного сухого вина, настаивается семь дней, употребляется по небольшому глотку после приема пищи.
Для нормализации работы пищеварительного тракта, осложненной проявлением диареи или запоров, рекомендуется следующее: при жидкой дефекации – сок полевого хвоща (50г) смешать с айвовым сиропом (50 г), разделить на три раза, пить в течение дня. При затрудненном акте действенным способом является прием кунжутного масла по одной чайной ложке утром, днем и вечером.
Профилактика и прогноз
Чтобы не допустить формирования постхолецистэктомического синдрома, клинические рекомендации заключаются в проведении развернутой диагностики органов пищеварения и билиарной системы перед холецистэктомией, организации диетического питания, прохождения диспансерного обследования. Пациентам после удаления желчного пузыря показано:
- Исключить из рациона: жирную, соленую, копченую пищу. Запрещено употребление алкогольных напитков.
- Суточную норму продуктов разделить на шесть приемов небольшими порциями.
- В меню должно входить достаточное количество овощей, фруктов, круп, молока, творога, кефира.
- При избыточном весе необходима его коррекция.
Особое внимание следует уделить частоте дефекации, стул должен быть регулярным, нормальной консистенции.
Прогноз патологии благоприятный, при условии соблюдения рекомендаций по профилактике и питанию в послеоперационный период, а также он напрямую зависит от терапии заболевания, послужившего причиной развития симптомокомплекса.
Постхолецистэктомический синдром :: Симптомы, причины, лечение и шифр по МКБ-10
Постхолецистэктомический синдром.
Постхолецистэктомический синдром
Постхолецистэктомический синдром – это синдром функциональной перестройки работы желчевыделительной системы после оперативного вмешательства. Он включает нарушения моторики сфинктера Одди (мышечный жом выходного отверстия общего желчного протока в двенадцатиперстную кишку) и нарушение двигательной функции самой двенадцатиперстной кишки.
Чаще всего возникает нарушение тонуса сфинктера Одди по типу гипотонии или гипертонии. Однако, к постохолецистэктомическому синдрому относят и состояния, причины которых не были устранены во время операции.
Это оставленные в протоках камни, стенозирующий папиллит или стеноз желчного протока, кисты желчных протоков и другие механические препятствия в желчных протоках, которые могли быть устранены во время операции, но по различным причинам остались незамеченными.
Вследствие оперативного вмешательства могли произойти повреждения желчных путей, сужения и рубцовые изменения желчных протоков. Иногда встречается неполное удаление желчного пузыря, или патологический процесс развивается в культе протока желчного пузыря.
Общепризнанной классификации постхолецистэктомического синдрома нет. Чаще в повседневной практике используется следующая систематизация: 1. Рецидивы камнеобразования общего желчного протока (ложные и истинные). 2. Стриктуры общего желчного протока. 3. Стенозирующий дуоденальный папиллит. 4. Активный спаечный процесс (ограниченный хронический перитонит) в подпеченочном пространстве. 5. Билиарный панкреатит (холепанкреатит).
6. Вторичные (билиарные или гепатогенные) гастродуоденальные язвы.
Постхолецистэктомический синдром
- тяжесть и тупые боли в правом подреберье.
- непереносимость жирной пищи,
- отрыжка горечью,
- сердцебиение,
- потливость.
Причиной постхолецистэктомического синдрома могут стать заболевания желудочно-кишечного тракта, которые развились вследствие длительного существования желчнокаменной болезни, которые протекают дальше после оперативного лечения. Это хронический панкреатит, гепатит, холангит, дуоденит и гастрит.
Считается, что наиболее частой причиной постхолецистэктомического синдрома бывают камни в желчных протоках. Камни могут быть незамеченными и оставленными в протоках во время операции или вновь образованными.
Пациенты жалуются на боли в правом подреберье, которые носят приступообразный характер и сопровождаются или не сопровождаться желтухой. В период приступа может обнаруживаться потемнение мочи. При оставленных камнях первые признаки болезни появляются вскоре после оперативного лечения, а для вновь образованных камней требуется время.
Причиной постхолецистэктомического синдрома может стать нарушение тонуса и двигательной функции двенадцатиперстной кишки или непроходимость двенадцатиперстной кишки.
Лечение больных с постхолецистэктомического синдрома должно быть комплексным и направлено на устранение тех функциональных или структурных нарушений со стороны печени, желчевыводящих путей (протоки и сфинктеры), желудочно-кишечного тракта и поджелудочной железы, которые лежат в основе страдания, явились поводом для обращения к врачу.
Назначается частое дробное питание (5–7 раз в день), соблюдение диеты с низким содержанием жира (40–60 г в сутки растительных жиров), исключение жареных, острых, кислых продуктов. Для обезболивания можно применять дротаверин, мебеверин.
В случаях, когда испробованы все медикаментозные варианты, а эффект от лечения отсутствует, для восстановления проходимости желчных путей проводится оперативное лечение.
Для устранения относительной ферментативной недостаточности, улучшения переваривания жиров применяют ферментные препараты, содержащие желчные кислоты (фестал, панзинорм форте) в среднесуточных дозах. Наличие скрытых, а тем более явных нарушений переваривания жиров подразумевает длительное применение ферментов как с лечебной, так и с профилактической целями.
Поэтому продолжительность курса лечения индивидуальна. Нередко удаление желчного пузыря сопровождается нарушением кишечного биоценоза. Для восстановения кишечной микрофлоры вначале назначаются антибактериальные лекарственные средства (доксициклин, фуразолидон, метронидазол, интетрикс), короткими 5–7-дневными курсами (1–2 курса).
Затем проводится лечение препаратами, восстанавливающими кишечный микробный пейзаж, способствующими росту нормально микрофлоры (например, бифидумбактерин, линекс). В течение 6 месяцев после удаления желчного пузыря больные должны находиться под врачебным контролем. Санаторно-курортное лечение целесообразно рекомендовать не ранее чем через 6–12 месяцев после операции.
Постхолецистэктомический синдром: симптомы, причины и методы лечения
Постхолецистэктомический синдром — болезнь, которая возникает после проведения операции по удалению желчного пузыря. Появляется у мужчин и женщин, имеет большое количество симптомов. Лечение заболевания осуществляется у гастроэнтерологов. Терапия проводится с помощью медикаментов, диетического питания, физиотерапии и хирургического вмешательства.
Прогноз синдрома благоприятный, если пациент соблюдает все рекомендации врача и пожизненную диету. При правильном лечении рецидивы не возникают.
Постхолецистэктомический синдром (ПСЭХ) — патология, которая возникает на фоне холецистэктомии (операции по удалению желчного пузыря). Из-за этого у человека происходит нарушение работы желчевыделительной системы. Недуг встречается у 10-15% пациентов.
Данный синдром возникает у мужчин практически в два раза реже, чем у женщин. Основным фактором развития является нарушение в билиарной системе, которое заключается в патологической, аномальной циркуляции желчи. После удаления желчного пузыря привычный ток желчи изменяется.
Факторы развития синдрома:
- оставшийся после операции длинный пузырный проток;
- нарушение моторики желчевыводящих путей (дискинезии);
- спазм сфинктера Одди;
- интенсивная боль после операции;
- скопление жидкости в области хирургического вмешательства;
- заражение инфекцией;
- ошибки хирурга в ходе операции;
- дисбактериоз кишечника;
- изменение состава желчи и склонность к появлению камней;
- несвоевременное проведение холецистэктомии;
- жировая инфильтрация печени (скопление большого количества жира в печени);
- панкреатит (воспаление брюшной полости);
- папиллит (появление воспалительного процесса в области анального отверстия);
- СКР (синдром раздраженного кишечника);
- дивертикулит (воспаление кишечника);
- киста общего желчного протока.
При данной патологии развивается большое количество видов нарушений:
| Вид | Характеристика |
| Сбои в работе сфинктера Одди | Наблюдаются боли, которые длятся более 20 минут. Они располагаются в области правого или левого подреберья, живота и иррадируют (отдают) в лопатку и спину. Болевые приступы возникают ночью или после приема пищи. Часто отмечается рвота и тошнота |
| Образование камней в желчных путях (неполноценное удаление камней) | Конкременты формируются через три года после операции. При обследовании обнаруживаются камни диаметром 2-3 мм |
| Ложный рецидив конкрементообразования | Отмечаются боли в области правого подреберья и брюшной полости, повышение температуры тела и в некоторых случаях желтуха. Симптомы появляются через два года после проведения операции |
| Стенозирующий папиллит | Болевой синдром располагается справа, сверху от пупка. Боль может перемещаться из правого подреберья в область живота и обратно. Иногда симптом появляется сразу после или во время приема пищи, иногда натощак. Отмечается тошнота, рвота и сильная изжога |
| Вторичные язвы желудка и двенадцатиперстной кишки | Отмечаются длительные боли в животе, которые сочетаются с тошнотой, рвотой и изжогой. Эта патология формируется через 2-12 месяцев после операции |
| Хронический холепанкреатит | Отмечаются тошнота, рвота, диарея и болевой синдром в правом подреберье |
| Синдром длинной культи пузырного протока | Наблюдается боль тупого характера в правом подреберье, которая возникает в правом подреберье через час после еды. Иногда локализуется в области живота |
| Рубцовое сужение общего желчного протока | Если нарушение выделения желчи выражено частично, то пациенты жалуются на боли в правом подреберье. При полном нарушении отмечается желтуха и зуд |
| Персистирующий перихоледохеальный лимфаденит | Воспаление лимфатических узлов, которые расположены по ходу внепеченочных желчных протоков |
У пациентов наблюдаются постоянно возникающие боли (в 70% случаев), которые длятся 20 минут и более, имеют ноющий или тупой характер и повторяются в течение трех месяцев. Отмечается изменение химического состава желчи.
Выделяют три вида болей:
- Желчные, которые располагаются в верхней части живота или в правом подреберье и распространяются в спину и правую лопатку.
- Панкреатические — в левом подреберье с распространением в спину и уменьшающиеся при наклоне вперед.
- Сочетанные — имеют опоясывающий характер, т. е. болевой синдром развивается вокруг верхнего отдела живота.
Боль начинается после приема пищи, в ночное время суток или может сочетаться с тошнотой и рвотой.
У больных появляется частый жидкий стул (секреторная диарея) на фоне быстрого прохождения желчных кислот и ранней стимуляцией кишечных пищеварительных сосков, возникает по 10-15 раз в день.
Нередко появляются такие признаки, как запоры, поносы, метеоризм (скопление большого количества газов), урчание в животе, вздутие.
Отмечается нарушение всасывания питательных веществ и витамином в кишечнике. Больные жалуются на то, что в уголках рта появляются трещины. Для патологии характерно снижение веса, которое можно разделить на три степени:
- Похудение на 5-8 кг.
- На 8-10 кг.
- Более 10 кг.
Иногда отмечается кахексия (крайнее истощение). Пациенты предъявляют жалобы на повышенную утомляемость, снижение концентрации внимания, сонливость и снижение работоспособности.
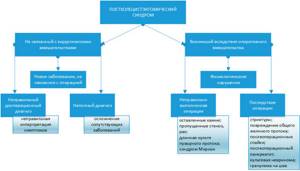
Врачи выделяют классификацию из трех групп патологических состояний, которые отличаются друг от друга причинами возникновения:
| Форма | Характеристика |
| ПХЭС, не связанный с операцией | Возникает из-за неполного обследования, неправильной интерпретации результатов обследования и жалоб, а также недооценки сопутствующих патологий, которые и привели к появлению данного синдрома |
| Хирургическое удаление пораженного желчного пузыря | Появляется из-за того, что операция проведена в недостаточно полном объеме или с ошибками, к которым можно отнести травмы общего желчного протока, развитие панкреатита или оставление длинного желчного протока |
| ПХЭС, возникающий на фоне расстройств ЖКТ | Развивается по причине спазма сфинктера Одди, двигательных нарушений двенадцатиперстной кишки и дискинезии желчных протоков |
Нередко у больных отмечается повышение температуры тела и появление желтухи (пожелтение кожи и склер), которая сопровождается зудом. У некоторых лиц, страдающих ПХЭС, можно отметить тахикардию (учащенное сердцебиение) и озноб. Пациенты говорят о том, что стали раздражительными, у них наблюдаются резкие перепады настроения.
Иногда встречается вздутие живота, кал приобретает резкий специфический запах. Отмечается повышение потливости, учащенное сердцебиение и непереносимость жирной пищи, слабость и быстрая утомляемость, а также снижение концентрации внимания.
Возможен бессимптомный вариант постхолецистэктомического синдрома, при котором жалоб нет, но наблюдаются изменения крови.
Диагностика осуществляется на основе выслушивания жалоб, инструментальных и лабораторных методов исследования. С помощью спиральной компьютерной томографии (МСКТ) и МРТ печени можно оценить состояние органов сосудов брюшной полости. Рекомендуется пройти УЗИ, чтобы выявить наличие/отсутствие:
- конкрементов (камней) в желчных протоках;
- воспаления желчных путей и поджелудочной железы.
Обнаружить нарушение циркуляции желчи возможно благодаря сцинтиграфии. Эта методика заключается во введении специфического маркера, который скапливается в желчи. В процессе прохождения обследования врач можно обнаружить нарушение тока желчи, отметить скорость ее выделения, изучить состояние желчных путей и протоков.
Данная методика позволяет удалить камни в протоках, расширить просвет желчных протоков в местах сужения. С целью исключения заболеваний сердца назначают ЭКГ (электрокардиограмму). Доктор должен изучить семейный анамнез и узнать, какими болезнями ЖКТ страдают родственники пациента.
Кроме этого, к диагностическим процедурам относится:
- пальпация (прощупывание);
- анализ крови;
- копрограмма (анализ кала);
- рентген легких и желудка.
Для контроля состояния мочевыводящих путей и органов мочеполовой системы целесообразно сдать мочу на общий анализ. Активно используется ЭГДС (эзофагогастродуоденоскопия), который заключается в осмотре слизистой оболочки пищевода, двенадцатиперстной кишки с помощью камеры. Пациенты сдают анализы кала на яйца глистов.
Лечение ПСЭХ проводят в зависимости от причины на основе клинических рекомендаций. Длительность терапии составляет около 10 дней. Если у больного наблюдаются патологии органа пищеварения, то лечение нужно проводить в соответствии с диагностированным недугом.
При наличии интенсивной боли врачи назначают Дротаверин или Мебеверин, Но-Шпу, Бускопан, Спазмалгон. Для стабилизации процесса пищеварения необходимо принимать Креон, Мезим или Панкреатин. К эффективным желчегонным средствам относятся Одестон и Аллохол.
Для лечения бактериальной микрофлоры показаны Цефтриаксон, Тетрациклин. С целью выведения токсинов можно принимать Активированный уголь, а для защиты печени использовать Фосфоглив. Нормализация микрофлоры кишечника осуществляется с помощью Линекса, Дюфалака.
Для улучшения моторной функции ЖКТ применяется Тримедат. Активно применяется Гептал, Карсил для защиты печени и улучшения ее работы.
Терапию важно осуществлять на фоне диеты. Тогда эффективность назначенного лечения будет выше.
Кроме медикаментозного лечения, активно используют диетическое питание (а именно, стол №5). Кушать нужно по 5-7 раз в сутки маленькими порциями. Следует снизить суточное содержание жиров (не более 60 грамм).
Необходимо исключить жареные, кислые продукты, острую, пряную пищу и употребление алкоголя. Рацион должен быть обогащен витаминами А и B, а также пищевыми волокнами, клетчаткой и пектином. К разрешенным продуктам относятся:
- компоты и морсы;
- подсушенный хлеб;
- нежирные кисло-молочные продукты;
- супы из овощей;
- говядина и курятина;
- каши;
- фруктовые и овощные салаты;
- зелень и бобы.
Запрещены к употреблению булки, сало, мясо свинины, жирная рыба, приправы. От крепкого чая и кофе также нужно отказаться.
Санаторно-курортное лечение показано пациентам через 6-12 месяцев после проведения операции. При таком виде терапии надо принимать минеральную воду «Ессентуки «, «Моршинская» и применять методы физиотерапии. Подобный вид лечения в 60-70% случаев приводит к положительному эффекту, а ремиссия наблюдается у 58% пациентов.
Рекомендуется принимать пенно-солодковые ванны (густая пена, которая создается из экстракта корня солодки). Длительность лечения — 8 сеансов с перерывом в 1 день. Дополнительно следует пить Дюспаталин в течение двух недель.
Возможно использование физиотерапевтических способов терапии болезни. Рекомендуется применять ультразвук в области желчного пузыря с перерывом в один день. Активно используются:
- Магнитотерапия и лазеротерапия — воздействие на организм больного с помощью магнитного поля или лазера.
- Радоновые ванны — пациент помещается в радоновую минеральную воду.
- Амплипульстерапия — на больного оказывают воздействие синусоидальными токами.
- Гальванизация — воздействие постоянным электрическим током.
Применяется также электрофорез анальгетиков и спазмолитиков.
Некоторые физиотерапевты прибегают к аппликации озокерита, которая заключаются в воздействии углеводородов парафинового ряда (минеральные масла, смолы, углекислый газ и сероводород). При наличии воспаления желчных протоков (холангита), цирроза печени этот метод лечения противопоказан.
Операции направлены на дренирование и восстановление проходимости желчных протоков. Дренаж проводится в том случае, если патологический синдром развился из-за камней, которые не были удалены во время операции, или возникшие вновь. Врачи-хирурги проводят вскрытие брюшной полости.
С целью устранения спазма сфинктера Одди проводят вмешательство согласно следующему алгоритму:
- Рассекают сфинктер.
- Вводят препарат Ботулотоксин.
- Сфинктер расширяют с помощью баллона.
- Устраняют рубцы.
Прогноз заболевания благоприятный. При появлении первых признаков патологии нужно обратиться к гастроэнтерологу. При неправильном лечении и несвоевременной диагностике возможно развитие осложнений:
- анемия (малокровие);
- кахексия (истощение организма);
- импотенция у мужчин;
- деформация скелета;
- дефицит витаминов;
- развитие атеросклероза;
- присоединение вторичной инфекции;
- расхождение швов после операции;
- нарушение менструального цикла у женщин;
- воспалительное поражение легких;
- формирование асбцесса (скопление гноя в тканях).
Профилактика синдрома и его обострений заключается в лечении патологий органов ЖКТ. Нужно регулярно проводить обследование у гастроэнтерологов — несколько раз в год. Рекомендуется поддерживать свой вес в норме и ограничивать употребление жирных продуктов, а также пропивать курс витаминов.
Постхолецистэктомический синдром: код по МКБ-10, классификация, симптомы и лечение, диета
Несмотря на развитие медицинских технологий, а также внедрение малоинвазивных методов удаление конкрементов из желчного пузыря, диагностика желчнокаменной болезни зачастую проводится при уже существующей непроходимости путей и необходимости оперативного вмешательства.
У пациентов после удаления желчного пузыря зачастую развиваются дополнительное осложнения, приводящие к появлению характерных симптомов. В медицине это состояние получило термин постхолецистэктомический синдром или ПХЭС.
Постхолецистэктомический синдром и код болезни по МКБ-10
В Международном классификаторе болезней это состояние рассмотрено в подразделе К91.5 — постхолецистэктомический синдром. Возникает он после оперативного вмешательства по удалению желчного пузыря.
В результате развивается недостаточность сфинктера Одди, который регулирует нормальный отток поджелудочного сока и желчи в двенадцатиперстную кишку. Статистические данные подтверждают нарушения в работе сфинктера примерно у 40 – 45 % пациентов.
Многие пациенты после операции сталкиваются с проблемой, когда симптоматика желчнокаменной болезни остается практически такой же и без видимого облегчения.
Произойти это может по следующим причинам:
Провоцирующими факторами появления новых камней или негативных симптомов является сахарный диабет, ожирение, а также нарушения в диетическом питании, которое рекомендовано после операции.
Симптомы
Проявления ПХЭС во многом схожи с симптомами желчнокаменной болезни. Пациент чувствует тяжесть в желудке, острую или схваткообразную боль в правом подреберье, снижение аппетита, вздутие живота.
Среди дополнительных признаков: диарея, запор, частая отрыжка, тошнота, доходящая до рвоты. Нередко развивается желтуха, повышается температура, состояние пациента резко ухудшается. При таких состояниях обязательно необходимо обратиться к своему лечащему врачу и пройти специальные обследования.
Диагностика
При появлении вышеописанных симптомов не стоит игнорировать подобные проявления, а также «спасаться» обезболивающими препаратами. Самолечение в этом случае может привести к тяжелым осложнениям, необходимости новой операции.
Как диагностируется недуг:
- Лабораторные исследования образцов крови, мочи и кала.
- Развернутый анализ кала — копрограмма.
- Биохимия крови по основным показателям (холестерин, амилаза, глюкоза, фосфатаза, печеночные пробы).
- Манометрия сфинктера Одди.
- УЗИ органов брюшной полости (печень, поджелудочная).
На основании результатов проведенных исследований можно подтвердить или исключить вероятность постхолецистэктомического синдрома, а также назначить адекватное лечение для пациента.
Лечение
В первую очередь используются специальные категории препаратов, позволяющие компенсировать недостаточную выработку пищеварительных ферментов, а также устраняющие негативные симптомы болезни.
Консервативная терапия включает:
- Купирование боли при помощи анальгетиков и спазмолитиков.
- Прием специальных ферментных препаратов, улучшающих процесс пищеварения.
- Ингибиторы протонной помпы.
- Желчегонные средства.
- Прием слабительных или пребиотиков для нормализации работы кишечника.
Комбинации и вид препаратов должен подбирать специалист согласно индивидуальным показателям пациента, результатов обследования и проявлений болезни. При развившемся воспалительном процессе в двенадцатиперстной кишке или кишечнике дополнительно назначается курс антибиотиков и пребиотиков, ведется контроль эффективности лечения.
При неэффективности консервативной терапии принимается решение об оперативном вмешательстве.
Обычно это происходит при дисфункции, повреждении или закупорке желчевыводящих протоков вновь образовавшимися конкрементами.
Оперативные методы направлены на восстановление целостности и функционирования органов билиарного тракта, дренировании желчевыводящих протоков. Повторное удаление конкрементов проводится лишь в 10% случаев возникновения ПХЭС, на долю остальных операций приходится восстановление нормальной работы сфинктера Одди.
Диета
Основные нюансы диеты при ПХЭС:
- Дробное питание небольшими порциями по 5 – 7 раз в день.
- Пониженное содержание жиров (не более 60 грамм) в рационе.
- Исключение острых, жирных, жаренных и соленых продуктов.
- Отказаться придется от алкоголя и курения.
- Минимизировать продукты, раздражающие слизистые оболочки желудка, а также провоцирующие выделение желчи.
Для пациентов, перенесших операцию по удалению желчного пузыря, обязательным является пожизненное соблюдение диеты. Она поможет предотвратить появление новых камней, а также дисфункцию протоков.
Профилактика и прогноз
Уберечься от негативных проявлений после операции удается не всегда, но некоторые рекомендации специалистов помогут минимизировать риски в дальнейшем.
Как предупредить появление ПХЭС:
- Вести здоровый образ жизни, отказаться от вредных привычек.
- Не переедать, не злоупотреблять жирным и сладким.
- Своевременное обращение за врачебной помощью, отказ от самолечения и методов нетрадиционной медицины.
- Регулярные плановые обследования органов ЖКТ.
- Поддержание иммунитета, лечение сопутствующих заболеваний.
Постхолецистэктомический синдром чреват серьезными осложнениями, вплоть до дисфункции желчевыводящих протоков и развития цирроза печени. При своевременном лечении, а также пожизненной диете можно снизить риски осложнений и вернуться к нормальной жизни.
Приведенная информация расскажет, как проявляется этот недуг, как его диагностируют и лечат. Строгое соблюдение рекомендаций после операции, а также здоровый образ жизни помогут избежать возможных проблем.