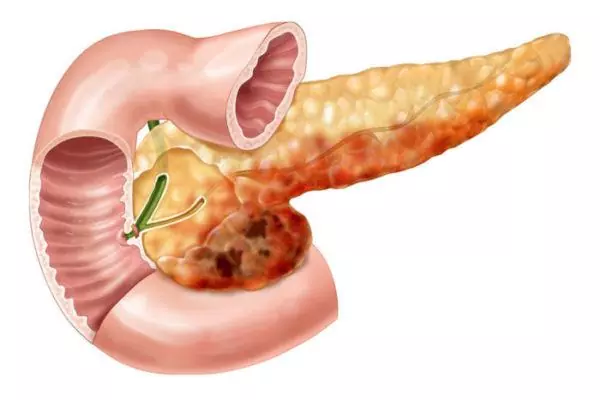
Нормальное функционирование поджелудочной железы обеспечивает нормальную работу пищеварительной системы, а также обеспечивает организм необходимым количеством гормона инсулина. Нарушения в выработке инсулина могут привести к сбоям обменных реакций во всех тканях организма, а также могут послужить причиной резкого повышения концентрации глюкозы в крови, что приведет к развитию сахарного диабета.
Обратите внимание! Воспаление поджелудочной железы может привести к постепенному отмиранию мягких тканей данного органа – некрозу. Также воспалительный процесс может сопровождаться наслоением бактериальных инфекций, образованием кист, а также воспалением брюшинной области.
Симптомы болезни поджелудочной железы у мужчин
Причины появления панкреатита
Воспаление поджелудочной железы развивается в результате влияния внешних и внутренних факторов.
- Нерациональное питание. Употребление жирной, соленой, острой еды, маринованных, копченых и жареных продуктов становятся причиной воспаления поджелудочной железы. Негативно влияет на орган горячая, холодная и грубая еда, которая вызывает активность экзокринной зоны железы. При излишней выработке панкреатического сока и нарушении его транспортировки ферменты, предназначенные для расщепления пищевого комка, начинают переваривать саму железу. Происходит разрушение тканей пж, в итоге чего развиваются воспаление и некротические изменения в органе.
- Злоупотребление алкоголем. Этинол – вещество, содержащееся во всех спиртных напитках, разрушительно влияет на структуры печени и поджелудочной железы, нарушая их функции. Почти у всех мужчин, которые страдают хроническим алкоголизмом, диагностируется хронический панкреатит.
- Табакокурение. Это вредная привычка становится причиной сбоя кровоснабжения тканей пж, а также активизации секреции панкреатического сока, что приводит к воспалению органа.
- Повышенная нервно – эмоциональная реакция организма, стрессы. В результате частых стрессов и повышенной нервозности повреждаются сосуды, питающие поджелудочную железу.
- Бесконтрольный прием медикаментов. Продолжительное использование мочегонных, гормональных средств, антибиотиков может стать причиной развития панкреатита.
- Повреждение пж. Трамирование железы может фиксироваться после операции.
- Экологически неблагоприятная обстановка, работа, требующая контакт с гепатотропными, панкреатропными ядами.
К внутренним факторам развития панкреатита у мужчин числятся:
- Патологии жкт. Панкреатит довольно часто проявляется на фоне желчекаменных заболеваний, когда регистрируется закупорка протоков. Панкреатический сок не поступает в дпк, развиваются застойные, а после и воспалительные процессы в пж. Панкреатит может развиваться параллельно с холециститом, гепатитом, дуоденитом, гастритом. Иногда воспаление поджелудочной сочетается с новообразованием гепато – билиарной системы.
- Болезни эндокринной системы, в частности щитовидной железы;
- Ожирение любого генеза;
- Бактериальные, вирусные, грибковые инфекции, гельминтные инвазии;
- Врожденные дефекты строения пж или других органов жкт, сосудов, наследственная предрасположенность;
- Аллергические реакции, приводящие к воспалению железа.
Панкреатит может развиваться под воздействием нескольких факторов одновременно.
Формы панкреатита и их характеристика
Виды панкреатита:
- Хроническая – характеризуется воспалением поджелудочной железы, при котором происходит нарушение ее экзокринной и эндокринной функций. Воспалительный процесс приводит к нарушению кровоснабжения клеток органа и обменных процессов в них. Это является причиной постепенного замещения клеток железы соединительной тканью, происходит перестройка органа и он теряет свою функциональную активность. Для хронической формы панкреатита характерны периоды обострения и ремиссии.
- Острая – характеризуется сильнейшим воспалением поджелудочной железы, значительным увеличением органа в размерах, возникновением сильнейшей отечности, распадом и некрозом клеток железы. Вследствие этого возникает риск попадания в брюшную полость инфекции через очаги распада органа. Поджелудочной железой полностью прекращается выработка гормонов и ферментов, играющих важнейшую роль в пищеварении.
Патогенез острого панкреатита
Обратите внимание! Острая форма панкреатита может сопровождаться образованием язв и кровотечений в органах ЖКТ.
Разновидности острого панкреатита
| Вид | Характеристика |
| Отечный (интерсцитиальный) | Характеризуется отеком долек железы, а также интерстициального пространства. Деструктивные изменения при этом отсутствуют |
| Геморрагический | Характеризуется стремительно продвигающимися разрушительными процессами паренхимы железы, а также ее кровеносных сосудов собственными ферментами. Вследствие этого возникает некроз, токсемия, перитонит и кровоизлияния |
| Гнойный | Характеризуется возникновением микро- и макроабсцессов в паренхиме поджелудочной железы. Вследствие этого могут возникать псевдокисты – полости, заполненные некрозной тканью, а также гнойным содержимым |
| Панкреонекроз | Характеризуется частичным или полным отмиранием поджелудочной железы, вследствие переваривания органа ферментами, которые выделяются в нем же. Часто становиться причиной развития почечной, дыхательной и сосудистой недостаточности, что в 30% случаев приводит к летальному исходу |
| Холецистопанкреатит | Характеризуется одновременным воспалением поджелудочной железы и желчного пузыря. Может сопровождаться воспалением печени, при котором в органе происходят некротические, а также дистрофические изменения |
Видео — Симптомы воспаления поджелудочной железы
Симптомы панкреатита поджелудочной железы
Острое проявление панкреатита поджелудочной железы у мужчин в большинстве случаев регистрируется после нарушения рациона питания или употребления алкоголя. Выраженность симптомов зависит от тяжести протекания болезни, от степени поражения тканей железы и общего состояния больного. Симптомы панкреатита при остром течении появляются неожиданно. Больной жалуется на:
- Болевые ощущения в зоне пупка или чуть выше, которые ирридируют под ребра и спину;
- Тошноту и частую рвоту. После рвоты облегчение не наступает, боли усиливаются;
- Тахикардию на фоне нормального артериального давления;
- Повышенное газообразование и диарею;
- Изменение структуры каловых масс. Кал приобретает кашеобразный вид, содержит неусвоенные частицы принятой еды;
- Усиление боли при употреблении еды, особенно если пища жирная или острая;
- Рвотные позывы после приема пищи.
Постепенно симптомы становятся выраженнее, болевые ощущения и рвота усиливаются, повышается температура, на кожных покровах появляется желтушность, слизистые также желтеют. В результате нарушения обмена углеводов и из-за высокого процента сахара в крови появляется чувство сухости во рту, постоянно мучает жажда.
Сейчас читают: Можно ли есть куриный и грибной бульон при панкреатите поджелудочной железы
Терапия острой фазы панкреатита проводится в стационарных условиях под постоянным контролем врачей.
Хроническая форма панкреатита развивается медленно в результате ухудшения функциональности поджелудочной железы. Характерными симптомами для этой стадии являются повышенное газообразование, затрудненный акт дефекации, появление тяжести и распирания после еды. Иногда появляется боль выше пупка, боль может переходить в участок ребер, затем болевые ощущения могут ирридировать вокруг нижней части живота.
Хронический тип панкреатита выявляется также появлением диареи спустя 20 минут после еды. Каловые массы при этом имеют светлый цвет, пенистые и жидкие, больной наблюдает урчание в животе.
После опорожнения боли затихают, но не проходят. Частая диарея становится хронической, в каловых массах фиксируются белые жировые капли, которые с трудом смываются с унитаза. Больной начинает терять вес, язык пересыхает, ухудшается ночное зрение, боли наблюдаются и в костях. Хронический тип заболевания также провоцирует развитие сахарного диабета. Имеется вероятность механической желтушности, при увеличении размера головки железы.
К общим признакам панкреатита относятся болевой симптом, диспепсия, признаки интоксикации, изменение цвета, структуры каловых масс и показателей биохимического анализа крови. У больных с панкреатитом повышены амилаза, диастаза, щелочная фосфатаза и другие панкреатические ферменты.
Анализ на амилазу у мужчин
Хорошим маркером для постановки диагноза является амилаза панкреатическая, которая служит пищеварительным ферментом и помогает усваивать углеводы и переваривать пищу.
Для выявления количества амилазы проводят анализ крови, для которого надо подготовиться: за сутки до сдачи крови надо отказаться от приема жирной, жареной пищи и алкоголя. Анализ сдается на голодный желудок, прием пищи должен быть за 6-8 часов до этого, также запрещается курить.
Норма амилазы в крови у мужчин — 0 — 53 ед./л. У взрослых (мужчин и женщин) старше 18 лет эта норма — одинаковая, для детей и подростков — другие значения.
Также могут помочь в постановке диагноза УЗИ органа, рентген, общий анализ крови и мочи.
Симптомы панкреатита у мужчин при алкоголизме
Алкогольный панкреатит является тяжелейшей разновидностью панкреатической патологии, характеризующейся прогрессирующей фазой патогенеза с воспалительным процессом. Процесс усугубляется под влиянием вредных токсинов, содержащихся в спиртных напитках.
Острый алкогольный панкреатит с интенсивным распространением воспалительного процесса в пж и некротированием тканей проявляется резкой болезненной симптоматикой. Наблюдаются:
- Сильные боли опоясывающего характера в обширной эпигастральной зоне, которые могут дополняться ощущением жжения;
- Интенсивные болевые ощущения после еды, особенно после острой и жирной, а также после употребления алкоголя;
- Тошнота, обильное отхождение рвотных масс, после чего не наступает облегчение;
- Появление диареи, в результате чего из организма выводится большая часть поступающих с едой полезных элементов, витаминов. Это приводит к нарушению метаболизма и функционирования всех орган – систем.
- Снижение веса в результате нарушения функциональности органов пищеварительного тракта, снижения всасывания и интенсивности усвоения полезных веществ из принятой еды. У больного формируется страх, он не желает есть, чтобы не появились боли, тошнота и рвота, что приводит к снижению веса.
- Раздражительность, чувство слабости и потеря интереса к жизни;
- Развитие метеоризма, вздутия живота;
- Чувство болезненности при проведении пальпации в период обследования органов пищеварительной системы;
- Зловонный запах каловых масс.
Почему возникает панкреатит?
Камни в желчном пузыре,как одна из причин панкреатита
Основная причина развития болезни у мужчин – употребление алкоголя, негативно влияющего на поджелудочную железу, также на печень желудок, головной мозг.
Возникновение и развитие болезни возможно при:
- желчнокаменной болезни, которая также часто развивается в результате злоупотребления спиртными напитками;
- генетической предрасположенности;
- осложнениях после проведенной операции;
- травмах живота;
- аллергии у больного;
- наличии вирусных, инфекционных, грибковых заболеваний;
- употреблении некоторых лекарств.
Диагностика заболевания
Для подтверждения начального диагноза специалист после личного осмотра больного и знакомства с историей заболевания назначает ряд лабораторных и инструментальных исследований:
- Общий и биохимический анализ крови. Обследование позволяет выявить изменения в поджелудочной железе в результате воспалительного процесса, повышение активности ферментов и процент глюкозы, указывающие на степень повреждения ткани железа;
- Анализ мочи на диастазу;
- Узи, кт, мрт;
- Тест липазы. Уделяет возможность проводить диагностику дыхательной активности;
- Тест активности эластазы панкреатической 1 в кале;
- Копограмма. Позволяет определить процент неусвоенной пищи, наличие в каловых массах соединительного волокна, жира, клетчатки, крахмальных зерен. С помощью обследования устанавливают степень тяжести болезни;
- Эндоскопическую ретроградную панкреатохолангиографию.
Цель инструментальных исследований — обнаружение структурных изменений, кист, свищей, кальцинатов, фиксирование увеличения размеров железа, вовлечение в воспалительный процесс брюшины.
При подозрении на наличие специфического инфекционного или другого процесса, приводящего к развитию панкреатита, проводят дополнительные профильные обследования с целью выявления инфекции, диагностируются также болезни органов жкт, проводятся обследования для исключения онкологических процессов.
Клинические проявления панкреатита
Данное заболевание выражает себя неодинаково:
- в болевой форме, и ее можно рассматривать как классическую:
- обычно боль появляется над желудком и отдается сзади в спину;
- реже встречается опоясывающий болевой синдром;
- болезненные ощущения в правом, или в левом подреберье. Локализация боли определяется тем, какая часть поджелудочной поражена воспалительным процессом.
Зачастую, приступ боли провоцируется выпитым спиртным, обильной жирной и острой едой. И чтобы купировать этот приступ, приходится прибегать к сильным, и даже наркосодержащим обезболивающим. Рецидивирующий хронический панкреатит напоминает своими проявлениями острый, но часто без особой боли.
Латентная форма характеризуется отсутствием боли. В этом и заключено ее коварство. Ведь чувство боли – это сигнал о неполадках в том или ином органе. Потому что пока боли нет, люди продолжают вести привычный образ жизни, не обращая внимания на другие симптомы, или заедая их таблетками. Но в латентной форме болезнь проявляет себя редко.
Больные часто жалуются на тошноту, нежелание есть, провоцируемые непроизвольными сокращениями мышечных тканей двенадцатиперстной кишки, или воспалительными процессами ее слизистой. Наблюдается отрыжка, рвота. Нарушается функция кишечника.
Способы лечения панкреатита
Способ лечения панкреатита выбирается на основе обследований. Аргументами для определения лечебной тактики служат степень поражения поджелудочной железы, форма заболевания и тяжесть его протекания. При хроническом панкреатите назначается специальная диета, проводится медикаментозное лечение. Лечение острой формы недуга организуется в стационарных условиях, с применением лекарственных препаратов, диеты, при необходимости операционного вмешательства. При остром виде заболевания назначается лечебное голодание сроком 3 дня. После купирования приступа, когда состояние стабилизируется, постепенно в рацион начинают вводить продукты и блюда, разрешенные диетой, в небольших порциях.
Медикаментозное лечение подразумевает применение:
- Препаратов для уменьшения спазмов и болей. Назначают но–шпу, папверин, анальгин;
- Антисекретантов. Действие медикаментов направлено на снижение активности ферментов и процесса пищеварения. Применяются сандостатин, омепразол, фамотидин;
- Внутривенных вливаний соевых и белковых растворов с целью нормализации обмена веществ;
- Антибиотиков широкого спектра действия. Предназначается данная группа препаратов для предупреждения развития инфекционных осложнений. Назначают цефалоспорины, пенициллины;
- Сорбентов и пеногасителей. Применяются для устранения метеоризма и вздутия живота. Назначают активированный уголь, атоксил, эспумизан.
Сейчас читают: Ягоды при панкреатите – разрешенные, запрещенные и рецепты вкусных блюд
При хроническом панкреатите назначают спазмолитики дюспаталин, метеспазмил. В курс терапии включают ферментные препараты с содержанием панкреатина, амилазы, липазы для улучшения пищеварения и замещения ферментативной функции пж. Используют креон, панкреатин.
Рекомендуется использование щелочной минеральной воды без газа (боржоми, ессентуки).
Хирургическое лечение показано при развитии опасных осложнений, как абсцессы, масштабные зоны некроза, кисты больших размеров, большое количество патологической жидкости в самом органе и окружающих тканях, а также при наличии конкрементов в желчных протоках и в протоке поджелудочной железы.
Хирургическое вмешательство проводится в двух вариантах:
- Лапаротомия. Производят разрез на брюшной стенке и в поясничной области для получения доступа к поджелудочной железе.
- Малоинвазивные способы, к которым относятся лапароскопия, пункционно-дренирующие вмешательства. Выполняются через проколы в брюшной стенке пациента.
Лапаротомию проводят в случае выявления гнойных осложнений панкреатонекроза: абсцессов, инфицированных кисты и псевдокист, при распространенном инфицированном панкреатонекрозе, флегмоне забрюшинной клетчатки, перитоните.
К обширным вмешательствам прибегают при отрицательной динамике после проведения лечения малоинвазивными и консервативными способами.
Лапароскопия и пункция с последующим дренажом применяются для удаления выпота при асептических видах патологии или при содержании инфицированных жидкостных образований. Также малоинвазивные методы могут применяться в качестве подготовительного этапа к лапаротомии.
Опасными осложнениями постоперационного периода являются полиорганная недостаточность, панкреатогенный шок, септический шок.
Лечение
Медикаментозное
Диагностировать хронический панкреатит может каждый гастроэнтеролог
Купирование болевого приступа. Медикаментозное лечение в стадии обострения направлено на купирование болевого синдрома с применением обезболивающих – анальгетиков, Баралгина и других. Реже, в случае, если обычные обезболивающие не помогают, применяют тяжелую артиллерию – наркосодержащие средства.
Снижение активности железы
В желудке синтезируются холецистокин и секретин – стимуляторы поджелудочной железы, заставляющие включаться ее в работу. Больной орган в этот момент начинает работать в напряженном режиме, причиняя пациенту дополнительную боль. И чтобы принудительно заставить поджелудочную замедлить свое функционирование, в лечебный комплекс включены блокаторы (Ланзопразол и Омепразол). Также, с целью снижения секреции (как эндокринной, так и экзокринной), вводится Сомастатин. Если обнаруживаются побочные эффекты, дозу препарата уменьшают.
Лечение народными средствами
Облегчить состояние, снять спазмы и боли помогают рецепты народной медицины. Лечить панкреатит полностью только отварами и настойками из целебных трав невозможно. Сочетание комплексной терапии с народными методами обеспечит хороший результат. Все способы нетрадиционной медицины следует применять после консультации с врачом.
Настой корня одуванчика
Нужно 50 г измельченного корня растения залить 300 мл кипятка, настаивают смесь два часа. Принимать настойку следует после фильтрования, по 50 мл три раза в день.
Отвар из березовых почек
На 250 мл воды берут 10 г сырья, заваривают 30 минут. Принимать нужно 4 раза в день по 60-70 мл.
Отвар ромашки
В 200 мл кипятка добавляют чайную ложку цветков ромашки аптечной. Заваривают в течение 15 минут. Принимать нужно исключительно в теплом виде, маленькими глотками. Суточная норма — не более 700 мл.
Семена расторопши
Семена расторопши нужно перетереть в порошок. Полученный состав следует принимать по 2 ч. Л. 3 раза в день за 30 минут до еды. Продолжительность использования — 45-60 дней.
Настой тмина
1 ст. л. семян растения заливают 250 мл кипятка и настаивают 2 часа. После фильтруют и принимают по 1/3 стакана трижды в день перед едой.
Квас болотова
Квас болотова приготавливается на основе чистотела. Напиток обладает целебными свойствами, помогает восстановить работу жкт, лечить гастриты, язвенные заболевания и воспаление поджелудочной железы, успокаивать слизистую оболочку органов пищеварительного тракта, выводить из организма токсины и шлаки.
Готовый напиток имеет яблочный аромат, приятный специфический вкус с горчинкой.
Роман
Проблемы с поджелудочной железой появились в результате запущенности воспаления желчного пузыря. Боли и спазмы резко снизили качество жизни, не мог работать. Обратился к врачу, прошел обследование, назначили стационарное лечение. Курс терапии довольно облегчил состояние. Питался согласно строгой диете, ел каши, растертые супы, помогал ромашковый отвар, после него желудок успокаивался и спазмы исчезали.
Марк
Панкреатит проявился резкой симптоматикой, боли, повышенная температура, тошнота и непрекращающиеся рвотные позывы заставили вызвать скорую помощь. Перевели в стационар, где и поставили диагноз – острый панкреатит. На первые три дня не ел ничего, после стали давать жидкие каши и супы. Постепенно рацион расширился. Самочувствие после купирования приступа хорошее, однако, как понял панкреатит – заболевание на всю жизнь и придется соблюдать диету и указания врача постоянно.
Диагностический опрос и осмотр
При первой встрече с больным врач интересуется жалобами и проводит общий осмотр пациента. В ходе беседы доктор узнаёт характеристики болевых ощущений, характер диспепсии, частоту и интенсивность клинической симптоматики. Наибольшую диагностическую ценность при диагностике заболеваний железы имеют следующие симптомы:
- Боли в верхней части живота, преимущественно в эпигастральной и подрёберных областях. Боли зачастую носят опоясывающий характер, возникают после приёма обильной жирной пищи. Тяжесть и боль в животе не проходит долгое время.
- Болевые ощущения иррадиируют в левую лопатку, поясницу, что заставляет человека принимать вынужденное положение для облечения состояния.
- Характерный симптом заболевания поджелудочной железы – рвота и тошнота после приёма жирной пищи. В рвотных массах может присутствовать желчь. Рвота не приносит облегчения болевого симптома.
- При заболеваниях железы из-за недостаточного переваривания жиров и липидов возникает стеаторея – частый жидкий или кашицеобразный стул жёлтого цвета с примесью жиров. Стеаторея – патогномоничный симптом при диагностике панкреатита, опухоли и рака органа
- Больных периодически беспокоят вздутие живота, лихорадка, симптомы интоксикации, желтушное окрашивание кожных покровов, что также указывает на заболевание поджелудочной.
Важная информация! Из-за ферментной недостаточности некоторые пациенты отмечают немотивированное снижение массы тела, что также может говорить в пользу патологии железы. При появлении данного симптома необходимо тут же обратиться к врачу, так как в подавляющем большинстве случаев снижение массы тела – признак развития раковой опухоли в организме.
Внешним осмотром выявляют желтуху, сухость кожных покровов. При пальпации в зонах проекции поджелудочной железы выявляется болезненность, однако полностью обследовать и пропальпировать орган не удаётся из-за его глубокого расположения.
Что дает биопсия тканей?
Метод биопсии означает забор образца ткани поджелудочной железы для проведения гистологического исследования. Это нечастая процедура. Проводится в крайнем случае с целью исключения рака, в дифференциальной диагностике.
Биопсию проводят под контролем компьютерной томографии при местной анестезии, при малом размере предполагаемой опухоли попасть в нее сложно
Лапароскопическим методом под наркозом врач вводит тонкий эндоскоп в брюшную полость, осматривает ее на предмет метастазов, размеров инфильтрата при воспалении, выпота в брюшину. Специальными щипцами берется образец ткани. Во время операции забор материала из головки железы возможен иглой сквозь двенадцатиперстную кишку.
Дальнейшее гистологическое исследование позволяет подтвердить или отвергнуть предположение о злокачественном поражении, показывает степень воспалительной реакции, замены функционирующей ткани рубцами. Чтобы обследовать такой сложный орган, как поджелудочная железа недостаточно одного метода. Врачу необходимы результаты комплексного исследования, собственного осмотра и анализа жалоб.
Проявления внешнесекреторной недостаточности
Одним из клинических проявлений такой недостаточности является плохая переносимость жирных блюд. После их употребления у людей с поражением этого органа нередко отмечается частый и специфический стул, имеющий кашицеобразную консистенцию и со следами жира. Такой симптом называют панкреатической стеатореей.
Частота стула часто составляет от 3 до 6 раз в день.
Также в эту группу клинических признаков можно отнести следующие симптомы:
- общую слабость;
- снижение аппетита;
- похудание.
Как видите, симптомы при болезнях данной железы могут быть различными и многие из них неспецифичны. Поэтому для постановки правильного диагноза и установления истинной причины расстройства требуется проведение дополнительной диагностики заболевания поджелудочной железы.
Лечебная поддерживающая диета
Диета при воспалении ПЖ исключает жирную, острую и жареную пищу, которая приносит вред больному органу. Из мясных продуктов следует предпочесть индейку, телятину или курятину, а также рыбу нежирных сортов. Нежелательны яичные желтки. Следует убрать из рациона свежее молоко, при этом нежирные кисломолочные продукты полезно употреблять при панкреатите.
Разрешено принимать в пищу большинство овощей и фруктов, за исключением кислых, которые могут принести вред ПЖ. Иногда можно есть сладкие печеные яблоки. При панкреатите следует снизить потребление быстрых углеводов, и увеличить содержание медленных. Полезные углеводы содержатся в крупах, макаронах твердых сортов, хлебе грубого помола. Крупяные блюда (каши и супы) при панкреатите могут быть приготовлены из овсянки, гречки, пшена и риса.
Диета предполагает употребление пищи теплой температуры, а также правильный режим питания. Кроме того, следует полностью отказаться от курения и употребления алкоголя. Соблюдение больным всех врачебных предписаний позволит снизить болевой синдром и другие признаки заболевания.
Общие сведения
Как уже было сказано, поджелудочная железа занимается продуцированием ферментов, без которых процесс переваривания пищи становится невозможным. Но не только синтез ферментов является главной функцией этого органа. Он также обеспечивает выработку гормонов, которые являются ответственными за осуществление обменных процессов в организме. Среди этих гормонов находятся:
- инсулин,
- соматостатин,
- глюкагон.
Каждый из этих гормонов выполняет свои функции. Так, например, инсулин обеспечивает нормальное усвоение глюкозы, расщепляя ее на простые элементы и транспортируя их в клетки организма. А глюкагон действует иначе. Он, наоборот, способствует увеличению уровня сахара в крови, но не того, что попадает в организм через пищу, а того, что вырабатывает печень, таким образом создавая своего рода баланс и обеспечивая организм энергией в экстремальных ситуациях.
А вот соматостатин представляет собой гормон, который контролирует синтез инсулина и глюкагона. Если они будут вырабатываться в очень больших количествах, о нормальном протекании обменных процессов и речи быть не может. Более того, именно соматостатин обеспечивает защиту от опухолей и рака. Когда его уровень в организме снижается, риски развития онкологических заболеваний возрастают в несколько раз.
Учитывая то, что поджелудочная железа способствует не только нормальному пищеварению, но и протеканию других, не менее важных, процессов в организме, необходимо регулярно проверять ее работу. Так как если ее функциональность нарушится, восстановить ее после будет проблематично, потому что клетки поджелудочной не обладают свойством к самовосстановлению. Если они погибают, то это навсегда. И чем больше клеток поджелудочной железы погибнет, тем хуже она будет работать.
Строение поджелудочной железы
Ошибка многих людей заключается в том, что они проверяют функциональность своей поджелудочной только тогда, когда уже появляются неприятные симптомы – острые боли в подреберье, тошнота, рвота и т.д. Как правило, в эти моменты работа органа уже нарушена и восстановить ее становится очень сложно.
Лечебная поддерживающая диета
Если больной перенес острый панкреатит, для скорейшего восстановления организма ему необходимо соблюдать особый режим питания. Специальная диета поможет свести к минимуму возникновение приступов и при хронической форме заболевания.
Из рациона исключаются все продукты, заставляющие поджелудочную железу работать слишком интенсивно. Это жирное мясо: свинина, баранина, утка, гусь, все виды сала, колбасная продукция, жирная рыба, любые жареные на масле блюда, даже если это. Не подходят для употребления бульоны, сваренные на жирном мясе.
В тоже время организм должен получать достаточное количество белка. Белок можно получать из нежирных сортов мяса или птицы, отварных морепродуктов. На обед следует готовить первые блюда – супы на овощном бульоне. Супы должны быть без зажарки, в них добавляют овощи и тонкую вермишель. Куриные яйца можно употреблять в качестве омлетов на пару, причем на 2 белка должен приходиться всего один желток.
Питание при заболевании поджелудочной железы легко сделать вкусным и разнообразным. Разрешены следующие овощи: кабачки, картофель, морковь, тыква, небольшое количество зеленого горошка и цветной капусты.
https://www.youtube.com/watch?v=YFJhfBMOIjc
Можно готовить молочные каши из гречневой, овсяной, манной крупы. Молоко разводят с водой в пропорции 2:1. Допускается кисломолочная продукция с низкой жирностью: творог, простокваша, кефир.
Также можно употреблять масло, как сливочное, так и растительное. Организму требуются и животные, и растительные жиры. Максимально допустимая норма сливочного масла – 30 грамм в день, растительного – до 20 грамм.
Из напитков рекомендованы слабо заваренный черный чай, несладкие компоты из сухофруктов, фруктовые соки, разведенные водой, кисель, минеральная вода без газа.
При строгом соблюдении диеты воспалительный процесс в поджелудочной железе постепенно успокаивается, болевой синдром отступает, уменьшается вероятность развития осложнений.
Терапию острого панкреатита начинают с 2-3 дней голода. Это поспособствует уменьшению производства пищеварительных ферментов и сократить проявленность воспаления. На протяжении 2-3 дней рекомендовано пить до 1,5 л теплой минеральной воды.
Что запрещено кушать:
- Жирная, острая, жареная пища.
- Газированные напитки.
- Маринады, соления.
- Приправы.
- Колбасы, сало, сардельки, сосиски.
- Полуфабрикаты.
- Сладости и выпечка.
- Жиры животного происхождения.
- Кофе, какао.
- Спиртные напитки.
Что можно кушать:
- Перетертые супы.
- Мясо и рыба нежирных сортов.
- Овощные гарниры.
- Яблоки печеные (не кислые).
- Компоты, кисели.
- Некрепкий зеленый чай, желе, мусс.
- Минеральная вода не газированная.
Профилактические меры строятся на следующих советах:
- Полный отказ от принятия алкоголя.
- Отказ от курения.
- Сбалансированное питание.
- Не употреблять жирную и острую пищу.
- Придерживаться рациона диеты.
- Питаться дробно.
- Здоровый образ жизни.
Не нужно допускать переедания, кушать на ходу. Требуется следовать умеренности в пище, кушать небольшими порциями. При малейших сбоях в деятельности железы нужно исправлять рацион питания и ограничивать прием жиров и углеводов.
Ход процедуры
Весь процесс обследования включает визуальную оценку формы железы, установление ее размера, определение пространственного расположения в брюшной полости, наблюдение за особенностями структуры и строением протоков. При проведении УЗИ врач предлагает расположиться пациенту горизонтально на специальной кушетке. На область железы наносят гелеобразное вещество, и начинают движение датчика по коже. Результаты изображения сразу видны на экране. Их можно фиксировать с помощью фотоснимков.
Какие патологии выявляют?
При проведении УЗИ определяют наличие опухоли, кисты, липоматоза, воспаления, присутствие в тканях железы солей кальция.
Профилактика
Стоит помнить, что хронические болезни проще предупредить, чем жить с ними. Предупредить развитие панкреатита помогут элементарные меры, главная из которых — здоровый образ жизни.
Отказ от спиртного и правильное питание сами по себе практически сводят на нет весь риск, конечно же, если нет других факторов, влекущих за собой поражение поджелудочной железы. Также важно своевременное лечение иных заболеваний ЖКТ и прививки от инфекций, способных запустить аутоиммунный процесс.
Начинать профилактику панкреатита рекомендуют с отказа от курения.
То же касается и алкоголя, который негативно влияет на обменные процессы, приводит к нарушению пищеварения, препятствует поступлению кислорода в жизненно важные органы. Опасны для поджелудочной и чрезмерные физические нагрузки, поэтому от некоторых видов спорта придется отказаться.
Классификация
Так же, как и многие другие болезни, панкреатит может быть острым и хроническим, кроме того, выделяется реактивная форма — это панкреатит, развивающийся вследствие заболеваний других органов пищеварительной системы. В свою очередь каждая из этих форм может быть легкой, средней и тяжелой.
Граница между острой и хронической формами довольно размыта. При обострениях реже чем раз в полгода панкреатит принято считать хроническим, если же они возникают чаще — он считается острым рецидивирующим.
Как проверить поджелудочную железу на рак — современные методы исследования
Такой серьёзный диагноз, как злокачественная опухоль поджелудочной железы, можно поставить лишь с учётом полного комплекса диагностических процедур. К таковым относятся лабораторные и инструментальные способы исследования, а также клинические методы, подразумевающие внешний осмотр больного и изучение его анамнеза: получение информации о клинической картине, о наличии или отсутствии хронических или параллельно протекающих заболеваний, об имеющихся вредных привычках и пр.
Благодаря научным разработкам, в настоящее время мы имеем множество устройств, позволяющих с точностью диагностировать ту или иную патологию, получать важную информацию, касающуюся не только размеров, но и состояния органов в целом.
К современным диагностическим методикам относится:
- УЗИ;
- КТ и МРТ;
- Ангиография и холангиография.
Рассмотрим способы установления диагноза более подробно.
Клинические методы
Первое посещение врача начинается с беседы, в ходе которой доктор получает ценную информацию об имеющейся клинической картине. Во внимание принимаются жалобы пациента: характер и место локализации боли, наличие или отсутствие диспепсических проявлений, их интенсивность и частота. Поскольку специфическим признаком сбоя ПЖ выступает именно болевой синдром, особое значение уделяется сведениям об этом симптоме.
Чаще всего данные ощущения характеризуются следующими особенностями:
- Возникновение в верхней зоне живота, при этом ошибочно полагать, что признаком нарушенной работы ПЖ выступает боль обязательно в левом подреберье — если поражена головка органа или его тело, то дискомфорт может наблюдаться как с правой стороны, так и в срединной области;
- Иногда болевые ощущения носят опоясывающий и иррадирующий характер: они могут отдавать в спину, поясницу, за грудину или вовсе в левую руку;
- Болевой синдром имеет разную продолжительность и степень выраженности;
- Набирают силу или появляются после употребления жирной и жареной пищи, острых блюд, кислых и копчёных продуктов, алкоголя.
Кроме этого, у пациента, имеющего проблемы с ПЖ, отмечаются и другие симптомы:
- Тошнота, а также рвота, которая приносит незначительное облегчение или же не улучшает состояние больного вовсе; нередко в рвотных массах присутствуют примеси желчи;
- Диарея, сопровождающаяся кашицеобразным стулом, имеющим зловонный запах и блестящую жирную поверхность (так называемая стеаторея);
- Вздутие живота и метеоризм;
- Пожелтение и сухость кожных покровов, а также сопутствующий данному явлению зуд;
- Общее недомогание: слабость, быстрая утомляемость.
Развитие ферментной недостаточности зачастую влечёт за собой быструю потерю веса, которая отмечается у больного. Этот симптом должен особенно насторожить, поскольку немотивированная потеря веса может являться признаком куда более серьёзных патологий, к примеру, злокачественной опухоли ПЖ.
Лабораторные методы
Следующий этап — осуществление лабораторных анализов, результаты которых также внесут свою лепту в определение природы патологического процесса.
Пациенту рекомендуют сдать не только общий и биохимический анализы крови, но также мочу и копрограмму.
- Общий анализ крови: на рак ПЖ указывает ускорение СОЭ и повышение лейкоцитоза, при этом показатели эритроцитов, тромбоцитов и гемоглобина, наоборот, снижаются.
- Биохимический анализ мочи, в котором специалистов интересует содержание диастазы: в том случае, если её уровень значительно высок, можно предположить о том, что в ПЖ, действительно, происходят какие-то нарушения.
- Копрограмма: присутствие в каловых массах непереваренной пищи и жиров может являться признаком не только воспалительного процесса ПЖ, но и злокачественной опухоли этого органа. Кроме того, проводится оценка фекальной эластазы-1: снижение уровня данного показателя красноречиво указывает на экскреторную недостаточность поджелудочной.
- Функциональные пробы. Наиболее информативными здесь являются онкомаркеры: при злокачественном процессе ПЖ наблюдается повышение СА 50, СА 19-9, СА 242 и некоторых других показателей. В отдельных случаях пациенту могут быть назначены специальные тесты, направленные на определение экскреторной дисфункции ПЖ: бентираминовый тест, тест Лунда, тест с метионином или эфиром мехолилом, панкреатолауриновая проба и пр. Дополнительные сведения может предоставить глюкозотолерантный тест, который позволяет получить информацию о инкреторных нарушениях, то есть о дисфункции производства инсулина эндокринным отделом ПЖ.
Биохимический анализ крови
Особое внимание при подозрении на злокачественную опухоль ПЖ уделяется биохимическому анализу крови. Выделяют ряд показателей, которые при любом воспалительном процессе поджелудочной железы имеют свойство повышаться.
К таковым относятся:
- Количество амилазы (норма до 50 Ед/л);
- Содержание других ферментов, в частности липазы и эластазы (до 5 мг/л);
- Билирубин;
- АсАТ и АлАТ (до 40 и 45 Ед/л);
- Щелочная фосфотаза (до 145 Ед/л);
- ГамаГТП.
Кроме того, на рак данного органа может указывать появление С-реактивного белка или нарушение соотношения белковых фракций. Свидетельством начавшегося фиброза ПЖ выступает повышение концентрации глюкозы, поэтому на данный компонент лаборанты также обращают внимание (в норме содержание глюкозы в крови не превышает 3,3-5,5 ммоль/л).
Инструментальные методы
Завершающим этапом в верификации недуга являются инструментальные методы. Благодаря им специалисты получают возможность оценить параметры и состояние структуры ПЖ, выявить камни или кисты, отёки или некротические очаги, фиброз или сужение протоков. Кроме того, любая из методик позволяет определить наличие или отсутствие одной из серьёзных патологий — злокачественной опухоли.
Пациенту может назначаться как один способ диагностики, так и несколько. В перечень таковых входит:
- Ультразвуковое исследование — наиболее распространённая и вместе с тем безболезненная процедура, с помощью которой изучается размер, структура, контуры органа, состояние его протоков, определяется наличие в нём жидкости, камней, кист, рубцов и опухолей (более 2 см);
- Обзорная рентгенография брюшной полости — эффективна при необходимости уточнить присутствие камней в рамках ПЖ;
- Компьютерная томография — наиболее информативный способ, позволяющий визуализировать атрофические процессы, происходящие в органе, наличие в нём псевдокист, злокачественных образований, а также осложнений хронического панкреатита;
- Магнитно-резонансная томография — абсолютно безболезненная диагностическая процедура, в ходе которой оцениваются размеры органа и его протоков, состояние клеточных структур ПЖ и желчного пузыря;
- Контрастная дуоденография — способ, совмещающий в себе и рентген, и приём контрастного вещества (баррия), в данном случае позволяет оценить состояние органа, сопряжённого с поджелудочной железой;
- Фиброзофагогастродуоденоскопия — дополнительная методика, необходимая для изучения области впадения панкреатического протока в двенадцатиперстную кишку;
- ЭРХПГ, или эндоскопическая ретроградная холангиопанкреатография, довольно болезненная и небезопасная процедура, применяемая в самых необходимых случаях; её суть заключается во введении эндоскопа в двенадцатиперстную кишку, после которого происходит его прикрепление к устью большого дуоденального сосочка и дальнейшая подача контрастного вещества, необходимого для получения информативных снимков;
- Биопсия — забор образца ткани с мест поражений для последующего её изучения (позволяет определить тип опухоли, отличить доброкачественное образование от злокачественного, выявить воспалительный процесс, атрофию клеточных структур или наличие фиброза).
Сейчас читают: Разновидности диет при заболеваниях поджелудочной железы
Другие методы
Также имеется немало и других способов исследования поджелудочной железы. Среди них можно выделить следующие:
- фиброэзогастродуоденоскопию – эндоскопическое исследование, которое позволяет визуально оценить место впадения протока железы в 12-ти перстную кишку;
- диагностика с выполнением эндоскопической ретроградной холангиопанкреатографии представляет собой комбинацию рентгенологического исследования с введением контрастного вещества с эндоскопическим;
- диагностическая лапароскопия поджелудочной железы может выполняться как самостоятельный вид исследования, а также входить в проводимое хирургическое лечение.
Автор: Марина Нагорная, специально для сайта Zhkt.ru
Узи поджелудочной железы подготовка к процедуре
УЗИ поджелудочной железы дает возможность в разных проекциях увидеть ткани железы и проанализировать ее состояние. При диагностике патологий железы именно УЗИ является самым востребованным, безопасным и достоверным методом. Его можно использовать не только для выявления заболеваний, но и для наблюдения за ходом назначенного лечения.
Этапы подготовки к обследованию
Так как процессы активного газообразования могут искажать данные результатов УЗИ, то за два дня до проведения процедуры необходимо полностью удалить из рациона:
- молоко;
- рыбные консервы;
- дрожжевую выпечку;
- салаты из фасоли и гороха;
- блюда из капусты;
- газированные напитки;
- жирные соусы.
Диагностические меры
Выявить панкреатит у мужчин на ранних стадиях развития болезни очень сложно. Симптоматика слишком слабо выражена, проявляется нерегулярно, и часто возникающие симптомы мужчина может объяснить массой других причин, не задумываясь о возможности наличия проблем со здоровьем поджелудочной железы. Поэтому, как правило, к врачу обращение к врачу происходит лишь тогда, когда симптомы панкреатита проявляются регулярно, доставляют сильнейший дискомфорт и присутствует практически не стихающая болезненность в области расположения железы.
Признаки и симптомы хронического панкреатита
При обращении к специалисту первой диагностической мерой является пальпация. Специалист ощупывает и осуществляет легкие надавливания в левой части тела, под углом между ребрами и позвоночным столбом. При панкреатите мужчина будет ощущать боль при пальпации. Врач осуществляет нажатия под пупком, на расстоянии 2 см от последнего. Пациент также будет ощущать болезненность. Специалист в обязательном порядке должен осмотреть язык пациента – на поверхности языка при панкреатите присутствует налет белесого цвета, а также наблюдается атрофия вкусовых рецепторов.
Какие существуют методы лечения заболеваний поджелудочной железы?
Симптомы воспаления поджелудочной железы у мужчин требуют немедленного обращения к врачу. Приступ острого панкреатита может быть настолько сильным, что возникнет опасность для жизни пациента.
При повторяющихся болях в животе лучше всего обратиться к лечащему терапевту или гастроэнтерологу.
Панкреатит и его лечение стоит доверить только проверенному специалисту, заниматься самолечением категорически не рекомендуется. После всех анализов и обследований врач выберет наиболее подходящий метод лечения.
Если панкреатит носит хронический характер, лечение будет консервативным. Первое, что порекомендует врач – это строгое соблюдение диеты. Чтобы скорее избавить пациента от болей, назначают обезболивающие препараты и препараты-спазмолитики. Эти медикаменты значительно улучшая качество жизни пациента.
Также в комплексную схему лечения входит ферментная терапия. Врач пропишет средства, которые помогут поджелудочной железе правильно функционировать и переваривать пищу. Такие таблетки можно принимать только по рекомендации врача, и только при хронической форме заболевания. В случае острого приступа они могут нанести вред.
Если больной попал в стационар с приступом острого панкреатита, тактика врачей будет следующей:
- Сначала необходимо стабилизировать его состояние. С этой целью на 1-2 дня может быть назначено лечебное голодание.
- На живот в области поджелудочной могут наложить холодный груз, например, мешочек со льдом. Это необходимо для снижения активности выработки ферментов.
- Также чтобы снизить уровень ферментов в крови назначают капельницы. При необходимости пациенту могут прописать антибиотики.
Если все консервативные методы лечения оказываются неэффективными, и состояние пациента продолжает ухудшаться, встает вопрос об удалении поджелудочной железы. Эту операцию называют панкреатэктомией. Это основной метод хирургического лечения поджелудочной железы.
Иногда в ходе операции выявляется необходимость удалить также селезенку, желчный пузырь, или верхнюю часть желудка. Многое зависит от состояния этих внутренних органов. Врач должен оценить их способность нормально функционировать.
При оперативном вмешательстве существует определенный риск развития осложнений. У пациентов с избыточной массой тела, страдающих сердечно-сосудистых заболеваниями, он немного выше, чем у остальных.
Процесс восстановления после операции займет не менее 6-8 недель. Пациент должен находиться в стационаре под наблюдением медиков не менее 7-10 дней. При реабилитации огромное значение будет иметь соблюдение специальной диеты.
Заболевания поджелудочной железы требуют тщательного медицинского наблюдения, поэтому даже при относительно хорошем самочувствии нужно регулярно обследоваться у врача, и сдавать кровь на ферменты.
Современная медицина располагает проверенными способами лечения заболеваний поджелудочной железы:
- Медикаментозное лечение.
- Хирургическое вмешательство.
Пути лечения определяются специалистом после проведения ряда обследований. Такие заболевания, как панкреатит, сахарный диабет лечатся лекарственными препаратами. Для лечения рака, кисты, абсцесса используют оперативное вмешательство.
- Первоочередным заданием больного является соблюдение диеты.
- В первый день, когда происходит обострение нельзя принимать пищу, а можно только пить слабо заваренный чай, минеральную воду. Это приводит к уменьшению воспалительного процесса и только после этого в рацион вводится жидкая, наполовину густая пища.
- Но на всем пути лечения нельзя употреблять острую, соленую пищу, алкоголь, стоит также отказаться от курения.
- Болевой синдром снимают с помощью холода, а также принятия медикаментозных препаратов, которые в обязательном порядке назначаются лечащим врачом.
Также не стоит забывать и о народных способах лечения. В этих случаях используется свежеотжатый сок из картофеля, лимоны, чеснок, петрушка, золотой ус, лекарственная ромашка, травяные сборы.
Предлагаем ознакомиться: Лечение и диета жировой гепатоз печени
Но никогда не стоит забывать о том, что самолечение приводит к более плачевным последствиям и обострению болезни. Поэтому любое лечение должно проводиться при участии специалиста.
О том какими лекарствами снять воспаление поджелудочной железы читайте здесь.
Причины заболевания
Самая главная причина появления заболевания – злоупотребление алкоголем. Его чрезмерные дозы негативно сказываются на нормальной работе многих внутренних органов, в том числе и на поджелудочной железе. Но существует еще множество причин, вследствие которых может развиться панкреатит:
- желчно-каменная болезнь;
- предшествующие инфекционные и другие заболевания;
- осложнения вследствие хирургического вмешательства;
- прием препаратов с побочными эффектами, влияющими на желудочно-кишечный тракт;
- наследственность;
- сильная аллергия.
То есть на фоне других заболеваний начинает развиваться панкреатит в виде осложнения. Поэтому все болезни требуется лечить своевременно.
Для обнаружения панкреатита доктор проводит детальный опрос пациента. На этом этапе исключается возможность врожденного заболевания. После чего больной должен пройти такие исследования:
- Общий анализ мочи и крови. Требуется для обнаружения воспалительных процессов в организме.
- УЗИ брюшины. Определяет, есть ли камни в желчном пузыре и общее состояние внутренних органов.
- Компьютерная томография. Поможет выявить пораженные участки поджелудочной железы.
На основе результатов проведенных мероприятий врач – специалист устанавливает диагноз и назначает определенное лечение.
Чем опасен панкреатит? Данный недуг может привести к неприятным последствиям. Если с ним не бороться, то могут развиваться такие заболевания:
- инфекционные образования в поджелудочной железе;
- гнойные воспаления желчных протоков;
- язва желудка;
- сахарный диабет;
- опухоль в поджелудочной железе;
- свищи и кисты;
- нервно-психические расстройства.
Игнорирование симптомов заболевания чревато новыми опасными болезнями. Поэтому очень важно вовремя выявить и начать лечить панкреатит.
Не всегда поджелудочная железа работает полноценно, возникают ситуации, когда ферменты начинают активизироваться раньше положенного, в самой поджелудочной, а не в двенадцатиперстной кишке, где весь процесс должен происходить при правильной работе органов.
Ткань железы может нарушиться, что вследствие может привести к ее перевариванию или омертвению. Эти нарушения приводят к воспалительным процессам в ней — заболеванию панкреатит.
Наиболее подвержена этому заболеванию мужская часть населения. Симптомы его серьезны и опасны.
Невнимание к своему здоровью, нарушение режима питания, пагубные привычки делают мужчин уязвимыми к появлению панкреатита, а многие игнорируют болевые ощущения.
На развитие болезни могут повлиять другие заболевания или инфекции:
- сахарный диабет;
- заболевания двенадцатиперстной кишки;
- инфекционные заболевания.
Причины:
- Различные травмы.
- Отравления.
- Переедания.
- наличие вредных привычек.
Если остановить внимание на мужском здоровье, то первопричиной, из-за которой появляется панкреатит, бывает злоупотребление алкоголем. Регулярное употребление напитков и особенно пива отрицательно сказывается на состоянии поджелудочной железы, печени. Кроме этого, провоцировать появление панкреатита могут такие заболевания:
- мочекаменная болезнь;
- камни в желчном пузыре;
- наследственные, генетические факторы;
- травмы брюшной полости;
- передозировка лекарственных средств при лечении других заболеваний;
- вирусные, грибковые, инфекционные болезни;
- аллергические реакции на некоторые продуты;
- неполноценный режим питания, обилие жирной, жареной, копченой, соленой пищи;
- стрессы.
Большинство из этих провоцирующих факторов возникают на фоне злоупотребления алкоголем. Но мужчины часто не хотят это осознавать и продолжают вести нездоровый образ жизни, отдавая предпочтение вечерним посиделкам с бокалом пива.
Как уже было указано выше, железа у мужчин подвержена хронической форме заболевания. Поэтому ярко выраженных симптомов может не наблюдаться. Ну, тошнит немного, даже могут рвота и диарея присутствовать, с кем не бывает?
Чтобы исключить такое развитие, необходимо знать симптомы. Это:
- спазмы, боль в районе желудка;
- воспаленный живот;
- тяжесть под ребром;
- тошнота;
- рвота;
- диарея;
- головокружение;
- тремор в конечностях;
- желтизна кожных покровов, белков глаз;
- высыпания на теле;
- потеря аппетита;
- высокая температура.
Если боли отсутствуют, то распознать недужное состояние поджелудочного органа поможет диспепсия. Это все проблемы желудочно-кишечного тракта, описанные выше. Причем, если присутствует боль, то в положении лёжа она усиливается, если человек садится и немного нагибается вперед — боль затихает. Это уже характерный признак заболевания поджелудочной железы.
Рвота при панкреатите может продолжаться бесконечно. Даже пара глотков воды провоцирует новый приступ. В рвотных массах отмечается непереваренная пища, немного позже появляется желчь. Если при этом замечены примеси крови, это уже говорит о необходимости экстренной медицинской помощи.
Лечить болезнь необходимо. Причем, чем раньше, тем легче и продуктивнее лечение без отсутствия тяжелой патологии. Но обращаться к гастроэнтерологам мужчины не любят. Заболевание лечат в стационарном хирургическом отделении.
- Употребление спиртных напитков — самый значительный из всех факторов риска. Обычно в этом случае болезнь дает знать о себе между 30 и 40 годами,
- Желчнокаменная болезнь стоит на втором месте. Закупорка желчного протока камнем или вязким сладжем блокирует выход секрета поджелудочной железы, что влечет за собой процесс аутолиза. Таким же образом привести к панкреатиту может гельминтоз,
- Аутоиммунные болезни,
- Травмы поджелудочной железы и органов брюшной полости, врожденные дефекты панкреатических протоков, спаечные процессы и другие осложнения полостных операций,
- Наследственная предрасположенность и эндокринные заболевания, неправильное питание,
- Прием гормональных лекарств, таких, как эстрогены и некоторые антибиотики.
Примерно в 10-15 процентах случаев причина остается невыясненной.
Важно отметить, что острый панкреатит чаще возникает у мужчин, чем у женщин. Больше половины случаев вызваны злоупотреблением алкогольными напитками, а среди лиц мужского пола хронических алкоголиков значительно больше.
Кроме того, женщины в среднем внимательнее относятся к своему рациону и избегают жареных и жирных продуктов, которые также могут оказать пагубное влияние на поджелудочную железу.
Предлагаем ознакомиться: Панкреатит у взрослых – симптомы, лечение и диета
Как распознать недуг, симптомы?
Более отчетливы признаки воспаления железы в острой форме. В хронической же форме болезни они незначительные, смазанные. Именно мужчины страдают в основном хронической формой заболевания в результате частого употребления алкоголя. У женщин в большинстве случаев выявляется острая форма недуга.
Наиболее характерные признаки воспаления – спазмы, опоясывающие боли вверху живота, под желудком. При остром течении заболевания боли режущие, пока не сменится поза. В хронической стадии болезни боли ноющие продолжительные, но не сильные.
Неприятные симптомы воспаления в виде режущей боли, одышки, выделении липкого пота, учащения сердцебиения обычно проявляются через полчаса после приема пищи: кислой, острой, жареной. Боли могут быть постоянными или приступообразными, нередко симптомы данного заболевания железы – это маска развития, проявления инфаркта, патологических изменений в желудке. Лежа на спине боль усиливается, в положении сидя, с наклоном вперед болезненность уменьшается.
Повышенное газообразование при панкреатите
Возможно:
- повышение температуры до высоких показателей, часто лихорадочное состояние;
- повышение метеоризма;
- тошнота, рвота;
- высыпания на теле;
- головокружение, тремор;
- поносы или запоры;
- отсутствие аппетита, плохая усвояемость принимаемой пищи, в результате этого появляется снижение веса, слабость в организме;
- появление желтизны на коже.
Анализы при панкреатите
Конечно, признаки воспаления схожи с некоторыми иными заболеваниями и на их основании точный диагноз не поставишь. К тому же панкреатит может быть врожденным, а это нужно проводить, по крайней мере, семейный анамнез.
При обращении к врачу будет назначена сдача:
- общего анализа крови, также на биохимию;
- анализа мочи на установление уровня амилазы;
- прохождение эндоскопии желчного пузыря, протоков для оценки состояния внутренних органов;
- УЗИ брюшной полости для выявления камней в протоках, желчном пузыре;
- компьютерной томографии для определения степени поражения поджелудочной железы, наличие камней в протоках;
- холангиопанкреатографию для получения снимков поджелудочной в разрезе.
Хронический панкреатит симптомы и лечение, диета
Симптомы заболевания полиморфны и напоминают проявления других хронических заболеваний пищеварительной системы. Наиболее распространенные симптомы – боль вверху живота и диспептические проявления.
В отличие от нестерпимых опоясывающих болей при остром панкреатите, здесь болевые ощущения могут варьироваться. Например, кроме боли в эпигастрии, иррадиации ее в позвоночник, копчик, поясницу, могут наблюдаться боли, похожие на проявления сердечного приступа. Она распространяется от сердца на верхнюю конечность, шею, лопатку, вызывая приступ стенокардии. Иногда, болевые ощущения спускаются от органа по ходу нисходящей кишки, отдавая в пах, яичко и головку пениса.
Болевые ощущения сопровождаются и изменением кожной чувствительности. Причем их области могут мигрировать, увеличиваться при появлении сильной боли.
Большое значение в симптомокомплексе заболевания играют явления диспепсии. Они не являются характерными только для панкреатита, но в сочетании с другими симптомами могут стать признаком для постановки точного диагноза. Так, например, псевдо диабетическая триада:
- ощущение неукротимого голода;
- жажда;
- потеря веса и извращение вкуса.
Иногда отмечается обильное выделение слюны. Прогрессирование заболевания отражается на пищеварительной функции – нарушение акта дефекации, плохое переваривание пищи, увеличение объема каловых масс.
Причем консистенция, внешний вид и запах кала своеобразный. Он сероватого цвета, с жирным блеском и кашецеобразной консистенции. Запах зловонный. В кале отмечается большое количество жира (стеаторея) и непереваренных волокон мышечной ткани.
Поздним стадиям развития патологического процесса характерно, как правило, нарушение углеводного обмена, которое проявляется гипергликемией и гликозурией.
Лабораторные и аппаратные исследования аналогичны тем, что проводятся при остром панкреатите. Отличие составляют специальные тесты, проводимые для исследования нарушения пищеварения, обусловленного недостаточностью ферментативной функции.
Симптомы для проведения диагностики
Поджелудочная железа — это орган, отвечающий за две главные функции: производство некоторых гормонов (инсулина, глюкагона, соматостатина и пр.), а также выработка пищеварительных ферментов. Благодаря последним пища, поступаемая в организм, имеет возможность перевариться. При естественном функционировании продуцируемые ферменты, соединяясь с печёночной желчью, проникают в двенадцатиперстную кишку, и непосредственно в ней начинают процесс осуществления своей деятельности. Любое нарушение приводит к длительной задержке панкреатического сока внутри органа, в результате этого застоя ферменты активизируются в самой железе и попросту начинают расщеплять её. Происходит самопереваривание органа, которое и становится причиной появления характерного ряда симптомов.
В медицине подобное принято называть панкреатитом. Однако это не единственная болезнь, которая может затронуть поджелудочную железу. Следует понимать, что воспаление ПЖ, заявив о себе однажды, уже не излечивается, а лишь периодически переходит в хроническую форму. Длительное течение заболевания, особенно при отсутствии должного лечения или на фоне несоблюдения диеты, может спровоцировать ряд осложнений, в частности, некроз (отмирание поражённых тканей органа), кисту или даже злокачественную опухоль.
Определить, что именно беспокоит больного, только лишь в результате беседы с ним или проведения пальпации болезненной зоны невозможно. Однако по некоторым признакам, присущим любой патологии данного органа, можно понять, что человека беспокоит именно поджелудочная железа.
Специалисты выделяют ряд симптомов, которые красноречиво указывают на нарушение деятельности ПЖ.
- Болевой синдром. Чаще всего боли локализуются в зоне левого подреберья (особенно, когда поражению подвергся хвост органа), однако, если очаги повреждения располагаются в теле или головке поджелудочной железы, то неприятные ощущения могут возникать в эпигастральной области или вовсе с правой стороны. Если говорить конкретно о панкреатите, стоит отметить, что нередко это заболевание путают с кардиологическими болезнями, поскольку боли очень часто проявляют себя за грудиной. Иногда они иррадируют в спину и носят опоясывающий характер. Подобный симптом вкупе с резкими и острыми болевыми ощущениями свидетельствует об остром характере той или иной патологии. В то время как тупые и тянущие боли зачастую сопровождают воспаление поджелудочной, которое успело приобрести хроническую форму.
- Диспепсические проявления, к которым относится:
- Диарея: стул приобретает полужидкую кашицеобразную консистенцию, в нём отмечается наличие жира, что связано с недостаточным перевариванием жирной пищи;
- Тошнота и рвота — два неразрывно связанных симптома: подташнивание выступает предшественником рвоты, после которой больной чувствует незначительное облегчение; в наиболее тяжёлых случаях рвота может носить неукротимый характер, что при отсутствии должных мер может привести к обезвоживанию организма;
- Метеоризм — усиленное газообразование в кишечнике, сопровождающееся дискомфортом в животе и его вздутием;
- Появление неприятного запаха или специфического привкуса в ротовой полости.
- Симптомы внешнесекреторной недостаточности, о которых подробнее мы поговорим чуть ниже.
Все о панкреатите: классификация хронического воспаления поджелудочной
Современная медицина предлагает различные формы классификации хронического панкреатита:
- рецидивирующий;
- первичный:
- алкогольный;
- медикаментозный;
- на фоне нарушения обменных процессов;
- идиопатический;
- вторичный:
- холангиогенный, вызывающий различные патологические изменения в органах пищеварения и обусловленный перекрытием желчного протока конкрементом;
- посттравматический и др.
Подобная классификация, хоть и учитывает максимальное количество форм патологии, является условной. Так как в начальной стадии заболевания они отражают не формы патологического процесса, а скорее фазы, с возможным переходом болезни из одной в другую.