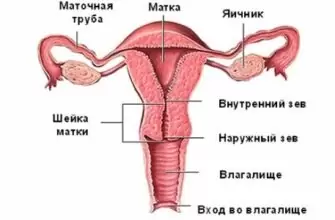
Что такое ревматизм?
Многие люди задаются этим вопросом. Ревматизм (болезнь Сокольского-Буйо) – это рецидивирующее воспаление соединительной ткани, которое чаще возникает по причине присутствия в организме бета-гемолитических стрептококков (гноеродные стрептококки).
К этиологии ревматизма относятся различные инфекционные заболевания, которые сопровождаются тяжелыми осложнениями и поражениями соединительной ткани большинства систем организма.
Воспалительный процесс соединительной ткани, которая образовывает различного рода сухожилия, сердечные клапаны и связки вызывается не гноеродными стрептококками, а патологическими реакциями иммунной системы. В последующем развивается иммунное асептическое воспаление.
Дополнительно врачи выделяют ревматизм с преимущественным поражением тканей сердца, а также форму заболевания, при которой в большей степени страдают суставные соединения. Это не только нарушает их работу. Но и приводит к осложнениям.
Ревматизм у детей
Детям от 3 до 15 лет наиболее подвержены риску ревматизма. Но чаще всего заболевание диагностируется у детей школьного возраста. Как правило, симптомы ревматизма у детей возникают примерно через неделю, не позднее, чем через месяц после заражения.
Не обязательно, чтобы состояние ребенка ухудшалось и повышало температуру, чтобы суставы подвергались нападению со стороны патогенного агента. Достаточно, чтобы иммунная система столкнулась с патогеном и начала бороться с ней.
Часто ревматизм возникает у детей после скарлатины.
Назальная инфекция со стрептококковым происхождением, которая приобрела хронический характер, также может вызвать заболевание.
Ревматизм у детей — обычно начинается после инфекции.
Вторичные факторы также влияют на развитие болезни. К ним относятся гипотермия и несбалансированное питание. Все эти факторы являются предпосылкой для начала заболевания.
Ревматизм у детей — состояние чрезвычайно серьезное из-за опасностей и осложнений, связанных с ним. Это может привести к серьезным заболеваниям сердца.
Чаще всего воспаляется внутренняя оболочка органа, и это приводит к нарушениям сердечного ритма и сердечной недостаточности. Ишемия мозга — еще одно возможное осложнение. Поражения могут затрагивать почки и селезенку.
Ниже мы обсудим специфическое лечение ревматизма у детей.
Стадии и степени
Ревматизм, симптомы и лечение которого следует обсудить со специалистом, протекает в 3 стадии, каждая из них сопровождается разными клиническими проявлениями. Начальная стадия характеризуется остаточными явлениями после перенесения фарингита или тяжелой формы ангины. Пациент ослаблен, наблюдается повышение температуры тела, учащенное сердцебиение.
Прогрессирующая стадия сопровождается поражением соединительной ткани сердца и суставов. Симптоматика значительно ухудшает общее состояние пациента, нарушается подвижность, отмечается снижение работоспособности. Если на этом этапе не начать лечение, воспаление распространяется на несколько суставов, а работа сердца сильно нарушается.
На запущенной стадии все симптомы усугубляются. У некоторых пациентов клиническая картина развивается в обратном порядке, то есть проявления становятся слабо выраженными, а состояние постепенно улучшается. Однако такое улучшение обманчиво, поскольку приводит к переходу болезни в хроническую форму.
Формы и виды ревматизма
Международной классификацией болезней выделяются две формы патологии: неактивная и активная. В свою очередь, активность может быть:
- минимальная – I;
- средняя – II;
- максимальная – III.
В зависимости от области развития ревматического процесса, активности, характера (например, миокардиосклероза), течения болезни (острого или хронического) классифицируют следующие ее виды:
- суставный ревматизм, ревматический артрит или полиартрит.
- ревмокардит, поражающий сердечные мышцы;
- хорею ревматическую;
- кожный ревматизм;
- плеврит ревматический;
- перикардит.
Кроме того, к ревматическим диффузным воспалениям соединительной ткани относят такие болезни, как красная волчанка и склеродермия, узелковый периартериит (или васкулит) и дерматомиозит.
Симптомы
Обычно симптоматика ревматизма развивается через 2-3 недели после перенесения тяжелого респираторного заболевания, ангины, ларингита или тонзиллита. При этом обычно подобные болезни горла носят хронический характер, то есть патология проявляется после очередного обострения.
Т.к. ревматизм затрагивает разные органы, участки тела, то симптомы отличаются и лечение тоже
Наиболее частыми клиническими проявлениями считаются следующие:
- Повышение температуры тела до +38-39°С.
- Тахикардия, одышка при физической нагрузке.
- Невыраженные боли в области сердца.
- Незначительное снижение показателей артериального давления. В подростковом возрасте такое проявление встречается не так часто, но зрелые пациенты всегда отмечают изменение показателей.
- Слабость и усиленная работа потовых желез.
- Жажда, усиливающаяся при повышении температуры тела.
- Ухудшение аппетита, снижение массы тела.
- Иногда пациента беспокоит кашель, который не сопровождается выделением мокроты.
- Поражение кожных покровов, проявляющееся в виде сыпи, которая имеет разную форму и размер, но не возвышается над поверхностью кожи.
- Вовлечение в патологический процесс мелких капилляров, сопровождающееся образованием единичных или множественных синяков на разных участках тела.
- Образование под кожей ревматических узелков, которые имеют небольшой размер, твердые на ощупь, но не провоцируют боль.
- Снижение работоспособности и расстройство сна, связанное с сильными болями.
- Боли в крупных суставах, например, тазобедренных, локтевых и коленных.
Стоит отметить, что у пациентов преклонного возраста преобладают симптомы со стороны сердца, а у молодых людей – со стороны суставных соединений. Особенностью и отличием ревматизма от других заболеваний аутоиммунного происхождения будет «летучесть» болей.
Это означает, что при вовлечении в процесс нескольких суставов дискомфорт в них появляется поочередно. Сначала на протяжении нескольких часов боли тазобедренный сустав, после чего боль переходит на коленный или плечевой.
Помимо этого, наблюдается симметричность поражения соединений, то есть воспаляется сразу два сустава с обеих сторон. Дополнительно внешне заболевание проявляется в виде покраснения и припухлости в области соединения, а также местной гипертермии.
У многих пациентов, особенно в подростковом возрасте, одновременно с поражением суставов наблюдается боль в области поясницы.
Подобные проявления характеризуют классическое течение заболевания, но существуют и атипичные формы, когда присутствуют только некоторые проявления. Болезнь при этом протекает в легкой степени, общее состояние не нарушается, но повышается риск перехода в хроническую форму.
Локализация заболевания
Ревмокардит (ревматизм сердца) — воспалительный процесс в области сердца. Если сердце поражается полностью, это воспаление называется – ревмопанкардит, если только миокарда – ревмомиокардит.
Причины появления
Ревматизм, симптомы и лечение которого беспокоят пациентов разного возраста, развивается в результате нескольких предрасполагающих факторов.
Основными будут следующие:
- Наследственная предрасположенность к подобным заболеваниям.
- Перенесенная ранее скарлатина в тяжелой форме.
- Наличие в организме хронических гнойных очагов стрептококковой или стафилококковой инфекции. Например, хронический тонзиллит, ларингит и ангина может стать основной причиной развития ревматизма.
- Частые инфекционные заболевания.
- Наличие в организме белка группы В.
- Ослабленный иммунитет.
- Частые вирусные и простудные заболевания.
- Хронический стресс, переутомление.
- Недостаток витаминов и минералов в рационе, хронический авитаминоз.
Если верить статистике, в 70% случаев заболевание провоцируется запущенным тонзиллитом. При этом у таких пациентов оно чаще переходит в хроническую форму.
Ишиас и люмбаго, шипы
- Ревматизм также является причиной провокации ишиаса. Типичными являются неврологические боли, которые локализованы в области талии и ног. Боль острая. Возникает, когда пациент пытается встать, сесть или поднять тяжелый предмет.
- Как правило, термин «люмбаго» связывает все боли в области талии, независимо от причин их возникновения.
- Так называемые шипы также относятся к ревматическим заболеваниям. Эти образования влияют на кость в области шеи, пятки, коленного сустава или тазобедренных суставов. Не исключено, что кость повлияет на близлежащий нерв. Это приводит к сильной боли, отеку, деформации пораженного сустава и иммобилизации.
Диагностика
Диагностика заболевания не представляет сложности, особенно при наличии выраженных симптомов. Но для уточнения диагноза используется несколько методов, которые помогают выявить степень запущенности состояния.
| Метод | Описание | Место проведения и стоимость |
| Общий опрос и осмотр пациента | Специалист выслушивает жалобы, осматривает суставы и используется стетоскоп для выслушивания тонов сердца. При ревматизме почти всегда присутствует систолический шум | Проводится в каждой клинике, оплата обычно не требуется |
| Клиническое исследование крови | Стандартный способ диагностики, позволяющий выявить сопутствующие отклонения со стороны других органов. Почти всегда в результате можно увидеть повышение уровня лейкоцитов и скорости оседания эритроцитов | Доступно для проведения в каждой клинике, в частном учреждении цена составляет 200-300 руб. |
| Биохимический анализ крови | Помимо исследования печеночных проб и протромбинового индекса, специалист определяет показатель ревмопроб. На начальных стадиях показатели не изменяются, но при выраженном ревматизме ревмопробы превышают допустимую границу | Методика доступна для проведения в частных и государственных клиниках, в первых стоимость составляет приблизительно 400 руб. |
| ЭКГ | Простой, но действенный метод, который помогает выявить тахикардию и другие нарушения в работе сердца | Проводится в учреждениях, где имеется соответствующее оборудование, цена в частной клинике – 200 руб. |
| УЗИ сердца и суставов | Один из наиболее эффективных методов диагностики, особенно на начальных стадиях, когда исследование крови не помогает уточнить диагноз | Обследование можно пройти в учреждениях, где имеется соответствующая аппаратура. Цена начинается с 400 руб. и зависит от количества суставов, которые необходимо исследовать |
Наиболее эффективным методом считается определение уровня ревмопроб, а также ультразвуковая диагностика.
Основные проявления заболевания, диагностика
Как проявляется ревматизм? Основные проявления ревматизма: подкожные узелки, летучие боли в суставах, хорея, кольцевидная эритема и ревматический кардит. Диагностические признаки и симптомы ревматизма были выработаны еще в 1988 году и разделены на «малые» и «большие».
«Малые» проявления ревматизма таковы:
- повышение температуры;
- арталгии;
- повышение СОЭ;
- лейкоцитоз;
- выявленный в крови С-реактивный белок;
- удлинение Р-Q интервала на ЭКГ.
«Большие» проявления ревматизма следующие:
- мио-, пери-, и/или эндокардит;
- подкожные узелки;
- полиартрит;
- хорея;
- кольцевидная эритема.
Выявление острой ревматической лихорадки основано в большинстве случаев на проведении анализа клинической картины заболевания. Очень важно определить стрептококковую инфекцию (инфекцию кожи, ангину) не позднее чем за шесть недель до начала поражения суставов.
Довольно специфический признак острой ревматической лихорадки – это сочетание суставных и сердечных симптомов.
Подтвердить факт того, что перенесенная стрептококковая инфекция была, могут следующие лабораторные анализы:
- анализ крови на антистрептокиназу, антистрептолизин и антигиалуронидазу;
- посев на бактериальную флору из зева.
Крайне важно найти возбудителя заболевания, для чего нужно проводить посевы миндалин и т.п. Требуется проведение следующих лабораторных анализов: повышение содержания в крови С-реактивного белка, увеличение СОЭ — скорости оседания эритроцитов.
Если так называемые «ревмопробы» (антитела к компоненту бактерий – стрептолизину О – АСЛ-О) показывают положительный результат, это может только свидетельствовать об имеющейся стрептококковой инфекции, но не указывает на диагноз «острая ревматическая лихорадка».
Перед тем, как определить ревматизм, для подтверждения диагноза очень важно проведение ЭКГ – электрокардиографии и ЭхоКГ – исследование сердца с помощью ультразвука. При выявлении не менее 1–2 больших и 2 малых критериев и подтверждении перенесенной стрептококковой инфекции ставится диагноз «ревматизм».
В небольших населенных пунктах такой узкий специалист не всегда имеется. В таком случае необходимо посетить терапевта, который назначит дополнительную диагностику и лечение.
Исследования ревматизма, диагностика
Нет никакого исследования, чтобы однозначно диагностировать ревматизм. Основным ориентиром для диагностики является состояние кожи (сыпь), а также состояние горла (недавняя инфекция).
К какому врачу мы обращаемся?
Чтобы диагностировать и назначить лечение, необходимо обратиться к ревматологу. Диагноз также может быть сделан педиатром, но подтверждается после результатов конкретного исследования.
При необходимости, если затронуто сердце, также могут помочь кардиолог.
Перед подтверждением диагноза ревматизма выявляется причина заболевания. Во-первых, сомнения переходят к глотке, и специалист ищет причину. Лабораторный анализ проводится с секрецией, взятой из глотки.
Также должны быть протестированы стрептококковые антитела. Если их значение повышено, это означает инфекцию стрептококкового горла и, в меньшей степени, инфекцию кожи.
При диагностике важно также имеет значение СОЭ (скорость оседания эритроцитов). Обычно для ревматизма этот показатель выше.
Пробы крови тестируются на предмет подозрения на эндокардит.
Рентгенография — еще один ценный метод диагностики ревматизма. Рентгенологическое исследование в области грудной клетки показывает увеличение сердца и снижение сократимости миокарда.
Электрокардиограмма также может предоставить информацию о наличии заболевания. Она содержит информацию о наличии приобретенных дефектов в сердце в результате распространения стрептококковой инфекции.
Если подозревается артрит с септическим характером, проводится артрогенез. Также возможно исследование ревматоидного фактора.
Профилактика
Полностью исключить вероятность развития ревматизма невозможно. Но соблюдение простых правил поможет уменьшить риск возникновения симптомов. Первым и наиболее важным считается предотвращение перехода заболеваний горла в хроническую форму.
Ангину, тонзиллит и другие воспалительные патологии стоит лечить при появлении первых признаков, что позволит исключить распространение инфекции по всему организму.
Помимо этого, необходимо укреплять иммунитет, принимая витамины и нормализуя режим питания. Это позволит исключить частые вирусные и простудные заболевания, провоцирующие распространение стрептококковой и стафилококковой инфекции.
Дополнительным профилактическим методом будет регулярное посещение врача при наличии наследственной предрасположенности к ревматическим заболеваниям. Стоит отметить, что своевременное обнаружение признаков ревматизма позволяет исключить его переход в хроническую форму.
Что такое ревматизм?
Ревматизм (с латинского – «течь», «растекаться по телу») — это системное заболевание соединительной ткани воспалительного характера, которое возникает у предрасположенных к нему лиц, после перенесённых ранее заболеваний верхних дыхательных путей — фарингита, тонзиллита, скарлатины, вызванных бета-гемолитическим стрептококком группы А. В настоящее время по отношению к данной патологии применяется термин «острая ревматическая лихорадка», но также она известна как болезнь Сокольского-Буйо. Главная опасность заболевания состоит в том, что она поражает молодых людей в возрасте до 23 лет, чаще в 7 — 15. С одинаковой частотой заболевают как представители мужского пола, так и женского. В Российской Федерации частота встречаемости составляет 2 случая на 100 000 тысяч населения.
Ревматическое поражение затрагивает практически все ткани и органы человека — печень, сердце, почки, а также опорно-двигательную, нервную, дыхательную и сердечно-сосудистую системы.
«Ревматизм лижет суставы, но больно кусает сердце» — Рене Лаэннек.
Исходом заболевания зачастую становится хроническая ревматическая болезнь сердца, которая характеризуется отложением на краях створок клапанов фиброзных отложений или развитием порока сердечной мышцы (стенозом — сужением либо недостаточностью клапанных структур). Ревматические поражения сердца являются одной из ведущих причин летальных случаев среди людей молодого возраста, только в США ежегодно заболевание уносит жизни около 50 000 тысяч человек.
Как развивается ревматическое поражение?
Острой ревматической лихорадке предшествует стрептококковое заболевание — тонзиллит, фарингит, отит (воспаление нёбных миндалин, глотки и уха), скарлатина (заболевание, которое сопровождается характерной мелкоточечной сыпью, болью в горле, поражением языка и шелушением кожи), рожа (кожная болезнь, вызванная стрептококком). У 96 — 97,5% после стрептококковых заболеваний формируется стойкий иммунитет. Но у 2,5 — 4% людей спустя 7 — 21 день возникает сложный аутоиммунный воспалительный процесс. Развитию ревматической атаки способствуют следующие условия:
- снижение иммунных сил;
- молодой возраст;
- некорректное лечение стрептококковой инфекции;
- большие коллективы — интернаты, школы, общежития;
- отягощённый семейный анамнез;
- переохлаждение.
В ответ на проникновение бета-гемолитического стрептококка группы А в организме формируются видоспецифические антитела — антистрептокиназа, антистрептолизин-О, антистрептогиалуронидаза, антидезоксирибонуклеаза В. Они с антигенами возбудителя и компонентами системы комплемента, играющего непосредственную роль в защитном ответе, формируют циркулирующие иммунные комплексы, которые с током крови способны разноситься по всему организму. Ферменты и токсины стрептококка способны наносить значительные повреждения органам и тканям человека. Например:
- стрептолизин S — повреждает соединительную ткань сосудов, а стрептолизин О — сердца;
- гиалуронидаза — повышает сосудистую проницаемость, что облегчает проникновение в организм бета-гемолитического стрептококка;
- М-протеин — способен повреждать клетки сердечной мышцы (кардиомиоциты) вплоть до полного омертвения (некроза);
- С-полисахарид — его действие связано с поражением некоторых элементов центральной нервной системы.
Итак, развитие острой ревматической лихорадки основано:
- прямым токсическим действием веществ, продуцируемых стрептококком;
- иммунным ответом на антигены возбудителя, приводящим к синтезу организмом антител, способных перекрёстно реагировать с антигенами клеточной мембраны кардиомиоцитов, клапанов сердца, центральной нервной системы, кожи, синовиальной оболочкой суставов и некоторых других тканей и органов (феномен молекулярной мимикрии — антигены стрептококка имеют схожую структуру с антигенами тканей человека, в результате чего организм начинает атаковать клетки своих же органов).
Стадии ревматического процесса
Великий советский учёный А. К. Талалаев впервые описал одно из важнейших явлений в развитии ревматизма — процесс дезорганизации соединительной ткани. Он проходит ряд последовательных стадий:
- мукоидного набухания, при котором происходит набухание, отёк и расщепление волокон коллагена (одного из компонентов соединительнотканной структуры);
- фибриноидного набухания, характеризующегося некрозом (омертвением) клеточных элементов и коллагеновых волокон;
- гранулематоза — вокруг омертвевших зон образуются специфические ревматические (Ашофф-Талалаевские) гранулёмы;
- склероза — на месте поражения формируется волокнисто-клеточный рубец. Например, поражение клапанов сердца с исходом в склероз ведёт к выраженной деформации створок, их сращению между собой и формированию приобретённого порока сердца, который значительно сказывается на состоянии здоровья молодого организма.
Продолжительность каждого этапа ревматического поражения составляет 1 — 2 месяца, а всего процесса около полугода.
Острую ревматическую лихорадку необходимо выявить и начать лечение в первую стадию — мукоидного набухания, ведь только она является полностью обратимой.
Если же время было потеряно, то почти со 100% вероятностью у пациента разовьётся порок сердца различной степени выраженности, который во многих случаях оканчивается летальным исходом.
Ревматическая атака — особенности течения
Течение ревматической атаки может быть:
- острым — до 3 месяцев с высокой степенью активности, выраженностью симптомов и полиорганным (множественным) поражением внутренних органов;
- подострым — до 6 месяцев. Характеризуется менее выраженной симптоматикой и активностью;
- затяжным — более полугода. Динамика процесса отличается вялостью, невыраженностью клинической картины. Повреждается, как правило, не более одного органа (моносиндромное проявление) — в настоящее время данное течение встречается наиболее часто;
- латентным — заболевание никак не даёт о себе знать, пока не сформируется полноценный порок сердца.
Методы лечения
Для лечения заболевания используются традиционные медикаментозные средства. Которые помогают подавить симптомы воспаления. Дополнительно используются рецепты нетрадиционной медицины и другие методы.
Лекарственные препараты
Лечение болезни обязательно предполагает назначение антибиотиков и других средств.
Стандартная терапевтическая схема включает следующие препараты:
- Бициллин 5 – антибактериальный препарат из группы пенициллинов, который на протяжении многих лет используется при ревматизме.
Он оказывает выраженное действие, помогает подавить воспаление в соединительной ткани сердца и суставов. Схема лечения предполагает введение 1 инъекции в сутки каждые 2-3 недели. Средство выпускается в форме порошка и предварительно разводится натрием хлоридом или 0,5% Новокаином, вводится внутримышечно. Курс состоит из 4-6 инъекций в зависимости от степени поражения органов. Цена лекарства – 20-50 руб. за 1 флакон с лиофилизатом.
- Нимесил – порошок для приготовления раствора, который принимается внутрь. Препарат относится к группе нестероидных противовоспалительных и оказывает выраженное действие, ослабляет боль и предотвращает прогрессирование состояния. Дополнительно средство снижает местную температуру в области воспаления, а также общую температуру тела. В сутки пациенту разрешается употребить не более 2 пакетиков. Длительность лечения – от 5 до 10 дней. Обычно больной чувствует облегчение уже через несколько дней, нормализуется сон, а боль становится терпимой. Стоимость 1 пакетика с порошком составляет 30-40 руб.
- Дексаметазон – глюкокортикостероидный препарат, назначаемый при тяжелом течении ревматизма и сильных болях. Препарат оказывает выраженное противовоспалительное и обезболивающее действие, помогает справиться с острыми симптомами заболевания и предупреждает развитие осложнений. В сутки пациент получает от 2 до 4 ампул лекарства (дозировка 1 ампулы с 1 мл раствора – 4 мг). Вводят раствор внутримышечно или внутривенно после растворения в 20 мл натрия хлорида 0,9%. Длительность лечения – 7-14 дней. Цена 1 ампулы лекарства составляет 10-15 руб.
- Кетарол – обезболивающий и противовоспалительный медикамент в форме таблеток. Принимать разрешается по 2 штуки в сутки на протяжении 5-7 дней. Препарат быстро устраняет острую боль, улучшает общее состояние и предотвращает прогрессирование болезни. Цена таблеток начинается с 80 руб.
- Гропринозин – иммуностимулирующий и противовирусный препарат, который помогает бороться с заболеванием благодаря активизации естественных защитных сил организма. Принимать необходимо по 2 таблетки 3 раза в сутки на протяжении 10 дней. Медикамент отличается высокой эффективностью и позволяет значительно ускорить выздоровление. Стоимость 50 таблеток составляет приблизительно 1500 руб.
- Атенолол – медикамент из группы бета-адреноблокаторов, который назначается при появлении выраженных симптомов сердечной недостаточности. Средство помогает уменьшить потребность миокарда в кислороде, что способствует нормализации частоты сердечных сокращений и облегчению работы органа. Принимать лекарство необходимо по 1-2 таблетки в сутки на протяжении 10-14 дней. Цена лекарства – от 50 до 120 руб. в зависимости от фирмы-производителя. Обычно подобное лекарство используется в лечении пациентов преклонного возраста.
- Ингалипт – местное антисептическое средство, предназначенное для санации очагов гнойной инфекции в горле пациента. Препарат доступен в форме спрея, которым следует обрабатывать горло от 2 до 4 раз в сутки на протяжении 10 дней. Подобное лечение помогает воздействовать на очаг и предотвратить дальнейшее распространение патологии. Стоимость спрея составляет примерно 60-80 руб. за 30 мл.
После устранения острых симптомов пациенту назначают курс витаминотерапии. Это помогает восстановить силы, улучшить общее состояние и предотвратить истощение в результате приема сильнодействующих медикаментов. Наиболее популярным считается комплекс от Доппельгерц.
Он специально предназначен для пациентов, страдающих сердечными патологиями. Принимать необходимо по 1 таблетке в сутки на протяжении 30 дней. Стоимость средства начинается с 350 руб.
Спиртовой настой прополиса также разрешается использовать для растирания пораженных суставов, но только при отсутствии покраснения и местной гипертермии. Приготовить лекарство можно из 20 г прополиса и 100 мл спирта. После настаивания на протяжении 2 недель настой разрешается профильтровать и использовать для растирания перед сном. Повторять лечение не менее 10 дней подряд.
Любое народное средство разрешается использовать только после консультации врача и прохождении диагностического обследования. Самолечение опасно для здоровья.
Прочие методы
Ревматизм, симптомы и лечение которого часто взаимосвязаны, после устранения острых симптомов успешно лечится с помощью физиотерапевтических методов.
Электрофорез с лекарственными препаратами помогает устранить боль и воспаление. Используются обычно растворы Диклофенака или Наклофена. Лекарства обладают выраженным действием. На область сустава прикладывается специальная накладка, пропитанная раствором.
После этого с помощью низкочастотного электрического тока частицы препаратов доставляются непосредственно к зоне поражения, что обеспечивает быстрое достижение терапевтического результата. Курс состоит из 10 сеансов по 20 мин, которые проводятся 2-3 раз в неделю.
Применение ультравысокочастотной терапии также считается эффективным методом. При этом аппарат воздействует на пораженные суставы, стимулирует процессы регенерации тканей и устраняет боль. Процедура проводится в стационаре или в амбулаторных условиях от 2 до 4 раз в неделю, длительность ее – 20 мин. Курс состоит из 7-10 сеансов.
ЛФК – эффективный метод, используемый уже на стадии выздоровления с целью восстановления нормальной подвижности суставов. Под наблюдение специалиста пациент выполняет простые упражнения, которые помогают улучшить функционирование только соединения, но и мышц.
Занятия проводятся 2-3 раза в неделю по 15-20 мин. Минимальная длительность курса включает 15 занятий. После этого больному разрешается продолжить выполнение упражнений в домашних условиях.
Лечение ревматизма
Терапия острой ревматической лихорадки должна осуществляться под строгим наблюдением специалистов.
Лекарственные средства, применяемые в терапии
Применяются следующие лекарственные препараты:
- антибиотики — используются для уничтожения возбудителя заболевания — бета-гемолитического стрептококка. Для взрослых используют Бензилпенициллин, для детей младшего возраста — Феноксиметилпенициллин в течение десяти-четырнадцати дней, с дальнейшим переходом на пролонгированную (удлинённую, назначается 1 раз в 3 недели) форму препарата — Бензатинбензилпенициллин (Ретарпен, Бицилин-5, Экстенциллин);
- глюкокортикостероиды (Преднизолон, Метилпреднизолон) при полиорганном поражении и вовлечении в воспалительный процесс всех оболочек сердца — панкардите. В остальных случаях высокую эффективность в лечении ревматизма доказал нестероидный противовоспалительный препарат — Диклофенак в дозе 150 мг в сутки. У детей с противовоспалительной целью используются только глюкокортикостероиды;
- препараты калия (Панангин, Аспаркам) необходимы на фоне приёма гормональных препаратов (Преднизолона, Метилпреднизолона);
- дезинтоксикационная терапия с целью уменьшения воздействия токсинов стрептококка на организм человек и их вывода. Используют внутривенное капельное вливание физиологического раствора, Трисоли, раствора Рингера и др.
Возможные осложнения
При отсутствии лечения ревматизм почти всегда переходит в хроническую стадию, что сопровождается регулярными обострениями и ухудшением функционирования сердца. Помимо этого, болезнь может привести к развитию хронического артрита. Пациент говорит о постоянных болях сразу в нескольких суставах и ограничении их подвижности.
У подростков острый ревматизм часто осложняется пороками сердца. Возможно также тяжелое воспаление суставов с последующим анкилозом, то есть полным исчезновением подвижности. Для предотвращения подобных осложнений необходимо лечить болезнь своевременно.
Ревматизм – довольно распространенное и серьезное аутоиммунное заболевание, симптомы которого проявляются у пациентов разного возраста. Не стоит игнорировать проявления и лечение этого состояния. Это позволит избежать тяжелых осложнений.
Оформление статьи: Владимир Великий
Ревматоидный артрит и полиартрит
Другие ревматические заболевания включают ревматоидный артрит и полиартрит.
Ревматоидный артрит характеризуется быстрым развитием патологического процесса. Это считается аутоиммунным заболеванием, когда наши собственные антитела атакуют суставы. Болезнь чаще всего поражает суставы локтей, коленей и лодыжек.
В отличие от ревматизма, ревматоидный артрит не связан с повышенной температурой. Хотя пострадавший район чувствуется теплее. Пациент испытывает дискомфорт от утренней скованности. Постепенно больной теряет мобильность.
Полиартрит — это заболевание, которое поражает несколько суставов поэтапно или одновременно. И это заболевание может быть вызвано инфекцией. Но если начать лечиться рано, можно избежать серьезных повреждений суставов.
Применение антибиотиков
При данном недуге опорно-двигательной системы наличие микробов обнаруживается не всегда. Но с развитием воспалительных процессов, этот фактор дает о себе знать. В связи с этим, правильно будет применять препараты группы антибиотиков уже на начальных стадиях лечения, чтобы избежать осложнений и распространения патологических болезнетворных микроорганизмов. Всем известно, что причинами возникновения ревматоидного артрита нередко служат перенесенные инфекционные заболевания, которые были не до конца излечены или принимались неэффективные меры. Даже если болезнь суставов спровоцировал другой фактор, не исключено, что ее течение осложнится острыми микробными недугами. Также при артрите могут обостриться уже имеющиеся хронические инфекционные очаги
При лечении любого заболевания важно поддерживать здоровую микрофлору кишечника, от состояния которой зависит функционирование иммунной системы. А здоровый иммунитет — это залог быстрого восстановления организма
Учитывая все перечисленные факторы, можно сделать вывод, что лечение ревматоидного артрита антибиотиками необходимо и приносит только пользу.
Осложения
При отсутствии лечения возникает ревмокардит.
Нарушения сердцебиения и частоты пульса, боли в сердце и сбои сердечного ритма говорят о том, что развивается воспаление сердечной ткани, сопровождаемое одышкой, потливостью и слабостью.
К другим последствиям невылеченного хронического ревматизма суставов относятся:
- ревматическое поражение кожи ( появляются подкожные ревматические узелки или кольцевая эритема);
- ревмоплеврит (характеризуется болью в груди, кашлем, одышкой и повышением температуры)
- если в воспалительный процесс вовлечены нервные ткани, то у больного появляются неконтролируемые мышечные сокращения (гримасы, резкие движения, речь становится невнятной, нарушается почерк).
Народные средства
Ряд средств обладает обезболивающими, противоотечными, противовоспалительными свойствами.
- Брусника. 2 ст. ложки сухих листьев кустарничка запарить 250 мл горячей воды, протомить на водяной сауне около получаса, дать настояться четверть часа. Процеженный и отжатый отвар довести до начального объёма с помощью кипяченой воды и принимать по 70-100 мл трижды в день после еды (спустя 20 минут).
- Настойка на лекарственных травах. Соединить соцветия ромашки аптечной, буквицу лекарственную, эвкалиптовые листья, лапчатку прямостоячую, листья черной смородины (2:3:3:1:4). 7 ст. ложек сбора залить в бутыле темного стекла 0,8 л медицинского спирта, плотно укупорить и настоять в затененном мете 14 суток. Процеженную настойку принимают трижды в сутки по 25 капель (развести в небольшом объёме питьевой воды).
- Мед. Для нормализации состава крови, укрепления миокарда, повышения содержания гемоглобина в плазме и в качестве общеукрепляющего средства используют мед (гречишный, подсолнечный, высокогорный). Суточная доза составляет 50-70 гр. Прием сладкого лекарства должен осуществляться не менее 2 месяцев. На основе меда готовят противовоспалительную смесь для компрессов на пораженные суставы: соединить 3 части водки, 2 части меда и 1 часть свежего сока столетника (алоэ).
- Пчелиный яд. Опытные апитерапевты проводят пациенту с ревматизмом терапию пчелиным ядом с ужалением пчел. Иногда для исцеления достаточно курса из 100-150 ужалений.
- Лимон. Настойка на цитрусовых плодах стимулирует кровообращение и снимает воспалительные проявления. 2 крупных лимона нарезают вместе с кожурой, заливаю в стеклянной емкости 0,4 л водки или разведенного спирта, закупоривают, настаивают в затененном месте трое суток. Используют жидкость наружно, для растираний с последующим утеплением с помощью шерстяных тканей.
- Березовые почки. Растительное сырье содержит мощные противовоспалительные и заживляющие компоненты. 3 ст. л. почек измельчают в кофемолке и заливают 200 мл спирта, настаивают неделю в темном месте, используют наружно для растирок.
- Компрессы. Смазать ноющие суставы нутряным жиром, укутать х/б тканью, смоченной в медицинском спирте, утеплить с помощью пухового (шерстяного) платка/шарфа.
- Песок. Общие ванны из горячего песка можно принимать на пляже. Пациент укладывается в яму, вырытую в сухом песке, сверху его засыпают, оставляя на поверхности только голову. Четверть часа следует лежать на животе и еще четверть часа на спине. После процедуры требуется сразу принять горячий душ и отправляться в постель. На протяжении нескольких часов происходит мощное потоотделение, вместе с потом выходят токсические вещества из организма. Местные ванны с песком проводят по следующей методике: в полотняные мешочки засыпают разогретый в духовом шкафу песок (по 4 кг в каждый), которые потом прикладываются к местам с ревматическими болями.
- Боярышник. Оказывает мощное лечебное воздействие на сердце, сосуды и суставы. Приготовить настой цвета боярышника: столовую ложку высушенных соцветий запаривают в стакане кипятка, настаивают на протяжении часа в теплом месте, например, на горячей плите или печи, отжимают. Прием настоя по 60-70 мл 4-5 раз в сутки за полчаса до приемов пищи.
- Сбор трав. Настой показан при ревматизме с регулярными обострениями. Средство назначают при длительном приеме синтетических лекарств. Соединить измельченный корень лопуха большого, мирт обыкновенный, любисток аптечный и спаржу лекарственную (3:3:2:2). 3 ст. л. смеси залить ½ л кипятка, накрыть крышкой, дать настояться 30 мин., процедить. Прием по ¼ стакана 6 раз в сутки.
Все народные методы лечения должны быть согласованы с лечащим врачом. Своевременно начатое лечение позволяет в короткие сроки исцелиться от ревматизма, а профилактика и санаторно-курортное лечение позволят предотвратить обострение патологии.
Течение ревматического процесса
Длительность активного ревматического процесса 3—6 мес., иногда значительно дольше. В зависимости от выраженности клинических симптомов, характера течения заболевания различают три степени активности ревматического процесса:
- Максимально активный (острый), непрерывно рецидивирующий;
- Умеренно активный, или подострый;
- Ревматизм с минимальной активностью, вяло текущий, или латентный. В тех случаях, когда нет ни клинических, ни лабораторных признаков активности воспалительного процесса, говорят о неактивной фазе ревматизма.
Для ревматизма характерны рецидивы заболевания (повторные атаки), которые возникают под влиянием инфекций, переохлаждения, физического перенапряжения. Клинические проявления рецидивов напоминают первичную атаку, но признаки поражения сосудов, серозных оболочек при них выражены меньше; преобладают симптомы поражения сердца.
Дополнительные препараты для терапии ревматизма
Ревматизм – системное заболевания, которое требует комплексного подхода в лечении. Чтобы уменьшить вред, наносимый недугом, необходим прием дополнительных препаратов. К которым относятся:
- Гамма-глобулины — Средства, получаемые из компонентов крови, с высоким содержанием антител называют гамма-глобулинами. Эти компоненты усиливают сопротивляемость организма к различным инфекциям и вирусам;
- Сосудорасширяющие препараты (Трентал, Цинаризин) улучшают кровоснабжение, снимают спазмы в капиллярах и венах, благодаря чему в сустав начинают попадать кислород и полезные питательные вещества, болевые ощущения снижаются;
- Гликозиды – сердечные препараты, особенно нужные пациентам с недостаточным кровообращением, чаще всего назначаются Дигоксин, Рибоксин, Изоланид;
- Диуретики (Фуросемид, Бринальдикс) выводят лишнюю жидкость из организма, предотвращают застои;
- Витамины и минералы. Прием гликозидов, мочегонных и гормональных средств вымывает важный для нормального функционирования калий, поэтому рекомендуется принимать Аспаркам и Панангин.
Чтобы лечение ревматизма суставов было успешным, необходимо выполнять рекомендации врача. Чаще всего для эффективного лечения потребуется изменить привычное питание, ограничить себя в мучном, жареном и жирном.
Для устранения симптомов ревматизма суставов потребуется запастись терпением. Комплексный подход предотвращает разрушение соединительной ткани сустава, улучшает общее состояние, предупреждает появление воспалительного процесса и дискомфорта. Препараты и их дозировку назначает врач, пациент должен периодически наблюдаться в стационаре, особенно в периоды обострения хронического недуга суставов. Полное восстановление тканей возможно только при раннем обращении к врачу.
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования
Обратите внимание, что цифры в скобках (, и т. д.) являются интерактивными ссылками на такие исследования
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Распространенное системное заболевание соединительной ткани и сосудов – это ревматизм. Рассмотрим особенности его лечения с помощью антибиотиков, виды препаратов.
Чаще всего ревматизм имеет инфекционно-аллергическую природу происхождения. Болезнь может развиваться в результате осложнений острой стрептококковой инфекции у детей и подростков 7-15 лет, людей с ослабленной иммунной системой, пациентов пожилого возраста.
Основные факторы развития ревматизма:
- Наследственная предрасположенность.
- Возраст пациентов от 3 до 15 лет.
- Частые инфекционные болезни носоглотки и заболевания стрептококковой этиологии.
- Женский пол.
- Наличие белка В-клеточного маркера D8/17 в организме.
В большинстве случаев ревматизм возникает из-за предшествующей острой или хронической инфекции носоглотки, вызванной стрептококковыми микроорганизмами и их токсинами.
Выделяют такие основные варианты локализации воспалительного процесса:
- Ревмокардит – патология поражает оболочки сердца (миокард, перикард, эндокард).
- Ревмоплеврит – заболевание легких, плевры и бронхов.
- Ревмоэритема – кожная форма ревматизма.
- Ревмополиартрит – поражение суставов.
- Ревмохорея – ревматическая форма васкулита мелких сосудов головного мозга.
В редких случаях диагностируют ревматическое поражение внутренних органов, а также ревмонефрит, ревмогепатит. Для выявления заболевания соединительной ткани и сосудов используют такие диагностические методы: ЭКГ, рентген, УЗИ, различные лабораторные исследования.
При первых подозрениях на ревматизм, необходимо начинать лечение. Без правильной диагностики и своевременной терапии, патология может привести к серьезным проблемам. Самым серьезным осложнением является тяжелейший порок сердца. Лечением занимается ревматолог.
Прогноз
В современных условиях и возможностях антибиотикотерапии острая ревматическая лихорадка чаще всего заканчивается выздоровлением, без каких-либо последствия для сердца и суставов. Однако после перенесенной ОРЛ пациент будет находиться под регулярным диспансерным наблюдением врача-ревматолога в течение 5-10 лет, в зависимости от того, было ли воспаление сердца (кардит) или нет. В течение этого срока необходимо получать так называемую бициллинопрофилактику. Такая профилактика заключается в регулярном введении пенициллина продленного действия сначала в течение всего года, а затем, если все в порядке, — в осенне-весенний периоды. Цель бициллинопрофилактики — предотвратить повторное попадание стрептококка в организм и развитие порока сердца.
В 20-25% случаев ОРЛ заканчивается формированием порока сердца, т.е. дефекта клапанов, которые нарушают нормальную насосную функцию сердца по перекачиванию крови. В этом случае говорят о развитии хронической ревматической болезни сердца. Ее проявления будут определяться степенью разрушения клапана (формирование недостаточности чаще митрального клапана), либо срастанием его створок (стеноз) и компенсаторными возможностями миокарда. С течением многих лет порок сердца прогрессирует (усиливается), формируется хроническая сердечная недостаточность. Если дефект клапана (или двух клапанов) серьезный, то прибегают к помощи кардиохирургов, которые устанавливают искусственный клапан.
Пациенты с хронической ревматической болезнью сердца пожизненно наблюдаются у ревматолога и получают бициллинопрофилактику, так как каждый рецидив стрептококковой инфекции будет «съедать» клапаны сердца, а порок прогрессировать.
Народные рецепты в борьбе с ревматизмом
Помимо традиционной медицинской помощи распространено лечение ревматизма народными средствами в домашних условиях. Достоинства излечения средствами народной медицины:
- доступность (необходимые ингредиенты легко найти в домашнем холодильнике, купить в аптеке, собрать в поле, вырастить в огороде);
- небольшая стоимость (обычные компоненты достаются бесплатно или за маленькие деньги);
- натуральность (используются травы, части корней растений, соцветия);
- отсутствие вредных химикатов (самодельные лекарства не включают химические соединения, различные консерванты, красители);
- широта действия (народные рецепты одновременно воздействуют на несколько симптомов);
- надежность (рецептами пользовались предыдущие поколения);
- разнообразие рецептур (больной легко подберет доступный ему рецепт);
- отсутствие необходимости в медицинском рецепте (практически все ингредиенты легко купить, сорвать, выкопать без консультации доктора);
- польза для иммунитета (рецепты повышают защитные силы).
Помните — природные средства не противопоставляются лекарствам, а дополняют схему медицинской помощи! Недопустимо игнорировать требования доктора, самостоятельно заменять лекарственные средства самодеятельными растворами, мазями, припарками! Высококвалифицированный медицинский персонал невозможно заменить. Игры в доктора легко нанесут непоправимый ущерб!
Лечение болезни
Лечение ревматизма должно проводиться только поэтапно и комплексно. Главная задача всех терапевтических мер — снижение активности специфического стрептококка и недопущение развития осложнений ревматизма.
На первом этапе терапии пациент должен находиться в клинике. Все медикаментозные назначения проводятся только с учетом индивидуальных особенностей человеческого организма и степени поражения сердца.
Антибиотикотерапия показана для борьбы со стрептококками. Единственные препараты, позволяющие снизить активность этого микроорганизма, имеют в своем составе пенициллин. Взрослым, детям после 10 лет назначают Феноксиметилпенициллин. В тяжелых случаях показан прием Бензилпенициллина. Препараты из ряда макролидов и линкозаминов применяются в качестве альтернативы пенициллину.
Продолжительность применения антибиотиков — не меньше 2 недель. Применение другого антибиотика показано в случае частых рецидивов простудных патологий.
Антиревматическое лечение проводится и путем приема нестероидных противовоспалительных препаратов. Их принимают до полного устранения симптомов воспалительных явлений (иногда даже до полутора месяцев).
При латентном течении необходимо принимать хинолины.
На втором этапе лечения необходимо добиться нормализации работы сердечно-сосудистой системы и ремиссии патологии. Целесообразно добиться недопущения ревматического поражения сердца. Это целесообразно делать в специализированных санаториях. Пациентам назначается:
- лечебная физкультура;
- массажи;
- лечение грязями;
- ванны с радоном, кислородом, натрием, сероводородом, углекислотой.
На третьем этапе показано диспансерное наблюдение, профилактика возможных рецидивов. Пациентам с пороками сердца необходимо проводить лечение заболеваний кровообращения.
Детям назначаются высокоактивные и эффективные антибиотики. Однократно вводят пенициллин-натриевую соль. Перорально назначается кислотоустойчивый пенициллин. Глюкокортикоиды показаны при ревмокардите.
Физиотерапия при ревматизме
Она применяется как на начальном этапе, так и в дальнейшем. Физиопроцедуры помогают улучшить кровообращение в органах, нормализовать обмен веществ и усилить действие медикаментозной терапии.
В качестве поддержки используют:
- ультрафиолетовое облучение;
- УВЧ;
- аппликации с парафином;
- прогревания с лекарственными средствами;
- электрофорез;
- магнитотерапию;
- рефлексотерапию и другие.
Важным элементом физиотерапии является ЛФК (лечебная физкультура) и бальнеотерапия. Лечебная физкультура назначается врачом, как правило, это несложный комплекс, рассчитанные на повышение подвижности суставов. Его необходимо выполнять регулярно, в таком случае эффект будет максимальным
При зарядке важно не переусердствовать и соблюдать режим тренировок. Особенно это важно для людей, у которых заболевание сильно отразилось на сердце
Применение минеральных вод позволяет повысить иммунную защиту организма и сократить риск повторного развития ревматизма. Кроме того, минеральные воды помогают регулировать гемодинамику, увеличить объемный выброс сердца и нормализовать сердцебиение. Отдых на морском побережье или среди леса улучшает общее самочувствие человека, его настроение, снимает напряжение и усталость.
Многие виды минеральных источников положительно действуют на работу сердца, нервной системы, органов дыхания, укрепляют суставы. Это помогает не только лечить ревматизм суставов ног и рук, но и устранить другие последствия заболевания. Так, улучшается деятельность желез внутренней секреции, повышается аппетит, нормализуется настроение, восстанавливается сон.
Санаторно-курортное лечение предполагает размеренный образ жизни, посещение различных процедур, организация правильного питания, прогулки на свежем воздухе и многое другое. В бальнеотерапевтическом лечении ревматизма применяются следующие виды минеральных вод:
- сульфидные;
- радоновые;
- йодобромные;
- хлоридно-натриевые;
- углекислые;
- азотно-кремниевые.
Радоновые и углекислые ванны прописывают пациентам с митрально-аортальным пороком сердца, поскольку они помогают восстановить сердцебиение и гемодинамику. На этапе ремиссии рекомендуются не только минеральные ванны, но и грязевые обертывания на суставы ног и другие. Йодобромные хорошо сказываются на состоянии нервной системы. Сульфидные помогают восстановить подвижность суставов при ревматизме и улучшают состояние кожи.
Противовоспалительные препараты
Чтобы устранить симптомы ревматизма, необходимы препараты противовоспалительного действия, к ним относятся лекарства нестероидной группы и гормональные средства.
Противовоспалительные лекарства при ревматизме суставов и мышц обычно назначают после приема курса антибиотиков.
Дозировку и курс назначает специалист, исходя из состояния больного. Медикаменты могут иметь разные формы выпуска, часто используются мази, гели, таблетки и капсулы, инъекции. Рассмотрим наиболее эффективные препараты для лечения ревматизма нестероидной и гормональной природы.
Ибупрофен
Вещество ибупрофен и его производные присутствует во многих нестероидных противовоспалительных средствах. Они помогают устранить лихорадку, эффективно избавляют от заболеваний верхних дыхательных путей.
Мази от ревматизма суставов ног с Ибупрофеном помогают избавиться от суставного синдрома – одного из симптомов патологии. Таблетки принимают для снятия воспаления, боли и отечности.
Запрещается использовать препарат местно при нарушении целостности кожных покровов на обрабатываемом участке. Таблетки не следует употреблять при непереносимости компонентов препарата, заболеваниях ЖКТ и обострениях патологий печени и почек
Беременным и кормящим принимать с осторожностью
Мазь применяют на протяжении 2-3 недель ежедневно 1-2 раза в сутки на больной участок. Разовая доза Ибупрофена составляет 200-800 мг вещества 3-4 раза в сутки в течение 5-10 дней. При приеме лекарства возможны побочные реакции: аллергии, тошнота, диарея, повышение артериального давления и головные боли.
Стоимость препаратов с ибупрофеном меняется от 30 до 500 рублей за упаковку, в зависимости от производителя и составляющих дополнительных компонентов.
Пироксикам
Противовоспалительное средство негормональной природы используется в виде таблеток, капсул и геля для наружного применения. Помогает при проявлениях заболеваний суставов, инфекционных болезней, эффективно устраняет болевой синдром.
Пироксикам и лекарства на его основе нельзя принимать в период беременности и лактации, при заболеваниях ЖКТ и непереносимости вещества.
При ревматизме назначают таблетки для продолжительного приема, по 10-30 мг в сутки за один прием. Гель наносят на пораженную ногу в течение нескольких недель до облегчения симптомов.
Стоимость лекарства от ревматизма колеблется в пределах 100-300 рублей за упаковку.
Преднизолон
Глокортикостероид оказывает противовоспалительное и притивоаллергическое действие, его применяют при лечении заболеваний различной природы, в том числе и ревматизма.
Преднизолон выпускают в форме таблеток, мазей или уколов от ревматизма.
Гормональные препараты не рекомендуется принимать кормящим и беременным женщинам –они негативно влияют на развитие ребенка, при инфекционных поражениях, после прививок и во время иммунодефицитных состояний.
Стероидные лекарства от ревматизма суставов имеют множество побочных эффектов и противопоказаний, поэтому лечебную дозу должен указывать лечащий врач, самостоятельное лечение недопустимо.
Препарат имеет доступную стоимость – около 150 рублей за инъекцию.
Триамцинолон
Гормональный препарат широкой формы действия. Имеет выраженный иммунодепрессивный, противовоспалительный эффект, может использоваться при лечении различных патологических состояниях пациентов.
Глюкокортикоид можно принимать внутрь в виде таблеток или инъекций (внутримышечно или в полость сустава). Продолжительность медикаментозного лечения ревматизма напрямую зависит от способа приема.
Дозировку назначает врач, с постепенным снижением количества принимаемого лекарства. Недопустимо применять детям младше 6 лет, беременным и кормящим женщинам, при повышенной чувствительности к основным действующим компонентам и нарушениях в работе ЖКТ и почек, при наличии инфекционных поражений.
Стоимость препарата 250-500 рублей.
Анкилозирующий спондилоартрит
От этого заболевания страдают в основном люди в молодом возрасте. Развивается оно в результате первичного хронического поражения синовиальной оболочки реберно-позвонковых, межпозвонковых, а также крестцово-подвздошных суставов. В результате образуются фиброидные отложения, а иногда наблюдается некроз суставных хрящей и постепенное отторжение патологических частиц в просвет сустава.
В дисках начинают развиваться дегенеративные изменения, наблюдается окостенение суставной капсулы, синхондроз и анкилоз суставов. Связки начинают деформироваться и окостеневать. В развитии этого патологического процесса очень большую роль играют наследственные факторы.
Симптоматика характеризуется тем, что постепенно нарастает ограничение движений в области позвоночного столба с полной их потерей. Патология постепенно затрагивает различные суставы, неизбежно утрачивается их эластичность. Среди основных признаков этого заболевания можно выделить такие, как:
- раздражительность;
- резкое похудение;
- сильная слабость;
- сонливость.
Болезнь протекает очень медленно, а также прогрессирует на протяжении нескольких лет. В результате этого появляется болезненность в костях, особенно при повышенной физической нагрузке. Температура при этом остается в пределах нормы, походка скованная и наблюдается повышение СОЭ. Больные становятся нетрудоспособными. Через определенное время патология может затрагивать самые различные ткани и органы. Поражение суставов характеризуется значительным сужением суставных щелей, анкилозом, а также многими другими нарушениями.
Лечение достаточно сложное и обычно ограничивается консервативной терапией, которая включает в себя применение медикаментозных средств, физиотерапию и лечебную физкультуру. Прогноз протекания болезни неблагоприятный.
Лечение
При активном ревматизме больного госпитализируют. Ему предписывается постельный режим. Для устранения проявлений ревматизма пациенту назначаются следующие препараты:
- нестероидные противовоспалительные средства: Индометацин, Ибупрофен, Ксефокам, Ревмоксикам, Диклоберл и др.;
- гипосенсибилизирующие препараты;
- иммунодепрессанты: Азатиоприн, Хлорбутин, Хлорохин, Гидроксихлорохин;
- глюкокортикостероиды: Триамцинолон, Преднизолон.
Лечение гормонами сейчас применяется редко, и такие средства назначаются только в некоторых клинических случаях.
Если у пациента выявляется очаг инфекции в носоглотке или горле, то проводится его санация. В таких ситуациях могут назначаться антибиотики пенициллинового ряда и различные растворы антисептических средств.
После стихания острых ревматических проявлений пациенту рекомендуется лечение на курортах Южного берега Крыма или Кисловодска. В дальнейшем больному следует периодически принимать средства для укрепления суставных тканей и курсы нестероидных противовоспалительных средств.
Плече-лопаточный периартрит
Плече-лопаточный периартрит характеризуется тем, что воспалительный процесс протекает в мягких тканях, которые окружают плечевой сустав. В основе развития заболевания лежит травма, простудные болезни, ревмоинфекция. В патогенезе очень важное место занимает нейротрофическое поражение.
Среди основных признаков протекания нарушений можно выделить болезненные ощущения в плечевом суставе, нарушение чувствительности, атрофия мышц. В основном болезнь имеет хроническое течение. В самом начале его развития практически никаких изменений в области суставов не обнаруживается. Через некоторое время начинает развиваться остеопороз. У пожилых людей очень часто обнаруживаются артрозные изменения в плечевом суставе.
В остром периоде показано соблюдение полного покоя, именно поэтому требуется иммобилизация конечности. Для проведения лечения необходимы новокаиновые блокады, рентгенотерапия. При хроническом протекании болезни назначаются тепловые процедуры, лечебная физкультура, массаж, УВЧ-терапия. В особо запущенных случаях требуется хирургическое лечение и удаление имеющихся известковых отложений. Прогноз достаточно благоприятный.
Антибиотики
Ревматизм вызывает стрептококковая инфекция, поэтому первый этап лечения будет направлен на ее уничтожение. Чтобы избавиться от возбудителя патологии, назначают антибиотики. Стрептококк чувствителен к лекарствам пенициллиновой группы, иногда врач может назначить сочетание нескольких видов лекарств для достижения максимального терапевтического эффекта.
Только врач может назначить прием и дозировку антибиотиков. Самостоятельное лечение может стать причиной ухудшения общего состояния пациента.
Кларитромицин
Антибиотический препарат для приема внутрь, выпускается в виде таблеток и капсул. Основное действующее вещество – кларитромицин – производное от эритромицина.
Стоимость одной упаковки лекарства колеблется в пределах 200-400 рублей. Препарат применяют для лечения стафилококка и стрептококка, при инфекционных заболеваниях верхних и нижних дыхательных путей, при поражениях кожи и мягких тканей.
Нельзя принимать кларитромицин детям до 12 лет, беременным и кормящим женщинам, при индивидуальной непереносимости компонентов , а также в сочетании с некоторыми видами лекарств, поэтому перед приемом следует обратиться к специалисту.
Курс лечения антибиотиками составляет лечащий врач. Дважды в сутки принимайте 250-500 мг лекарства, длительность терапии 7-14 дней.
Во время приема могут возникать тошнота, головная боль, головокружения, повышенная возбудимости, нарушения в работе печени и кишечника.
Амоксициллин
Антибиотик широкого спектра действия, основным компонентом которого является пенициллин. Выпускается в форме таблеток, капсул или гранул для инъекций.
Цена упаковки может варьироваться от 60 до 200 рублей.
Лекарство назначают при стрептококковых и стафилококковых инфекциях, для лечения острых и хронических заболеваний дыхательной, пищеварительной или мочеполовой систем.
Амоксициллин запрещено принимать людям с непереносимостью компонентов препарата и при инфекционном мононуклеозе. Нежелательно использовать лекарство во время беременности и лактации.
В зависимости от состояния пациента врач назначает прием препарата по 1-2 таблетки трижды в сутки на протяжении 5-12 дней.
Во время приема могут возникать побочные эффекты: аллергические реакции, проявляемые в виде кожной сыпи, заложенности носа, конъюнктивите или даже отеке Квинке.
Во время приема антибиотиков при ревматизме суставов могут наблюдаться нежелательные реакции со стороны ЖКТ. Поэтому рекомендуется лечение дополнить препаратами для нормализации работы желудка.
Применение наркотических и ненаркотических анальгетиков
При ревматоидном артрите или признаках ревматизма часто назначают ненаркотические анальгетики. Они быстро снимают боль и воспалительный процесс, не вызывая никаких осложнений. Но следует знать, что врач их назначает не всем пациентам, а индивидуально, в зависимости от развития их заболевания.
Подгруппы ненаркотических анальгетиков, таблетки:
- Парацетамол,
- Ацетилсалициловая кислота,
- Анальгин,
- Капсаицин.
Часто используют наркотические анальгетики:
- Опиоид трамадол,
- Опиоид кодеин,
- Опиоиды оксикодо,
- Гидрокодо.
Наркотические анальгетики применяют строго под полным контролем врача, в зависимости от характера заболевания ревматоидного артрита, чтобы у пациента не возникло зависимости в процессе лечения. Ненаркотические средства используют при легкой форме заболевания ревматизмом в качестве обезболивающего и болеутоляющего средства.
Инвалидность
Единого перечня заболеваний, при которых больному гарантированно будет установлена степень инвалидности, нет.
Врачебные комиссии определяют группу инвалидности, исходя из трех основных критериев:
- Способности к самостоятельному бытовому обслуживанию;
- Общего состояния здоровья и качества жизни;
- Трудоспособности и возможности трудоустройства.
В зависимости от тяжести течения ревматизма, способность к самообслуживанию, как и к самостоятельному движению, может резко упасть. Многие факторы труда способны вызвать обострение у пациентов, например, работа, связанная с физическими нагрузками или высокой двигательной активностью. Качество жизни определяется частотой рецидивов и тяжестью их протекания.
Исходя их этих критериев, медицинские комиссии назначают больным либо третью, либо вторую группу инвалидности. Существуют редкие случаи назначения первой группы.
- III группа назначается, если ярко выраженные функциональные нарушения отсутствуют, больной способен сам себя обслуживать, а проявления рецидивов случаются не более 3-х раз в год. Ограничения трудоспособности в этом случае минимальны и касаются только физических нагрузок и иммобилизации в периоды обострений.
- II группа может быть назначена, если у больного наличествуют яркие проявления ревматизма. Обострения частые (более 3-х раз в год), способность к самообслуживанию снижена в периоды обострений. Трудоустройство допустимо на места, где не требуется постоянная физическая активность, отсутствуют сырость и холод.
- I группа назначается в случае тяжелых функциональных нарушений. Обострения частые и носят затяжной характер. Даже в периоды ремиссии симптомы сохраняются и проявляются в форме болей в суставах и сердце. Трудоспособность существенно нарушена, периоды невозможности работать составляют от 3-х месяцев до полугода.
Факторы риска проявления ревматических атак
После ангины или фарингита одними пациентами легко приобретаются осложнения, другие люди остаются здоровыми. Стопроцентно предсказать факт осложнений из-за проникновения стрептококка нельзя, можно установить предрасположенность.
К факторам риска относятся:
- Детский возраст. Впервые недуг возникает чаще всего у несовершеннолетних пациентов. Младенцы младше года не подвержены болезни. Пик заболевания располагается в диапазоне 7-15 лет. Нужно помнить – появившись единожды, болезнь легко вспыхнет в любом возрасте.
- Некачественное лечение инфицирования стрептококками. Нарушение больными постельного режима, невыполнение рекомендаций медицинского персонала и отказ от приема антибиотиков повышает вероятность ревматической лихорадки. Важно лечить тонзиллит, фарингит своевременно, вплоть до эффективного результата.
- Понижение защитных сил организма. Определить неполадки с защитой организма способен специальный анализ – иммунограмма (новый метод исследования крови для выявления иммунитета). Повысить сопротивляемость бактериям помогают физические нагрузки, полезные продукты, своевременный отдых, крепкий сон.
- Неподходящие условия проживания и труда у пациентов. Риску проявления болезни способствует нахождение в условиях сырости, постоянного холода.
- Случаи ревматической лихорадки в родственном анамнезе. Наличие родственников с рецидивами заболевания повышает риск появления болезни. Генетическая предрасположенность – маркер для медицинских сотрудников.
Выдающийся доктор Боткин, описывая роль генетики в ревматическом заболевании, отмечал явную схожесть симптомов болезни у членов одной семьи.
Как лечить ревматизм?
Лечение рассматриваемого заболевания обязательно проводится под контролем специалиста и чаще всего пациент помещается в лечебное учреждение. Существует ряд лекарственных препаратов, которые обязательно назначаются больным в рамках проведения терапии по отношению к ревматизму.
К таковым относятся:
- Бициллин. Это антибиотик пенициллинового ряда, который способен губительно влиять на стрептококки. Целесообразно назначать его курсом в 10-14 дней – меньший срок не даст ожидаемых результатов (хотя признаки ревматизма могут и исчезнуть), а в случае более длительного применения бициллина происходит выработка стрептококком веществ, которые разрушают антибиотик – это вредно для организма. Для предотвращения рецидивов рассматриваемого заболевания бициллин может назначаться пациентам еще на протяжении 5-6 лет, но в минимальных дозировках – одна инъекция в 3 недели.
- Аспирин. При ревматизме этот лекарственный препарат помогает быстро избавить пациента от болевых синдромов в суставах, снять отечность суставов. Рекомендуется в первые две недели проводимой терапии назначать препарат ацетилсалициловой кислоты в максимально допустимой дозировке, а затем аспирин нужно будет употреблять еще в течение месяца в дозировке 2 г в сутки. При этом аспирин категорически противопоказан в период беременности и лактации, при высокой ломкости сосудов, заболеваниях желудка и кишечника. Неконтролируемое употребление аспирина даже в рамках лечения ревматизма может привести к развитию гастрита и язвенной болезни желудка и двенадцатиперстной кишки.
- Гормональные препараты. Речь идет о назначении преднизолона – это делается крайне редко, только в случае очень тяжелого течения заболевания. Если врач выбрал данный лекарственный препарат для лечения ревматизма, то он назначается в максимально допустимой дозировке.
Также больной должен соблюдать постельный режим первые 10 дней заболевания, но если ревматизм протекает в очень тяжелой форме, то двигательная активность исключается на более длительный период, вплоть до 30 дней – даже небольшая нагрузка может ухудшить состояние больного.
Необходимо в процессе лечения рассматриваемого заболевания придерживаться и определенной диеты. В частности, из меню должны быть исключены:
- шоколад;
- вафли;
- кофе;
- спиртные напитки;
- острые/пряные специи;
- соль.
Обязательно нужно под руководством диетолога составить рацион питания – в него должны входить рыба, овощи и фрукты, мясо, кисломолочные продукты, субпродукты и крупы. В день нужно принимать пищу не менее 7 раз маленькими порциями. Крайне желательно ограничить употребление сахара – в сутки допускается не более 30 грамм этого продукта. Вообще, нужно знать:
- при обычном режиме дня больной должен получать в сутки 2500 Ккал;
- при постельном режиме – не более 1800 Ккал.
Врачи могут рекомендовать и бальнеологическое лечение – оно подойдет тем пациентам, которые уже справились с острой фазой развития рассматриваемого заболевания. Санатории и курорты предлагают лечение следующими минеральными водами:
- радоновые;
- углекислые;
- азотно-кремниевые;
- сульфидные;
- йодобромные;
- хлоридно-натриевые.
Бальнеотерапия оказывает комплексное действие на организм – улучшает пищеварение и повышает аппетит, укрепляет иммунную систему, избавляет от бессонницы и общей слабости, улучшает работу желез внутренней секреции. В санаториях не только назначают употребление минеральных вод внутрь и проведение процедур в целебных ваннах – пациентам рекомендованы длительные прогулки на свежем воздухе, им назначаются витаминные комплексы.
Причины ревматоидных заболеваний
Болезнь вызывает β-гемолитический стрептококк группы А. Он является причиной скарлатины, ангины, фарингита и даже родильной горячки. По статистике 97% пациентов после этих заболеваний имеют стойкий иммунный ответ. Остальные 3% при повторном заражении страдают от аутоиммунного воспаления. Такая ситуация часто возникает у людей со слабым иммунитетом или при не до конца проведенном лечении инфекции. К ревматизму могут привести:
- наследственная предрасположенность;
- обострение хронического тонзиллита и других носоглоточных стрептококковых инфекций;
- пребывание в больших коллективах (школа, интернат);
- длительное переохлаждение;
- неблагоприятные условия жизни (питание, жилье).
Проведение лечения
Лечение ревматоидных заболеваний подбирается сугубо индивидуально в каждом конкретном случае, все зависит от особенностей протекания патологии. Не существует определенного средства или методики терапии, которые были бы оптимальными для всех пациентов.
При проведении терапии зачастую применяются противовоспалительные препараты, которые имеют более выраженный эффект, чем лекарства, уменьшающие основную симптоматику. Новые современные биологические препараты считаются наиболее результативными.
Прием медикаментозных препаратов относится к традиционному виду лечения ревматоидных заболеваний. Однако имеются также и многие другие методики, в частности, введение лекарства в суставную полость или мягкие ткани, хиропрактика, акупунктура, альтернативная медицина. В некоторых, особо тяжелых случаях назначается проведение операции.
Лечение обязательно должно быть комплексным и своевременным, так как ревматоидные заболевания могут уменьшить продолжительность жизни и привести к инвалидности. Рекомендуется регулярное наблюдение относительно наличия сопутствующих болезней.
Провоцирующие факторы развития патологии, ее патогенез
Существуют определенные факторы, способствующие активизации у человека стрептококковой инфекции и развития характерных патологических процессов при ревматизме. К причинам ревматизма относят:
- обострение хронической ангины;
- скарлатина;
- некачественное, нерациональное и недостаточное питание;
- плохие условия в быту, антисанитария;
- неблагоприятная генетическая расположенность.
Этиология ревматизма, его патогенез состоят в том, что возникновение и развитие ревматизма связано с тем, что его возбудитель стрептококк имеет определенные антигены, которые имеют общие свойства с тканями оболочек сердца. Бактерия способна производить вещества, избирательно поражающие эти ткани.
Если в организме возникает и развивается стрептококковая инфекция, то в нем продуцируются специфические противострептококковые антитела.
Они способны поражать и ткани сердца. Накапливаясь в крови, токсины и антитела повреждают соединительные ткани и мышцу сердца. Таким образом, это заболевание относится еще и к аутоиммунным.
Причины развития ревматизма
Основные причины заболевания у взрослых и детей одинаковы:
- неполноценное питание;
- пониженный иммунитет;
- наличие стрептококковой инфекции (скарлатина, фарингит, тонзиллит и ряда других);
- переохлаждение организма;
- наследственная предрасположенность;
- отсутствие физических упражнений;
- переутомление.
Заболеванию подвержены подростки в возрасте от 7 до 15 лет, в три раза чаще болеют девочки, которые переболели заболеваниями лор органов (синусит, гайморит, фронтит, ангина) или стрептококковой инфекцией.
Классификация ревматизма
По фазам развития ревматизма выделяют определенную классификацию.
- Активная фаза сопровождается острым/подострым течением. Что касается поражений сердца, то в данном случае следует отметить первичный ревмокардит (без порока клапанов сердца). Также прослеживается полиартрит и серозиты, например, в виде перитонита.
- Если фаза заболевания находится в активности 1-ой, 2-ой или 3-ей степени, то прослеживается непрерывно рецидивирующее/затяжное течение. Появляется возвратный ревмокардит (с клапанным пороком). Что касается поражения других систем и органов, то может развиться церебральный васкулит, хорея, пневмония, энцефалит.
- Неактивная фаза болезни сопровождается латентной клинической картиной. Диагностируется порок сердца, ревматический миокардиосклероз.
Симптомы ревматизма
Особенностью данного заболевания является тот факт, что прослеживается четкая связь с перенесенной стрептококковой инфекцией. Симптомы ревматизма суставов проявляются спустя 2-4 недели после инфекционного процесса (ангины, тонзиллита или др). Болевые ощущения в суставе при этом очень сильные и движение в нем сильно затруднены. Иногда даже легкое прикосновение к нему вызывает сильнейшую боль.
Болезнь поражает главным образом крупные суставы :
Помимо появления острой боли, на месте сустава появляется покраснение, а температура пораженного участка повышается. При развитии заболевания признаки усиливаются, поэтому боли становятся сильнее и чаще, из-за чего пациент практически не двигается, а прикасание к суставу доставляет еще большее страдание. Также температура повышается не только на пораженном анатомическом участке, но и во всем теле, до 39-40 градусов.
Достаточно часто признаки ревматизма развиваются в нескольких суставах одновременно, что значительно усложняет протекание болезни и лечение. Если во время заметить ревматизм, то его развитие можно остановить, а значит, пострадать успеют только два-три сустава.
Ревматоидный полиартрит
Заболевание ревматоидный полиартрит представляет собой воспаление одного или сразу нескольких суставов. Различают определенные виды этого патологического процесса. Заболевание относится к тяжелому системному нарушению соединительной ткани, которое может привести к частичной потере трудоспособности пациента или даже его инвалидности.
В основном, болезнь развивается у людей в возрасте 30-35 лет и зачастую от подобной патологии страдают женщины. Это ревматоидное аутоиммунное заболевание, которое в основном разрушает мелкие суставы.
Основной причиной его возникновения считается нарушение работы иммунной системы. В результате этого иммунитет начинает воспринимать хрящи сустава и его структуры в качестве чужеродных. По этой причине начинается воспаление. Нередко патология может быть спровоцирована наследственным фактором. Нарушению иммунитета способствуют внешние и внутренние причины. К ним можно отнести такие, как:
- переохлаждение организма;
- воздействие болезнетворных агентов;
- стрессы;
- аллергены и токсины;
- травмирование.
Полиартрит – очень тяжелая болезнь, которая сложно поддается лечению. Среди основных ее признаков нужно выделить такие, как:
- скованность в области сустава в утреннее время;
- болезненные ощущения при прикосновении;
- воспаление более трех суставов.
На более поздних стадиях наблюдается онемение конечностей, повышение температуры, жжение в пораженной области, изменение формы суставов. Патологический процесс может затронуть и другие органы, в частности, сердце, легкие, почки. При возникновении подобной симптоматики нужно сразу обратиться к доктору для проведения диагностики и лечения.
Терапия должна быть комплексной и продолжительной. Она направлена на снижение болезненных ощущений у больного. Для устранения воспаления назначают противовоспалительные средства. Большое значение имеют базовые препараты. Несмотря на то что их действие медленное, медикаменты благотворно влияют на механизм возникновения заболевания и замедляют процесс разрушения суставов.
Ревматизм суставов — признаки, причины и лечение
С ревматизмом суставов люди познакомились еще в далекой древности, но истинная его природа и клиника стали понятны медикам не так уж давно. Довольно долго официальная медицина считала ревматизм заболеванием суставов, дающим осложнения на сердце.
После исследований, проведенных в 1836 г., появились неоспоримые доказательства, что ревматизм, помимо суставов, безжалостно поражает сердце и перикард (сердечная сумка). В честь двух исследователей, независимо установивших закономерность поражения сердца, ревматизм суставов стал известен, как болезнь Сокольского-Буйо.
Профилактика ревматизма. Антибиотики, пенициллин, диета
Последующие этапы лечения и профилактики ревматизма связаны с укреплением сердца и иммунной системы.
На данном этапе рекомендуется санаторное лечение. Рекомендуются специальные лечебные упражнения. Также должны быть излечены существующие хронические заболевания.
Лабораторные и клинические исследования проводятся два раза в год. Весной и осенью проводится месячный курс нестероидных противовоспалительных препаратов.
Профилактика продолжается при приеме пенициллинового антибиотика.
Если сердце не пострадало от болезни, через пять лет после первоначального заболевания, проводится профилактика бициллином 5. В противном случае препарат также принимается во время стационарного лечения. Затем один раз каждые 2-4 недели в течение одного года.
Диета ревматических пациентов должна содержать много белка (половина должна быть животного происхождения). Их общая сумма должна составлять около 140 г в день.
Углеводные продукты ограничены примерно 250-300 г в день. Фруктовые соки, особенно лимон и черная смородина, обязательно должны присутствовать в меню.
Острая фаза избегает продуктов с высокой кислотностью, молоком, сахаром, кофе, специями, рыбой и яйцами.
Лечение детей
Уже при первых симптомах ревматизма у детей следует начинать лечение, чтобы избежать осложнений. Терапия является обязательной в больничных условиях. В острой фазе заболевания пациент должен находиться в состоянии покоя.
Детям труднее ограничивать свою двигательную активность, в отличие от взрослых. В этом случае родители должны правильно организовать день своего ребенка.
После этого периода ребенку назначают реабилитационные упражнения. Медикаменты используются для устранения возбудителя, вызывающего болезнь.
Чаще всего они относятся к группе антибиотиков пенициллина, которые в этом случае применяются парентерально. Как правило, лекарственная терапия в этой группе длится 10 дней.
Минимальный период лечения антибиотиками при ревматизме у детей составляет ровно неделю.
Затем переключитесь на использование бициллина. Аллергия на пенициллин не исключается. В этом случае терапия проводится с помощью эритромицина.
Если патоген вызывает повреждение сердечной мышцы, лечение ревматизма у детей осуществляется с помощью препаратов из нестероидной группы с противовоспалительным действием и обязательно глюкокортикоидом.
Наиболее распространенной комбинацией является ацетилсалициловая кислота и преднизолон. При замещении следует наблюдать постепенное снижение дозы и изъятие препарата.
Витаминные комплексы и препараты на основе калия являются обязательными.
Препараты для ревматизма
Мы рассмотрим основные лекарства, назначаемые для ревматизма. Мы уже объясняли выше, на основании каких критериев сделан их выбор. Точные схемы и курс могут назначаться специалистом.
Аспирин, витамины
При ревматизме с выраженным симптоматическим эффектом принимается аспирин. Он не влияет на течение болезни. Рекомендуется особенно в тех случаях, когда заболевание происходит с температурой. Обычно его принимают в течение 6-12 недель.
При назначении точной дозы специалист руководствуется эффективностью препарата и концентрацией салицилата в сыворотке (он должен составлять 20-30 мг%).
Аспирин вводится в суточной дозе 5-8 г / день перорально в 4-6 ступеней приема (у детей — 60-120 мг / кг / день перорально в 4-6 дозах).
Но этот препарат, согласно недавним исследованиям, не лучший вариант для детей, так как это может привести к развитию синдрома Рэя.
Препараты с витамином С, витаминами В и калием также назначают для терапии, что дополнительно ускоряет процесс лечения. Они также помогают улучшить иммунную функцию.
Медрол, таблетки
При лечении ревматической лихорадки препарат кортикостероидов представляет собой метилпреднизолон на основе меррола.
В течение 3-7 дней после начала приема препарата состояние улучшается. Исключением является то, что ревматизм наносит ущерб сердцу. Точная доза и продолжительность лекарственной терапии будут определены вашим доктором.
Постепенно доза уменьшается после удовлетворительных результатов лечения. Лекарство также предписывается детям.
Флостерон в ампулах
Синтетический кортикостероид, который основан на бетаметазоне, также используется при лечении ревматизма. Он вводится как инъекция.
Флостерон действует дольше из-за более медленного использования основного компонента.
Он используется в дозах от 0,25 до 2 мл (в зависимости от размера сустава). Между курсами должен быть 4-недельный интервал.
Капсулы Неофлексин
При ревматизме и любом совместном заболевании лечение может быть дополнено капсулами Neoflexin.
Они содержат сложные экстракты, которые полезны для всего костно-суставного аппарата (гиалуроновая кислота, омега-три, коллаген типа II, белая ива, витамин Е и т. д.).
Из этого комплекса рекомендуется принимать 3-4 капсулы в день. Каждая записывается водой, за четверть часа до еды. После 3-месячного приема делается промежуток в 15 дней, после чего курс можно продолжить.
Таблетки Профенид
Нестероидный препарат Бипропенид, который основан на кетопрофене, также используется при лечении ревматизма (острый и хронический) у пациентов старше 15 лет.
Одна или две таблетки принимаются в день, как предписано специалистом. Лекарство принимается во время еды, и вся таблетка запивается большим количеством воды.
Капсулы Наклофен (и Наклофен Дуо)
Основным веществом, которое снимает боль в этом случае, является диклофенак.
Таблетки имеют гастроустойчивое покрытие, которое гарантирует их растворение только после попадания в желудок.
Для взрослых суточная доза составляет 100-150 мг. Для детей старше 1 года доза рассчитывается по формуле — 1-3 мг на каждый килограмм веса ребенка. Лекарство принимается во время еды с большим количеством воды.
Таблетки Тилкотил
Другим нестероидным противовоспалительным лекарственным средством является Тилкотил. Таблетки содержат активный ингредиент теноксикам. Принимается одна таблетка в день (20 мг), если врач не думает иначе.
Капсулы Артплюс
Они содержат мощные аюрведические экстракты с доказанным положительным эффектом на боль в суставах.
Необходимо принимать каждый день 1-2 капсулы, обязательно после еды. Цена пачки по 60 капсул составляет 35 левов.
Гомеопатия: Апис меллифика, Калиум йодатум, Рус токсикодендрон
Гомеопатия также предлагает эффективные решения для ревматизма. Выбор правильного препарата и воздйствие определяется гомеопатом. Но мы укажем на 3 препарата с доказанным положительным эффектом на ревматические заболевания.
- Апис меллифика — это препарат, полученный из медоносной пчелы, который быстро успокаивает ревматическую боль.
- Калиум йодатум — препарат, который быстро успокаивает боль. Он подходит для суставов, отеак гортани, секреции зеленоватых водянистых выделений.
- Рус токсикодендрон — хорошая гомеопатическая альтернатива. Он оказывает положительное влияние на жалобы, связанные с жесткостью и болью в суставах и сухожилиях.
Травы для ревматизма
Лечение ревматизма приводит к более быстрым результатам, когда речь идет о травах. Натуральных лекарств от боли, вызванных заболеваниями суставов, довольно много.
Хрен
Замечательный хрен — невероятное средство от ревматизма. Залить ложку тертого хрена кипятком (1 столовая ложка). Подождите час, затем четыре раза перед едой выпейте чашку с жидкостью.
Но будьте осторожны, чтобы не передозировать. В противном случае неизбежны симптомы интоксикации.
Яблочный уксус
Яблочный уксус снимает помощь при отеках, вызванных ревматическими заболеваниями. Вы можете использовать только кислую жидкость. Но это даже лучше, когда вы используете его в сочетании с другими ингредиентами с аналогичным эффектом.
Так, например, смешать 100 г жидкости с 150 г свиного сала и шесть зубчиков измельченного чеснока. С помощью этой смеси делают компрессы.
Теплая ванна с шалфеем
Горячая ванна с шалфеем также помогает облегчить боль. Горсть травы варят в двух литрах воды около 10 минут, а затем добавить готовую жидкость в ванну с водой.
Клюква, фрукты
Вспомогательный эффект при лечении ревматизма имеют плоды клюквы. Вы можете потреблять их свежими или использовать их в сухом виде для приготовления инфузии.
Готовят из двух чайных ложек, которые настаивают полчаса в кипящей воде (четверть литра).
Звездчатый анис
Это мощное средство, облегчающее ревматоидную боль. Возьмите две звездочки и раздавите их. Приготовьте 5 минут в литре кипящей воды, затем процедите.
Готовая жидкость пьется в течение дня.
Признаки и симптомы суставного ревматизма
В список суставов подвергающимися ревматической реакции с воспалительным процессом, острым болевым синдромом, отечностью, потере функциональности двигательной способности, а также обострениям относят тазобедренные, коленные, голеностопные, лучезапястные суставы.
Реже патология распространяется на мелкие суставные конструкции как суставы кистей, стоп. Позвоночный столб остается неуязвимым к ревматическим воспалениям.
- Отечность пораженных суставов.
- Болезненность при пальпации.
- Кожа над суставами приобретает красноватый оттенок.
- Появляется локализованная температура.
- Усиленный болевой синдром при движении, нагрузке, долгой ходьбы или при вертикальном положении.
Важно! Отличительным признаком суставного ревматизма, от простого артрита или артроза, является механизм болевого синдрома: при артритах во время движения боль исчезает, а при ревматизме – усиливается. Боль исчезает и в первом и во втором варианте во время отдыха
Предпоследняя и последняя стадия ревматизма охватывает сердце, почки, другие органы, где есть соединительная ткань. Суставы в данной ситуации сильно болят, имеют выраженную отечность, полностью двигательно ограничены.
Пациенты жалуются на боли в сердце, одышку, недомогание.
Диагностика ревматического недуга
Выставить верное медицинское заключение непросто. Опираясь на симптомы, доктор выдвигает предположительную гипотезу о наличии ревматической лихорадки с учетом специфики течения заболевания. Подтверждается заболевание спектром исследовательских процедур:
- общие анализы крови;
- выявление белка в общем анализе мочи;
- проведение биохимического анализа (материал берется из вены пациента);
- определение наличия стрептококка (анализ АСЛ-О).
Дополнительно назначаются консультации узкопрофильных специалистов, проводящих тщательно исследование больных. Выбор определенного доктора базируется на специфике проявления симптомов. Допустим, боли в сфере сердца объясняют направление к кардиологу. Хрипы, обилие коричневой мокроты обуславливают срочность консультации пульмонолога.
Профилактика ревматизма – важный вектор деятельности медицинских сотрудников. Предотвратить недуг поможет убеждение потенциальных пациентов в необходимости своевременного медицинского обследования, важности обращения к доктору в период возникновения недуга. Медицинские сотрудники обязательно проводят подробные беседы с больными, размещают информацию на специальных стендах.
Причины возникновения
Очень важно знать при каких заболеваниях ревматоидный фактор играет ключевую роль, а также по каким именно причинам возникают подобные нарушения. Этиология этих болезней на сегодняшний день еще недостаточно изучена. Наибольшее значение придают вирусам и инфекциям, генетическому фактору, а также влиянию целого ряда физических аспектов, в частности, таких как переохлаждение и травмы. Также в некоторых случаях заболевания развиваются при непереносимости некоторых медикаментозных препаратов.
Среди основных факторов, повышающих риск развития ревматоидных заболеваний, нужно выделить такие, как:
- табакокурение;
- лишний вес;
- старение;
- некоторые профессии, связанные с перегрузкой суставов.
Ревматические заболевания могут возникать в любом возрасте, независимо от пола, однако, зачастую от подобных болезней страдают именно женщины.