Дискинезия желчевыводящих путей – это нарушение работы желчных протоков и стенок желчного пузыря. Исходом подобных перебоев является расстройство размеренного выделения желчи в кишечнике.
Желчь принимает прямое участие в расщеплении еды и является одним из наиболее важных элементов пищеварительных соков.
Помимо этого за счет раздражающего действия она способна стимулировать работу кишечника.
Эту болезнь желудочно-кишечного тракта нельзя игнорировать, поскольку она может значительно снизить качество жизни.
Для того, чтобы не пропустить начало развития заболевания, нужно знать главные симптомы, которые его сопровождают.
Анатомическая и физиологическая справки
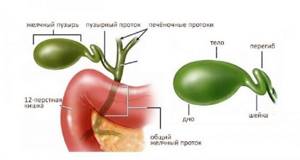
Что представляют собой жёлчевыводящие пути?
Жёлчевыводящие пути образуются в результате формирования системы протоков, которая в норме обеспечивает отведение жёлчи из жёлчного пузыря в просвет двенадцатипёрстной кишки.
Жёлчь образуется печёночными клетками (гепатоцитами), поступая в жёлчный пузырь по внутрипечёночным протокам. В пузыре жёлчь скапливается, достигая необходимой для участия в процессе пищеварения концентрации, после этого она выводится через общий жёлчный проток в просвет пищеварительной системы.
Помимо жёлчи для осуществления эффективного переваривания пищи необходим секрет поджелудочной железы, содержащий ферменты. Сок поджелудочной железы выводится через панкреатический проток, который, объединяясь с общим жёлчным протоком, образует ампулу. Попадание и жёлчи, и панкреатического секрета из ампулы в двенадцатипёрстную кишку обеспечивается сфинктером Одди, который представляет собой скопление мышечных волокон, располагающийся на внутренней поверхности кишки.
Роль жёлчи и панкреатического секрета в организме человека
Без жёлчи и сока поджелудочной железы многие процессы, в частности, пищеварение, были бы невозможны.
Основные функции жёлчи:
- участвует в расщеплении жиров;
- способствует эффективному усваиванию углеводов и белков;
- усиливает процесс всасывания питательных веществ в тонком кишечнике;
- обезвреживает опасные бактерии и вирусы в просвете пищеварительного тракта;
- оказывает стимулирующее влияние на функцию многих пищеварительных ферментов.
Главные функции панкреатического секрета:
- активизирует некоторые пищеварительные ферменты;
- обеспечивает расщепление всех компонентов пищевого комка;
- нейтрализует соляную кислоту.
Причины развития
В зависимости от факторов, которые привели к дискинезии желчного пузыря и желчевыводящих путей болезнь делится на первичную и вторичную.
Самими распространёнными источниками развития первого типа недуга выступают:
- удвоение или же сужение этого органа или пузырных протоков;
- формирование рубцов и перетяжек;
- неправильная двигательная активность гладкомышечных клеток;
- дисфункция ВНС, которая может развиваться из-за острых или хронических стрессов;
- повышение или понижение выработки холецистокинина;
- врождённая несостоятельность мышц желчного пузыря и желчевыводящих протоков;
- нерациональное питание, в частности переедание, нерегулярные приёмы пищи или чрезмерное пристрастие к жирным блюдам. Именно по этой причине не последнее место в лечении занимает щадящее питание при дискинезии;
- наличие у человека какой-либо стадии ожирения или же, наоборот, недостаток массы тела;
- малоподвижный образ жизни.
Вторичная ДЖВП развивается на фоне уже протекающих в человеческом организме заболеваний, что затрудняет установление правильного диагноза, поскольку симптоматика основного недуга преобладает над признаками неправильной работы желчного пузыря.
Таким образом, патологические источники болезни представлены:
ДЖВП – что это такое?
Дискинезия желчных протоков – это синдром, при котором нарушается нормальная двигательная активность желчевыводящих путей, снижается тонус желчного пузыря. Выделяют органический и функциональный тип расстройства.
Синдром наблюдается в 70% случаев болезней системы ЖКТ. Из них 10% случаев приходится на первичные дисфункции, которые не связаны с прочими расстройствами пищеварительной системы.
При ДЖВП нарушается двигательная активность желчевыводящих путей
Патологии по МКБ-10 присвоен код К82.8 – заболевания желчных протоков неуточненного генеза.
Симптомы и типы дискинезии желчного пузыря
В зависимости от тонуса стенок желчного пузыря и его протоков выделяют три формы дискинезии: гипертоническую (гипермоторную), гипотоническую (гипомотроную) и смешанную. Каждая форма имеет свои характерные симптомы.
Симптомы гипермоторной дискинезии желчного пузыря
- Боль острая, коликообразная, возникающая резко в правом подреберье. Провоцирующие факторы: стресс (наиболее часто), реже после погрешностей в питании (например, жирной пищи) или физической нагрузки. Приступ длиться около 20-30 минут. Боль нередко отдает в правое плечо и руку, а иногда иррадиирует в область сердца, имитируя приступ стенокардии.
- Пониженный аппетит развивается вследствие неравномерного поступления желчи в просвет тонкого кишечника (слишком большом или малом количестве) между приемами пищи.
- Понижение массы тела развивается при длительном течении заболевания из-за нарушения процесса переваривания и недостаточного всасывания белков, жиров, углеводов, витаминов и минеральных веществ.
- Тошнота и/или рвота возникает во время приступа (наиболее часто).
- Жидкий стул появляется либо во время приступа, либо вскоре после еды в периоде обострения.
- Симптомы нарушения в работе вегетативной нервной системы. Вне приступа — раздражительность, быстрая утомляемость, повышение артериального давления, ноющие боли в области сердца и другие. Во время приступа — учащенное сердцебиение, потливость, головная боль, выраженная общая слабость, повышенное артериальное давление.
Симптомы гипомоторной дискинезии желчного пузыря
- Боль постоянная, тупая и длительная, разлитая. Находится в правой верхней части живота. Усиливается после стресса или погрешностей в питании (наиболее часто).
- Отрыжка появляется в основном после еды, но иногда — между приемами пищи.
- Тошнота и/или рвота возникает после погрешностей в питании: жирная пища, быстрая еда, переедание и так далее.
- Горечь во рту появляется наиболее часто по утрам или после физической нагрузки.
- Пониженный аппетит, который связан с недостаточным поступлением желчи в просвет тонкого кишечника.
- Вздутие живота возникает в момент максимальной работы ЖКТ, сопровождаясь болями, которые уменьшаются после отхождения газов.
- Понос развивается редко, появляясь, как правило, после приема пищи.
- Запор. Стул отсутствует более 48 часов или недостаточно опорожняется кишечник. При этом плотность каловых масс повышается (становятся сухими), поэтому их отхождение ещё больше затрудняется. Так образуется порочный круг.
- Избыточный вес (ожирение) развивается вследствие нарушения процесса расщепления жиров. Однако иногда имеет место ещё до начала заболевания.
- Нарушения в работе вегетативной нервной системы: понижение артериального давления, уменьшение частоты сердечных сокращений, плохой сон, повышенное слюноотделение.
Признаки смешанной формы
Симптомы, наблюдаемые при обеих формах дискинезии:
- Налет на языке может быть белым или с желтоватым оттенком (если имеется заброс желчи из 12 ПК в желудок, а из него — в ротовую полость). Больные могут предъявлять жалобы на жжение языка и притупление вкусовых ощущений.
- Желтушность кожных покровов и видимых слизистых оболочек (склеры). При этом, как правило, моча окрашивается в темный цвет, а кал становится бесцветным.
Дискинезия у детей
Болезнь может возникнуть у детей при неправильном формировании строения тела. К ним относят перехлест желчного пузыря или обнаружение в нем стенки. Кроме этого встречается удвоенное или аномальное размещение выводящих желчь путей.
У подростков катализатором возникновения болезни может стать чрезмерная эмоциональная нагрузка. К ним относят нагрузку в школе, семейные скандалы, переезд в другой город и следующие за ним новые знакомства в школе.
К остальным причинам развития дискинезии у детей относят:
- травма при рождении;
- перенесенный ранее гепатит А (болезнь Боткина), сальмонеллез;
- аллергии различной этиологии;
- неврозы;
- ВСД;
- гайморит, тонзиллит в хронической форме;
- диатез в нервно-артритической форме.
Развитие подобной болезни у детей достаточно опасно, поскольку грозит ухудшением поглощения нужного числа полезных для организма веществ. Растущему организму особенно важно их поступление.
Родителям стоит следить за поведением своего чада. Если у него появляется раздражительность, он становится замкнутым, быстрее обычного утомляется или плачет без видимой причины, то не будет лишним посетить детского гастроэнтеролога для исключения дискинезии.
Даже если после обследования окажется, что заболевания нет, расслабляться не стоит. При таких психологических данных ребенок находится в зоне риска, нужно контролировать этот момент, чтобы избежать развития патологии.
Особое внимание стоит обратить на распорядок дня ребенка и его режим питания.
Дополнительные симптомы, которые могут указать на развитие заболевания:
- кожный зуд, который появляется по неизвестной причине;
- поносы и запоры;
- возникновение болезненных ощущений в правом подреберье после принятия жирной и жареной пищи.
Диагностика
Диагностировать первичную форму болезни не всегда легко. УЗИ помогает выявить аномалии желчевыводящей системы. Но изменения, происходящие в процессе развития заболевания, можно заметить лишь спустя продолжительное время после начала болезни.
При вторичной дискинезии также показано УЗИ. Этот метод позволяет оценить размеры желчного органа, изучить его содержимое, удостовериться в наличии либо отсутствии перекрутов, стяжек. В момент проведения диагностической процедуры оценивается сократительная функция стенок желчных протоков.
Показаниями для проведения ультразвукового исследования являются:
- жалобы пациента на частые боли в правом боку;
- окрас кожных покровов в желтый цвет;
- обнаружение уплотнения в животе при пальпации;
- увеличение размеров печени, селезенки.
Дополнительно к проведению УЗИ назначаются лабораторные исследования:
- общий и биохимический анализ крови;
- анализ кала на яйца гельминтов, лямблии.
При первичной форме заболевания показатели крови не изменены. При наличии паразитов увеличивается количество эозинофилов, в кале обнаруживаются яйца. Если имеется воспалительный процесс, повышается СОЭ. Биохимический анализ крови позволит определить панкреатит, застой желчи, нарушение липидного обмена.
Кроме указанных методов, проводят дополнительные исследования. Они направлены на выявление любых изменений, происходящих с желчевыводящей системой:
- Холецистография. Назначается для обнаружения камней в пузыре. Дополнительно изучают работоспособность и растяжимость желчного пузыря.
- Манометрия сфинктера. Выполняется для определения напряженности и функциональности сфинктера Одди.
- Холангиография. Проводится для исследования желчного протока.
Дуоденальное зондирование делают с целью изучения состава желчи и функциональности желчевыводящих путей. Дополнительно при этом виде диагностики врачам удается обнаружить сопутствующие патологические изменения органов пищеварительной системы.
Для получения полной клинической картины может потребоваться проведение компьютерной или магнитно-резонансной томографии желчных органов и выводящих протоков.
Введение
Дискинезии жёлчевыводящих путей (ДЖВП) — функциональные нарушения, возникающие в результате сочетания расстройства моторики и повышенной висцеральной чувствительности.
В результате сформировавшегося функционального расстройства жёлчевыводящих путей нарушается опорожнение жёлчного пузыря. В связи с этим затрудняется своевременное попадание необходимого количества жёлчи в желудочно-кишечный тракт, соответственно, нарушаются пищеварительные процессы. Развитие спазма мышечных волокон жёлчевыводящих путей и накопление жёлчи в жёлчном пузыре с его переполнением сопровождаются выраженным болевым синдромом, доставляющим значительный дискомфорт пациенту. Нередко боль воспринимается человеком как нестерпимая в результате повышения чувствительности внутренних органов (висцеральной чувствительности).
Осложнения
ДЖВП не является нормальным состоянием для организма. Лечение должно проводиться в полном объеме. В противном случае возможно развитие следующих осложнений:
- холецистит – воспалительный процесс с вовлечением желчного пузыря;
- появление конкрементов в желчном пузыре;
- панкреатит острый и хронический;
- дуоденит – воспалительный процесс в двенадцатиперстной кишке.
Причины
Чаще джвп диагностируется у молодых женщин и детей от трех лет.
Задерживаясь в пузыре и протоках, желчь начинает сгущаться. Это ведет к возникновению камней и расстройству особенностей желчи.
Из-за проблем с желчевыделением ухудшается расщепление жиров, обмен веществ сбивается, появляются трудности с пищеварением и т.д.
Чтобы не дать возможность болезни развиться и начать прогрессировать, нужно знать предпосылки, способствующие ее развитию:
- нерегулярные и неправильные приемы пищи;
- злоупотребление нездоровой еды;
- частые стрессовые ситуации;
- холецистит в хронической форме;
- различные аллергии;
- эндокринные болезни;
- инфекции кишечника;
- дисбактериоз;
- климакс;
- существование паразитов в организме;
- панкреатит и любые другие отклонения работы ЖКТ;
- симптомы ВСД;
- наследственность;
- различные заражения дыхательных путей.
Проведенные исследования в этой области показали, что по большей части непосредственно стрессовые ситуации приводят к джвп. Это объясняется тем, что нервное расстройство вызывает сжатие желчных каналов и пузыря.
В двенадцатиперстную кишку и поджелудочную поступает большое количество желчи, происходит блокировка панкреатической жидкости.
В дальнейшем данная жидкость способна разъесть поджелудочную и послужить причиной формирования панкреатита и диабета. Не исключены перетекания болезни к дерматиту, холециститу, желчнокаменной болезни.
Лечение дискинезии желчевыводящих путей
Предусматривается комплексный подход. Основная цель лечения дискинезии желчевыводящих путей – обеспечить полноценную работу желчному пузырю, предотвратить осложнения.
Лекарственная терапия дискинезии желчевыводящих путей часто дополняется народными средствами.
В случае же лечения болезни у детей народная медицина может стать единственным методом.
Исходя из формы заболевания, используются различные травы.
При гипертонической форме отвары изготавливаются из следующих растений:
- ромашка;
- пустырник;
- укроп;
- мята;
- валериана;
- солодка.
При гипотонической форме используются:
- крапива;
- ромашка;
- шиповник;
- зверобой;
- бессмертник;
- душица.
Хорошее действие оказывают минеральные воды: Ессентуки под номерами 17, 4 и 20, Нарзан.
К вспомогательным способам излечения выводящих желчь путей относят:
- Физиотерапию. Применяются методы СВЧ, динамические токи, электрофорез.
- Акупунктуру.
- Массаж точечным методом.
- Применение в терапии пиявок.
- Отдых в гастроэнтерологических санаториях. В лечении используются минеральные воды.
Медикаментозное лечение
Лекарственные препараты для лечения дискинезии желчного назначаются гастроэнтерологом в зависимости от формы заболевания.
В терапии гиперкинетической дискинезии желчного пузыря применяют:
- желчегонные препараты, относящиеся к группе холекинетиков (Гепабене, Холосас, Фламин, Маннит, Сорбит, Оксафенамид) – улучшают отток желчи;
- холеспазмолитики (Дротаверин, Папаверин, Но-шпа) – купируют болевой синдром;
- седативные средства (Новопассит, настойка пустырника или валерианы).
При гипокинетической форме дискинезии желчного пузыря назначаются:
- желчегонные препараты, относящиеся к группе холеретиков (Аллохол, Холензим, Танацехол, Лиобил);
- спазмолитики миотропного ряда (Одестон, Дюспаталин);
- ферментные препараты (Пензитал, Креон, Мезим) – применяют при выраженном диспепсическом синдроме (метеоризм, запоры или поносы, горечь во рту);
- тонизирующие средства (настойка элеутерококка, женьшеня).
При смешанном течении дискинезии к приему назначают препараты с прокинетическим и противорвотным действием — Мотилиум, Церукал. Для купирования болезненных спазмов подходят Папаверин, Но-шпа. При всех формах патологии с преобладанием симптоматики ВСД требуется прием антидепрессантов (Мелипрамин, Эливел, Сертралин) и обезболивающих — Кеторолак, Дексаметазон, Анаприлин.
Особенности лечения при беременности
На ранних сроках нарушение оттока желчи является основной причиной развития тяжелых форм токсикоза. Это проявляется в виде приступов тошноты, рвоты, отсутствуем аппетита, потерей веса.
В этом случае лучшим решением будет госпитализация женщины в гинекологическое отделение стационара.
При ДЖВП у беременных необходима госпитализация и постоянный контроль врачей
Особенностью лечения беременных женщин с диагнозом ДЖВП является то, что многие лекарственные препараты запрещены в гестационном периоде. Основная тактика ведения пациентки заключается в соблюдении принципов рационального питания, еда по аппетиту. Запрещено «есть за двоих» как рекомендуют бабушки.
Допустимое медикаментозное лечения – это прием фитосборов. Например, отвары кукурузных рылец, укропа, мяты. Допускается прием спазмолитиков.
Самоназначение фитопрепаратов во время гестации неуместно. Лечение проводится только под наблюдением гинеколога.
ДЖВП не является показанием к прерыванию беременности, к проведению кесарева сечения. Дисфункция не отражается на протекании естественных родов.
Народные средства
Лечение осуществляется с помощью лекарственных трав, семян, овощей, фруктов. При выборе эффективного лекарства нужно учитывать тип дискинезии, свойства компонентов средства.
Если дискинезия развивается по гипертоническому типу, уместны следующие варианты:
- Перечная мята. Для ослабления спазмов, устранения тошноты, улучшения аппетита и активизации ЖКТ заваривают свежие или сушёные листья из расчёта 10 грамм на стакан кипятка. После получасового настаивания принимают средство по 80 мл дважды в сутки за 20 минут до еды.
- Корень солодки. Отвар готовят аналогично приведённому выше варианту, остужают, процеживают и увеличивают итоговый объём до 200 мл кипячёной водой. После приёма отмечается эффективное расслабление мускулатуры протоков и самого пузыря.
При гипотоническом нарушении выбирают следующие рецепты:
- Цветки бессмертника для нормализации состава жёлчи, местного обеззараживания и улучшения перистальтики. В эмалированную кастрюлю засыпают 3 столовые ложки травы и добавляют 250 мл кипятка. Нагрев на водяной бане продолжают в течение получаса при постоянном помешивании. Затем отвар остужают, процеживают. Пьют лекарство по 100 мл трижды в сутки перед едой на протяжении 21 дня.
- Кукурузные рыльца, способствующие разжижению жёлчи, понижению уровня билирубина, холестерина. Для приготовления настоя чайную ложку измельчённой травы заливают стаканом кипятка, оставляют на 30 минут, процеживают. Готовый состав пьют 3 раза в сутки перед едой, выдерживая получасовой интервал.
- Душица для нормализации работы нервной системы, купирования воспаления, усиления тока жёлчи. На 200 мл кипятка берут 30 грамм сырья. Настой выдерживают не менее 20 минут. Приём лекарства проводится аналогично предыдущему рецепту.
Рекомендуется при дискинезии кушать семечки тыквы, грейпфрут, абрикос, пить кисель, компот из сухофруктов, молоко.
Основные факторы, провоцирующие функциональные расстройства жёлчевыводящих путей
Клинические проявления, возникающие при ДЖВП, обусловлены развитием совокупности факторов, которые включают:
- расстройство перистальтики жёлчевыводящих путей;
- появление спазма (обратимой обструкции) на различных уровнях жёлчевыводящих путей;
- высокую висцеральную чувствительность.
Данные патологические изменения возникают в результате воздействия на организм следующих причин:
- проведения холецистэктомии (оперативного вмешательства по удалению жёлчного пузыря);
- увеличения литогенности жёлчи (склонности к образованию конкрементов — камней при жёлчнокаменной болезни; литогенность увеличивается при ожирении, избытке эстрогенов в крови, при приёме некоторых лекарственных препаратов);
- инфицирования бактериями, паразитами;
- генетической предрасположенности;
- наличия психологических и психических расстройств.
Физиотерапия
Для повышения эффективности терапии схему лечения дополняют специальными процедурами:
- С целью коррекции гипомоторного нарушения делают электрофорез с применением Пилокарпина. А также проводят амплипульстерапию.
- Если диагностирована гипертоническая дискинезия, для электролечения берут Папаверин, Платифиллин. В схему вводят лазер и парафиновые аппликации.
При гипотонии назначают ЛФК с комплексом упражнений для укрепления брюшных мышц. Когда наступает ремиссия, планируют курс в санаторных условиях с терапией минеральными водами.
К какому врачу обратиться?
При нарушении системы пищеварения обратитесь к гастроэнтерологу
Лечением дисфункции системы пищеварения занимается:
- гастроэнтеролог;
- хирург.
По показаниям возможны консультации гинеколога, невропатолога, эндокринолога.
Диета
Успешное лечение дискинезии желчного пузыря и выводящих путей невозможно без соблюдения диеты, которая назначается на довольно длительное время – от 3 до 12 месяцев. Цель ее – щадящее питание и нормализация функций печени, желчевыводящих путей, органов пищеварительной системы.
Диета при дискинезии желчного пузыря любого типа предполагает правильное питание с исключением из рациона таких продуктов, как:
- Острые, кислые, соленые, жирные, жареные и копченые блюда;
- Алкогольные напитки;
- Наваристые бульоны;
- Чеснок, лук, приправы и специи;
- Щавель и редис;
- Жирные сорта рыбы, мяса;
- Цельное молоко и сливки;
- Консервы и маринады;
- Продукты, усиливающие газообразование – ржаной хлеб и бобовые;
- Какао, черный кофе, а также газированные напитки;
- Шоколад;
- Сдоба и кондитерские изделия с кремом.
Питание должно быть дробным, не менее 5-6 раз в день, порции – небольшими. В первые дни после обострения продукты следует употреблять в жидком, протертом или пропущенном через мясорубку виде, в дальнейшем, когда острые симптомы дискинезии желчевыводящих путей и желчного пузыря исчезнут, – в отварном, запеченном или приготовленном на пару. Рекомендуется сократить потребление соли до 3 г в сутки для уменьшения застоя жидкости в организме.
Диета при ДЖВП
Диета – это обязательный компонент терапии дисфункции желчевыводящих протоков. В первые несколько суток рекомендуется протертые супы, каши, овощные пюре. Голодание не показано.
| Запрещены | Разрешены |
|
|
Рекомендуемые кулинарные приемы – запекание, тушение, варка
Примерное меню
Питание должно быть дробным: в течение дня делать 5–6 приемов пищи.
При соблюдении диеты важно дробить питание — разделите суточную норму продуктов на 5-6 приемов пищи
Первый день:
- Завтрак – овощной салат, рисовая молочная каша, чай, хлеб с маслом.
- Второй завтрак – яблоко, запечённое или 250 мл фруктового сока.
- Обед – овощной суп, запеченная куриная грудка, тушеная капуста, компот.
- Полдник – печенье галетное, компот из сухофруктов.
- Ужин – пшенная каша, отварная говядина, салат из отварной свеклы с растительным маслом, чай.
- На ночь – стакан кисломолочного продукта.
Меню второго дня:
- Завтрак – овсянка на воде, стакан ряженки.
- Второй завтрак – фруктовое пюре.
- Обед – овощной суп, макаронные изделия, мясная запеканка на пару, зеленый чай, хлеб.
- Полдник – творог с изюмом и курагой, сметаной.
- Ужин – овощной салат, паровой омлет, чай.
- На ночь – стакан йогурта.
Профилактика
Профилактика дискинезии желчного пузыря включает в себя следующие мероприятия:
- Укрепляйте всеми путями свою нервную систему, старайтесь беречь себя.
- Необходим режим пищи (не есть когда попало до отвала, убрать всю вредную, напичканную шлаками еду).
- Диета постоянная на протяжении всей вашей жизни.
- Ешьте медленно, хорошо прожевывайте пищу.
- Ешьте часто, но порции делайте маленькими, желчь застаиваться перестанет.
- Добавляйте к салатам растительное масло, оно желчегонное.
- Полезны белки (животные, растительные).
- Последний прием пищи примерно за 2,5 часа или три часа до того, как ляжете спать.
- Перед сном выпивайте стакан компота, киселя, простокваши.
Лечение дискинезии желчного пузыря постоянно и пожизненно — это нужно понимать. Ко всему привыкаешь, привыкнем и к этому. Терапия обязательна, чтобы не столкнуться с более серьезными осложнениями.
Профилактические меры, использующиеся для предотвращения развития ДЖВП
Разработаны основные советы для предупреждения возникновения функциональных расстройств жёлчевыводящих путей:
- поддерживать оптимальную массу тела;
- придерживаться рационального питания (главное правило — исключение голодания и большого количества пищи, содержащей легкоусваиваемые углеводы);
- соблюдать достаточную физическую активность;
- исключить вредные привычки;
- не заниматься самолечением, не принимать самостоятельно лекарственных препаратов;
- своевременно лечить любые заболевания и патологические состояния;
- поддерживать здоровый эмоциональный и психологический фон.
Диагностика заболевания
Диагностика гипотонии желчного пузыря осуществляется врачом-гастроэнтерологом. Постановка диагноза начинается со сбора анамнеза. Необходимо сообщить специалисту обо всех симптомах и жалобах. После этого по отношению к пациенту могут применяться следующие способы обследования:
- Изучение наследственных факторов.
- Пальпация брюшной полости и визуальный осмотр.
- Ультразвуковое обследование — при проведении УЗИ процедуру проводят дважды. Первый раз — на голодный желудок, второй — после принятия пищи. Пациента просят принять разные позы, что способствует более точной постановке диагноза.
- Холецистография — это особая процедура рентген–сканирования. Проводится после того, как пациенту введут особое вещество с содержанием йода. Данный элемент отлично отображается на рентгеновском снимке, позволяя оценить работу ЖП.
- Дуоденальное зондирование — позволяет определить моторику желчного пузыря. Перед процедурой больного просят принять оливковое масло или сульфат магния. Оба вещества провоцируют работу органа. Зонд отслеживает реакцию желчного пузыря на раздражители. Методика не используется для диагностики патологии у детей.
Роль питания в развитии ДВЖП по гипотоническому типу
Питание человека имеет большое значение для нормальной работы пищеварительной системы, поэтому для лечения заболеваний желчного пузыря применяется не только медикаментозная, но и пищевая коррекция. Снижение тонуса желчного пузыря и ослабление его перистальтики, приводящее к замедленному или недостаточному желчевыделению, чаще всего выявляется у больных, периодически допускающих погрешности в питании и употребляющих большое количество продуктов, содержащих простые углеводы (прежде всего – сахарозу) и жиров.
Правильное питание — залог здоровья
К таким продуктам относится любая выпечка, кондитерские изделия, торты с масляными прослойками или кремом из взбитых сливок, жареные блюда, пирожки, сгущенное молоко. Даже если доля этих продуктов суточном рационе невелика, риск гипокинетического нарушения моторики желчного пузыря будет высоким, если человек выбирает для ежедневного питания жирные сорта мяса и рыбы (свинину, баранину, семгу, форель), колбасные изделия, копченое мясо (ребрышки, шинка, карбонад). Обильное потребление бекона и сала также отрицательно влияет на мышечную сокращаемость и может вызывать гипотонию не только желчного пузыря, но и других органов, участвующих в процессе пищеварения: желудка, кишечника и т.д.
Переедание — одна из возможных причин провоцирующих ДЖВП
К пищевым факторам, способным стать причиной ДЖВП по гипотоническому типу, также можно отнести:
- переедание;
- несоблюдение рекомендованных интервалов между приемами пищи;
- длительное голодание;
- отсутствие полноценного завтрака;
- чередование холодных и горячих блюд в одном приеме пищи.
Голодовка, так же как и переедание, негативно сказывается на здоровье
При склонности к заболеваниям желчного пузыря необходимо полностью исключить из меню газированные напитки, твердые сыры и свежий хлеб. Если диагноз «дискинезия желчевыводящих протоков по гипокинетическому типу» подтвердится, диета будет более жесткой, и придерживаться ее нужно будет не менее 8-12 месяцев.
Диетотерапия при ДЖВП гипокинетического типа
Соблюдение назначенного врачом режима питания – важная составляющая формирования благоприятного прогноза при гипотонии желчного пузыря. Питание должно быть частым и дробным (при необходимости в меню вводится седьмой прием пищи за 1-2 часа до сна). Нельзя съедать за раз большой объем продуктов, так как из-за недостаточного поступления желчи в двенадцатиперстную кишку могут возникнуть проблемы со стулом и диспепсические расстройства.
Виды диет по Певзнеру М. И.
При гипокинетической форме дискинезии в рационе обязательно должны присутствовать:
- жирные молочные продукты (сливочное масло из пастеризованного молока, сметана 15-20 % жирности, сливки);
- куриные или перепелиные яйца;
- протертые или измельченные овощи и фрукты (предварительно очищенные от кожуры).
В период острого течения врач может рекомендовать больному полное голодание в течение 1-2 дней. После этого пациента переводят на лечебно-профилактический стол № 5. Для достижения стабильной ремиссии и восстановления моторной функции желчного пузыря обеспечивается профилактика, включающая соблюдение режима питания, коррекцию двигательной активности и режима труда и отдыха.
Стол №5 по Певзнеру
Гипотоническая дискинезия желчевыводящих протоков – серьезное нарушение пищеварительной функции. Для нормализации моторной и эвакуаторной функции желчного пузыря больному необходимо скорректировать образ жизни и нормализовать питание. При отсутствии эффекта от консервативного лечения при помощи медикаментов терапия проводится хирургическими методами.
Осложнения при поздней дискинезии
При игнорировании симптомов заболевания или несвоевременной терапии начинают проявляться осложнения, делящиеся на три основных группы.
Физические. Из-за орофациальной дискинезии появляются заболевания ротовой полости: грибковые поражения, язвочки, стоматиты. Это приводит к дискомфорту при употреблении пищи, нарушается механизм пережевывания и глотания пищи, что сопровождается стремительной потерей массы тела. Периодически поздняя дискинезия сопровождается чувством тошноты, рвотой. Затрудняется дыхание: становится частым, неглубоким, периодически происходит задержка вдоха и выдоха, что приводит к появлению отдышки, фырканья. Из-за дистонии теряется тонус мышц брюшной полости, они становятся дряблыми и обвисают. Также снижается общий мышечный тонус, такое изменение приводит к преобразованию походки, а при тяжелой стадии заболевания к частым падениям и механическому травмированию.
Психические. На фоне развития болезни возможны возникновения депрессивных состояний, растет риск совершения суицида. Больной подвержен частым сменам настроения от чувства радости и эйфории до кардинально противоположных чувств. У пациента отсутствует стабильное настроение, он сам затрудняется с определением своего состояния, из-за чего появляется агрессия или рассеянность. В случае наличия психических осложнений необходим непрерывный специализированный присмотр за пациентом, чтобы предотвратить риск нанесения им себе увечий.
Социальные осложнения связаны с нарушением речевой функции: неразборчивость, проглатывание слов мешают человеку нормально общаться. Проблемы с дыханием и общим физическим состоянием также мешают социализации.
Применяемые медикаменты
Выбор препаратов делает специалист на основе результатов исследования, после выяснения типа заболевания. При гипокинетической дисфункции терапия направлена на вывод желчи и уменьшение застойных явлений, а при гиперкинетической – на снижение сокращений.
При гипотоническом типе функционального расстройства применяют холеритики. Это препараты, усиливающие желчную секрецию и способствующие выделению необходимых кислот.
Назначают холензим, дехолин, холецин, хологон, аллохол, лиобил, никодин, цикловалон. Эффективны также фитопрепараты зифлан, холагогум, холафлукс, холосас, гепабене, курепар, хофитол, фламин, футере, танацехол.
При гипертоническом типе патологии лечение организуется с использованием холикинетиков. Данная группа препаратов оказывает регулирующее влияние на сокращение пузыря. Препараты снимают спазмы и излишнее напряжение. Назначают магния сульфат, беллалгин, бесалол, ксилит, гимекромон, метацин, флакумин, конвафлавин, платифиллин, папаверин, дюспаталин, эуфиллин, но – шпу.
При данном виде расстройства лечебная терапия включает также ферментные препараты для нормализации процесса пищеварения. Используют фестал, мезим – форте.
При смешанном типе заболевания специалисты выбор останавливают на препаратах мотилиум, церукал, но – шпа. Когда заболевание протекает одновременно с воспалительным процессом, назначают антидепрессанты амизол, эливел, коаксил, саротен, а также кетанов, амбене, мовалес, анорипин.
Все медикаменты подбираются лечащим врачом, курс и дозировку назначает специалист в индивидуальном порядке.
Рекомендованные обследования
Лабораторные исследования ДЖВП выявить не смогут. Именно поэтому врачи пользуются другим методиками:
- Дуоденальное зондирование. Звучит страшно, но это необходимая процедура. В некоторых случаях она помогает определить патологическое изменение состава желчи.
- УЗИ органов брюшной полости (на нем виден расширенный желчный пузырь). (Картинка №4)
Стоит оговориться, что и эти методики не всегда являются эффективными, так как ДЖВП является специфическим заболеванием, которое довольно проблематично диагностировать на 100%.
Лечение патологии
Терапию начинают только после получения результатов обследования, поскольку важно установить тип заболевания и его этиологию. При этом борьба с расстройством всегда подразумевает назначение диеты. Лечение при дискинезии желчевыводящих путей предполагает использование следующих препаратов:
- При гипертонической форме заболевания широко применяются спазмолитики. Они позволяют снизить патологическую активность органа. С этой целью назначаются такие средства, как «Но-Шпа» и «Дюспаталин».
- Желчегонные препараты при дискинезии желчевыводящих путей используются с осторожностью и только при гипотоническом типе недуга. Перед их употреблением важно убедиться в отсутствии камней. В основном используются средства растительного происхождения, такие как «Холосас» и «Аллохол». В ряде случаев оправдано назначение «Урсофалька», который также обладает желчегонным действием, однако, кроме этого, способствует растворению конкрементов и относится к числу гепатопротекторных препаратов.
Среди народных рецептов, способствующих выздоровлению, выделяют следующие:
- Для приготовления лекарства потребуется 40 г семян расторопши. Растение обладает свойством ускорять выведение желчи. Ингредиент заливают 500 мл воды и варят. Кипятить семена надо до тех пор, пока от первоначального объема жидкости не останется половина. После этого раствор снимают с огня и настаивают 15–20 минут. Лекарство пьют каждый час в течение дня.
- Сочетание шиповника, шалфея и бессмертника полезно при дискинезии. К ингредиентам также добавляют почечный чай. Все травы и плоды смешиваются в одинаковой пропорции. Две столовые ложки сбора заливают 500 мл кипятка, после чего жидкость помещают на водяную баню на 15–20 минут. Лекарство остужают, процеживают и принимают по трети стакана после еды.
В ряде случаев для лечения дискинезии желчевыводящих путей применяется гомеопатия. Однако эффективность подобной терапии на сегодняшний день не доказана. Перед использованием любых лекарственных средств требуется проконсультироваться с врачом.
Поскольку во многих случаях нарушения моторики пищеварительной системы инициировано расстройством функции нервных структур, важно уделить работе ЦНС особое внимание. У некоторых пациентов дискинезия желчевыводящих путей связана с патологическими трансформациями структуры тканей грудного отдела позвоночника. Искривление осевого скелета, дегенеративные изменения дисков и другие проблемы способны приводить к возникновению соматических проявлений. Нервы, проходящие в сегменте Т6-Т9, контролируют работу кишечника и гепатобилиарной системы. Поэтому повреждения на данном участке позвоночника могут сопровождаться формированием дискинетических расстройств.
В таких случаях оправдано посещение остеопата. Специалист в области мануальной терапии способен устранить патологическую обратную связь между поражением позвоночника и работой пищеварительной системы. Перед посещением такого врача потребуется провести визуальную диагностику с применением компьютерной и магнитно-резонансной томографии. Это необходимо для точного определения локализации и характера изменений. Остеопатические манипуляции относятся к числу консервативных методов лечения некоторых разновидностей патологии.
Классификация
Довольно долго дискинезию желчных путей делили на первичную, то есть вызванную неизвестными причинами, и вторичную, то есть возникшую под влиянием болезней желудочно-кишечного тракта. Также нередко можно встретить деление заболевания на гипокинетический и гиперкинетический варианты. В современных условиях эти классификации не используются. Согласно современным представлениям, проявления ДЖВП делят на:
- билиарную боль;
- функциональное расстройство желчного пузыря;
- функциональное расстройство сфинктера Одди билиарного типа.
Прогноз и профилактика
Прогноз при ДЖВП в целом благоприятный, если понимать под этим отсутствие угрозы жизни пациента. Однако болезнь резко снижает качество жизни, ограничивает физическую и социальную активность при неясных перспективах выздоровления.
Говоря о профилактике ДЖВП, нужно упомянуть правильное питание с небольшим количеством жира и сахара, поддержание нормального веса, здоровый образ жизни, включающий полноценный отдых.
[1] Российская гастроэнтерологическая ассоциация. Желчнокаменная болезнь. Рекомендации по диагностике и лечению 2019.
[2] Российская гастроэнтерологическая ассоциация. Желчнокаменная болезнь. Рекомендации по диагностике и лечению 2019.
Иммуноопосредованные заболевания как причина ДЖВП
За последние десятилетия было проведено много научных тестов и исследований, которые позволили доказать влияние иммуноопосредованных (сопровождающихся различными формами иммунодефицита) заболеваний на механизм развития гипотонической ДЖВП.
Типы дискинезии желчных путей
Гипокинетическая дискинезия развивается медленно, и большая часть больных обращается за медицинской помощью только после появления выраженных клинических симптомов, существенно влияющих на качество жизни (сильные боли в животе, расстройство дефекации, тошнота и рвота).Примерно у 17 % больных с иммунологическими нарушениями было выявлено нарушение перистальтики желчного пузыря, поэтому лицам с заболеваниями данной группы необходимо обеспечивать дополнительную профилактику пищеварительных болезней, заключающуюся в соблюдении принципов сбалансированного питания, достаточной двигательной активности и отказе от вредных привычек.
Варианты строения пузырного протока
К иммуноопосредованным заболеваниям, считающимся факторами высокого риска по развитию ДЖВП по гипокинетическому типу, относятся:
- болезнь Альцгеймера;
- ВИЧ-инфекция и СПИД;
- хронический лимфоцитарный лейкоз;
- злокачественные опухоли плазматических клеток костного мозга;
- геморрагический синдром на фоне снижения уровня тромбоцитов в крови (идиопатическая тромбоцитопеническая пурпура).
Симптомы ВИЧ-инфекции
У детей к таким заболеваниям относятся врожденные формы иммунодефицита, а также синдром Кавасаки – поражение артерий, составляющих коронарный круг кровообращения, с выраженным лихорадочным синдромом и возможным разрывом сосудов.
Лечение гиперкинетического типа ДЖВП
При гипертонической и гиперкинетической формы патологии желчного пузыря, лечение основано на назначении препаратов, влияющих на работу вегетативной функции. В данном случае вылечить дискинезию поможет прием седативных лекарств, с целью угнетения деятельности отделов головного мозга, отвечающих за выброс импульсов. К таким средствам относятся настойки или таблетки валерианы, пустырника. Хороший эффект дает назначение препарата «Персен» и «Новопассит».
В более тяжелых случаях, при выраженной нервной симптоматике, пациенту могут прописываться транквилизаторы – «Седуксен», «Себазон», «Реланиум», «Тиазепам» и другие.
Желчегонные средства назначаются для удаления излишков желчи из отделов двенадцатиперстной кишки. Основную группу таких препаратов составляют холеретики – «Аллохол», «Никодин», «Холензим». Некоторым больным, особенно детского возраста в качестве желчегонных назначают средства растительного происхождения, такие как бессмертник, пижма, шиповник. Хороший желчегонный эффект дает обычная негазированная минеральная вода из природных источников среднего си малого содержания солей.
Для снижения проявления симптоматики и для снятия спазма целесообразно применение спазмолитических средств: но-шпы, дротаверина, папаверина. Важно проконсультироваться, сколько таблеток в день можно употреблять для достижения оптимального эффекта.
Назначение антибактериальных препаратов для лечения гипертонического типа показано лишь в случаях присоединения к основному процессу инфекционных или бактериальных патологий. Важно при параллельной терапии антибиотиками следить за состоянием деятельности ЖВП, поскольку данные лекарства способны оказывать негативное влияние на продуктивную работоспособность.
Лечение нетрадиционным методом
Увы, но многие пренебрегают традиционными методами лечения, прибегая сразу к неизведанном методам и народной медицине. С этим стоит быть аккуратней. Однако для лечения ДЖВП существует ряд безопасных методик, который поможет вам чувствовать себя лучше.
- Перед завтраком выпивайте натощак теплой воды. Это поможет вашему организму «проснуться» и в последующем переварить пищу без болей;
- Принимайте лекарственные травяные настрои (шиповник, мята, корни лекарственного одуванчика);
- Ешьте свёклу в сыром или вареном виде (свёкла обладает противовоспалительным и желчегонным средством);
- Пейте натощак морковный сок.
Можно обратиться к хорошему травнику за советом, он поможет составить вам индивидуальную травяную диету.
Но самое главное – не увлекаться самолечением. Оно может как помочь, так и навредить. Поэтому в первую очередь обращайтесь ко врачу!
Прогноз
Прогноз при дискинезии желчного пузыря благоприятный, болезнь не влияет на продолжительность жизни пациента. Профилактика заключается в соблюдении здорового образа жизни, правильном питании, исключении стрессов, а также в раннем выявлении и лечении, как самого заболевания, так и сопутствующих патологий.
Правильно организованное питание, стабильный режим сна и отдыха, позволяют избегать многих патологий, в том числе и дисфункции желчного пузыря. Для предупреждения рецидивов заболевания требуется вести активный образ жизни, отказаться от вредных привычек и вовремя лечить острые и хронические заболевания пищеварительного тракта.
Лечение минеральной водой
Полезным и эффективным является лечение дискинезии минеральной водой. При гипермотороном расстройстве советуется принимать воду с пониженной минерализацией, к примеру, славянку, ессентуки номер 2 и 4, при гипомотороном – с высокой концентрацией минералов арзни, ессентуки номер 17. Принимать минеральную воду следует по ½-1 стакану 3-4 раза в день за 30-60 минут до еды (в течение 3-4 недель).
Как лечить ДЖВП у ребенка
Лечение дискинезии желчевыводящих путей у детей направлено на восстановление сократительной активности желчевыделительной и пищеварительной систем.
В терапии всех типов заболевания следует придерживаться строгой диеты, ее следует уточнить у лечащего врача. Как правило, полностью запрещены жирное и жареное, маринады, консервы, сладкое.
Основу терапии составляют:
- диета;
- физиотерапия;
- аптечные лекарства.
Комплекс лечебных мероприятий определяется типом ДЖВП, выраженностью симптоматики, сопутствующими осложнениями.
Общие рекомендации
В 83-85% случаев дисфункция желчевыделительной системы у детей связана с расстройствами вегетативной нервной системы. Для восстановления желчеотведения и пищеварения рекомендуется:
- наладить режим сна и бодрствования;
- вести активный образ жизни;
- избегать стрессовых ситуаций;
- рационально питаться.
При ДЖВП по гипермоторному типу следует ограничить физические нагрузки. При смешанной и гипокинетической дискинезии у грудных детей показаны лечебные массажи.
Диета
Диетическое питание – основа консервативной терапии ДЖВП у подростков. Гастроэнтерологи советуют ограничить потребление жирного и жареного, консервации и кондитерских изделий. При гипермоторной форме болезни питаются маленькими порциями, но часто – до 7 раз в сутки. На время терапии в меню включают такие продукты:
- овощные супы;
- запеканки из творога;
- кисломолочные продукты;
- хлеб из муки грубого помола;
- мармелад;
- диетическое мясо;
- зефир.
Разрешается употреблять только запеченные овощи, фрукты. Количество жиров в рационе увеличивают до 150 г в сутки. Они содержатся в сметане, масле, куриных яйцах и т.д.
Лекарственная терапия
Принципы медикаментозной терапии зависят от типа ДЖВП. В схему лечения детей включаются:
- холеретики (Фебихол, Гепацинар) – стимулируют желчеобразование в печеночной ткани;
- холекинетики (Маннит, Ксилит) – ускоряют продвижение желчи по желчевыделительным каналам;
- спазмолитики (Риабал, Но-Шпа) – снимают спазм с мускулатуры пузыря и желчных протоков;
- седативные лекарства (Ново-пассит, Валериана) – снижают активность ЦНС, нормализуют сон;
- ферменты (Фестал, Панкреатин) – улучшают переваривание пищи, облегчают дефекацию.
Желчегонные препараты назначаются детям с гипокинетической формой патологии. Нежелательно использовать их при гипертонусе желчного, так как это чревато усилением болей в правом боку, диареей.
Фитотерапия
Средства альтернативной медицины не устраняют причину ДЖВП у детей, но облегчают течение болезни.
При гиперкинезии используются травы, которые препятствуют спастическому сокращению мышц в органах желчевыводящей системы:
- барбарис;
- перечная мята;
- кукурузные рыльца;
- лапчатка гусиная;
- полынь;
- чистотел;
- корень одуванчика.
Травяные отвары полезны при чрезмерной сократительной активности желчевыделительных протоков. Некоторые из них купируют боли и препятствуют воспалению. Детям с гипомоторной дискинезией рекомендованы:
- листья бессмертника;
- трава зверобоя;
- цветки календулы;
- корень лопуха;
- трава золототысячника.
Принимать фитопрепараты следует только по рекомендации врача. Некоторые лекарственные травы вызывают у детей аллергию и крапивную лихорадку.
ДЖВП с точки зрения психосоматики
Психосоматика – один из видов альтернативной медицины, которая изучает влияние психологических причин на развитие и течение соматических (телесных) болезней. Психосоматическим считается заболевание, при котором медицинское обследование не выявило органических или физических причин, его вызвавших.
Психосоматика строится на выявлении эмоциональных проявлений, влияющих на течение заболевания.
Среди людей, страдающих заболеваниями желчевыводящих путей, выделяют два доминантных психологических портрета:
- Люди конфликтные, алчные и злые. Обычно такие личности очень обидчивы, легко вступают в конфликты и споры, часто сами провоцируют их.
- Люди, склонные к излишнему самопожертвованию для окружающих. Смысл жизни таких личностей – служение человечеству. Они практически лишены честолюбия, стремятся подавить негативные эмоции и «спрятать» их внутри себя. Не дают себе права на ошибку и долго «переваривают» любые, даже незначительные, свои промахи.
Психосоматика подразумевает лечение таких пациентов в виде психотерапевтических методов, пересмотре своих жизненных принципов и позиций. Производится коррекция образа жизни. По принципам психосоматики, большинство таких заболеваний передается по наследству.
Поэтому их лечение обязательно хотя бы с точки зрения здоровья будущих детей. Например, первому типу людей будет рекомендовано научиться прощать других людей, держать под контролем гнев и раздражительность.
Второму типу личности психосоматика рекомендует уделять больше внимания своим желаниям, дать себе право на ошибку.
Ребенку, страдающему ДЖВП характерны такие черты, как пунктуальность, строгое выполнение обещаний, добросовестность. И в то же время такие дети ранимы, подозрительны, особенно ко всему новому. Отличаются повышенной чистоплотностью. Бывают замкнуты со склонностью к самообвинению.
Описание протоков желчного пузыря
Желчные пути – магистраль в виде трубок, созданная для перемещения желчи от пузыря к двенадцатиперстной кишке. Движение желчи при этом происходит благодаря давлению внутри печени, сокращении сфинктеров (клапанных устройств). Каждый день по протокам передвигается до одного литра жидкости зеленого оттенка.
Желчные пути делятся на два вида:
- Внутрипеченочные, которые находятся в печеночной ткани. Гепатоциты синтезируют желчь, что из маленьких каналов поступает в большие.
- Печеночные. Большие каналы объединяются вместе, формируя два пути, которые от каждой доли печени отводят желчь. Дальше они соединяются в один, образуя общий желчный проток, который заканчивается в кишечнике.
В этой системе желчный пузырь играет роль резервуара для желчи. Эта жидкость зеленого оттенка продуцируется в организме постоянно, но в кишечник поступает только в случае употребления человеком пищи, так как принимает участие в ее переваривании.
Клиническая картина
Типичный признак, указывающий на дисфункцию желчного пузыря — болевой синдром. Боли при дискинезии носят приступообразный характер, место локализации — в правом боку, под ребрами. Приступы длительные, от 20 минут и дольше. Характер болей зависит от формы нарушения моторики:
- при дисфункции по гипотоническому типу болевые ощущения не выражены интенсивно, а носят ноющий характер; дискомфорт усиливается при смене положения тела;
- для дисфункции гипермоторного типа характерна острая боль (желчная колика), возникающая спустя 1–1,5 часа после употребления пищи; отмечается иррадиация болевых ощущений в левое плечо или левую верхнюю часть грудной клетки.
К прочим признакам, свидетельствующим о наличии дисфункции желчного по гипомоторному типу, относят:
- приступы тошноты, нередко дополняющиеся рвотой с включениями желчного секрета;
- отрыжка с горьким вкусом;
- пониженный аппетит;
- вздутие и повышенное газообразование;
- запоры или диарея.
Для дискинезии с гипермоторным течением характерны иные проявления:
- повышенное потоотделение;
- раздражительность (при гипертоническом типе ВСД);
- постоянная тошнота;
- тяжесть в эпигастральной области;
- учащенное сердцебиение.
Нередко у больных с дискинезией возникает желтуха по причине застоя желчи. Одновременно кал становится бесцветным, а моча темнеет, приобретая цвет пива. При длительном течении дискинезии возрастает вероятность развития холецистита. Об этом могут свидетельствовать тревожные симптомы в виде частого жидкого стула, повышении температуры тела и умеренной боли справа под ребрами.
Какое обследование нужно пройти?
Основой первичной диагностики при подозрении на ДЖВП по гипокинетическому типу является лабораторное исследование крови и мочи. Лабораторными признаками нарушения желчеобразования и желчевыделения будут повышение билирубина, печеночных ферментов, желчных кислот и холестерина. Косвенными признаками также являются повышение концентрации меди и уробилиногена – продукта восстановления билирубина под воздействием кишечных бактерий. Одновременно с биохимическим исследованием крови пациентам назначается липидограмма – анализ крови на содержание липопротеинов различной плотности и холестерина.
Нормальные показатели общего анализа крови
Из инструментальных методов диагностики при подозрении на ДЖВП, а также для определения моторной функции желчного пузыря и протоков применяются:
- холецистография (может выполняться при помощи перорального или внутривенного введения лекарственных препаратов);
- рентгенография;
- дуоденальное зондирование (используется с целью диагностики и лечения);
- радиоизотопное исследование печени, позволяющее оценить функционирование желчевыводящих путей;
- УЗИ желчного пузыря, печени и желчных протоков.
Дуоденальное зондирование
Если по результатам исследования моторной функции у больного будет определен гипокинетический тип дискинезии, ему будет назначено соответствующее лечение: диетотерапия, коррекция вегетативного статуса и медикаментозное восстановление желчевыделительной функции.
Медикаментозное лечение
Основой медикаментозного лечения дискинезии желчевыводящих путей являются три группы препаратов: холекинетики, холеретики и холеспазмолитики. Чтобы правильно подобрать подходящее лекарство, необходимо понимать, что это за препараты и для чего они необходимы.
Обсудите прием лекарственных препаратов с врачом
Таблица 2. Препараты для лечения ДЖВП
| Фармакологическая группа | Как действуют? | Препараты |
| Холеспазмолитики | Снижают тонус желчного пузыря и облегчают выведение желчи в тонкий кишечник. |
|
| Холекинетики | Стимулируют сокращение желчного пузыря и снижают давление в органах гепатобилиарной системы. |
|
| Холеретики | Увеличивают концентрацию желчных кислот в желчи. В состав могут входить растительные компоненты, желчь животных, синтетические компоненты. |
|
Холеспазмолитики не применяются при гипотонии желчного пузыря, так как препараты данной группы могут привести к полной атонии стенок органа и застою желчи. Холекинетики и холеретики (оба вида лекарств относятся к желчегонным препаратам) должны принимать строго по назначению врача после проведения полного комплекса диагностических мероприятий. Примерный режим дозирования данных лекарств указан ниже.
- Фламин. Растительный препарат, содержащий флавоноиды бессмертника песчаного. Для детей выпускается специальная лекарственная форма – гранулы для приготовления сладкой суспензии. Принимать от 50 до 100 мг 3 раза в день за полчаса до еды.
«Фламин»
- Холензим. Комбинированный препарат животного происхождения. Содержит желчь и высушенный порошок поджелудочной железы и слизистой оболочки тонкого кишечника. Подростки могут принимать Холензим, начиная с 12 лет. Дозировка составляет 1-3 таблетки в день.
«Холензим»
- Холосас. Препарат в форме сиропа. Содержит экстракт плодов шиповника, обладающий желчегонным действием и гепатопротективным эффектом. Принимать по 1 чайной ложке 3 раза в день. Дозировка для детей составляет ½ суточной дозировки для взрослых.
«Холосас»
- Аллохол. Комбинированный препарат, содержит желчь, активированный уголь и растительный экстракты (чесночный порошок и вытяжка из листьев крапивы). Принимать таблетки нужно 3-4 раза в день в течение четырех недель. Дозировка на один прием – 1-2 таблетки.
«Аллохол»
- Берберин. Препарат используется не только для лечения ДЖВП по гипокинетическому типу, но и для комплексной терапии заболеваний органов гепатобилиарной системы (включая сфинктер Одди). Суточная дозировка составляет 15-30 мг. Ее необходимо разделить на 3 приема.
Берберин
Для повышения тонуса больному могут быть назначены растительные стимулирующие препараты, например, настойка лимонника или элеутерококка. Стандартная медикаментозная терапия может совмещаться с применением рецептов народной медицины. Наиболее эффективным способом восстановления моторики желчного пузыря является употребление внутрь оливкового масла. Принимать его нужно в подогретом виде по 1 столовой ложке 3 раза в день.
Важно принимать лекарства по предписанию врача и не прекращать лечение самостоятельно
Важно! Любые препараты с желчегонным действием нельзя принимать при желчнокаменной болезни и обструктивной желтухе. Лица с данными патологиями должны проходить лечение под постоянным контролем специалиста.
Коррекция вегетативного статуса
Для устранения вегетативных расстройств, которые могут быть одним из факторов развития гипотонии желчного пузыря, больному необходимо изменить свой образ жизни и отказаться от вредных привычек. Почти 80 % больных с вегетативной дисфункцией имеют табачную или алкогольную зависимость (включая начальную стадию алкоголизма), поэтому важнейшим этапом комплексного лечения является отказ от курения и употребления спиртного. Для нормализации работы вегетативной нервной системы также необходимо много гулять, достаточно двигаться, избегать стрессовых ситуаций.
Следует отказаться от вредных привычек
При сильном напряжении или усталости следует использовать расслабляющие методики или способы релаксации, доступные в домашних условиях. Общими методами коррекции вегетативного статуса являются:
- Ароматерапия. Позволяет снять усталость, улучшить настроение и справиться со стрессом.
- Теплые ванны с солью. Снимают мышечное напряжение, повышают общий тонус организма.
- Ножные ванночки с эфирными маслами. Помогают бороться с усталостью. В ванночку можно добавить масло бергамота, розы, пихты или лаванды.
- Растительные чаи. Снимают напряжение, обладают легким седативным действием. При вегетативных расстройствах можно использовать ромашку, душицу или шалфей. Пить их лучше всего за 1-2 часа до сна.
- Вспомогательная терапия. В качестве вспомогательных методов больному может быть предложено санаторно-курортное лечение, включающее лечение минеральными водами с применением техник слепого дуоденального зондирования, грязелечение, массаж. Из физиотерапевтических процедур наиболее эффективны электрофорез и лечение ультразвуковыми волнами низкой интенсивности.
Тенотен с пролонгированным действием является не только современным, но и наиболее безопасным способом защититься от стрессов и держать нервную систему под контролем
При отсутствии эффекта от домашних методов можно использовать лекарственные препараты с минимальной токсической нагрузкой на печень (Тенотен, Персен, Новопассит, Валерианы лекарственной экстракт, Пустырника настойка). Более сильным эффектом обладают препараты на основе фенобарбитала: Корвалол или Валокордин (Валосердин).
Важно! При наличии серьезных показаний больному могут быть назначены лекарства из группы нейротропов. Такие лекарства содержат психоактивные вещества и отпускаются из аптек по рецепту лечащего врача.
Патогенез
Существует немало факторов, провоцирующих появление и развитие заболевания. Условно их можно разделить на две основные подгруппы: вторичные и первичные (к ним относятся):
- Систематическое долговременное несоблюдение здорового питания (переедание, частые перекусы на бегу, привычка кушать всухомятку, употребление пищи непосредственно перед сном, упор на острые, жирные блюда).
- Нарушения регулирующего влияния со стороны гуморальных факторов и нервной системы на желчевыводящие пути и процессы.
- Сидячий образ жизни, отсутствие достаточной активности, подвижности, врождённая слабая развитость мышечной массы.
- Нарушения функциональности сердечнососудистой системы (нейроциркуляторная дистония), частые неврозы, стрессы.
Ко вторичным причинам, вызывающим дискинезию желчевыводящих путей, относятся:
- Перенесённый до этого вирусный гепатит в острой форме.
- Наличие паразитических червей-гельминтов, инвазивные инфекции (лямблиоз).
- Органические факторы: появление перегибов в теле или шейке жёлчного пузыря.
- Воспалительные процессы в органах брюшной полости, если они носят хронический характер (колит, пиелонефрит, оофорит – заболевание яичников, аппендицит).
- Гастрит, язва, дуоденит, холецистит, холелитиаз, энтерит.
- Гормональные сбои (нарушение менструального цикла или климактерический период у женщин, недостаток эстрогенов, гипотиреоз).
В большинстве случаев дискинезия желчевыводящих путей становится не самостоятельным симптомом, а фоновым. Её появление говорит об образовании камней или возникновении различных отклонений в функционировании органа, в частности, панкреатите. Заболевание способно развиваться из-за чрезмерного употребления вредных продуктов питания: жареного, жирного, сладкого, спиртного. Сильное психологическое потрясение или эмоциональный срыв также могут спровоцировать начало ДЖВП.
Существуют две формы болезни:
- Гипокинетический тип дискинезии характеризуется расслабленностью жёлчного пузыря, его атоничностью. Он недостаточно энергично сокращается, объём органа увеличивается слишком сильно по сравнению с нормальным состоянием. Вследствие подобных модификаций происходит застаивание жёлчи, изменение её химической структуры, что в дальнейшем приводит к образованию камней. Эта форма заболевания встречается намного чаще.
- Гиперкинетический вид дискинезии отличается повышением тонуса жёлчного пузыря. Орган выдаёт резкую реакцию на попадание кусочков пищи в просвет 12-перстной кишки – начинаются интенсивные сокращения, качающие порции секрета под сильным напором.
Поскольку обе формы дискинезии прямо противоположны друг другу, то подходы в их лечении будут в значительной степени отличаться.
Анатомия желчных протоков
Анатомия путей желчевыведения довольно запутанная, ведь эти трубчатые образования имеют небольшие размеры, но постепенно они сливаются, формируя крупные каналы. В зависимости от того, как будут располагаться желчные капилляры, их делят на внепеченочные (печеночные, общий желчный и пузырный проток) и внутрипеченочные.
Начало пузырного протока находится у основания желчного пузыря, который, как резервуар, хранит излишки секрета, затем происходит слияние с печеночным, формируется общий канал. Пузырный проток, выходящий из желчного пузыря, разделен на четыре отделения: супрадуоденальный, ретропанкреатический, ретродуоденальный и интрамуральный каналы. Выходя в основании фатерова сосочка двенадцатиперстной кишки, участок крупного желчного сосуда образует устье, где каналы печени и поджелудочной железы преобразуются в печеночно-поджелудочную ампулу, из которой выделяется смешанный секрет.
Печеночный канал формируется в результате слияния двух боковых ответвлений, транспортирующих желчь из каждой части печени. Пузырный и печеночный канальцы будут впадать в один крупный сосуд – общий желчный проток (холедох).
Опасность заболевания
ДЖВП – болезнь, которая приводит к сбоям в работе жизненно важных органов. Нарушение желчеотведения у детей чревато такими последствиями:
- холангит (воспаление желчных протоков);
- желчнокаменная болезнь и ее последствие – калькулезный холецистит;
- панкреатит;
- механическая желтуха;
- гастродуоденит;
- холестаз;
- фиброз печени.
Желчнокаменная болезнь у детей в 45% случаев требует удаления камней из желчевыделительной системы оперативным путем. При необратимом нарушении работы желчного делают холецистэктомию – хирургическое удаление пузыря.
Диагностические методы определения гипотонии
Для постановки диагноза гипотония желчного пузыря совершается несколько последовательных действий:
- изучается семейный анамнез на предмет наличия врожденных и генетических патологий;
- проводится визуальный осмотр с пальпированием живота в области проекции печени;
- применяется ультразвуковое обследование желчного пузыря, желчевыводящих и печеночных путей с целью обнаружения внутренних причин возникновения моторной дисфункции по ряду эхопризнаков;
- производится забор дуоденального содержимого зондированием с последующим анализом нескольких проб;
- применяется холецистография для контрастной визуализации органа с содержимым, для определения функциональных способностей пузыря к выбросу желчи в проток.
Симптомы заболевания
Тардивная дискинезия диагностируется при появлении таких симптомов, как:
- Хаотичное подрагивающие движение конечностей тела, которое вызывается нарушением передачи сигналов от мышц к ЦНС.
- Непроизвольный импульс от нервной системы, вызывающий однообразные, кратковременные сокращения мышц.
- Неконтролируемые причмокивающие движения ртом, высовывание и облизывание языка, то есть орофациальная дискинезия.
- Неосмысленное повторение движений и слов, не несущее никакой целевой нагрузки.
- Невозможность долгого нахождения в одной позе, неусидчивость, чувство беспокойства – акатизия. Выделяют сенсорные и моторные проявления. Для первых характерны внутренняя тревога, раздражительность, ощущение общего дискомфорта. Для вторых типичны повторяющиеся движения: смена позы, ерзанье, перешагивание происходят осознанно, но не подлежат контролю.
- Дистония – периодическое сокращение мышц, не имеющее четкой временной регулярности. Проявляется как неспешное движение конечностей. Вызывает снижение тонуса организма и заставляет принимать неестественные позы.
Если симптомы заболевания вызваны приёмом антидепрессантов, появляются:
- Тахикардия и головокружение;
- Вялость, желание поспать;
- Мышечные спазмы;
- Повышение активности, отсутствие усидчивости;
- Изменение походки;
- Смена показателей гормонального фона.
Признаки заболевания способны проявляться как одиночными симптомами, так и комплексом клинических проявлений болезни.
Результаты инструментальных и лабораторных методов исследования
Основным методом диагностики дискинезии является УЗИ. Данное исследование позволяет определить нарушения однородности желчи, провести дифференциальную диагностику с желчнокаменной болезнью. Функциональную способность желчного пузыря оценивают до и после желчегонного завтрака, состоящего из 2 сырых яичных желтков или 20 г сорбита, разведенного в 50-100 мл теплой воды.
На дискинезию желчного пузыря со сниженной моторной активностью (гипотоническую форму) указывают нормальные или несколько увеличенные размеры желчного пузыря, замедленное и недостаточное его опорожнение. Для гиперкинетической дискинезии (гипертонической формы) свойственно изменение формы желчного пузыря (он становится округлым вместо грушевидного), повышение его тонуса и ускорение опорожнения.
Еще одним важным методом диагностики нарушений двигательной функции желчевыводящей системы является фракционное дуоденальное зондирование – порционный сбор желчи в разные пробирки. Данное исследование позволяет разграничить нарушение тонуса и сократительно-выделительной функции желчного пузыря. Для гипотонической формы свойственно уменьшение или полное исчезновение болей в правом подреберье после введения стимулятора. При гипертонической форме, наоборот, после введения стимулятора определяется появление или усиление болей в правом подреберье.
Классификация и симптомы
Принято дифференцировать три основных вида заболевания. Они отличаются по характеру изменений моторики желчевыводящих путей. Современная классификация подразумевает выделение следующих форм патологии:
- Гипомоторный или гипотонический тип расстройства. Он сопровождается уменьшением сократительной способности желчного пузыря, формированием застоя. Орган становится растянутым, зачастую не отвечает выбросом секрета на поступление пищи. При этом отмечается нарушение переваривания нутриентов за счет снижения активности ферментов и недостаточной эмульгации жира.
- Гипермоторный или гипертонический вид дискинезии, напротив, характеризуется чрезмерной активностью гепатобилиарной системы. Происходит обильный выброс желчи, причем под существенным напором. Переизбыток этого вещества в кишечнике также сопровождается изменением нормального процесса пищеварения, что связано с его раздражающим воздействием на слизистую оболочку ЖКТ.
- При смешанном типе заболевания отмечаются оба вида дискинетических процессов. В некоторых случаях желчный пузырь атоничен, а при воздействии других провоцирующих факторов отмечается его чрезмерная активность. Клиническая картина значительно варьируется, что может затруднять диагностику патологии и ее дальнейшее лечение. Как правило, данная проблема провоцируется воздействием стресса.
Симптомы дискинезии желчевыводящих путей по гипокинетическому типу включают в себя ощущение тяжести в животе. Отмечается замедление перистальтики кишечника и нарушение усваиваемости питательных веществ. Пациенты жалуются на боли в правом подреберье, запоры и тошноту. При слабой активности гепатобилиарной системы желчь становится густой. В особо тяжелых случаях происходит закупорка выводящих путей. Если же регистрируется гипертоническая форма проблемы, то моторика пищеварительного тракта, напротив, усиливается. У больных возникает диарея. Для данного вида проблемы также характерно наличие спазмов в животе. Во время неприятных ощущений отмечается повышение температуры тела. При этом распространенной жалобой является рвота с желчью, которая, выбрасываясь в большом количестве, застаивается в двенадцатиперстной кишке, вызывая ее раздражение. Зачастую данный каскад реакций приводит к воспалению желудка. При смешанной форме патологии может отмечаться чередование запоров и поносов.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о Вашем лечении дисфункции желчного пузыря в комментариях, это также будет полезно другим пользователям сайта.
Лора
У моего сына на фоне нервного расстройства развивалось расстройство функции желчного пузыря. Он очень переживал перед экзаменами, что и привело к появлению дисфункции. Выявлялось заболевание тошнотой, рвотой, болями в участке правого подреберья. Педиатр назначил консультацию у невропатолога и гастроэнтеролога. Лечили диетой, была проведена индивидуальная работа для стабилизации нервно – эмоционального состояния.
Алексей
Проблемы у меня с желчным пузырем существуют уже несколько лет. При обострении заболевания делаю тюбаж в домашних условиях. Принимаю отвар кукурузных рыльцев в тепленьком состоянии, ставлю на правый бок грелку и лежу в постели. Процедура очень эффективная. Помогает активизации работы пузыря, и соответственно улучшению пищеварения.
Лечение ДЖВП традиционным методом
Однозначно можно сказать, что ДЖВП – неприятное заболевание. Оно осложняет жизнь всем, кто с ним сталкивается. И, разумеется, оно нуждается в лечении.
Сразу стоит сказать, что вылечить полностью дискинезию нельзя, но можно контролировать ДЖВП и стараться не создавать дополнительных проблем своему организму.
Что подразумевается под традиционными методами лечения? Все то, что проверено и одобрено нашими врачами.
Во-первых, стоит привести в порядок нервную систему. Исключите из вашей жизни стрессовые ситуации, берегите нервы, а вместе с ними и ЖКТ.
Во-вторых, обратите внимание на свой образ жизни: будьте активны, но в меру, соблюдайте режим, питайтесь правильно, исключите вредную и жирную пищу из рациона.
В-третьих, обязательно посетите врача, чтобы составить индивидуальный график лечения. Врач пропишет вам индивидуальную диету, препараты, которые помогают при ДЖВП (Креон, симбиолакт, препараты, содержащие лактобактерии и др.).
В-четвертых, врачи назначают минеральную воду пациентам с ДЖВП. Минеральная вода нормализует баланс в желудке и помогает работе желчного пузыря.
Но обратите внимание на то, что заниматься самолечение в данном случае не рекомендуется. Во-первых, ДЖВП – своеобразное заболевание. Оно протекает у всех по-разному. Именно поэтому лечение врачи подбирают индивидуальное. Поэтому в первую очередь мы идем к врачам, а потом уже лечимся сами.
Дыхательная гимнастика
Дыхательную гимнастику можно делать в домашних условиях, только в период стойкой ремиссии, поскольку она может вызвать повышение внутрибрюшного давления.
- В положении стоя нужно класть ладони на бедра и медленно вдыхать, втягивая живот, после резко выдыхать.
- Стоя нужно быстро вдыхать и задерживать выдох на 7 секунд, не напрягая мышцы брюшины. После нужно спокойно выдыхать.
- Сидя на полу нужно поджимать ноги. Спина должна быть выпрямленной, руки — на коленях. Нужно расслабить мышцы и медленно вдыхать, задерживая воздух 3 секунды, после нужно медленно выдыхать.
Сейчас читают: Подготовка к узи желчного пузыря, что входит и расшифровка
Берут ли в армию с ДВЖП
Молодой человек с дискинезией не освобождается от призыва. Призывник направляется на освидетельствование для установления степени, в которой нарушена функция органов.
Если в ходе обследования не выявляется других заболеваний, молодому человеку присваивается категория «Б-З», то есть его берут в армию с ограничением вида войск. Если происходит обострение заболевания в период службы, такому солдату будет оказана квалифицированная медицинская помощь в госпитале или медсанчасти.
Тюбаж
Тюбаж разрешается применять только при гипокинетическом типе дисфункции желчного пузыря. Способ помогает активизировать процесс вывода из организма излишней желчи, снимает застойные явления. Тюбаж можно делать с карловарской солью, сернокислой магнезией или сорбитом. Организовать тюбаж можно и в домашних условиях с использованием минеральной воды, кукурузных рыльцев, яичных желтков.
Действие тюбажа направлено на расширение выводного протока посредством обогрева и активизацию сокращения желчного пузыря с использованием холекинетиков.
В домашних условиях проводить процедуру можно, приняв натощак отвар из желчегонных трав, минеральную воду без газа в теплом виде или раствор из сульфата магния (1ст. Л. На 200 мл воды). После приема холекинетика нужно положить под правое ребро теплую грелку и лежать в постели на правом боку несколько часов. Сокращение желчного пузыря может выявляться болью и болезненной тяжестью под печенью, однако такая симптоматика скоро проходит.
В стационарных условиях тюбаж проводится с использованием специального зонда.
Поскольку тюбажи выполняются натощак, после них стул может быть слабее, гораздо темнее, чем обычно, и даже с зеленью за счет желчи, неиспользованной для переваривания пищи. Это считается нормой. При проведении процедуры появление резких болевых ощущений свидетельствует, что тюбаж делается неправильно или неправильно выбран способ.
Тюбажи противопоказаны при гепатитах, при наличии воспалительных процессов в 12 – перстней кишке и поджелудочной железе, в период беременности.
Прогноз заболевания
При своевременном начале лечения, профессиональном подходе и соблюдении диеты прогноз благоприятный. Но для профилактики осложнений необходимо регулярно посещать гастроэнтеролога, проводить профилактические осмотры и УЗИ-исследования.
Также важно соблюдать диету. Только так можно предупредить частые рецидивы воспалительного процесса, избежать формирования камней, которые могут привести к необходимости проведения хирургических вмешательств.
Симптомы и признаки ДЖВП на УЗИ
Еще до проведения ультразвукового исследования косвенные проявления у ребенка и взрослого могут помочь заранее определить ДЖВП.
Ими являются астеновегетативные симптомы:
- частые головные боли;
- ощущение слабости;
- отсутствие аппетита;
- возникновение белого налета на языке.
С развитием инфекционного процесса возникает холангит (в желчевыводящих протоках возникает воспалительный процесс) либо воспаление желчного пузыря (холецистит).
О необходимости терапии могут говорить следующие имеющиеся признаки на УЗИ:
- желчный проток расширен;
- увеличенный желчный пузырь;
- билиарный осадок в пузыре.
Следующие причины являются врожденными аномалиями и обнаруживаются при обследовании в раннем детском возрасте:
- раздвоенность желчных протоков и пузыря;
- уменьшение (сужение) пузыря;
- наличие расположенных в полости желчного пузыря перетяжек и перегородок.
Формы заболевания
Различают три типа поздней дискинезии:
- Обратимая – при прекращении приёма нейролептика гиперкинез уменьшается или полностью исчезает.
- Персистирующая. Критерий, по которому диагностируется такая форма дискинезии – по прошествии 90 дней после отмены лекарств симптомы заболевания не претерпели изменений.
- Необратимая.
Степень проявления симптомов зависит от ряда факторов:
- Половой принадлежности пациента (женщины подвержены заболеванию в большей степени, чем мужчины);
- Возрастная категория: основной процент заболевших (60%) – пожилые люди, молодежи 11%;
- Срок лечения нейролептическими препаратами. Симптомы могут появиться как после продолжительного приёма лекарства, так и сразу после начала терапии;
- Наличие других психических и неврологических патологий.
Вопросы к врачу
Страдаю гипокинетической формой ДЖВП. Какие народные средства можно применять при этом виде болезни? Валентина Ш. 41 год, г. Мытищи.
Здравствуйте, Валентина. Для усиления оттока желчи народные целители рекомендуют принимать по чайной ложке оливкового масла перед каждым приемом пищи. Также помогут отвары целебных растений:
- мяты перечной;
- чистотела большого;
- березовых почек;
- зверобоя;
- листьев крапивы;
- пижмы.
При гипотонической форме болезни помогут холодные компрессы на область печени перед сном. Готовые сборы можно приобрести в аптеках, их цена невелика.