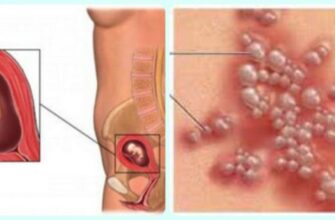
Подкожный парапроктит – сама легкая форма данного заболевания. Локализуется вблизи анального прохода, в подкожно-жировом слое. Клиническая картина выражается яркой симптоматикой. Заболевание легко поддается лечению. Возникает в острой форме и редко переходит в хроническую.
Причины развития
Главная причина подкожного парапроктита – патогенные микроорганизмы в прямой кишке. Проникая в подкожный слой, они вызывают сильное воспаление. Чаще всего заселяют организм такие бактерии: энтерококки, стафилококки, кишечная палочка.
Имеют свойство проникать под кожу через язвы, эрозии, гнойные образования. Стоит отметить, что инфицирование может быть достаточно глубоким и серьезным. В редких случаях поражается несколько мест одновременно.
Факторы, которые увеличивают риск развития парапроктита:
- снижение иммунитета;
- геморрой;
- сахарный диабет;
- нарушение стула (частые запоры и поносы);
- попадание в анальный проход инородных тел;
- анальные трещины.
Причиной этого заболевания часто является не соблюдение правил личной гигиены. Это способствует заражению кишечника вредными микроорганизмами. Схожесть с этим видом заболевания имеет подслизистый парапроктит. Развивается в подслизистом слое прямой кишки.
Симптоматика
Симптомы данного вида парапроктита выражаются ярко. Человек испытывает сильную боль и дискомфорт, обращается к врачу. К основным признакам относятся:
- повышение температуры тела до высоких отметок;
- слабость;
- озноб;
- ломота в теле;
- острая боль в области анального прохода, которая усиливается;
- в процессе опорожнения кишечника боль может усиливаться;
- покраснение, отечность кожи вокруг ануса;
- в процессе пальцевого обследования пациент испытывает сильную боль.
Примерно на 5-7 дней гнойник вскрывается самостоятельно. Клиническая картина после этого выражается не так ярко. Рана, которая осталась после гнойника, заживает.
Человек чувствует облегчение и постепенно выздоравливает. Это происходит только в том случае, если происходит соответствующее лечение. В противном случае произойдет рецидив заболевания.
Гнойный нарыв станет хроническим проявлением подкожного парапроктита.
Повторное возникновение может проявиться не в одном и том же месте, а поражать другие участки промежности. Время рецидива – от 7 дней до года. Симптомы повторного заражения идентичные.
Вид абсцесса определяют в зависимости от локализации:
- тазово-прямокишечный;
- подкожный;
- подслизистый;
- ишиоректальный.
От того, как гнойник располагается в прямой кишке, его разделяют на такие виды:
Классификация парапроктита в зависимости от возникновения гнойника по соотношению к сфинктеру:
- инрасфинктерный;
- экстрасфинктерный;
- транссфинктерный.
Самостоятельное лечение не является эффективным. В любом случае, следует посетить врача, чтобы избежать рецидива заболевания.
Осложнения острого парапроктита
Острый подкожный парапроктит сопровождается повышением температуры и сильной болью в области ануса. В большинстве случаев пострадавший обращается к хирургу или проктологу. Если этого не происходит, возникают тяжелые последствия.
- Самостоятельное вскрытие гнойника. Выход гноя на кожу является благополучным и заболевание быстро проходит. В другом случае прорыв гнойника может произойти в соседние клетки. Например, во влагалище. Это сопровождается возникновением инфекции в данных органах. Повышается риск развития свищевого хода. Устранить его достаточно тяжело.
- Воспаление соседних органов, гнойный распад. Эти процессы являются необратимыми и могут стать причиной инвалидности. Воспаление может распространиться на матку, прямую кишку, уретру. Возможна деформация этих органов. У людей пожилого возраста на фоне таких осложнений может развиваться перитонит. При этом понадобится неотложное оперативное вмешательство.
Если пострадавшей человек не обращается к врачу, могут развиваться тяжелые осложнения:
- свищевые ходы;
- деформация анального прохода, которая приводит к недержанию стула;
- при наличии свища более 5 лет, повышается риск развития рака.
Осложнения подкожного парапроктита могут развиваться в послеоперационный период. К ним относятся:
- повторное возникновение гнойника;
- недостаточность сфинктера (особенно после пластических операций).
Причина этих осложнений скрывается в неправильном проведении хирургического вмешательства. Здесь нет вины пациента. Часто такое случается, если операция проводится неопытным врачом.
Диагностика
Диагностика подкожного или подслизистого парапроктита не является сложной. На приеме врач должен выслушать пациента и учитывать его жалобы. Кроме этого следует изучить анамнез, чтобы определить, сталкивался ли ранее с этим заболеванием пациент. Также исключить наличие геморроя, анальных трещин, кишечно-желудочных заболеваний.
В процессе внешнего осмотра визуально заметны изменения кожи вокруг ануса. Наблюдается покраснение, отечность. Иногда можно увидеть под кожей образование самого гнойника. При пальцевом осмотре человек испытывает сильную боль. Кроме этого, в анальном проходе могут возникать трещины и геморроидальные узлы.
Дополнительно проводят такие обследования:
- пальцевое исследование прямой кишки;
- УЗИ (помогает определить точное место образования гнойника, его ходы и затеки);
- общий анализ крови (увеличение лейкоцитов и СОЭ, подтверждают наличие воспалительного процесса);
- бактериологичекий посев кала (определяет состояние микрофлоры).
Подкожный парапроктит диагностировать легко, поскольку симптомы являются характерными и яркими. Обычно человек сам может догадаться, с каким заболеванием он столкнулся. Сильная боль и дискомфорт – повод для немедленного посещения врача.
Лечение
Лечение подкожного парапроктита осуществляется хирургическим путем. Операция проводится для того, чтобы вскрыть и устранить гнойник. Процедура осуществляется под общим наркозом. Вскрытие абсцесса проводится полулунным разрезом:
- обследование гнойного образования методом пальпации;
- устраняются гнойные затоки;
- иссекают зону поражения.
Подслизистий парапроктит устраняют другим хирургическим методом. Проводится радиальный разрез. Иссекают места поражения крипты, свища. По завершению операции налаживают повязку на место раны. В некоторых случаях в прямую кишку вводят газоотводную трубку.
В послеоперационный период пациент должен придерживаться определенных правил:
- проводить каждый день перевязки с антибактериальным средством;
- применять физиотерапию;
- диета.
Диета
Для быстрого выздоровления пациент должен придерживаться правильного питания:
- Ограничить употребление твердой пищи.
- В рационе должны быть продукты с большим содержанием клетчатки, волокон.
- Исключить применение пищи, которая раздражает слизистые оболочки желудка и алкоголя.
- В послеоперационный период ограничить употребление алкоголя.
- Ежедневно применять кисломолочные продукты.
- Кушать небольшими порциями и часто.
- Не рекомендуется пить кофе, крепкий чай, газированные напитки.
Стоит отметить, что стул должен быть мягким, чтобы не усугублять состояние прямой кишки. Дополнительно пациент может принимать такие медикаменты: антибиотики, обезболивающие, жаропонижающие, седативные, спазмалитики. Они облегчают проявления симптомов и улучшают самочувствие человека. Оперативное лечение проводят сразу после обращения пациента к врачу.
Профилактика
Профилактические меры в основном состоят в правильном уходе за промежностью и соблюдением правил личной гигиены. Это поможет снизить риск попадания в прямую кишку патогенных микроорганизмов. В большинстве случаев они являются причиной образования гнойника.
При возникновении парапроктита, следует вовремя заниматься лечением. Это поможет избежать развития хронической формы. К таким заболеваниям относятся: геморрой, кишечная непроходимость, гельминтозы. Также болезни, вызванные вирусами, бактериями, инфекциями.
Чтобы избежать тяжелых осложнений, следует вовремя обращаться к врачу. Подкожныйпарапроктит проявляется яркими симптомами. Его тяжело спутать с другим заболеванием. При несвоевременном устранении гнойника могут возникнуть необратимые процессы, которые приведут к инвалидности.
Стоит отметить, что в редких случаях парапроктит появляется в детском возрасте. Ребенок сильно плачет, нарушается сон, повышается температура. В основном заболевание возникает из-за нарушения санитарных условий места проживания. Лечение также проводится хирургическим методом. Чтобы избежать осложнений, необходимо немедленно вызывать скорую помощь.
Парапроктит — фото, симптомы, лечение острой и хронической формы
Острый парапроктит – это сильное нагноение тканей rectum (прямой кишки), с выделением из нее гноя. Медики считают, что возникновение гнойного процесса воспаления кроется в смешанной флоре: стафилококковых бактериях, стрептококковых и Escherichia coli (палочка кишечная). Иногда процесс бывает спровоцированClostridium (клостридиями, продуцирующими эндоспоры) и туберкулезной палочкой.
Пути попадания инфекции в прямую кишку
В конечный кишечный отдел бактерии попадают такими способами:
- при синдроме дырявой кишки (брешь в кишке)
- по протокам потовых анальных желез
- если организм уже инфицирован, то по кровотоку инфекция попадает и в конечный отдел кишечника
Возникает гнойный парапроктитиз-за таких факторов:
- заболевания прямой кишки (анальные ранки, трещины, геморроидальные узлы и пр.);
- нарушения кишечных функций (сильное ослабление стула, запоры);
- общее снижение иммунной защиты;
- застарелые, вялотекущие воспаления в организме
Классификация парапроктита
- Подкожный парапроктит. Воспаляется зона под кожей около заднего прохода. Данный вид заболевания наиболее часто встречающийся.
- Ишиоректальный вид. Поражается подвзошно-прямокишечная ямка, воспаление останавливается на мышце, которая поднимает задний проход.
- Подслизистый вид. Воспаляется сама прямая кишка.
- Пельвиоректальный вид. Воспаление поднимается достаточно высоко и постепенно захватывает органы малого таза. Острый парапроктит пельвиоректального типа наиболее опасен и может закончится общим гнойным процессом.
Симптомы парапроктита
Симптомы парапроктитав острой, гнойной форме, бывают достаточно агрессивными и проявляются такими явлениями как:
- пульсирующая, острая боль в анальном отверстии
- значительное повышение температурный показателей
- невозможность провести акт дефекации из-за сильных болей, длительная задержка стула, либо наоборот, его чрезмерное ослабление
- апатичное состояние, больного знобит, чувствуется сильная слабость, но при этом мучает бессонница
- вокруг ануса наблюдается сильная гиперемия и отек кожи
Острый парапроктит часто становится причиной образования свища, через который выходят гнойные выделения. Данное состояние требует срочного лечения, поэтому обращение к врачу должно произойти в тот же день, как были обнаружены ранние симптомы.
Если болезнь запустить
Хронический парапроктит имеет один очень характерный симптом – это образование на коже параректального, неестественного канала (свища). Через этот канал (если у него хорошая проходимость) выходит наружу скопившийся гнойный экссудат. При недостаточно свободном оттоке гнойного экссудата, по ходу образовавшегося канала появляются новые свищи.
Запущенное состояние (хронический парапроктит) характеризуется волнообразным появлением симптомов, когда обостренные состояния сменяются ремиссией. Во время спокойной, не острой фазы, пациента тревожат лишь сукровично-гнойные выделения из свищевых отверстий. Боль, в этот период, как правило, не ощущается. Выделения кожу в промежности раздражают, она воспаляется и зудит.
Если свищевой выход закупоривается отмершими клетками тканей и гнойными выделениями, то снова развивается острый парапроктит, со свойственной ему симптоматикой. Самостоятельное заживление свища обычно не происходит, поэтому даже когда стадия ремиссии длится достаточно долго, поход к врачу является обязательным. Хронический парапроктитчасто требует больше времени для полного излечения.
Парапроктит у детей
Парапроктит у грудничков встречается не так уж и редко, чаще всего он развивается в период формирования биофлоры в кишечнике младенца и ее патогенных особенностей. Провокацией болезни может стать запор у грудничка, но чаще причина кроется в очень низкой иммунной защите у малыша.
Случается, что неудачно подобранные ползунки травмируют промежность ребенка, даже через незначительные потертости инфекция беспрепятственно проникает в организм.
Как определить опасный парапроктит у грудничка
Парапроктит у детей начинается с острой фазы. Сначала поднимается температура, возможно даже до 39,5С. Малыш перестает реагировать на присутствие родных, все время плачет (особенно сильно при попытке совершить акт дефекации), отказывается от предлагаемой еды.
Кроме того, болевой шок может стать причиной запора и отсутствия мочеиспускания, что делает клиническую картину еще более тяжелой. После образования свища и выхода гноя ребенок чувствует облегчение.
Те же самые симптомы можно наблюдать у детей чуть более старшего возраста. Они жалуются на боль, становятся вялыми, капризничают, плачут и отказываются идти в туалет.
Когда гнойник прорывается наружу, на нижнем белье ребенка можно увидеть характерные, желтовато-зеленоватые пятна с примесью крови. Лечить парапроктит у малышей нужно очень срочно, иначе последствия могут оказаться очень печальными.
Лечение парапроктита
Лечить заболевание консервативными методами можно только в самом начале его развития, когда был обнаружен очаг воспаления, но свищ еще не образовался. В этом случае доктором-проктологом применяются антибактериальные препараты и сульфамидные средства.
Однако чаще острая фаза требует очень срочной операции. Что делает хирург-проктолог в операционной:
- вскрывает гнойник, после чего весь гной хорошо вычищается. Рану следует промыть антисептическим раствором. После данной процедуры рана начнет заживать. Но, зачастую одной операцией не обходится, параректальная клетчатка воспаляется снова;
- процедура иссечения парапроктита. При таком виде вмешательства хирург удаляет все ткани, которые были повреждены, и рецидива заболевания не возникает.
Зачастую операция проводится в два этапа: если больной прибыл в больницу с бригадой скорой помощи, ему срочно вскрывают гнойник и устанавливают дренаж, а после уже удаляют все пострадавшие ткани. Операция может проводится под общим наркозом (если воспаление проникло глубоко), или под местным (если объем операции небольшой).
Лечение в домашних условиях
Лечение парапроктита в домашних условиях возможно только на очень ранних этапах заболевания. К примеру, барсучий жир хорошо заживляет трещины и раны в анальном отверстии. Тампоны пропитывают жиром и вводят в прямую кишку на всю ночь.
Сок из свежей рябины пьют трижды в день по пол стакана. Соком пропитывают небольшой отрез мягкой ткани и прикладывают к анусу. Стоить помнить, что полноценное лечение можно получить только в больнице, а домашние средства можно применять в качестве вспомогательной терапии.
Не стоит забывать и о профилактике парапроктита: принимайте витамины, не переохлаждайтесь, следите за рационом питания.
При склонности к заболеванию стоит исключить из своего меню продукты, провоцирующие запоры и раздражающие прямую кишку.
Так же важно соблюдение интимной гигиены: желательно после каждого акта дефекации мыть задний проход теплой водой антибактериальным мылом. Лучше соблюдать эти нехитрые правила, чем лечить парапроктит в кабинете у хирурга.
Подкожный парапроктит: причины развития, классификация недуга, его симптомы и особенности лечения
Подкожный парапроктит – это воспалительный процесс, затрагивающий параректальную область. При данной форме недуга поражается подкожно-жировая клетчатка, которая располагается неподалеку от ануса.
По характеру течения, потенциальным последствиям и сложности терапии подкожный парапроктит является примитивным заболеванием проктологической группы.
Как правило, своевременно выявленный недуг отлично поддается лечению и не доставляет существенного дискомфорта больным. В сегодняшнем материале поговорим о подкожном парапроктите более подробно, рассмотрев причины его развития, симптоматику и особенности терапии.
Причины подкожного парапроктита
Как было отмечено выше, подкожный парапроктит представляет собой воспаление параректальной области. Причиной его развития является неблагоприятная деятельность патогенной микрофлоры, представленной кишечными бактериями и грибками.
Проникая в подкожные слои или слизистые оболочки, вредные микроорганизмы начинают активно «хозяйничать» в данных тканях и провоцируют воспалительный процесс. Как правило, заражение происходит через имеющиеся в желудочно-кишечном тракте раны, гнойные образования или анальные синусы.
Исследования проктологов показывают, что все ткани, находящиеся в непосредственной близости к прямой кишке, могут быть инфицированы неблагоприятной микрофлорой.
При активной жизнедеятельности патогенные организмы способны заражать абсолютно все – от мягких тканей слизистых оболочек до достаточно грубого эпителия. Провоцируют подкожный парапроктит многие факторы. Основными из них считаются:
- слабый иммунитет;
- течение геморроя;
- сахарный диабет;
- периодические проблемы со стулом (понос, запор);
- частое использование предметов, вводящихся в организм через анус;
- наличие ранок и травм в области отверстия прямой кишки.
На развитие подкожного парапроктита важно реагировать без существенных замедлений. В плане лечения этот недуг прост, а относительно возможных осложнений — не особо опасен.
Несмотря на это, даже подкожный парапроктит может спровоцировать абсцесс тканей и сильнейшие гнойные поражения, поэтому игнорировать лечение болезни не допускается.
Классификация недуга
Консервативное лечение не всегда дает желаемый результат
Парапроктит – крайне многогранный недуг относительно возможных классификаций. Что касается подкожной формы заболевания, она также подразделяет по многим параметрам.
Основной классификацией подобного парапроктита считается его подразделение по локализации воспалительного процесса. Здесь выделяют:
- Задний парапроктит – воспаление подкожной области ануса, затрагивающее и слизистую оболочку прямой кишки. Нередко он наблюдается при одновременном течении подслизистого и подкожного парапроктита.
- Передний парапроктит – воспалительный процесс, поражающий отдаленные от прямой кишки ткани.
- Боковой парапроктит – вид патологии, отличающийся воспалением подкожных зон в левой или правой стороне от ануса.
По характеру течения выделяют:
- Хроническую форму парапроктита – долгое и вяло протекающее воспаление, обостряющееся с некоторой периодичностью.
- Острую форму парапроктита – типовое воспаление подкожных тканей ануса, проявляющееся разово.
Помимо этих классификаций, медики используют подразделения:
- по виду поражения анального сфинктера – интрасфинктерный, трансфиктерный или экстасфинктерный парапроктит;
- по виду патогенной микрофлоры – стрептококковый, хеликобактерный и другие парапроктиты;
- по наличию или отсутствию осложнений – осложненный и не осложненный парапроктит.
В принципе, для больных патологией классификации знать необязательно. Несмотря на это, для общей информации основные виды подкожного парапроктита все же рассмотреть стоило.
Симптомы патологии
Подкожный парапроктит легко диагностируется
Подкожный панкреатит – самая простая форма недуга в плане диагностики. Симптомы заболевания всегда ярко выражены, вследствие чего определить факт течения такового представляется возможным абсолютно любому человеку.
Типовыми признаками подкожного панкреатита являются:
- повышенная температура тела до 39 градусов по Цельсию;
- общая лихорадка, выражающаяся в появлении озноба, плохого самочувствия, болями в костях, суставах и проблемах с аппетитом;
- сильные боли неподалеку от анального отверстия, которые могут быть и стреляющими, и дергающими, и ноющими; усиление дискомфорта при опорожнении кишечника;
- сильная гиперемия кожного покрова в пораженной области (покраснение зоны ануса).
Появление подобных симптомов практически всегда сигнализирует о течении подкожного панкреатита. Игнорировать их наличие нежелательно. При появлении отмеченной симптоматики следует незамедлительно посетить проктолога.
Подтвердить или опровергнуть течение недуга можно только после обследований. Для выявления подкожного парапроктита применяются методики:
Естественно, диагностики поддается пораженная область – зона анального отверстия. По итогу качественного обследования пациенту ставится точный диагноз и определяется степень тяжести имеющегося недуга.
В зависимости от результатов диагностики определяется дальнейший вектор терапии и принимаемые для лечения меры.
Консервативная терапия
Подкожный парапроктит — хирургическое лечение
Основная методика избавления от подкожного парапроктита заключается в проведении операции. В ходе оперативного вмешательства осуществляется вскрытие гнойников, удаление пораженных тканей и наложение необходимых швов.
После операции за больным наблюдают специалисты, помогая ему восстановиться. Как правило, оперативное лечение парапроктита организуется просто и сложностей у пациентов не вызывает.
Если же под нож «ложиться» не хочется, любой человек вправе попробовать излечиться от недуга при помощи медикаментозных препаратов. Организовывать консервативное лечение подкожного парапроктита можно только с одобрения доктора.
В большинстве случаев для устранения воспалительного процесса применяются антибиотики и антисимптоматические средства. Первые препараты позволяют устранить первопричину патологии, вторые – устранить неприятные проявления недуга.
При подкожном панкреатите назначаются многие лекарства. Зачастую используются:
- Антибиотики по типу Метронидазола, Амикацина или Гентамицина.
- Ректальные свечи, обладающие антибактериальным, кровоостанавливающим и ранозаживляющим свойствами.
- Ихтиоловая мазь, применяемая для борьбы с гнойными образованиями и снятия болевых ощущений в области ануса.
Помимо профильных средств, применяются сидячие ванночки. В качестве примера можно отметить ванночки на основе целебных трав с антисептическим эффектом (ромашка или календула). При сильных болях в жидкость нередко добавляют новокаин, позволяющий устранить любой дискомфорт.
По назначению доктора не исключено использование:
- микроклизм;
- пероральных обезболивающих.
Лечить подкожный парапроктит необходимо совместно с врачом. Патология, конечно, не опасна, но при отсутствии правильной терапии может осложняться. Допускать подобного не стоит, поэтому самолечение парапроктита желательно свести к минимуму.
Методики народной медицины
Народные средства более эффективны на ранних сроках заболевания
Народные средства при подкожном парапроктите используются в качестве неплохого подспорья к применяемым медикаментозным препаратам. Методики нетрадиционной медицины позволяют снять неприятные симптомы недуга и ускорить общий процесс терапии.
Естественно, речь идет о грамотном и уместном использовании самодельных средств. Наибольшим эффектом в борьбе с подкожным парапроктитом обладают:
- Древесная зола, которая используется в виде отвара. Для его приготовления необходимости взять 100-150 грамм золы и смешать ее с 8 литрами воды. Полученная смесь доводится до кипения, томится около 30-40 минут и остужается до комфортной для кожи температуры. Отвар используется для организации сидячих ванночек. Держать больное место в жидкости важно не менее получаса. Использованный отвар выливать не нужно, после подогрева его можно применить повторно.
- Настой календулы, применяющийся для проведения микроклизм. Приготовить это средство несложно. Потребуется 50-70 грамм цветков растения и половина литра кипятка. Смешав компоненты, полученную субстанцию важно настоять не менее 2-3 часов, после чего процедить и использовать по назначению. Повторимся, применяется настой календулы для проведения микроклизм.
- Компрессы из целебных трав, прикладывающиеся 2-3 раза в день к пораженной области. Для их приготовления можно взять ромашку или шалфей. Отвары из трав используются для изготовления примочек из марли или обыкновенной ткани. Компрессы должны быть теплые. Получить должный эффект удастся, если держать примочки не менее 15-20 минут. Целебные травы помогают снять воспаление и ускорить заживление пораженных тканей.
Наш ресурс настоятельно рекомендует заниматься консервативным лечением подкожного парапроктита с особой осторожностью и обязательно консультироваться с доктором. Подобный подход позволит избежать осложнений недуга и организовать терапию в более эффективном режиме.
Пожалуй, на этой ноте наиболее важные положения по теме сегодняшней статьи подошли к концу. Как видите, подкожный парапроктит – относительно неопасное заболевание, которое требует лишь своевременной и несложной терапии. Надеемся, представленный материал помог понять это каждому читателю нашего ресурса. Здоровья вам и удачной терапии всех недугов!
Симптомы и лечение подкожного парапроктита
Подкожный парапроктит — это гнойное воспаление жировой клетчатки, расположенной вокруг прямой кишки недалеко от анального отверстия.
Данный вид парапроктита является самым легким по течению болезни. В большинстве случаев он имеет ярко выраженную симптоматику и хорошо поддается лечению.
Причины подкожного парапроктита
Главной причиной возникновения гнойного образования в параректальной области являются вредные микроорганизмы, обитающие в прямой кишке, которые, проникая в подкожные слои, приводят к воспалительному процессу.
Основными возбудителями парапроктита считаются:
- анаэробные бактерии;
- стафилококки;
- энтерококки;
- кишечная палочка.
Эти бактерии могут проникнуть в подкожные слои через крипты Морганьи, анальные синусы, гнойники и ранки, находящиеся на коже. При этом вредоносные микроорганизмы могут инфицировать любое из клетчаточных пространств, размещенных возле прямой кишки: жировую прослойку, подслизистый слой, тазовую область и т.п. В особо тяжелых случаях болезнь поражает одновременно несколько областей.
Существуют определенные факторы, наличие которых повышает риск возникновения подкожного парапроктита. К ним относятся:
- частые расстройства пищеварительной системы, вызывающие запоры и поносы;
- сахарный диабет;
- половой акт, осуществляющийся ректальным путем;
- наличие ранок и трещин около ануса;
- геморрой;
- ослабленный иммунитет.
Разновидности и симптомы подкожного парапроктита
Парапроктит может протекать в разных клинических формах, которые отличаются между собой тяжестью, признаками и методами лечения. В медицине выделяют острый и хронический подкожный парапроктит.
Признаки и симптомы появления подкожного парапроктита
Подкожный парапроктит — острый воспалительный процесс, локализующийся в подкожной жировой клетчатке в области анального отверстия. В зависимости от места расположения патологический очаг бывает задним, передним и боковым.
Прогрессирование воспаления приводит к стремительному ухудшению самочувствия больного.
Жалобы пациента
Симптомы подкожного парапроктита появляются внезапно и характеризуются быстрым развитием.
- Самое первое проявление заболевания — возникновение боли в области промежности. Вначале эти ощущения довольно незначительные, но постепенно становятся более интенсивными. Боль становится постоянной, тянущей, дергающей и пульсирующей. Пациент не может отдохнуть, расслабиться и даже уснуть. Данное состояние приводит к значительному ухудшению качества жизни и нарушает работоспособность.
- Боль возникает не только в области локализации гнойника и прямой кишки. Через несколько дней после начала развития абсцесса она распространяется и может отдавать внизу живота и области малого таза.
- Отличительной чертой парапроктита является обострение болей во время акта дефекации, ведь при прохождении каловых масс усиливается давление на гнойник. Увеличивается интенсивность неприятных ощущений во время движений и при натуживании.
- Нарушается стул, который характеризуется уплотнением фекалий, что приводит к возникновению запора. Под влиянием токсинов снижается моторная функция кишечника, в результате чего каловые массы задерживаются в организме человека. При этом присутствуют частые позывы к дефекации, обусловленные воспалением в области прямой кишки.
- Наблюдаются изменения со стороны мочевыделительной системы. Появляются частые позывы, мочеиспускание становится болезненным.
- Возникновение подкожного воспаления сопровождается попаданием токсинов в кровь, вследствие чего развивается сильная интоксикация организма пациента. В результате этого повышается температура тела до субфебрильных или фебрильных цифр. Это зависит от размера гнойника и степени выраженности воспаления. В первые дни заболевания температура может находиться в пределах 38-39°С, однако со временем достигает 40ºС.
- Интоксикация приводит к сильному ухудшению самочувствия пациента. Возникают озноб, слабость, потливость, головокружение, головные боли, нарушение сна. Ухудшается аппетит, появляется сухость во рту. Не исключено развитие тошноты и даже рвоты. Пациенты жалуются на сильную боль в мышцах, ломоту в костях и суставах.
При отсутствии своевременного лечения клиническая симптоматика нарастает. К сожалению, даже в этом случае пациенты не всегда обращаются за медицинской помощью.
Существует вероятность самопроизвольного прорыва гнойника, в результате чего больные отмечают резкое улучшение состояния: уменьшаются неприятные ощущения, падает температура тела. Однако чаще всего происходит проникновение инфекции вглубь тканей, в результате чего формируется ишиоректальный или пельвиоректальный парапроктит, что еще больше усугубляет состояние больного.
Клинические проявления
Во время пальпации пациенты отмечают появление уплотнения, припухлости и сильной болезненности в области промежности. В первые дни заболевания это образование совсем небольшое, однако, со временем значительно увеличивается в размерах.
Это свидетельствует о формировании и созревании гнойника. Другие признаки являются типичными для острого воспалительного процесса и включают покраснение кожи над образованием, сильную болезненность, отек эпидермиса, местное повышение температуры тела.
Хоть гнойник и располагается в подкожной жировой клетчатке, он увеличивается настолько, что возвышается над поверхностью эпидермиса. Его видно невооруженным взглядом. Промежность становится асимметричной, это сразу бросается в глаза.
Со временем гнойник теряет свою плотность и делается более мягким. Это свидетельствует о его созревании. При этом присутствует положительный симптом флюктуации (наличие жидкости).
Данный признак является характерным для локализованного гнойного процесса.
При визуальном осмотре врач сможет поставить диагноз довольно быстро, поскольку подкожный абсцесс отличается яркими симптомами:
- Сглаженность складок в области анального отверстия. Данный признак обусловлен тем, что увеличивающийся в размерах гнойник натягивает эпидермис.
- Асимметрия прианальной области. Со стороны поражения визуализируются сильный отек и припухлость. Во время пальпации через кожу можно прощупать болезненное уплотнение.
- Гиперемия эпидермиса над гнойником. В области парапроктита кожа приобретает красно-синий оттенок, становится отечной. Обязательным этапом диагностики заболевания является пальцевое исследование. Врач определяет специфичные для подкожного абсцесса симптомы. Ведь проявления недуга могут быть не только внешними. В патологический процесс очень часто вовлекаются более глубокие слои подкожно-жировой клетчатки.
При отсутствии своевременного лечения не исключено формирование свищей, которые нужно обязательно диагностировать.
Пальцевое исследование прямой кишки проводится в коленно-локтевой позе. Врач ощупывает область подкожного воспаления. При пальпации кишки отмечается болезненность со стороны поражения, припухлость слизистой оболочки и отечность.
Признаки парапроктита
- (по результатам лабораторных и инструментальных методов исследования)
- Подкожный абсцесс имеет довольно выраженные симптомы, но для полноты клинической картины и определения выраженности заболевания больной должен обязательно пройти дополнительные обследования.
- Эти анализы позволят убедиться в диагнозе и дадут возможность определиться с необходимой тактикой лечения.
- Для получения дополнительных данных о подкожном парапроктите пациент должен сдать общий анализ крови. Повышение скорости оседания эритроцитов, увеличение уровня лейкоцитов и сдвиг формулы влево — это основные признаки наличия сильного воспалительного процесса в организме человека.
- Для уточнения границ патологического очага и его размеров целесообразным является применение фистулографии. С помощью этого метода исследования можно установить наличие свищей, их направление и протяженность. Диагностика проводится с применением рентгеноконтрастного вещества. Полученная картина позволяет установить степень поражения подкожно-жировой клетчатки и решить вопрос о дальнейшем лечении.
- При остром парапроктите врач может порекомендовать проведение ультразвукового исследования гнойника с использованием ректального датчика. Этот метод позволит с точностью до миллиметра установить локализацию, его размер и наличие или отсутствие свищей. Полученные с помощью УЗИ данные о подкожном парапроктите позволят удостовериться в диагнозе.
При возникновении первых признаков гнойника в области ануса следует как можно быстрее обратиться к врачу, чтобы решить вопрос о немедленном лечении. Не нужно ждать ухудшения самочувствия и пытаться справиться с проблемой самостоятельно.
Следует своевременно принять меры, которые помогут добиться быстрого выздоровления.
Острый подкожный парапроктит
В медицине выделяют множество типов этих образований. Но мы рассмотрим только распространенные.
- Фурункул обыкновенный. Одиночный нарыв на коже.
- Карбункул. Это обширный нарыв, который затрагивает одновременно несколько волосяных фолликулов. В этом случае образуется слияние чирьев в один, и гной после их созревания выходит наружу в нескольких местах.
- Кистозная форма угрей. В этом случае воспаление происходит в глубоких слоях ткани. Встречается редко, особенно в паховой области.
- Гнойный гидраденит. Представлен множественными нарывами, которые образуются в ходе воспалительного процесса потовых желез. Возникает в паху, подмышками. Для лечения преимущественно используется операция, нацеленная на удаление нагноившихся элементов.
Причины формирования гнойников
Фурункул на лобке – крайне распространенное явление, поскольку чаще всего он образуется в зонах повышенной влажности, в местах густого роста волос. Причин проявления этого состояния несколько.
- Ослабление иммунной защиты, когда организм не способен дать отпор атаке вирусных частиц.
- Пренебрежение правилами личной гигиены.
- Попадание грязи на кожу половых органов и отсутствие своевременного подмывания.
- Носка тесного белья, натирающего кожу, сковывающего естественные движения.
- Пребывание на сквозняках.
- Повышенное потоотделение, ведь в условиях высокой влажности «плохие» бактерии активизируются.
- Проблемы с метаболизмом.
- Эндокринные нарушения.
- Почечные и печеночные патологии.
- Хронические заболевания – сахарный диабет, тонзиллит, холецистит.
- Физиологические гормональные явления и сбои.
- Случайный порез во время бритья зоны бикини.
- Инфекционные болезни в области половых органов.
Симптомы и признаки болезни
Формирование признаков патологии в паховой области происходит поэтапно, общая продолжительность течения заболевания – 10 дней.
- Образование инфильтрата. Это плотный отекший участок, имеющий алый оттенок, слегка возвышающийся над кожной поверхностью. В среднем его размер составляет 1-3 см. С прогрессированием недуга эта область постоянно увеличивается в размерах, болит и нарывает. По центру образования можно заметить волос. Он и является источником поражения. Больной ощущает жжение, покалывание, небольшой зуд.
- Гнойно-некротическая стадия. Спустя 3-4 суток после начала заболевания появляются яркие признаки недуга. В центре фурункула образуется гнойный стержень, и его головка выходит на поверхность инфильтрата. Болезненные ощущения увеличиваются, что вынуждает пациента соблюдать осторожность при ходьбе, ограничивать себя в физической активности. Возможны и дополнительные признаки в виде лихорадки, увеличения лимфоузлов, общего недомогания. Далее содержимое фурункула – гной, лимфа и кровь – прорывает этот прыщ и выходит наружу.
- Заживление. Оно может произойти только в ходе самопроизвольного выхода гнойной массы. На этой стадии развития больной замечает, что отечность, болевые ощущения, покраснение идет на спад. Жидкость еще в течение какого-то времени продолжает выходить из полости. До полного заживления остается несколько суток. Если фурункул имел крупные размеры, он может оставить след в виде рубца.
Таковы симптомы этого заболевания. Проявление тех или иных признаков зависит от стадии болезни и от качества терапии.
Диагностика
Фурункул между ног диагностирует врач. Так что при проявлении соответствующей симптоматики необходимо показаться специалисту.
После проведения наружного осмотра он назначит дерматоскопию воспаленного места, а также возьмет мазок для определения возбудителя поражения.
Пациенты, которые имеют склонность к регулярным вспышкам этой болезни, должны пройти полноценное обследование всего тела и организма, чтобы были точно установлены причины. Для этого проводится следующий комплекс мероприятий:
- общий анализ мочи и крови;
- ультразвуковое исследование почек;
- рентгенография;
- флюорография.
По итогам обследования дерматолог принимает дальнейшее решение о том, каких узких специалистов данной сферы пациент должен посетить. Если осложнения уже начали свое развитие, обязательно назначают комплекс дополнительных обследований:
- КТ и МРТ;
- анализ кровяной жидкости на стерильность;
- пункция мозга.
На основании полученных данных будет назначена качественная и эффективная терапия.
Медикаментозная терапия
Если этот нарост образовался на лобковой части, лечение включает прием курса антибиотических составов. Это эффективный способ избавления от недуга, особенно если сочетать его с применением наружных лекарств.
Чаще всего врачи выписывают диклоксацилин, который эффективно ведет борьбу со стафилококками. Порой медик рекомендует принимать эритромицин, тетрациклин.
Самостоятельное лечение этими антибиотиками категорически запрещено.
Иногда могут назначаться инъекции на базе антибиотиков. Распространена группа цефалоспоринов. В ряде ситуаций эффективны анестетики – Лидокаин, Новокаин. Роль играет этап созревания фурункула. Так, на начальной стадии используются антибиотики и обезболивающие составы, а ближе к заживлению назначаются наружные препараты (Левомеколь, Офлокаин).
Хирургическое лечение: когда оно требуется
Операция может потребоваться в следующих ситуациях:
- размеры фурункула крайне велики, и для вывода всего гноя нужно хирургическое лечение;
- прыщ располагается в опасном месте – (на половых губах у женщин или близко к головке члена, яичкам у мужчин) и предполагает вероятность распространения воспаления на другие органы;
- лечение началось в запущенной стадии, и никакие антибиотики с наружными средствами не помогают.
Если врач принял решение о назначении операции, пугаться и переживать не стоит. На самом деле, процедура является максимально простой и короткой, ее проведение происходит под местным обезболиванием. Опасные последствия исключены, а после оперирования вы выздоровеете за короткое время.
Последовательность оперативного вмешательства такова.
- Врач делает обезболивающий укол.
- Нарыв вскрывается и избавляется от содержимого.
- На пораженный участок наносится ватный диск с дезинфицирующим составом.
После этого от больного требуется регулярно посещать кабинет специалиста для перевязок. Для быстрого и качественного заживления медик может назначить УВЧ, электрофорез и прочие процедуры. Чтобы предотвратить риски развития осложнений, нужно пройти курс лечения антибиотиками.
Рецепты народной медицины
Если на промежности образовался гнойничок, можно использовать не только медикаменты, но и лекарства народной медицины.
Эти рецепты позволят избавиться от этого неприятного недуга раз и навсегда за короткое время.
- Крапивный отвар. Это действенный состав, способствующий очищению крови. Он обеспечивает моментальное заживление фурункула и абсцесса, не таит в себе осложнений. Для приготовления снадобья нужно обзавестись 2 столовыми ложками сырья и залить его 2 ст. горячей кипяченой воды. Настаивается смесь порядка 2 часов и пьется трижды в день по ½ стакана. Курс терапии – 4 недели.
- Отвар корня одуванчика. Это действенное средство, которое не только избавляет от фурункула, но и очищает кровь, печень. Осложнения отсутствуют. Рецептура предполагает, что необходимо покрошить одуванчиковое сырье и приготовить отвар путем кипячения на протяжении 15 минут. Принимать состав нужно до трапезы трижды в день, длительность составляет 4 недели.
- Пижма. Она тоже может помочь в борьбе с этим коварным недугом. Для лечения нужно взять сухую пижму и проглатывать по половинке горошинки после приема пищи 3 р. в день. Продолжительность терапии составляет 3 недели. Такое снадобье восстановит ваш иммунитет, улучшит внешний вид кожного покрова, уничтожит всех паразитов.
- Календула. Эта растительная культура обрела в народной медицине известность за счет антибиотических свойств. Для лечения трижды в день можно использовать отвар этой травки или делать мазь на базе сухих цветов для наружного применения. Просто надо измельчить сырье и добавить его к вазелину. На ночь смазывать пораженные области.
- Свекольный сок. Это лекарство, обладающее мощным действием. Практика насчитывает огромное количество случаев, когда фурункулез был вылечен с помощью этого корнеплода. Сок нужно приготовить с использованием соковыжималки, а принимать его следует по ½ ст. трижды в день. Обычно рекомендуется пить его курсом, который составляет 2 недели.